Дисгормональные заболевания молочной железы
Дисгормональные заболевания молочной железы
Дисгормональные заболевания молочной железы встречаются наиболее часто из всех болезней этого органа. Они представляют большой практический интерес еще и потому, что некоторые формы их при внешнем осмотре очень трудно отдифференцировать от рака, а некоторые могут превращаться в него, поэтому относятся к предраковым заболеваниям.
Дисгормональные заболевания молочной железы - этиология
На гормональные изменения, играющие роль в патогенезе этого заболевания, впервые обратили внимание отечественные ученые В. М. Минц (1899) и Н. А. Вельяминов (1904). Позднее значение эндокринных нарушений в развитии патологической пролиферации эпителия молочных желез было доказано советскими учеными (Л. М. Шабад, И. Я. Слоним и др.). Основными факторами, вызывающими эндокринные нарушения функции женской половой сферы (а последние в свою очередь приводят к дисгормональным нарушениям в молочных железах), относятся: малое число родов, непродолжительность и неполноценность лактации, аборты, воспалительные заболевания женских органов. Под влиянием гормональных сдвигов нарушаются процессы нормальной эволюции и инволюции в молочных железах, что приводит к развитию патологической пролиферации эпителия на фоне коллагеноза и гиалиноза стромы и к образованию кист. Со временем эти изменения переходят в различные формы мастопатии, в некоторых случаях может происходить превращение их в рак. Несомненное значение в патогенезе мастопатий имеют и нервные факторы.
Употребляются многочисленные синонимы дисгормональных заболевании: хронический кистозный мастит, болезнь Реклю, фиброаденоматоз, мастальгия, кровоточащая молочная железа, болезнь Минца, болезнь Шиммельбуша и др. На самом деле эти названия отражают различные формы и стадии дисгормонального процесса в молочных железах. В нашей стране наиболее распространен термин мастопатия.
Дисгормональные заболевания молочной железы - патологическая анатомия и классификация
Морфологические изменения при мастопатии характеризуются разрастанием инутридольковых протоков, железистых пузырьков и соединительной (ткани, в результате чего одни протоки кнетозно расширяются, другие сдавливаются, резко деформируясь. В некоторых кистах пролиферирующий эпителий вместе со стромой образует внутридольковые папилломы, которые нередко кровоточат, что приводит к появлению кровянистых выделений из соска (кровоточащая молочная железа). При исчезновении дифференцировки пролиферирующего эпителия в протоках и кистах возможно злокачественное перерождение его.
Дисгормональные заболевания молочной железы - клиника
Мастопатия встречается у женщин всех возрастов. Заболевание характеризуется появлением боли и набуханием в молочной железе, усиливающимися в предменструальном периоде. Нередко из сосков появляются выделения серозного типа, грязно-зеленоватого или бурого цвета. Иногда они носят кровянистый характер. Клинически различают диффузную (начальная стадия) и узловую форму мастопатии. При диффузной форме мастопатии пальпаторно определяются грубая дольчатость молочных желез, зернистость, иногда тяжистость. Наиболее четкая клиническая картина мастопатии наблюдается в предменструальном периоде. С началом менструации все явления стихают, а иногда полностью исчезают. При узловой мастопатии, являющейся следующей стадией заболевания, возникают постоянные очаги уплотнения, которые наиболее четко пальпируются в вертикальном положении больного и полностью исчезают или определяются менее четко в положении лежа (симптом Кенига отрицательный). Кожа над узлом не изменена, свободно подвижна. Мастопатические узлы могут определяться на фоне диффузного процесса.
Дисгормональные заболевания молочной железы - дифференциальный диагноз
Мастопатию следует дифференцировать с доброкачественными и злокачественными опухолями молочной железы. Выделения из соска обычно указывают на мастопатию. В отличие от рака и доброкачественных опухолей величина мастопатических уплотнений и их консистенция меняются в зависимости от менструального цикла. Мастопатические уплотнения наиболее четко дифференцируются в вертикальном положении, опухоли же одинаково четко определяются как в вертикальном, так и в горизонтальном положении.
При всяком уплотнении в молочной железе сомнительной этиологии следует прибегать к пункционной или расширенной биопсии со срочным гистологическим исследованием.
Дисгормональные заболевания молочной железы - лечение
При диффузной мастопатии, кроме форм с кровянистым выделением из соска, применяется консервативная терапия. Основу консервативного лечения составляет гормональная терапия эстрогенными и андрогенными гормонами. Чаще применяют мужские половые гормоны с целью подавления эстрогенной функции яичника. Назначают тестостерон-пропионат (по 25 мг в день внутримышечно до получения терапевтического эффекта). Используют также йодид калия или метилтес- тостерон в дозе 25-30 мг в день. Лечение проводят на протяжении 6-12 мес в межменструальном периоде.
При кровотечении из соска применяется хирургическое лечение, заключающееся в секторальной резекции кистозно-папиллярного образования, которое часто со временем становится злокачественным. Хирургическое лечение применяют и при узловой форме мастопатии. Секторальная резекция типа расширенной биопсии, выполняемая со срочным гистологическим исследованием, при узловой мастопатии является диагностическим и лечебным вмешательством. Нередко при срочном гистологическом исследовании удаленного узла выявляется рак; в этих случаях производится радикальная мастэктомим.
К дисгормональным заболеваниям молочных желез у мужчин относится гинекомастия. Она проявляется односторонним, реже двусторонним увеличением молочной железы. Причина заболевания связана с нарушением функции эндокринных желез (половые железы, гипофиз, кора надпочечника). Гинекомастия чаще всего оставляет только косметический дефект. В молодом возрасте нередко наблюдается обратное развитие. Клинически различают диффузную (гипертрофическую) форму, характерную для юношей, и фиброаденоматозную, встречающуюся в зрелом и пожилом возрасте.
Лечение гинекомастии следует начинать с внутримышечного введения тестостерон-пропионата или сублингвального применения метилтес-тостерона. При не поддающихся гормональному лечению формах производят оперативное вмешательство, заключающееся в удалении железы с сохранением соска. Если заболевание связано с опухолью яичка или надпочечника, необходимо удалить ее.
www.dreamsmedic.com
Дисгормональные заболевания молочных желез
09 Апреля в 8:48 8246
В клинической практике по отношению к доброкачественным заболеваниям молочных желёз обычно употребляют термин фиброзно- кистозная мастопатия, который объединяет большую группу различных по морфологическому строению дисгормональных гиперплазии, частота малигнизации которых довольно высока. Поэтому знание особенностей их возникновения и клинических проявлений необходимо для практикующего врача.
Существуют различные формы гормонального дисбаланса, способствующие возникновению гиперплазии в этом органе. Подтверждением такого представления является большое разнообразие патоморфологических и клинических форм фиброаденоматоза, структурная организация которого, по-видимому, обусловлена различным гормональным фоном. Фиброзно-кистозная болезнь, по определению ВОЗ, представляет собой комплекс процессов, характеризующихся широким спектром пролиферативных и регрессивных изменений тканей молочных желёз с формированием ненормальных соотношений эпителиального и соединительнотканного компонентов и образованием в молочной железе изменений фиброзного, кистозного и пролиферативного характера, которые часто, но не обязательно, сосуществуют. Различают непролиферативную и пролиферативную формы фиброзно-кистозной болезни. Риск малигнизации при непролиферативной форме не превышает 1%, при умеренной пролиферации — не более 2,5%, а при резко выраженной пролиферации возрастает до 30%.
Клинико-морфологическая характеристика дисгормональных гиперплазий. Среди различных форм дисгормональной гиперплазии молочной железы клиницисты выделяют диффузные (мелко- или крупноочаговые), узловые (локальные) и смешанные, когда на фоне диффузных изменений определяются более или менее выраженные по величине узлы. Фиброаденоматоз молочной железы — наиболее распространенная разновидность диффузной дисплазии. Главным классификационным критерием может служить наличие или отсутствие пролиферации.
- Диффузная форма — наиболее ранняя стадия развития мастопатии. При гистологическом исследовании выявляют гиперплазированные и атрофичные дольки, расширенные протоки и ацинусы, мелкие кисты, разрастание и огрубение соединительной ткани, коллагеноз и участки нормального строения молочной железы.
- Узловая форма мастопатии характеризуется многообразием морфологической картины дисгормональной гиперплазии. В ней могут преобладать процессы гиперплазии железистых долек, кистообразования, фиброз, пролиферация клеточных элементов, выстилающих кисты и протоки. Обнаружение в препаратах удалённой, патологически изменённой части молочной железы пролифератов эпителия в просвете железистых полостей даёт основание расценивать заболевание как локализованную мастопатию с пролиферацией. Выявление в указанных пролиферациях единичных атипических клеток служит поводом для диагноза локализованной мастопатии с пролиферацией и атипией и отнесения этих форм к предраковым состояниям.
- Фиброаденомы молочной железы также относят к локальным доброкачественным опухолям. Гистологически различают несколько форм фиброаденом.
1. Интраканаликулярная — с преобладанием разрастающегося эпителия, среди которого располагаются сдавленные протоки в виде железистых ветвистых тяжей.
2. Периканаликулярная — с параллельным разрастанием соединительной ткани эпителия, образующего железистые трубочки; при этом выявляют расширенные протоки и кисты, как при мастопатии.
3. Листовидная, или филлоидная — растет быстро, достигая больших, даже гигантских размеров. На разрезе обнаруживают слоистое строение, напоминающее листы сложенной книги. При гистологическом исследовании выявляют разрастание соединительной ткани, богатой клеточными элементами, отмечают железистые ходы и кисты, выстланные пролиферирующим эпителием.
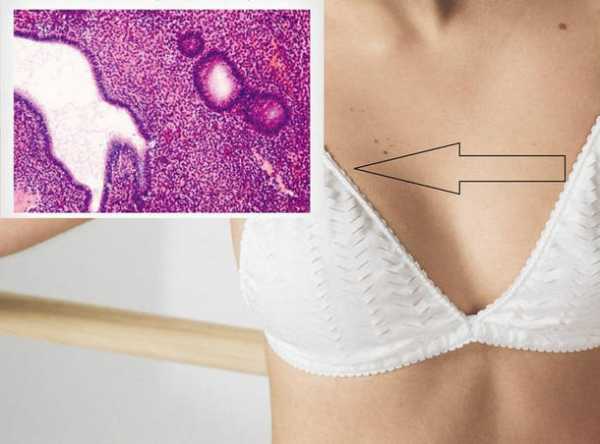
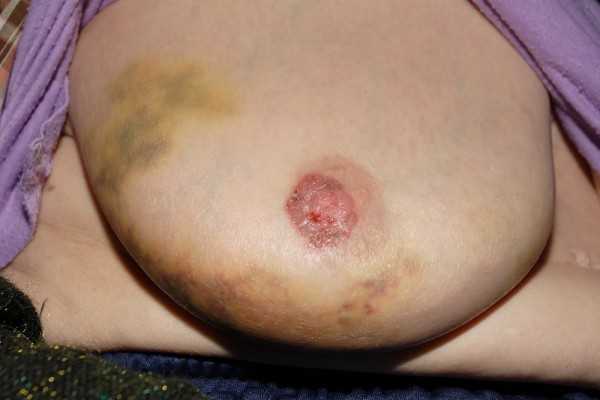
4. Внутрипротоковая папиллома (кровоточащая молочная железа, болезнь Минца) локализуется в крупных протоках, чаще вблизи соска и за ареолой. Папиллома представляет собой разрастание эпителия внутри расширенного выводного протока молочной железы, легко травмируется при сдавливании или ушибах с последующим кровянистым выделением из соска. Основной клинический симптом — выделение зеленовато-жёлтого или кровянистого содержимого из соска.
- Аденома характеризуется избыточным разрастанием железистых ходов (ацинусов) с образованием микроаденом из тесно расположенных гиперплазированных железистых элементов. По мере нарастания пролиферации эпитерия ацинуса развивается дисплазия третьей степени, которая переходит в карциному in situ, а затем в инвазивный рак. Эти опухоли молочной железы бедны стромой, у них преобладает разрастание железистого эпителия. Для них характерны менее чёткие контуры, они более мягкой консистенции, чем фиброаденомы.
В настоящее время не вызывает сомнений тот факт, что дисгормональная дисплазия (мастопатия), в особенности с атипической пролиферацией эпителия, в определённом проценте случаев может являться предшественником рака молочной железы. Риск рака молочной железы возрастает при дольчатой и протоковой гиперплазиях, множественных больших кистах. Раннее выявление рака представляется важной стратегией снижения смертности от этого заболевания и является целью программ скрининга, проводимых в целом ряде стран. В нашей стране пока, к сожалению, в 90% случаев патологические образования в молочных железах выявляют у себя сами женщины, и лишь в 10% — врачи при проведении профилактических осмотров.
Савельев В.С.
Хирургические болезни
medbe.ru
ДИСГОРМОНАЛЬНЫЕ ЗАБОЛЕВАНИЯ МОЛОЧНОЙ ЖЕЛЕЗЫ
Доброкачественные дисгормональные заболевания молочной железы вне беременности, характеризующиеся гиперплазией ее ткани, принято называть общим термином «мастопатия», их также называют «дисгормональными дисплазиями», «фиброзно-кистозной болезнью». Мастопатию как заболевание впервые классически описал J. Velpean в 1838 году.
Фиброзно-кистозная болезнь представляет собой комплекс процессов, которые характеризуются пролиферативными и регрессивными изменениями в ткани грудной железы с формированием ненормального соотношения эпителиального и соединительнотканного компонентов и образованием в грудной железе изменений фиброзного, кистозного и пролиферативного характера, которые часто, но не обязательно, сосуществуют (ВОЗ, 1984 г.).
Различают пролиферативную (болезнь Шиммельбуша) и непролиферативную формы этого заболевания. Риск малигнизации при непролиферативной форме не более 0,86 %, при умеренной пролиферации — до 2,34 %, а при резко выраженной пролиферации возрастает до 31,4 %.
Классификация
• Диффузная мастопатия:
— простая;
— с умеренной внутрипротоковой пролиферацией эпителия;
— с умеренно выраженной атипией эпителия.
Следует отметить, что очаги пролиферации могут быть как в протоковых, так и в дольковых структурах.
• Узловая мастопатия:
— с пролиферацией;
— с пролиферацией и атипией.
• Фиброаденома грудной железы:
— интраканаликулярная;
— периканаликулярная;
— листовидная (филлоидная);
— внутрипротоковая папиллома (кровоточащая молочная железа или болезнь Минца).
• Аденома грудной железы.
Клинически различают следующие дисгормональные формы гиперплазии молочной железы:
— диффузная форма (мелко-, крупноочаговая);
— узловая (локальная);
— смешанная.
Кроме этого существует и клинико-рентгенологическая классификация мастопатии:
1. Диффузная форма фиброзно-кистозной мастопатии:
— с преобладанием кистозного компонента;
— с преобладанием фиброзного компонента;
— смешанная форма диффузной мастопатии.
2. Узловая форма.
Степень выраженности этих процессов определяется довольно условно, по соотношению соединительнотканного, железистого компоента и жировой ткани.
Диффузная форма — это наиболее ранняя стадия развития мастопатии. При гистологическом исследовании выявляют гиперплазированные и атрофичные дольки, мелкие кисты, расширенные протоки и ацинусы, разрастание и огрубение соединительной ткани, коллагеноз и участки нормального строения молочной железы.
Узловая форма мастопатии характеризуется многообразием морфологической картины дисгормональной гиперплазии. В ней могут преобладать процессы гиперплазии железистых долек, кистообразования, фиброз, пролиферация клеточных элементов, выстилающих протоки и кисты. Обнаружение в препаратах удаленной, патологически измененной части молочной железы пролифератов эпителия в просвете железистых полостей, дает основание расценивать данное заболевание отдельными учеными как локализованную мастопатию с пролиферацией. Выявление в указанных пролиферациях единичных атипических клеток служит поводом для диагноза локализованной мастопатии с пролиферацией и атипией и отнесения этих форм к предраковым состояниям.
Фиброаденомы грудной железы также относят к локальным доброкачественным опухолям. Гистологически различают несколько форм фиброаденом:
1. Интраканаликулярная. Характеризуется преобладанием разрастающегося эпителия, среди которого располагаются сдавленные протоки в виде железистых ветвистых тяжей.
2. Периканаликулярная. Характеризуется разрастанием соединительной ткани эпителия, образующего железистые трубочки; при этом выявляют расширенные протоки и кисты, как при мастопатии.
3. Листовидная или филлоидная фиброаденома. Характеризуется быстрым ростом, достигает больших размеров. На разрезе обнаруживают слоистое строение, которое напоминает листы сложенной книги. При гистологическом анализе выявляют разрастание соединительной ткани, богатой клеточными элементами, отмечают железистые ходы и кисты, выстланные пролиферирующим эпителием.
4. Внутрипротоковая папиллома (болезнь Минца или кровоточащая молочная железа). Локализуется в крупных протоках вблизи ареолы и соска. Представляет собой разрастание эпителия внутри расширенного выводного протока, легко травмируется при ушибах и сдавлении с кровянистыми выделениями из соска. Основной клинический симптом — выделение зеленовато-желтого или кровянистого содержимого из соска.
Аденома (син.: кистозная мастопатия, болезнь Реклю, аденоматоз) молочной железы характеризуется избыточным разрастанием железистых ходов (ацинусов) с образованием микроаденом из тесно расположенных гиперплазированных железистых элементов. По мере нарастания пролиферации эпителия ацинуса развивается дисплазия третьей степени, которая переходит в карциному in situ, а затем в инвазивный рак. Эти опухоли молочной железы бедны стромой, у них преобладает разрастание железистого эпителия. Для них характерны менее четкие контуры, они более мягкой консистенции, чем фиброаденомы.
В настоящее время не вызывает сомнений тот факт, что дисгормональная дисплазия (мастопатия), особенно с атипической пролиферацией эпителия, в определенном проценте случаев может являться предшественником рака молочной железы. Риск рака молочной железы возрастает при дольчатой и протоковой гиперплазии, множественных больших кистах.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Физиологически молочные железы у женщин находятся в состоянии постоянной смены процессов пролиферации и инволюции, связанных с фазами менструального цикла и соответственно с различным уровнем половых гормонов. Эстрогены и прогестерон, вырабатываемые яичниками и корой надпочечников, а также гонадотропные гормоны передней доли гипофиза оказывают влияние на процессы пролиферации эпителия молочных желез. У женщин с фиброзно-кистозной мастопатией выявляют различные нарушения гормонального статуса: 1) абсолютная или относительная гестагенная недостаточность; 2) абсолютная или относительная гиперэстрогения; 3) снижение или повышение уровня гонадотропинов, изменение соотношения фолликулостимулирующего и лютеинизирующего гормонов. В период беременности на процессы гиперплазии молочной железы большое значение оказывают гормоны плаценты (хорионический гонадотропин, плацентарный лактогенный гормон), передней доли гипофиза (пролактин), гормоны желтого тела (прогестерон).
Деятельность желез внутренней секреции, от которых зависят процессы физиологической пролиферации эпителия молочных желез, регулируется диэнцефальным отделом и корой головного мозга. Разнообразные воздействия нарушают нейрогуморальную регуляцию (аборты, воспалительные заболевания половых органов, поражение нервной системы, стрессовые ситуации и пр.), ведут к развитию дисгормональных расстройств. Нарушения гормонального равновесия вызывают перестройку молочных желез, которая лежит в основе разнообразных патологических процессов. Под влиянием гормональных сдвигов нарушаются процессы физиологической эволюции и инволюции молочных желез, развиваются очаги патологической пролиферации эпителия.
Известно влияние функциональной активности щитовидной железы на лютеинизирующую функцию гипофиза. У ряда больных мастопатией изменение состояния тиреотропной функции гипофиза может вызвать угнетение секреции лютеинизирующего гормона и нарушения овариального цикла, которые способствуют возникновению патологических процессов в молочных железах. У 64 % пациенток с различными формами мастопатии выявлена патология щитовидной железы. Гипофункция щитовидной железы повышает риск развития мастопатий в 3,8 раза.
Вместе с тем мастопатия наблюдается у женщин с неизмененным овуляторным циклом и ненарушенной репродуктивной функцией. В данном случае решающая роль в развитии патологии молочных желез отводится не абсолютной величине гормонов в крови, а состоянию рецепторов половых стероидов в ткани железы, поскольку состояние рецепторного аппарата определяет патологические процессы. В неизмененной ткани грудной железы количество рецепторов минимально. На фоне нарушения гормонального равновесия у одних женщин изменения в грудных железах могут не выходить за рамки физиологической нормы, в то время как у других, при условии активации рецепторного аппарата, способны перейти в патологический процесс. Жировая ткань грудной железы содержит гораздо меньше рецепторов и является своего рода депо эстрогенов, прогестерона и андрогенов. Под влиянием ароматазы андрогены превращаются в эстрон и эстрадиол. Этот процесс с возрастом усиливается, что является одним из факторов увеличения риска развития заболеваний молочной железы.
В возникновении дисгормональных заболеваний молочной железы также играют роль заболевания печени. Известно, что в печени происходит ферментативная конъюгация и инактивация стероидных гормонов. Выявлено неблагоприятное действие избытка половых гормонов на функцию печени. Заболевания этого органа инициируют развитие хронической гиперэстрогении, вследствие замедленной утилизации эстрогенов в печени.
Приведенные выше данные позволяют сделать заключение, что гиперпластические процессы в молочной железе могут возникнуть на самом различном гормональном уровне. К патологическому процессу могут привести:
— высокая концентрация эстрогенов в организме;
— высокая концентрация прогестерона при недостатке эстрогенов;
— относительная эстрогенизация при недостатке андрогенов и прогестерона;
— различные нарушения функций гипофиза;
— заболевания щитовидной железы;
— заболевания коры надпочесников;
— качественные изменения в образовании и метаболизме стероидных гормонов;
— нарушение функциональных ритмов в репродуктивной системе;
— изменения рецепторного аппарата в грудной железе;
— нарушение соотношения жирового, соединительнотканного и железистого компонента в молочной железе.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
У пациенток с дисгормональными заболеваниями молочной железы имеется причинно-следственная связь между психическими и гормональными факторами. Часто женщины ипохондричны, склонны к конфликтам, раздражительны, сонливы днем, а ночью страдают бессонницей, жалуются на головные боли, уплотнение в молочной железе; их часто беспокоят боли, чувство распирания, набухания в молочных железах, особенно перед менструацией.
Диффузная мастопатия чаще возникает в возрасте до 35 лет. В анамнезе выявляют нарушения менструальной функции, многочисленные аборты, кратковременную лактацию либо отсутствие беременностей. Клинически может проявляется болевыми ощущениями (мастодиния, масталгия) в грудных железах различного характера и интенсивности, усиливающиеся перед менструацией. Грудные железы болезненно набухают во второй фазе менструального цикла, появляются выделения из сосков (серозные, грязно-зеленоватые, кровянистые и др.). При пальпации грудных желез определяются различные по величине и протяженности болезненные, без четких границ уплотнения. Поверхность их зернистая или дольчатая. Патологический процесс чаще всего локализуется в верхне-наружном квадранте железы. При последующих менструациях болезненность постепенно становится меньше, но более отчетливо пальпируются уплотнения без четких границ, при надавливании на сосок иногда видны выделения в виде молозива. Боли и уплотнения в грудных железах и выделения из сосков при диффузной мастопатии бывают непостоянными и могут периодически усиливаться и уменьшаться, особенно после начала менструаций. Иногда после менструации у женщин каких-либо изменений в молочных железах при осмотре выявить не удается.
Отдельные женщины жалуются на чувство полноты, давления и распирания в грудных железах, другие отмечают тупые или колющие боли, иррадиирущие в руку, шею, лопатку, ключицу, подреберье. Вначале боли возникают в одной железе, а затем и в другой, обычно они появляются или усиливаются за 5–7 дней до наступления менструаций, достигают максимума накануне их и затем либо сразу, либо постепенно в течение 2–3 дней уменьшаются. Встречается эта форма чаще у молодых, менструирующих женщин. Нагрубание грудных желез за несколько дней до ожидаемой менструации наблюдаются практически у всех женщин, однако интенсивность этих ощущений незначительна. Более выраженные и продолжительные болевые симптомы перед менструацией, как правило, отражают наличие функциональных нарушений.
При диффузных формах мастопатии интенсивность болевого синдрома (мастодинии) со временем прогрессивно возрастает, начинаясь с незначительного дискомфорта в грудных железах перед менструацией (заканчивающегося с ее приходом), до длительных интенсивных болей, распространяющихся на плечо, подмышечную впадину, лопатку. В ряде случаев болезненность грудных желез достигает таких пределов, что у пациентки нарушается сон, появляются мысли о развитии у нее злокачественного заболевания, что приводит к снижению качества жизни.
При рентгенологическом исследовании картина диффузной мастопатии довольно пестрая: отдельные участки округлых просветлений чередуются с усиленной тяжистостью. Иногда тени молочных желез приобретают гомогенный характер. Выделяются лишь наружные полициклические контуры уплотнений.
Узловая мастопатия характеризуется наличием постоянных очагов уплотнения с четкой границей в одной или обеих грудных железах. Они могут быть одиночными и множественными, при этом располагаются симметрично, преимущественно в верхне-наружных квадрантах. Узлы болезненны при пальпации, четко определяются в вертикальном положении, в горизонтальной позиции они как бы исчезают в диффузно уплотнённых тканях (отрицательный симптом Кенига). Отсутствуют также изменения кожи. Эти признаки являются ключевыми в дифференциальном диагнозе узловой мастопатии и рака. Нередко при надавливании на ареолу из соска выделяется жидкость различной окраски и консистенции.
Разделение мастопатии на диффузную и узловую формы удобно для клиницистов, однако морфологически при доброкачественных дисплазиях различают, как уже было отмечено выше, две основные формы — непролиферативную и пролиферативную. К предраковому состоянию относят пролиферативные формы мастопатии с гиперпластическими разрастаниями эпителия и дисплазией.
Морфологическая картина мастопатии часто коррелирует с возрастом пациентки. В подростковом периоде и среди молодых женщин наиболее часто выявляется диффузный тип мастопатии с незначительными клиническими проявлениями, характеризующимися умеренной болезненностью в верхнее-наружном квадранте грудной железы. В 30–40-летнем возрасте чаще всего выявляются множественные мелкие кисты с преобладанием железистого компонента, болевой синдром уже выражен значительно. Единичные большие кисты наиболее характерны для женщин в возрасте от 35 лет и старше.
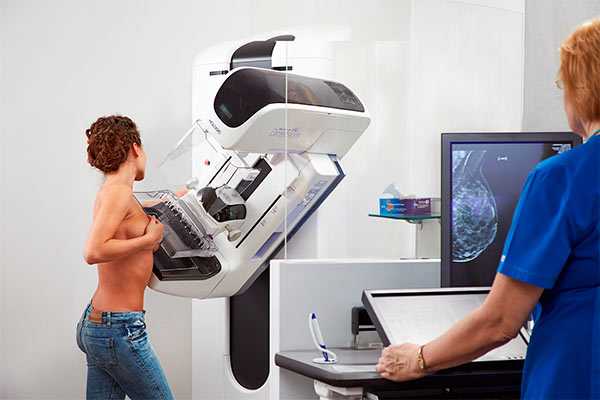
Фиброаденомы чаще развиваются у женщин молодого (15–35 лет) возраста в виде одиночного узла. Клинически распознаются довольно легко. При пальпации они определяются в виде плотных, с гладкой поверхностью, легко смещаемых образований, не спаянных с кожей (симптом «плавания»). Ни при каком другом заболевании молочной железы этого симптома выявить не удается. Реже фиброаденомы имеют крупнобугристую поверхность. Диаметр их различен: от нескольких миллиметров до нескольких сантиметров в диаметре. В некоторых случаях фиброаденомы растут быстро, достигая больших размеров, занимая один или более квадрантов железы и выступая над кожей в виде узла. Сложнее обстоит дело с диагностикой непальпируемых фиброаденом. В этих случаях эффективным методом их распознавания является маммография и УЗИ.
Аденомы молочной железы бедны стромой, в них преобладает разрастание железистого эпителия. Клинически напоминают фиброаденомы, но для них характерны менее четкие контуры, они более мягкой консистенции. Диагноз устанавливается чаще только после гистологического исследования опухоли, удаленной путем секторальной резекции грудной железы.
megaobuchalka.ru
Лечение дисгормональных заболеваний молочных желез
09 Апреля в 9:24 2135
Диффузную мастопатию лечат консервативно. Терапия должна быть патогенетической, комплексной, многоплановой и длительной. Прежде чем приступить к ней, необходимо выявить факторы (экзогенные и эндогенные), лежащие в основе развития заболевания. Нередко это сопряжено с определёнными трудностями, поскольку часто они носят интимный характер, что требует достаточного опыта, искусства врача и знания им основ деонтологии.
К экзогенным факторам, устранение которых может способствовать профилактике и лечению мастопатии, относят психотравмирующие ситуации, нарушающие сложные механизмы нейроэндокринной регуляции, нарушения питания, беспорядочную половую жизнь, применение гормональных контрацептивов, попадание в пищу пестицидов, недостаток микроэлементов в организме (например, селена), нарушение лактации (искусственное вскармливание ребёнка), курение, злоупотребление спиртным. Если не исключить воздействие экзогенных факторов и связанных с ними сопутствующих заболеваний, которые ведут к расстройству нейроэндокринной регуляции, никакие лекарственные препараты не дадут положительных результатов.
Питание. По данным Национального ракового института США, около 90% случаев возникновения рака связано с образом жизни и факторами окружающей среды. Один из них — фактор питания. Имеют значение недоедание либо переедание, избыточное употребление белковой пищи (свинины, говядины), сливочного масла (более 50— 75 г/сут), ожирение и повышенное содержание в крови холестерина — свыше 5,2 ммоль/л (200 мг%). Жиры и жирные продукты снижают содержание в плазме крови андрогенов и повышают концентрацию эстрогенов. Рекомендуют вводить в рацион больных яйца, молоко, печень, рыбу, овощи с тёмно-зелёными листьями, томаты, морковь, картофель и кукурузу. Особое значение приобретает употребление продуктов, содержащих калий. Необходимо ограничивать использование копчёных, вяленых, консервированных и маринованных продуктов и, наоборот, увеличить в рационе количество свежих овощей и фруктов, капусты, продуктов из цельных зёрен злаков.
Витаминотерапия. По мнению многих учёных, предупредить возникновение доброкачественных и злокачественных опухолей молочных желёз можно с помощью витаминов А, С, Е, В2 и В6, а также некоторых микроэлементов: селена, железа, цинка, марганца, меди. Они должны поступать в организм с продуктами либо путём назначения курса поливитаминотерапии.
Седативную терапию назначают при нервно-психических расстройствах. Обычно больным рекомендуют одно из следующих медикаментозных средств: микстуру Кватера по 1 столовой ложке 2—3 раза в день, настойку пустырника по 20 капель 2—3 раза в день, отвар успокоительного чая по 100 мл 1—2 раза в день, бромкамфору по 0,25 г 2—3 раза в день. Больным с выраженным эмоциональным возбуждением, особенно при астеническом синдроме, проводят лечение транквилизаторами в течение длительного времени.
Общеукрепляющую терапию проводят при снижении реактивности и сопротивляемости организма, которые предшествуют опухолевому процессу. В этих случаях назначают препараты, стимулирующие защитные реакции организма: настойки женьшеня, лимонника, экстракты элеутерококка, пантокрина, левзеи, родиолы, настойки заманихи, аралии.
Гормонотерапия может быть осуществлена только после изучения гормонального профиля больной. Эмпирическое назначение гормональных средств способно принести больше вреда, чем пользы. Вот почему у большинства больных используют негормональные препараты. В зависимости от особенностей клинических проявлений заболевания, анамнеза, уровня эстрогенной насыщенности, состояния щитовидной железы и гинекологического статуса применяют различные схемы гормонотерапии.
1. При повышенной эстрогенной активности используют в основном препараты андрогенного действия (тестостерон, метилтестостерон) в физиологических дозах в фолликулиновой фазе менструального цикла. Если гиперэстрогения сочетается с гипофункцией яичников, добавляют прогестины (прогестерон) в лютеиновую фазу цикла.
2. Больным, имеющим нормальный уровень эстрогенов, но недостаточную функцию жёлтого тела, в лютеиновую фазу цикла назначают только прогестерон.
3. Женщинам до 45 лет с выраженной эстрогенной недостаточностью показаны эстрогенные препараты (в фолликулиновой фазе менструального цикла). Так как в большинстве случаев гипоэстрогения сопровождается понижением активности лютеинизирующего гормона, во второй половине менструального цикла назначают прогестины.
4. У больных с гипофункцией щитовидной железы применяют тиреоидин.
5. При галакторее различного генеза, нарушении функций яичников и бесплодии, синдроме предменструального напряжения, нагрубании молочных желёз, сопровождающихся высоким уровнем пролактина, назначают средства, снижающие его секрецию (бромокриптин). Их применение приводит к регрессии узловых образований в ткани молочной железы, уменьшению болей и выделений из сосков. Используют также тамоксифен. Он способствует снижению концентрации пролактина, а также лютеинизирующего, фолликулостимулируюшего гормонов и гонадолиберина. Лечение тамоксифеном ведёт к излечению мастопатии у 70% больных.
Узловая форма мастопатии подлежит хирургическому лечению. Оперативное вмешательство устраняет источник болезненных проявлений и служит мерой предотвращения возможной бластоматозной трансформации. Кроме того, операция необходима как способ окончательного установления точного диагноза, так как в ряде случаев под маской мастопатии скрывается рак молочной железы. Тогда правильный диагноз устанавливают только после экстренного гистологического исследования удалённого участка железы.
Как правило, выполняют секторальную резекцию молочной железы. При этом соблюдают определённые правила иссечения железистой ткани: дно раны должно быть не конусообразным, а совпадающим по ширине с кожным разрезом удалённой поверхностной фасции и соответствующего участка грудной мышцы; разрез необходимо выполнять, отступая на 2 см от края уплотнённого участка. При множественных кистах молочной железы приходится проводить более обширное удаление ткани молочной железы во избежание дальнейших повторных оперативных вмешательств в связи с ростом мелких фиброматозных очагов или кист. Между тем, оперативное вмешательство устраняет следствие заболевания, а причина возникновения опухоли остаётся. Поэтому после секторальной резекции необходимо проведение длительной консервативной терапии. У пациенток, не получавших длительного консервативного лечения мастопатии, возникновение рака отмечено в 75 % случаев, а у лечившихся женщин — в 25%.
При фиброаденомах лечебная тактика должна быть индивидуализирована. Например, у молодых девушек и женщин в возрасте до 25 лет при фиброаденомах до 2 см в диаметре желательно проводить консервативную терапию и динамическое наблюдение. Беременность может способствовать рассасыванию небольших фиброаденом (до 1 см). Больным более старшего возраста показана вначале секторальная резекция, а затем патогенетическая консервативная терапия на протяжении 3—5 лет.
Первичная профилактика мастопатии заключается в полноценном питании женщин, нормализации сексуальной жизни, своевременном осуществлении ими детородной функции, грудном вскармливании ребёнка.
Вторичная профилактика предполагает выявление и лечение различных нарушений эндокринной системы, функций печени и щитовидной железы, заболеваний женских половых органов.
Савельев В.С.
Хирургические болезни
medbe.ru