Ретромаммарное пространство молочной железы
М.Ж. Молочная железа в рентгеновском изображении. +
Авторы Л.Д. Линденбратен и Н.Н. Бражников.
МОЛОЧНАЯ ЖЕЛЕЗА В РЕНТГЕНОВСКОМ ИЗОБРАЖЕНИИ
На рентгенограммах нормальной молочной железы женщины, находящейся в репродуктивном периоде, отчетливо различаются следующие анатомические образования: кожа, сосок, ареола, подкожножировой слой, железистая ткань, связки Купера, некоторые кровеносные сосуды, опорная соединительная ткань, ретромаммарное пространство.
Кожа видна в виде однородной, темной полоски шириной от 0,5 до 2 мм, окаймляющей молочную железу спереди и непосредственно переходящей на соседние отделы грудной клетки.
Тень передней поверхности кожи совершенно ровная и четкая, тень задней поверхности также видна весьма ясно, но при условии тщательного рассматривания, особенно с помощью лупы, она отличается мелкой зубчатостью.
От задней поверхности кожи отходят в перпендикулярном или слегка косом к ней направлении тонкие тяжи идущие в сторону железистой ткани. Это — рентгеновское отображение элементов поддерживающей связки молочной железы (связка Купера).
В переднем отделе железы полоска кожи постепенно расширяется, и без резких границ переходит в дисковидное затемнение, соответствующее околососковому кружку.
Наружный контур тени ареолы ровный и четкий. На снимках высокого качества можно иногда обнаружить мелкую зубчатость поверхности ареолы за счет ее складчатости (морщинистости). Внутренний контур изображения ареолы слегка неровный и местами прерывается в связи с тем, что здесь к околососковому кружку подходят млечные протоки.
Сосок дает на снимках выступающую однородную тень конической или цилиндрической формы с ровными или волнистыми очертаниями.
Непосредственно под кожей находится премаммарное пространство. Оно заполнено жировой клетчаткой, и по - этому обусловливает на рентгенограммах просветление, постепенно расширяющееся по направлению от ареолы к основанию железы. Толщина подкожножирового слоя зависит от упитанности женщины, ее возраста и функционального состояния молочной железы и поэтому варьирует в широких пределах - от 0,3 - 0,4 до 3 см, и более.
На фоне светлого премаммарного пространства вырисовываются треугольные и линейные тени, соответствующие куперовским связкам. Кроме того, на фоне жировой клетчатки хорошо выделяются в виде темных ветвящихся полосок кровеносные сосуды - вены. Наиболее часто и отчетливо их изображение отмечается на боковых снимках кверху от ареолы. Детально анализируя изображение подкожножирового слояособенно с помощью лупы, можно заметить мелкую петлистость, главным образом в краевых отделах молочной железы. Она является отображением густой сети соединительнотканных прослоек, включающих в себя кровеносные и лимфатические сосуды.
Железистая ткань молочной железы представляется на рентгенограммах в виде затемнения приблизительно треугольной формы, вершиной обращенной к соску, а основанием к грудной стенке. Треугольная форма тени лучше определяется на снимках в прямой проекции. Тень железистой части неоднородна, причем характер и степень ее неоднородности, а также степень отграниченности от жирового слоя зависят от возраста и физиологического состояния железы.
В большинстве случаев передняя граница ткани железистой части неровна и образует как бы выступы в сторону жировой клетчатки обусловленные тенью периферически расположенных железистых долек. Задняя же граница железистой части четкая, слегка волнистая. За ней следует узкая (1—2 мм) извилистая малоинтенсивная тень ретромаммарного пространства, обусловленная наличием здесь жира, отделяющего внутреннюю пластинку поверхностной фасции груди от большой грудной мышцы. Сама большая грудная мышца дает однородную тень позади ретро-маммарного пространства.
Порядок анализа рентгенограмм молочных желез.
1. Общий осмотр рентгенограммы.
а) Определение стороны и проекции исследования.
б) Определение качества снимка.
в) Величина и форма молочной железы.
2. Детальное изучение рентгеновского изображения.
А. Контуры железы.
а) Очертания кожи.
б) Очертания соска.
в) Очертания ретромаммарного пространства.
Б. Структура железы.
При наличии тени патологических очагов определяется:
а) число теней;
б) положение каждой тени;в) форма тени;
г) величина тени;
д) контуры тени;
е) интенсивность тени;
ж) однородность тени;
з) изменение формы тени при локальной компрессии молочной железы;
и) расстояние между краем тени и изображением поверхности железы (при компрессии);
к) расстояние между краем тени и изображением соска при его оттягивании.
Заключение формулируется после сопоставления рентгеновской картины с клиническими данными.
ВОЗРАСТНАЯ ФУНКЦИОНАЛЬНАЯ АНАТОМИЯ МОЛОЧНОЙ ЖЕЛЕЗЫ
Молочная железа является по происхождению дериватом кожи, но в функциональном отношении ее нужно рассматривать как орган системы размножения. Развитие молочной железы и ее деятельность осуществляются в рамках сложной нейро-эндокринной регуляции. Особое значение в организации функции молочной железы, как известно, имеет интегрированное воздействие гормонов передней доли гипофиза, яичников, надпочечников и других эндокринных органов.
К моменту рождения человека молочная железа находится в недоразвитом состоянии. На протяжении детского возраста молочные железы изменяются мало. Лишь очень медленно и в одинаковой для обоих полов степени продолжают разрастаться конечные части млечных ходов (А. А. Заварзин). В таком рудиментарном виде молочная железа у мужчин остается на всю жизнь.
Грудь женщины с наступлением полового созревания начинает быстро увеличиваться за счет разрастания соединительнотканной стромы и утолщения жировой клетчатки. Одновременно происходит рост и дифференциация собственно железистой ткани. К моменту появления менструаций на концевых отделах млечных ходов возникают первые железистые пузырьки. Образование трубчатых разветвлений в толще железы продолжается до 21—22 лет и дольше (Е. И. Пальчевский). С годами увеличивается также объем рыхлой соединительной ткани, расположенной между разветвлениями млечных ходов. В течение всего этого времени строение молочной железы претерпевает циклические изменения в полном соответствии с циклическими изменениями в матке и яичниках.
В предменструальном периоде наблюдаются отек и разрыхление внутридольковой соединительной ткани, которые достигают наибольшей выраженности в дни менструации. По окончании менструации отек и клеточная инфильтрация соединительной ткани постепенно убывают и просвет железистых ходов уменьшается (С. А. Холдин).
Своим основанием молочная железа располагается на переднебоковой поверхности грудной клетки между III и VI ребрами и между наружным краем грудины и передней подмышечной линией.
Вся молочная железа окружена соединительнотканной капсулой, которая является производной поверхностной фасции груди. От капсулы отходят прослойки соединительной ткани в глубь железы, а также к внутренним слоям кожи. Фиброзные тяжи, пересекающие подкожный жир и вплетающиеся в кожу, входят в систему поддерживающей связки молочной железы (Купера). По этим фиброзным тяжам и идущим с ними лимфатическим сосудам раковые элементы распространяются из молочной железы в кожу (Катлер).
Наличие в развитой молочной железе не только железистой и соединительной, но и жировой ткани имеет большое значение для получения рентгеновского изображения. Жировая ткань поглощает рентгеновское излучение приблизительно вдвое слабее, чем железистая и фиброзная ткани, что позволяет на рентгенограммах получать изображение внутренней структуры молочной железы.
Собственно железистая часть молочной железы, называемая ее телом имеет вид выпуклого диска. Задняя поверхность тела железы гладкая, связана нежной соединительной тканью с фасциями большой грудной и
передней зубчатой мышц, а передняя его поверхность неровная, с выступами, направленными в подкожножировой слой (В. П. Воробьев).
Количество жировой ткани в молочной железе зависит от упитанности женщины и обычно с возрастом нарастает. Наиболее толстая часть жирового слоя лежит кпереди от ткани железы, между ней и наружной пластинкой поверхностного сухожильного растяжения (А. Резвов). Менее выраженная часть жирового слоя находится между внутренней пластинкой поверхностной фасции и большой грудной мышцей. Молочная железа по типу своего строения принадлежит к сложным альвеолярно-трубчатым железам. Она состоит из 15—20 конусообразных долей, которые сходятся вершинами к соску и разделены прослойками соединительной ткани. Плотная соединительная ткань проникает и внутрь долей и разделяет их на отдельные дольки. Они располагаются главным образом на периферии железы и наиболее многочисленны вблизи фасции большой грудной мышцы, что Инглеби и Гершон-Коин склонны объяснять более богатым кровоснабжением этой области.
Долька - построена из железистых пузырьков (ацинусов), которые группа-ми по 8—10 находятся на конечных веточках млечных протоков. Выводящие протоки 4—12 маленьких долек древовидно соединяются в более крупные млечные протоки, которые лучеобразно направляются к соску.
Таким образом, железистая ткань складывается из двух компонентов: альвеол (ацинусов), которые являются секреторными единицами, и системы протоков, по которым секрет выводится из железы.
Наибольшего развития молочная железа достигает в период беременности и лактации.
В старческом возрасте железистые пузырьки постепенно исчезают, железистые дольки сморщиваются, млечные протоки запустевают, начиная с тонких периферических веточек. Соединительная ткань молочной железы уплотняется, гиалинизируется. Общее количество жировой ткани увеличивается, что благоприятствует рентгенологическому исследованию в этом возрасте, так как очаги гиперплазии железистой ткани, кистозные образования и опухолевые инфильтраты более четко вырисовываются на фоне жировой клетчатки.
В годы наибольшей функциональной активности молочной железы сосуды крупнее, образуют много анастомозов, в то время как у пожилых женщин калибр артерий меньше и сеть анастомозов выражена слабо.
Отток крови от молочной железы идет главным образом: по глубоким венам, которые сопутствуют одноименным артериальным сосудам и впадают во внутреннюю и наружную грудные и межреберные вены. Поверхностные вены молочной: железы образуют густую подкожную сеть, кровь из которой оттекает преимущественно в подмышечную и наружную яремную вены.
Лимфатическая система молочной железы подверглась глубокому изучению. По последним данным (А. Г. Чуревич), лимфатическая система молочной железы состоит из глубокой капиллярной сети (паренхиматозная лимфатическая сеть) и поверхностных лимфатических сетей (подкожная и внутрикожная). Густая сеть тонких лимфатических капилляров, окружает железистые дольки. Мелкие сосуды вблизи ацинусов. дают начало междольковым лимфатическим сосудам, идущим параллельно млечным протокам к ареоле. Здесь они впадают в субареолярное сплетение, которое связывает все лимфатические сети, дренирующие молочную железу, в том числе подкожную и кожную (Д. П. Федорович, П. А. Мхеидзе, Родригес и Перейра и др.). В период беременности и особенно лактации просвет лимфатических сосудов расширяется, повышается скорость тока лимфы, улучшается всасывательная способность эндотелия (И. В. Измайлова).
От субареолярного сплетения отходят лимфатические сосуды, чаще в количестве двух — трех, оканчивающиеся в передних грудных и подмышечных лимфатических узлах. По мнению Катлера, в подмышечные узлы направляется 75% лимфы, оттекающей от молочной железы. Вторым по значению путем дренажа является грудинный, или парастернальный, по которому лимфа попадает в лимфатические узлы, расположенные вдоль хода внутренних грудных сосудов. Кроме того, отток лимфы в той или иной степени совершается в нижние и задние грудные, суб - и межпекторальные, под - и надключичные лимфатические узлы.
radiomed.ru
Переднего листка расщепленной грудной
Поиск Лекций
Фасции (1).
Гиперэхогенная линейная структура на границе премаммарной жировой клетчатки и паренхимы.
На границе жировой клетчатки и паренхимы визуализируется передний листок расщепленной фасции в виде гиперэхогенной линии, от которой отходят перпендикулярно коже связки Купера (рис. 10.20).
Связки Купера соединяют передние отделы молочной железы с глубокими слоями кожи и задние отделы — с фасцией грудной мышцы, образуя, таким образом, соединительнотканный каркас молочной железы. Связки Купера визуализируются в виде подходящих к коже линейных гиперэхо-генных тяжей и в виде капсулы вокруг жировых долек (рис. 10.21). В местах прикрепления связок Купера к паренхиме железы образуется выпячивание (гребень Дюрета), создающее волнистый контур паренхимы (рис. 10.22).
Паренхима железы (фиброгландулярный комплекс). Эхоструктура паренхимы зависит от возраста, гормонального статуса пациентки, фазы менструального цикла, в которую проводится обследование.
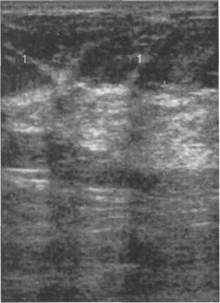
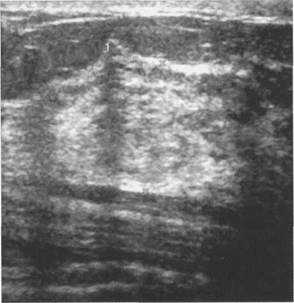
Рис. 10.21. Ультразвуковое изображение связок Купера.
Линейные гиперэхогенные тяжи, соединяющие паренхиму с глубокими слоями кожи. 1 — связки Купера.
Рис. 10.22. Ультразвуковое изображение гребня Дюрета.
Выпячивание в месте прикрепления связки Купера к паренхиме. 1 — гребень Дюрета.
У женщин репродуктивного возраста паренхима визуализируется в виде единого пласта железистой ткани средней эхогенности (рис. 10.23). В поздний репродуктивный и предменопау-зальный периоды на фоне железистых структур появляются гипоэхогенные включения жировой ткани и гиперэхогенные участки фиброза и соединительнотканные включения. Эхогенность фиброгландулярной ткани прогрессивно увеличивается с возрастом женщины: от средней в репродуктивном возрасте, повышенной в предменопаузальном возрасте, до значительно повышенной в постменопаузаль-ном возрасте.
Млечные протокивизуализируются в виде гипоэхоген-ных трубчатых структур на фоне паренхимы. В первую фазу менструального цикла млечные протоки обычно спавшиеся, а если они визуализируются, то диаметр терминальных и долевых не превышает 2,0 мм, а главных — 3,0 мм. Протоки имеют четкий наружный контур. В лак-тирующей молочной железе и во вторую фазу менструального цикла отмечается размытость контуров и дилатация терминальных и долевых протоков более 2,0—2,5 мм.
Рис. 10.23. Ультразвуковое изображение паренхимы молочной железы.
1 — паренхима; 2 — млечные протоки.
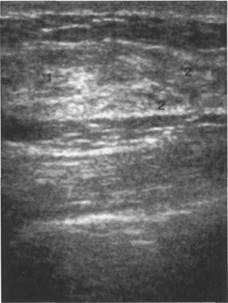
Обычно на одном срезе лоцируются как продольные, так и поперечные фрагменты млечных протоков в виде чередования округлых и линейных гипоэхогенных трубчатых структур (рис. 10.24).
Задней границей молочной железы является изображение заднего листка расщепленной фасции в виде параллельной коже гиперэхогенной линии (рис. 10.25).
Ретромаммарное пространство располагается между задним листком расщепленной фасции и фасцией большой грудной мышцы.
У молодых женщин, а также при отсутствии явлений ожирения ретромаммарная жировая сумка находится в спавшемся состоянии. При этом задний листок расщепленной фасции тесно прилегает к переднему фасциальному футляру большой грудной мышцы (рис. 10.26). У тучных женщин ретромаммарное пространство выполнено жировой клетчаткой и при эхографии между грудными мышцами и паренхимой железы лоцируется гипоэхогенный пласт жировой ткани (рис. 10.27).
Грудные и межреберные мышцы визуализируются в виде гипоэхогенных пластов с характерной для мышц исчерченностью (рис. 10.28). Идентификация мышечных пластов является гарантией того, что исследован весь массив молочной железы.
Ультразвуковые изображения ребер различны в хрящевой и костной частях. На поперечном изображении хрящевой части ребер визуализируется овальное образование гипоэхоген-ной структуры (рис. 10.29).
Латеральные, всегда оссифицированные в норме сегменты ребер визуализируются в виде гиперэхогенных полумесяцев с выраженной акустической тенью (рис. 10.30).
Самой глубокой структурой ретромаммарного пространства является плевра, которая определяется в виде светящейся гиперэхогенной линии.
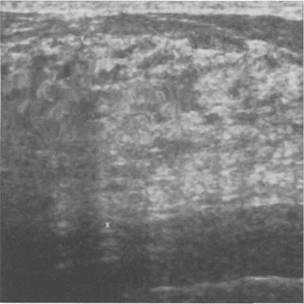
Рис. 10.24. Дилатация млечных протоков более 2,0—2,5 мм во вторую фазу менструального цикла.
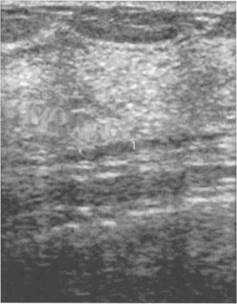
Рис. 10.25. Ультразвуковое изображение заднего листка расщепленной грудной фасции (1).
Параллельная коже тонкая гиперэхогенная линия на границе паренхимы и ретромаммарного пространства.
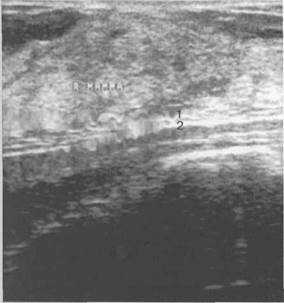
Рис. 10.26. Ультразвуковое изображение
poisk-ru.ru
LUChEVAYa_ANATOMIYa_MOLOChNYKh_ZhELEZ
Латеральные, всегда оссифицированные в норме сегменты ребер визуализируются в виде гиперэхогенных полумесяцев с выраженной акустической тенью (рис. 10.30).
Самой глубокой структурой ретромаммарного пространства является плевра, которая определяется в виде светящейся гиперэхогенной линии.
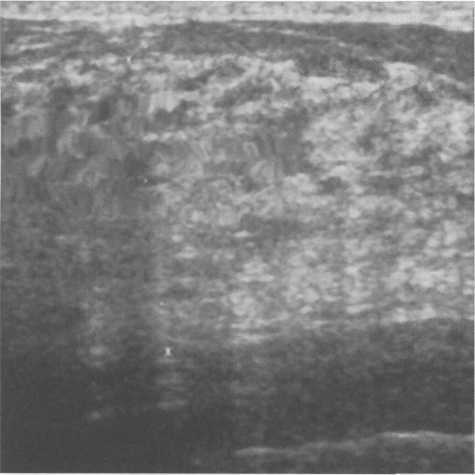
Рис. 10.24. Дилатация млечных протоков более 2,0—2,5 мм во вторую фазу менструального цикла.
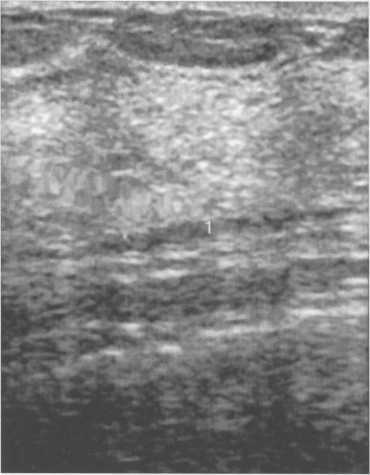
Рис. 10.25. Ультразвуковое изображение заднего листка расщепленной грудной фасции (1).
Параллельная коже тонкая гиперэхогенная линия на границе паренхимы и ретромаммарного пространства.
223
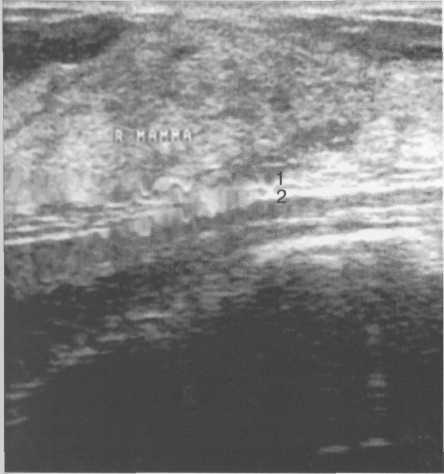
Рис. 10.26. Ультразвуковое изображение
ретромаммарного пространства у пациентки
27 лет.
1 — задний листок расщепленной фасции; 2 — фасция грудной мышцы.
Задний листок расщепленной фасции тесно прилегает к переднему фасциальному футляру большой грудной мышцы. Ретромаммарная жировая клетчатка отсутствует.
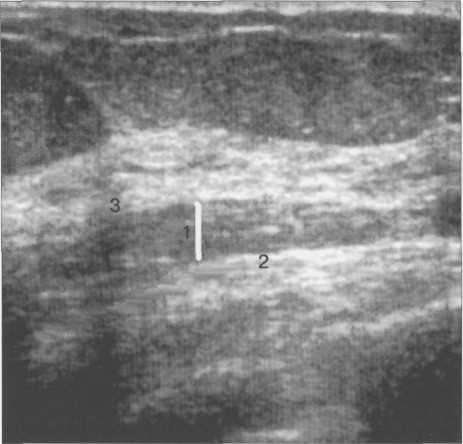
Рис. 10.27. Ультразвуковое изображение ретромаммарного пространства у пациентки 47 лет.
1 — ретромаммарная жировая клетчатка; 2 — фасция грудной мышцы; 3 — задний листок расщепленной фасции. Между грудной мышцей и паренхимой железы лоцируется гипоэхогенный пласт ретромаммарной жировой ткани.
Обзорный этап исследования молочных желез заканчивается анализом состояния регионарных зон лимфооттока (рис. 10.31).
Выделяют четыре зоны обязательного исследования:
- подмышечная зона (от латеральной границы малой грудной мышцы до латерального края подмышечной области);
— подключичная зона (от нижнего края ключицы по ходу сосудистого пучка до подмышечной области);
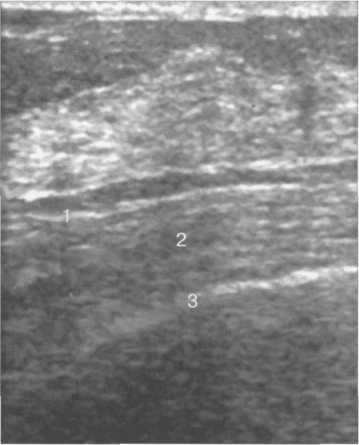
Рис. 10.28. Ультразвуковое изображение грудной мышцы и плевры.
— фасция грудной мышцы; 2 — грудная мышца; 3 — плевра.
224
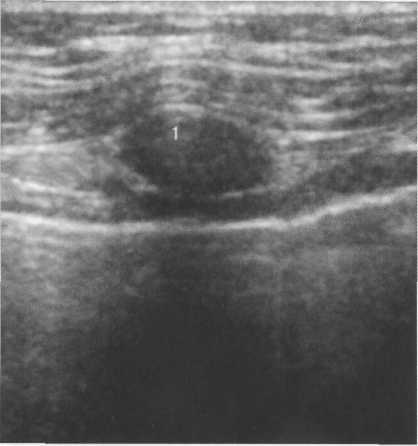
Рис. 10.29. Ультразвуковое изображение хрящевой части ребра.
1 — хрящевая часть ребра. Овальное образование гипоэхогенной структуры.
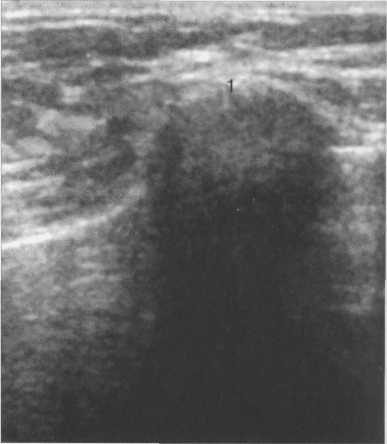
Рис. 10.30. Ультразвуковое изображение костной части ребра.
1 — костная часть ребра. Гиперэхогенный полумесяц с выраженной акустической тенью.
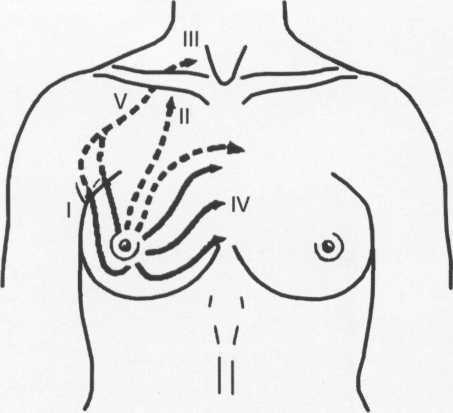
Рис. 10.31. Схема осмотра регионарных зон лимфооттока.
1 — подмышечная зона; II — подключичная зона; III — надключичная зона; IV — переднегрудин-ная зона; V — дополнительная зона.
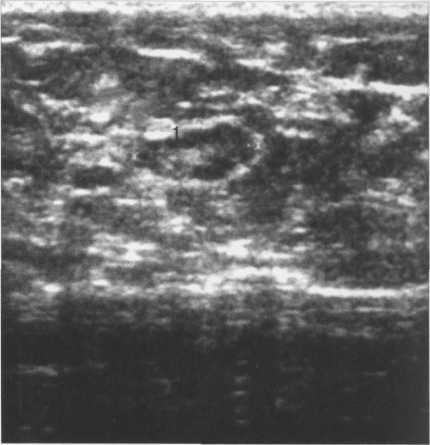
Рис. 10.32. Ультразвуковое изображение неизмененного аксиллярного лимфатического узла.
1 — лимфоузел, имеет овальную форму с гипоэхо-генным ободком краевого синуса вокруг эхогенно-го центра — ворот узла. Горизонтальный диаметр узла — 10 мм.
225
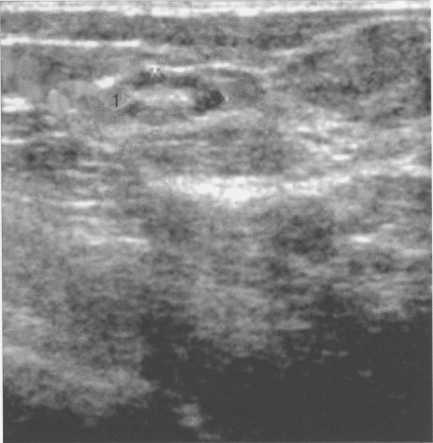
Рис. 10.33. Ультразвуковое изображение неизмененного
внутреннего лимфатического узла, в верхненаружном
квадранте молочной железы.
— надключичная зона (от верхнего края ключицы до медиального края двубрюшной мышцы);
— переднегрудинная зона (от нижнего края ключицы по среднеключичной линии до границы с молочной железой.
В большинстве случаев регионарные лимфатические узлы не дифференцируются от окружающих тканей. При использовании приборов, оснащенных высокочастотными датчиками, возможна визуализация нормального лимфатического узла, чаще всего в подмышечной области.
В норме лимфоузлы имеют овальную форму с гипоэхогенным ободком краевого синуса вокруг эхогенного центра — ворот узла (рис. 10.32).
Горизонтальный диаметр нормального лимфоузла не превышает 10 мм.
Часто визуализируются увеличенные более 10 мм аксиллярные лимфатические узлы с сохраненной эхоструктурой, что характерно для доброкачественной гиперплазии.
При увеличении размеров и изменении эхоструктуры все группы лимфоузлов хорошо определяются в виде гипоэхогенных образований шаровидной формы.
Наиболее часто внутренние (интрамаммарные) лимфоузлы можно визуализировать в проекции верхненаружных квадрантов молочных желез (рис. 10.33).
Внутри грудная артерия и вена визуализируются в первом и втором межреберьях в виде гипоэхогенных трубчатых структур, расположенных параллельно грудной мышце.
УЛЬТРАЗВУКОВАЯ ХАРАКТЕРИСТИКА МОЛОЧВОЙ ЖЕЛЕЗЫ В ВОЗРАСТНОМ АСПЕКТЕ
У подростков до наступления менархе структура молочной железы представлена жировой тканью и визуализируется в виде гипоэхогенной структуры в позадисосковой области.
Послепубертатная молочная железа. Кожа визуализируется в виде тонкой гиперэхогенной линии. Основная масса железы представлена изображением железистой ткани в виде единого пласта средней эхогенности. Соединительнотканные структуры (связки Купера, фасции, междольковая соединительная ткань) четко не дифференцируются.
У взрослых женщин выделяют несколько УЗ-типов строения молочных желез:
1) репродуктивный;
2) предменопаузальный;
3) постменопаузальный;
4) специфический (при беременности и лактации).
226
Репродуктивный УЗ-тип строения
Кожа визуализируется как тонкая гиперэхогенная линия толщиной 0,5—2,0 мм. Подкожная жировая клетчатка лоцируется в виде единичных жировых долек или в виде единого пласта жировой ткани гипоэхогенной структуры.
С увеличением возраста и количества беременностей имеет место жировая трансформация железистой ткани, поэтому железистая часть молочной железы визуализируется в виде единого пласта средней эхогенности, на фоне которого определяются гипоэхогенные округлые скопления жировой ткани. Чем больше срок, прошедший со времени первой беременности, тем более выражены явления жировой трансформации железистой ткани. Во вторую фазу менструального цикла на фоне железистой ткани появляется изображение расширенных ги-поэхогенных млечных протоков.
Передний контур паренхимы железы — волнистый за счет выпячиваний в местах прикрепления связок Купера. Соединительнотканные структуры умеренно дифференцируются (рис. 10.34).
Предменопаузальный УЗ-тип строения
Кожа визуализируется в виде гиперэхогенной линии толщиной 2,0—4,0 мм. Слой премаммарной жировой клетчатки выражен хорошо. В период, предшествующий менопаузе, эхогенность железистой ткани повышается, а также отмечается усиление процессов жировой трансформации железистой ткани, проявляющееся частичным замещением железистой ткани на жировую.
Во вторую фазу менструального цикла на этом фоне появляются изображения гипоэхоген-ных структур млечных протоков. Часто в ретромаммарном пространстве определяется жировая ткань. Соединительнотканные структуры хорошо дифференцируются в виде разнонаправленных гиперэхогенных включений и тяжей (рис. 10.35).
Постменопаузальный УЗ-тип строения
Кожа визуализируется в виде двух гиперэхогенных линий, между которыми определяется тонкая гипоэхогенная прослойка. Тело железы представлено множественными жировыми дольками, разделенными гиперэхогенными связками Купера. Как правило, в верхненаружных квадрантах молочных желез определяются тонкие тяжи фиброзной ткани значительно повышенной эхогенности (рис. 10.36). Соединительнотканные структуры визуализируются
отчетливо в виде утолщенных гиперэхогенных связок Купера, а также множественных гиперэхогенных линейных включений в структуре жировой ткани (рис. 10.37).
Специфический УЗ-тип строения (при беременности и лактации)
Кожа визуализируется в виде тонкой гиперэхогенной линии толщиной 0,5—2,0 мм. Практически все изображение железы представлено пластом железистой ткани средней эхогенности, на фоне которой определяются разнонаправленные гипоэхогенные трубчатые структуры толщиной более 2,0—2,5 мм —
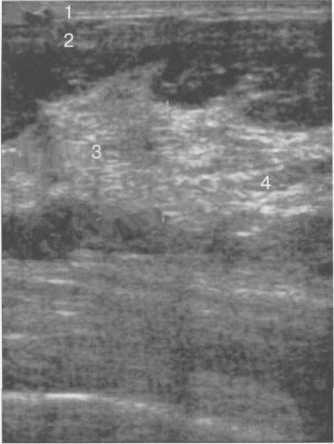
Рис. 10.34. Репродуктивный УЗ-тип строения молочной железы.
Пациентка Н., 28 лет.
1 — кожа; 2 — подкожная жировая клетчатка; 3 — фиброгландуляр-
ная ткань средней эхогенности; 4 — единичная жировая долька.
Лучевая анатомия молочных желез
227
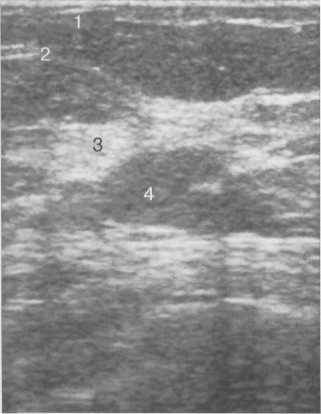
Рис. 10.35. Предменопаузальный УЗ-тип строения молочной железы.
Пациентка К., 45 лет.
1 — слой премаммарнои жировой клетчатки; 2 — фиброзно-измененные связки Купера; 3 — железистая ткань повышенной эхогенности; 4 — жировая долька.
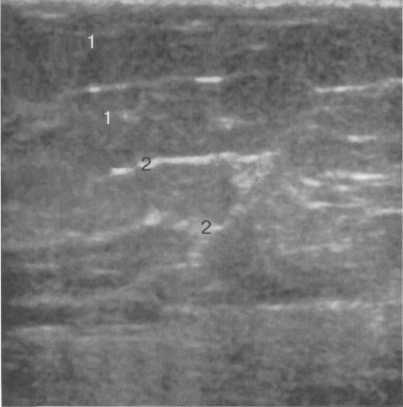
Рис. 10.36. Постменопаузальный УЗ-тип строения молочной железы.
Пациентка С, 60 лет. Сканирование в нижненаружном квадранте.
1 — множественные жировые дольки; 2 — гипер-эхогенные связки Купера.
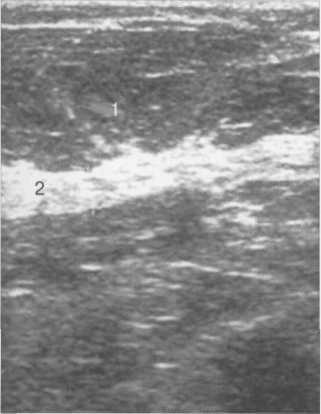
Рис. 10.37. Постменопаузальный УЗ-тип строения молочной железы.
Пациентка С, 60 лет. Сканирование в верхненаружном квадранте молочной железы. 1 — жировые дольки; 2 — тонкий тяж фиброзной ткани значительно повышенной эхогенности.
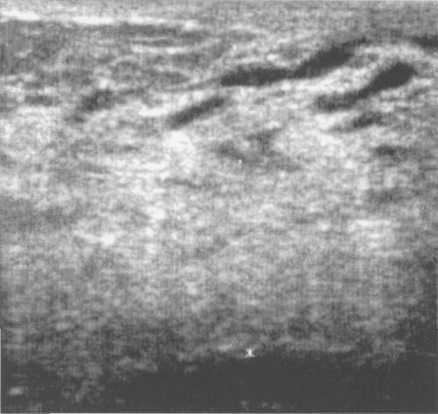
Рис. 10.38. Специфический УЗ-тип строения молочной железы.
Пациентка К., 39 лет, Беременность 23 недели. Количество премаммарнои клетчатки — незначительное. Изображение железы представлено пластом железистой ткани средней эхогенности, с расширенными млечными протоками.
228
расширенные млечные протоки. Слой премаммарной жировой клетчатки выражен незначительно или вовсе отсутствует. Жировые дольки на фоне железистой ткани не определяются (рис. 10.38).
Количественные ультразвуковые характеристики нормальной молочной железы
Сложность эхографической оценки структуры молочных желез состоит в многообразии возрастных и функциональных особенностей их строения. Чтобы избежать субъективности в оценке структуры молочных желез, предложена модифицированная методика эхографии, которая заключается в измерении толщины паренхиматозного слоя в верхненаружных квадрантах молочных желез. Измерения проводятся от переднего до заднего листка расщепленной фасции, вместе, где толщина железистого пласта является максимальной (рис. 10.39, 10.40).
Использование такого подхода позволило определить количественные и качественные характеристики нормальной структуры молочной железы в возрастном аспекте (табл. 10.1).
Таблица 10.1
Количественные характеристики нормальной молочной железы
в возрастном аспекте
| Характеристики | Возраст пациентки, лет | |||
| До 35 | 35-44 | 45-54 | Старше 54 | |
| Толщина паренхимы, мм | 11,4+2,0 | 10,5±2,5 | 7,8±1,9 | 6,2±2,0 |
| Эхогенность железистой ткани | Средняя | Средняя или незначительно повышенная | Повышенная | Значительно повышенная |
Максимальная толщина паренхиматозного слоя наблюдается в возрасте до 35 лет и в норме она не превышает 13—14 мм (рис. 10.41). В старших возрастных подгруппах эта толщина постепенно уменьшается (рис. 10.42), вплоть до минимальных значений (4—8 мм) у женщин старше 54 лет (рис. 10.43).
Такое изменение толщины паренхиматозного слоя отражает процессы возрастной инволюции, происходящие в молочных железах: частичная, а затем и полная жировая трансформация железистой ткани приводит к постепенному уменьшению толщины ее слоя.
Эхогенность железистой ткани, напротив, повышается с возрастом, что связано с постепенной потерей железистых элементов и фиброзированием соединительнотканных компонентов фиброгландулярной зоны.
Сравнивая полученные количественные показатели с нормальными показателями для конкретного возраста,
Рис. 10.39. Схема измерения толщины паренхиматозного
слоя.
т
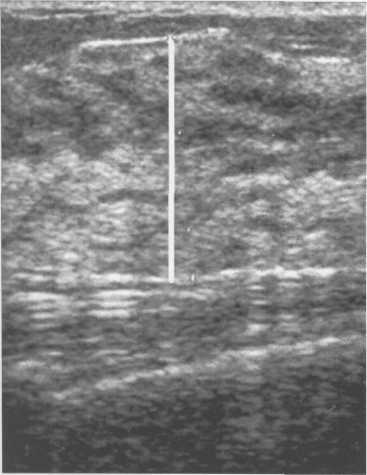
Рис. 10.40. Пример измерения толщины паренхиматозного слоя.
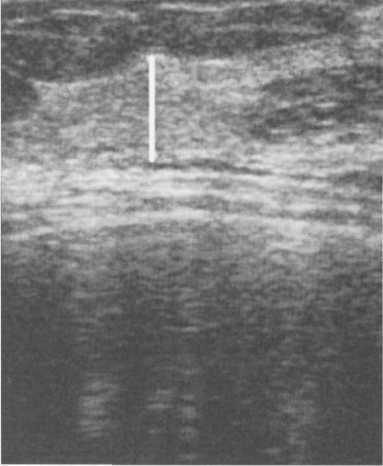
Рис. 10.41. Репродуктивный УЗ-тип строения молочной железы.
Пациенткам., 26 лет. Толщина паренхимы— 10 мм. Средняя эхогенность железистой ткани. Единичные жировые дольки на фоне железистой ткани.
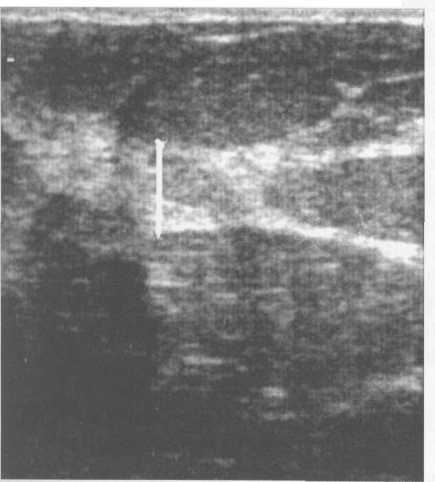
Рис. 10.42. Предменопаузальный УЗ-тип строения молочной железы.
Пациентка М., 45 лет. Толщина паренхимы — 7 мм. Повышенная эхогенность железистой ткани. Частичная жировая трансформация железистой ткани.
Рис. 10.43. Постменопаузальный УЗ-тип строения молочной железы.
Пациентка С, 68 лет. Менопауза — 18 лет. Толщина паренхимы — 3 мм. Значительно повышенная эхогенность железистой ткани (фиброз). Полная жировая трансформация железистой ткани.
230
определяют, соответствует ли структура исследуемой молочной железы возрастной норме или имеются ее патологические изменения.
КТ-АНАТОМИЯ МОЛОЧНЫХ ЖЕЛЕЗ
Выделяют четыре компьютерно-томографических структурных типа молочных желез в соответствии с функциональными возрастными периодами женщины.
Первый структурный тип — одиночный полигональный — характерен для девушек и женщин до 25 лет. Железистая часть занимает всю площадь молочной железы и представлена гомогенной тенью интенсивной плотности.
Второй структурный тип — полосовидно-ячеистый — соответствует функционально-активной молочной железе у женщин до 40 лет. Железистая часть молочной железы несколько уменьшается в размерах, становится менее плотной и гомогенной. Структурный рисунок ее состоит из ячеек и широких полосовидных линий.
Третий структурный тип — среднеочаговый — соответствует началу инволютивных изменений в молочных железах в пременопаузе у женщин после 45 лет. Железистая часть представлена среднеочаговыми уплотнениями, которые группируются в верхненаружных квадрантах и суба-реолярных областях, а в остальных отделах молочной железы преобладает жировая ткань.
Четвертый структурный тип — линейно-сетчатый — соответствует жировой инволюции молочных желез у женщин в постклимактерическом периоде. Изображение представлено жировой тканью и узкими линейными структурами, образующими сетчатый рисунок.
КТ молочных желез уступает рентгеновской маммографии в обнаружении доклинических форм рака, поэтому нецелесообразно использовать ее в качестве скринингового метода диагностики.
КТ молочных желез назначается как дополнительный метод обследования в следующих случаях:
— для определения метастазов в регионарные лимфоузлы;
— при раке молочной железы, расположенном в ретромаммарном пространстве, для установления истинных размеров опухоли и ее соотношения с мягкими тканями передней грудной стенки;
— при рецидивах рака молочной железы после радикальных секторальных резекций и мас-тэктомий для определения степени инвазии в грудную стенку;
— при инфильтративно-отечной форме рака молочной железы для определения локализации опухолевого узла и состояния грудных мышц на стороне поражения;
— для планирования лучевой терапии как первичной опухоли, так и зон регионарного мета-стазирования.
МРТ АНАТОМИЯ МОЛОЧНЫХ ЖЕЛЕЗ
МРТ молочных желез не позволяет провести четкую дифференцировку между нормальной железой и непролиферативными формами мастопатии.
МРТ всегда выполняется после традиционного лучевого обследования, и полученные данные оцениваются комплексно.
231
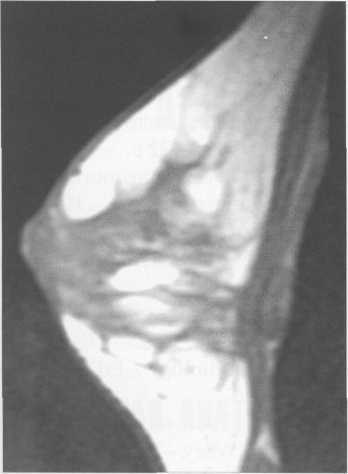
Рис. 10.44. МРТ нормальной молочной железы (Т1-ВИ) пациентки 35 лет.
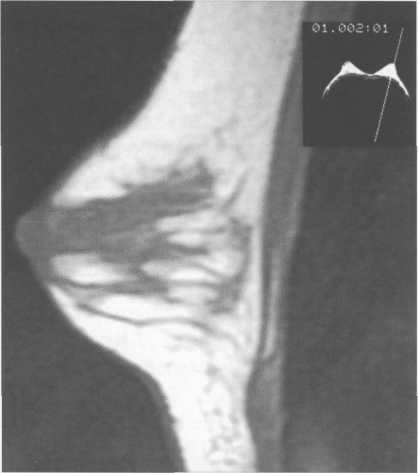
Рис. 10.45. МРТ нормальной молочной железы (Т1-ВИ) пациентки 35 лет.
Абсолютным показанием к проведению МРТ молочных желез является состояние после оперативного вмешательства и лучевой терапии для проведения дифференциальной диагностики Рубцовых изменений и продолженного роста опухоли.
Однако следует помнить, что МРТ информативна не ранее, чем через 6 месяцев после операции и через 18 месяцев после лучевой терапии.
Абсолютным показанием к проведению МРТ молочных желез является также наличие силиконовых протезов, относительным — рентгенологически плотные железы для исключения рентгенонегативного рака молочной железы.
На преконтрастных Т1-ВИ все структуры молочной железы (железистая, соединительная ткань), кроме жира, дают сигнал низкой интенсивности (рис. 10.44, 10.45). Интенсивность сигнала от жировой ткани на Т1-ВИ при FLASH-импульсной последовательности средняя, при SE — высокая. В нормальной молочной железе на постконтрастных изображениях наблюдается отсутствие повышения интенсивности сигнала или его незначительное усиление на отсроченных изображениях.
ЛИТЕРАТУРА
1. Заболотская Н.В. Ультразвуковое исследование молочных желез // Клиническое руководство по ультразвуковой диагностике.— Т. 2 / Под ред. В.В.Митькова, М.В.Медведева.— М.: Видар, 1996.- С. 331-371.
2. Заболотская Н.В., Заболотский B.C. Ультразвуковая маммография. Учебный атлас.— М.: Стром, 1997.- 104 с.
3. Заболотская Н.В., Заболотский B.C. Эхографическое изображение доброкачественных изменений молочных желез // Ультразвуковая диагностика.— 1997.— № 2.— С. 18.
4. Заболотская Н.В., Заболотский B.C. Комплексное ультразвуковое исследование молочных желез // Sonoace international.— 2000.— № 6.— С. 86—92.
5. Линденбратен Л.Д., Бурдина Л.М., Пинхосевич Е.Г. Маммография (Учебный атлас).— М.: Видар, 1997.— 123 с.
6. Лисаченко И. В. Рентгенологическое и ультразвуковое исследование молочных желез у женщин молодого возраста: Автореф. дисс. ... канд. мед. наук.— М., 1990.— 22 с.
7. Рожкова Н.И., Бачурина Е.М., Голикова З.А., Касоева Н.А. Лучевая диагностика заболеваний молочной железы на поликлиническом этапе // Вестн. рентгенол. и радиол.— 1996.— № 4.— С. 101.
8. Шипуло М.Г. Практическое руководство по ультразвуковой диагностике.— М., Высшая школа, 1996.- 237 с.
9. Шишмарева Н.Ф. Компьютерная томография в диагностике и определении распространения рака молочной железы // Кремлевская медицина.— 1999.— № 1.— С. 25—27.
10. Anderson J., Sigtusson B.F. Breast imaging // A global book of radiology / Ed. H.Petterson.— 1995.- P. 627-666.
11. Annonier C. Female breast examination.— N-Y.: Springer Verlag, 1986.— 326 p.
12. Barraclough B.H. Ultrasonic examination of the breast.— N.-Y.: Wiley.— 177 p.
13. Basset L. W., Israel M., Gold R.H. Usefulness of mammography and sonography in women less than 35 years of age // Radiology- 1991.- Vol. 180.- P. 831-835.
14. LaineH., RainioJ., Tukeva T. Comparison ofbreast structure and findings by X-ray mammography, ultrasound, cytology and histology; a retrospective study// Europ. J. Ultrasound.— 1995.— Vol. 2.— P. 107-115.
15. Leught W. Teaching atlas ofbreast ultrasoud.— N.-Y: Thieme Verlag, 1992.
16. Schelling M., Gnirs J., Braun M., Busch R. Optimized differentional diagnosis ofbreast lesions by combined B-mode and color Dopplersonography// Ultrasound in Obstetrics and Gynecology— 1997.— Vol. 10, № 1.-P. 48-53.
17. Sylvia H. Heywang-Kobrunner Contrast Enchanced MRI of the breast.— Shering, 1990.
studfiles.net
Классификация мастита
ПО ФОРМАМ ТЕЧЕНИЯ.
I. Серозный.
II. Серозно-инфильтративный.
III. Гнойный.
1. Инфильтративно-гнойный (сотоподобный, апостематозный).
2. Абсцедирующий.
3. Флегмонозный.
4. Гангренозный.
ПО ЛОКАЛИЗАЦИИ ОЧАГОВ
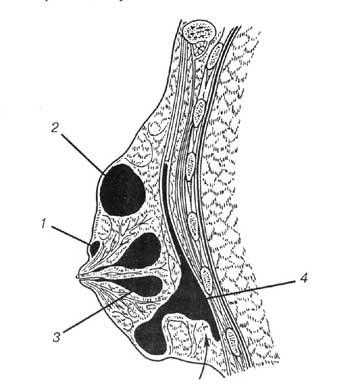
1. Субареолярный.
2. Подкожный
3. Интрамаммарный.
4. Ретромаммарный.
Самой частой формой мастита является Интрамаммарная форма, когда гнойник расположен в глубине молочной железы.
При расположении гнойника непосредственно под кожей или под кожей ареолы соска возникает соответственно подкожный и субареолярный мастит. Эти маститы не связаны с железистой тканью молочной железы и протекаю легче, чем интрамаммарный мастит. Обычно они возникают при наличии мелких гнойников, инфицированных ранок и трещин на соске и коже молочной железы.
К редким формам мастита относиться ретромаммарный мастит, который возникает при прорыве гнойника в ретромаммарное пространство - между фасцией большой грудной мышцы и капсулой задней поверхности молочной железы.
Клиническая картина: заболевание послеродовым маститом происходит в сроки от 5 до 30 дней после родов. Пик заболевания приходиться на период от 7 до 15 дней после родов. Мастит в сроки более 30 суток встречается редко и обычно не связан с родами и внутрибольничной инфекцией.
Часто маститу предшествует лактостаз, но не всегда. Заболевание связано в первую очередь с проникновением в железу инфекции (золотистый стафилококк) и воспалительной инфильтрацией ее тканей, при этом в самой железе начинает пальпироваться болезненный инфильтрат, занимающий часть или всю молочную железу. Иногда больные, да и сами врачи расценивают наличие такого плотного инфильтрата, как наличие лактостаза, т.е. зоны переполненной молоком. Возникает иллюзия, что достаточно сцедить или «раздавить» этот комок и все пройдет. Невзирая на боль и лихорадку процесс сцеживания затягивается на несколько суток и заканчивается оперативным лечением. Поэтому к диагнозу «лактостаз» надо относиться очень взвешено, - если в течение 2-3-4 часов не удается «расцедить» инфильтрат, если сохраняется высокая Т, распирающие боли в молочной железе и пальпируется болезненное образование, это состояние надо расценивать, как серозную форму мастита и начать соответствующее лечение.
Серозные и серозно-инфильтративные формы мастита продолжаются в течение 3 суток, иногда несколько дольше, затем они превращаются в гнойные.
Заболевание, как правило, начинается остро и бурно. Температура тела при серозном мастите повышается до 38–390 С с ознобом, имеются другие признаки интоксикации. Ухудшается общее состояние (головная боль, слабость), появляются боли в молочной железе, особенно при кормлении ребенка.
Больная грудь несколько увеличивается в объеме. Кожа в области поражения может быть умеренно гиперемирована, но так бывает только если очаг расположен близко к поверхности или если имеется запущенный гнойный процесс, но чаще кожа остается обычного цвета. При пальпации в толще железы могут определяться болезненные округлые образования, плотно-эластической консистенции. Образование может быть одно или несколько, а иногда образование захватывает всю молочную железу.
Несмотря на серозный характер воспаления, лабораторные показатели реагируют на него довольно резко: в крови лейкоцитоз до 15-20 тыс., сдвиг Л-формулы влево. Увеличивается СОЭ.
При переходе серозной формы в серозно-инфильтративную интоксикация нарастает, с начало заболевания проходит 2-3 суток, инфильтрация в молочной железе окончательно определяется в плотный болезненный инфильтрат с четкими границами, удается даже прощупать его бугристую поверхность. Возникают проблемы с дифференциальной диагностикой между серозно-инфильтративной формой мастита и инфильтративно-гнойной.
Гнойно-инфильтративный (апостематозный, сотоподобный) мастит. При переходе серозной формы в гнойно-инфильтративную форму резких изменений в клинической картине не происходит. Сохраняется высокая температура до 38–390С, озноб и другие признаки интоксикации. Молочная железа несколько увеличена, в глубине железы пальпируется плотный болезненный инфильтрат. Кожа молочной железы бывает гиперемирована, но не всегда – даже при гнойных процессах кожа может оставаться обычного цвета. Так как гнойники имеют маленький размер, то ни каких признаков размягчения тканей инфильтрата и, тем более, признаков флюктуации не возникает. Могут появиться увеличенные, болезненные подмышечные лимфоузлы. В крови лейкоцитоз достигает 15-20 тыс., сдвиг лейкоформулы влево, СОЭ – 50-60 мм/час.
Дифференциальная диагностика между серозно-инфильтративной и гнойно-инфильтративной формами. Так как, переход мастита в гнойно-инфильтративную форму требует изменение тактики и выполнение оперативного вмешательства, то правильное распознавание этой формы имеет большое значение. Но, как было отмечено выше, клиническая картина при появлении множества мелких гнойников радикально не меняется, поэтому для установления инфильтративно-гнойной формы мастита используют несколько простых принципов.
1. Срок заболевания должен быть более 3 суток.
2. При назначении адекватной антибактериальной терапии при серозном мастите обычно удается быстро получить хороший клинический эффект. Но если вы активно лечите больного, но в течение суток ему не становиться лучше, то по всей видимости вы имеете дело с инфильтративно-гнойным маститом.
3. Выполнение УЗИ молочной железы опытным специалистом обычно позволяет различить даже небольшие гнойники по ходу протоков.
4. Выполнение пункции молочной железы толстой иглой под местной анестезией. Посылая в ткань инфильтрата порции раствора Новокаина и подтягивая его назад (и так несколько раз), в ряде случаев в шприце можно увидеть появление небольшого количества гной. Это является достаточным аргументом, что бы поставить диагноз гнойно-инфильтративного мастита и предложить больному выполнение оперативного вмешательства.
Абсцедирующая форма мастита. Происходит тотальное расплавление тканей молочной железы и слияние мелких гнойников в один или два-три крупных гнойника. Сроки заболевания превышают 5 и более суток. За этот период у больной сохранялась температура, боли в молочной железе и все другие признаки интоксикации. При осмотре одна железа отечна, увеличена в размерах, кожа обычно гиперемирована. При пальпации определяется инфильтрация с зоной размягчения, либо флюктуирующий гнойник. Интересно, что очень часто сформировавшийся гнойник в молочной железе носит настолько напряженный характер, без всяких признаков размягчения или флюктуации. Хирург, начиная операцию, предполагает наличие крупного инфильтрата, но сделав скальпелем небольшой разрез, сразу же получает струю жидкого гноя под давлением. После опорожнения такого гнойника молочная железа может уменьшиться практически в 2 раза.
Осложненные формы мастита: Флегмонозная и гангренозная форма, знаменует собой переход воспаления из паренхимы молочной железы на окружающие ткани: подкожную клетчатку и саму кожу, вовлечение в процесс региональных лимфатические узлы, обширную деструкцию тканей с крайней степенью интоксикации, истощение защитных сил организма. Увеличивается вероятность развития сепсиса, поражения внутренних органов и систем с развитием полиорганной недостаточности. В крови сохраняется лейкоцитоз (возможно и развитие лейкопении), резкий сдвиг лейкоформулы влево с появлением юных форм и миелоцитов, нарастающие признаки анемии со снижением гемоглобина до 40-45 г/%. В моче протеинурия.
В результате застоя в сосудах молочной железы и их тромбоза возникает некроз всей молочной железы или ее части с выходом деструктивного процесса на кожу, что знаменует развитие конечной формы мастита – гангренозной. Состояние становиться крайне тяжелым, полиорганная недостаточность. Молочная железа отечная, покрыта пузырями, на некоторых участках зоны некроза. Такая форма мастита для спасения жизни больного часто требует принятия крайних мер в виде выполнения мастэктомии – экстренного удаления всей молочной железы.
Ретромаммарная форма мастита возникает при прорыве гнойника из молочной железы в ретромаммарное пространство и может быть отнесена к редким формам мастита, но при этом очень опасным. Последнее связано с трудностями диагностики и высокой угрозой развития сепсиса. Автору за длительный период работы в специализированном отделении гнойной хирургии приходилось видеть только двух больных с этой формой мастита, при этом стало известно, по крайней мере, об одном случае смерти молодой женщины от ретромаммарной формы мастита в одном из северных городов ТО. Трагедия возникла как раз вследствие трудностей диагностики заболевания и не оказании надлежащей помощи, мастит привел к развитию сепсиса, бактериального шока и очень быстрой гибели больной.
Основные жалобы этих больных – это выраженные признаки интоксикации: высокая температура, озноб, плохой сон, сниженный аппетит, тахикардия. Боли в самой молочной железе могут отсутствовать. При пальпации молочная железа безболезненная, инфильтративные образования в ней также отсутствуют. С другой стороны имеются распирающие боли в области передней стенки грудной клетки. Такая клиника может заставить задуматься о пневмонии, но Р-исследования это не подтвердят. Если у женщины недавно перенесла роды, то должны быть выполнены настоятельные попытки обнаружения гнойника в ретромаммарном пространстве включая УЗИ, компьютерную томографию и диагностическую пункцию.
ЛЕЧЕНИЕ.
Больные с любой формой острого лактационного мастита подлежат 100% госпитализации в хирургическое отделение в первые дни заболевания. Решение это не простое, так как у больной женщины имеется дома маленький ребенок (2 недели). Врачом должна быть проявлена настойчивость, ребенок остается с одним из членов семьи, которому на период болезни матери положен лист нетрудоспособности (больничный лист). При отсутствии родственников на время болезни ребенок помещается в детское учреждение: дом малютки, детское отделение. Лучше пролечить больную 3 дня в стационаре с серозным маститом, чем потом выполнить операцию и лечить гнойную рану 3 недели.
Кормление ребенка в период заболевания маститом, независимо от клинической формы - запрещается, это относиться, как к больной, так и к здоровой груди. Молоко, зараженное патогенным стафилококком, может привести к тяжелому заболеванию у ребенка. Кроме того большие дозы антибиотиков, которыми лечится мать, попадают в молоко и могут приводить к тяжелому дисбактериозу у детей.
Прекращение лактации. Вопрос о прекращении лактации решается индивидуально. Во время заболевания кормить ребенка не разрешается. Кормление можно начать только после полного купирования явлений мастита, а также через 24 часа после отмены антибиотиков. До этого срока женщина должна сцеживать молоко (используя молокоотсос или просто руками) либо лактация должна быть прекращена фармокологическими средствами.
При решении вопроса о прекращении лактации учитывается мнение самой женщины: она может настаивать на ее прекращении или наоборот быть категорически против этого. Иногда, когда лечение мастита затягивается на продолжительный срок, но женщине удалось сохранить молоко, все усилия пропадают зря, так как ребенок «привыкает к соске» и «отказывается от груди». С другой стороны, если женщина больна серозным маститом и пребывание ее на больничной койке составляет 3-4 дня, то через сутки после выписки она вполне способна продолжить кормление ребенка.
В основном прекращение лактации показано больным, перенесшим объемную операцию на молочной железе. Обычно пребывание этих больных в стационаре затягивается, во вторых само сцеживание из молочной железы, покрытой операционными ранами очень мучительно, в третьих у таких больных часть молока может выделяться в саму рану, что препятствует её заживлению.
Чем раньше после родов, вы начали подавление лактации, тем быстрее это удается сделать.
Чем сильнее вы сцеживаете молочную железу, тем сильнее вы стимулируете лактацию. Поэтому при прекращении лактации не нужно сцеживать молоко полностью.
Прекращение лактации в настоящее время осуществляется фармакологическими средствами относящихся к гормональным препаратам:
Препараты Парлодел, Бромлактин (Группа Bromocriptine mesylate) - лекарство, подавляющее выработку пролактина. Нуждаются в постоянном приеме по 1 таблетке 2 раза в день. Могут вызывать снижение давления головокружение, тошноту.
Препарат Достинекс, Берголак (Группа Cabergoline) Для подавления лактации назначают по 0.25 мг (1/2 таб.) 2 раза/сут в течение 2 дней (общая доза равна 1 мг, 2 таб. по 0,5 мг). Обычно этого бывает достаточно для прекращения лактации.
Норколут (норэтистерон) по схеме.
Консервативное лечение показано при серозной и серозно-инфильтративной форме мастита:
Покой и возвышенное положение молочной железе.
Сцеживание молока.
Назначение антибиотиков является основным методом лечения маститов. С учетом того, что превращение серозного мастита в гнойный происходит за 3 суток, должны быть назначены максимально эффективные антибиотики - второго шанса не будет. Заражение маститом происходит в родильных домах и золотистый стафилококк может быть отнесен к антибиотикорезистентной назокоминальной инфекции. Поэтому целесообразно назначать защищенные бета-лактамные антибиотики, эффективные в отношении больничной инфекции.
Амоксиклав, Амоксицилин/клавуланат: Внутрь, В/М, В/В
Цефалоспорины 3 поколения: Цефоперазон/сульбактам (Сульперазон); Цефуроксим, Цефазолин, Цефиксим
Аминогликозиды: Гентамицин
Линкозамиды: Линкомицин
Гликопептиды: Ванкомицин, Эдицин
Дезинтоксикационная терапия (В/В инфузия растворов кристаллоидов, белковые препараты)
Физиолечение – наиболее эффективные из физиовоздействий – это облучение патологических очагов через кожу красным лазером; ультрофиолетовое облучение крови; холод на очаг в начальной фазе заболевания, а затем рассасывающая терапия: ультразвук, УВЧ, ДДТ.
Общая и поддерживающая терапия, витамины, антигистаминные препараты, анаболические стероиды, борьба с анемией, иммуннокоррекция и пр.
Хирургическое лечение показано при различных гнойных формах мастита. Принципиальное значение имеет выбор объема операции, выбор хирургического доступа (разрез по отношению к молочной железе) и способ завершения операции. Операцию практически всегда проводят под В/В наркозом, исключение могут составлять поверхностные субареолярные гнойники, которые можно вскрыть под местной анестезией.
При гнойно-инфильтративной форме мастита производиться иссечение инфильтрата, выполнение гемостаза, операция заканчивается широким дренирование раны. Периодически выполняются попытки ушивание раны сразу же после иссечения инфильтрата единым блоком в пределах здоровых тканей, но обычно это заканчивается нагноением раны, снятием швов и ведение раны, как открытой. Иногда рану сразу же после иссечения инфильтрата облучают красным лазером, или выполняют ультразвуковую кавитацию (обработка ультразвуком вместе с пульсирующей струей раствора хлоргексидина), что улучшает течение раневого процесса и сокращает сроки заживления.
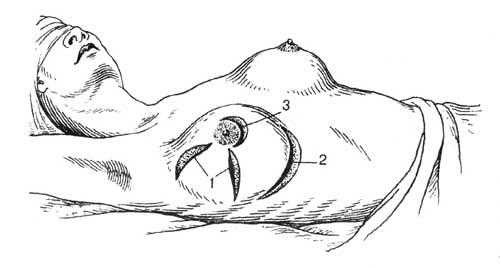
При абсцедирующих формах мастита выполняется широкое вскрытие абсцесса, пальцами разрываются все внутренние перемычки, операция заканчивается дренированием полости абсцесса.
Значение имеет выбор разреза, наиболее часто используются радиальные разрезы по Ангереру (см. рисунок, позиция 1), как наименее травматичные в отношении протоков молочной железы. При расположении инфильтрата в нижних отделах молочной железы возможно выполнение нижнего дугообразного разреза по Барденгейеру (см. рисунок, позиция 2).
Радиальных разрезов может быть несколько, в наиболее тяжелых случаях через 4 (в форме креста) радиальных разреза может быть удалена вся ткань молочной железы, остается только кожа и сосок (субкутанная мастэктомия).
При расположении гнойника в области ареолы, может быть выполнен полуовальный разрез вокруг ареолы (см. рисунок, позиция 3).
Но надо помнить, что при выполнении любых разрезов, они никогда не должны распространяться на ареолу и сосок.
В случае развития гангренозной формы мастита, выполняется некроэктомия на коже молочной железы. При возникновении непосредственной угрозы жизни больной в связи с развитием сепсиса и септического шока выполняется радикальная операция – мастэктомия, при этом стараются сохранить кожу молочной железы и сосок, для будущей пластики железы. Такая операция называется субкутанная мастэктомия.
Послеоперационный период ведется по общим принципам лечения гнойных ран и системной воспалительной реакции (SIRS): Проведение массивной антибактериальной терапии под контролем чувствительности микрофлоы, дезинтоксикационной терапии и пр.
studfiles.net