Протокол лечения рака молочной железы
Современные методы лечения рака молочной железы
Протоколы лечения рака молочной железы
Рак молочной железы
Профиль: хирургический.
Этап: стационар. Цель этапа: хирургическое удаление опухолевого процесса. Длительность лечения (дней): 15.Коды МКБ: C50 Злокачественное новообразование молочной железы.
Определение: Рак молочной железы – это злокачественное заболевание молочной железы.
Классификация: В настоящее время принято использовать гистологическую классификацию Международного противоракового союза, классификация опухолей по системе TNM международного противоракового союза (2002 г.). Стадия рака устанавливается при первичном обследовании больной, а затем уточняется после операции (pTNM). Классификация относится только к карциномам и касается как мужской груди, так и женской молочной железы.
В случае наличия первично-множественных синхронных опухолей в одной молочной железе, для классификации должна быть взята опухоль с самой высокой категорией Т. Синхронные двусторонние опухоли молочной железы, должны классифицироваться независимо друг от друга, чтобы дать возможность разделения случаев по гистологическому типу.Факторы риска: раннее или позднее наступление менопаузы, позднее рождение первого ребенка, облучение молочной железы в период ее развития, наличие семейного анамнеза РМЖ, нарушения менструального цикла, прием гормональных препаратов (контрацептивы, заместительная терапия), наличие заболеваний матки и яичников, щитовидной железы, психологические стрессы, злоупотребление алкоголем, ожирение, дисгормональные гиперплазии молочных желез, частые м/аборты в анамнезе, травмы молочных желез.
Поступление: плановое.
Показания к госпитализации: клинически операбельный, верифицированный рак молочной железы для проведения хирургического лечения и в ряде случаев для проведения сложных диагностических исследований и химиотерапии. Лучевая терапия и химиотерапия могут проводиться амбулаторно.
Необходимый объем обследований перед плановой госпитализацией: цитологическая или гистологическая верификация диагноза, ОАК (6 показателей), ОАМ, кровь на б/химию (9
показателей), кровь на коагулограмму, ЭКГ, ФГ или R-графия легких, УЗИ молочных желез, регионарных зон, печени, органов малого таза, маммография. Дуктография, МРТ, КТ молочных желез, определение уровня гормонов (ЭР -, ЭР +, Her-2-neu), апоптоз, СА15-3 по возможности и по показаниям.Критерии диагностики: субъективные признаки - увеличение молочной железы, боль в груди или повышенная чувствительность, потеря массы тела (при прогрессировании болезни), боль в костях (при метастазировании); объективные признаки – асимметрия молочных желез, уплотнение, деформация контура, изменение положения соска, изменение кожи в виде «апельсиновой корки», отек и гиперемия кожи молочной железы, выделения из соска, язвенная опухоль молочной железы, увеличенные регионарные л/узлы.
Дифференцировать следует с дисгормональными заболеваниями, фиброаденомой, кистой молочной железы, внутрипротоковой папилломой, субареолярным абсцессом, маститом.Перечень основных диагностических мероприятий:
1. Определение гемоглобина 2. Подсчет лейкоцитов в камере Горяева 3. Подсчет эритроцитов на КФК 4. Определение СОЭ 5. Гематокрит 6. Подсчет лейкоцитарной формулы 7. Общий анализ мочи 8. Определение общего белка 9. Цитологическое исследование и гистологическое исследование ткани 10. Определение времени свертываемости капиллярной крови 11. Подсчет тромбоцитов 12. Исследование крови на ВИЧ 13. Микрореакция 14. HbsAg, Anti-HCV. 15. Определение белковых фракций 16. Определение билирубина 17. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, ачтв, фибринолитическая активность плазмы, гематокрит) 18. Определение остаточного азота 19. Определение глюкозы 20. Определение АЛТ 21. Определение АСТ 22. Тимоловая проба 23. Определение группы крови и Резус-фактора 24. УЗИ органов брюшной полости 25. ЭКГ 26. рентгенография грудной клетки в двух проекциях 27. УЗИ молочных желез 28. Маммография 29. Дуктография 30. УЗИ органов малого таза 31. МРТ молочной железы 32. КТ молочной железы.Перечень дополнительных диагностических мероприятий:
1. Консультация кардиолога.Тактика лечения. При диагностике РМЖ учитываются анамнестические и физикальные данные, проводится маммография, цель которой заключается в дифференциации рака и
опухолеподобных заболеваний, выявлении не пальпируемых изменений в других отделах пораженной и/или второй железе, что влияет на тактику лечебного вмешательства. При наличии выделений из сосков проводится дуктография. Для диагностики внутрикистозных папиллом (кровянистое содержимое в кисте, наличие образований в кисте по данным УЗИ) выполняется пневмоцистография. Тонкоигольная аспирационная биопсия (ТАБ) – способ получения материала из опухоли для цитологического исследования показано при кровянистом содержимом или наличии внутрикистозного образования по данным УЗИ (пневмоцистографии). При сомнениях в диагнозе показана трепан - или хирургическая биопсия.Трепан-биопсия проводится специальной иглой для получения участков ткани и позволяет дать полное заключение о характере патологического процесса. Хирургическая биопсия выполняется если ТАБ и трепан-биопсия не смогли подтвердить/исключить диагноз злокачественного новообразования. Компьютерная томография и магнитно-резонансная томография являются вспомогательными методами диагностики и необходимы при распространенных процессах для оценки состояния внутригрудных лимфатических узлов, исключения метастатических поражений печени, легких, костей скелета. Объем оперативного вмешательства зависит от объема поражения. Также может проводиться предоперационная лучевая и химиотерапия. Для лечения и профилактики возникновения микоза при проведении химиотерапи показан итраконазол оральный раствор 400 мг\сут течение 7 дней. Проводится либо органосохраняющая операция, либо радикальная мастэктомия. Органосохраняющая операция (лампэктомия: иссечение опухоли с минимальным отступом от ее краев в пределах непораженной ткани; радикальная резекция молочной железы; широкая резекция молочной железы: иссечение опухоли с большим отступом от ее краев в пределах непораженных тканей; сегментарная резекция или квадрантэктомия: резекция молочной железы от ее периферического края до соска, при которой отступ от краев опухоли составляет не менее 2 см) показана при размере опухоли менее 4 см и низкой степени злокачественности по данным гистологического исследования. Радикальная мастэктомия по Маддену (удаление молочной железы без большой и малой грудных мышц, и всех подмышечных узлов) проводится размерах более 4 см, множественных очагах, маленьких размерах самой молочной железы, а также невозможности проведения лучевой терапии при ряде сопутствующих заболеваний. В случаях молодого возраста (до 40 лет) и при наличии инфильтрирующей карциномы, расположенной в области внутренних квадрантов или центральной части органа, после операции на 10-15 сутки присоединяется лучевая терапия на область грудины в дозе 40 Грей. Б) При неинвазивном раке молочной железы лечение ограничивается только операцией. Органосохраняющие операции при РМЖ обеспечивают, наряду с высокими показателями выживаемости, хорошие косметические и функциональные результаты. Социально-трудовая реабилитация больных после радикальной резекции молочной железы происходит быстрее, чем после мастэктомии.Показания к выполнению органосохраняющих операций на молочной железе:
а) локализация – любая, исключая центральную; б) наличие узловой формы рака размером до 2,5 см; в) расположение опухоли на расстоянии не менее 3 см от ареолы; г) отсутствие мультицентрического роста (на маммограммах, УЗИ клинически); д) медленный и умеренный темпы роста, удвоение размера опухоли не быстрее чем за 3 месяца (по данным анамнеза); е) благоприятное соотношение размеров молочной железы и опухоли для получения хорошего косметического результата операции; ж) отсутствие отдаленных метастазов; з) допустимо наличие одиночных метастазов в подмышечной области; и) желание больной сохранить молочную железу. РМЖ – одно из немногих онкологических заболеваний, при котором лечение всех стадий многовариантно.Перечень основных медикаментов:
1. Тримепиридина гидрохлорид раствор для инъекций в ампуле 1% по 1 мл 2. Йод+калия хлорид+глицерин+Вода 25 мл раствор во флаконах 3. Поливидон 400 мл во флаконе 4. Декстран 200 мл, 400 мл во флаконе, раствор для инфузий 5. Пентоксифиллин 100 мг драже; 10 мг/5 мл амп. 6. Аскорбиновая кислота 50 мг, 100 мг, 500 мг табл.; 5%, 10% 2 мл, 5 мл амп. 7. Глюкоза 5% 400 мл во флаконах 8. Натрия хлорид порошок для приготовления перорального раствора для подготовки к диагностическим исследованиям и хирургическим вмешательствам 9. Итраконазол оральный раствор 150 мл – 10 мг\мл.Перечень дополнительных медикаментов:
1. Альбумин 5%, 10%, 20% во флаконе раствор для инфузий; 3. Гепарин раствор для инъекций натриевая соль 5 000, 25 000 МЕ; низкомолекулярные гепарины. 2. Инсулин человеческий растворимый, биосинтетический раствор для инъекций 100 МЕ/мл.Критерии перевода на следующий этап: отсутствие рецидива, локальных и отдаленных (метастазов) признаков опухолевого процесса.
ruslekar.com
Молочная железа: лечение рака. Часть 2
Лечение инвазивного рака представляет собой комплексную терапию, которая включает в себя
Но, в зависимости от процесса, комбинация и последовательность лечебных мероприятий может отличаться и разрабатывается индивидуально в каждом конкретном случае. Ниже приведены схемы лечения неинвазивных и инвазивных типов раков.
Неивазивный РМЖ
Неивазивный рак – это состояние, характеризующееся наличием патологических клеток в протоках молочной железы. Рак называется неинвазивный по причине того, что клетки не покидают места, где они образовались и не внедряются в соседние ткани груди. Еще его называют внутрипротоковая карцинома, так как клетки обнаруживаются в просвете протоков молочной железы. Однако, без лечения неинвазивный рак может перерасти в инвазивный. Установлено, что у женщин, которые не лечили неинвазивный рак, в 20-30% случаев происходил переход в инвазивный. В тоже время ученые предполагают, что фактический процент заболевших выше. Очень трудно прогнозировать в каких случаях неинвазивный рак может перейти в форму инвазивного либо не будет изменяться вообще. Как результат, хирургическое вмешательство с/или без облучения рекомендовано для данного заболевания. В большинстве случаев при условии своевременной диагностики процесса прогноз благоприятный.
Ранний РМЖ (стадии I и II)
Ранний рак груди (стадии I и II) наиболее распространенная форма рака молочной железы. Опухоль распространяется на близлежащие ткани, а при стадии II возможно обнаружение раковых клеток в лимфатических узлах. При стадии I процесса - опухоль в размерах менее 2 сантиметров и не поражает подмышечные лимфатические узлы. При стадии II процесса размер опухоли увеличивается либо распространяется на подмышечные лимфатические узлы. При своевременной диагностике и правильно проведенных лечебных мероприятиях на ранних этапах развития опухоли прогнозы на выздоровление благоприятны. Процент выживания после лечения рака на I-ой стадии у женщин в течение первых 5 лет составляет около 90. Среди пациентов со II-ой стадией процесса за аналогичный период – 80%. Необходимо отметить, что схема проведения лечебных мероприятий в каждом отдельном клиническом случае своя.NB : Существует временной интервал между результатами последних научных разработок в сфере лечения онкологических заболеваний и введение данных разработок в практическую медицину. По этой причине большинство онкологов используют унифицированные протоколы лечения и четко следуют их рекомендациям .
РМЖ (стадия III)
При стадии III опухоль распространяется за пределы груди – грудная клетка, кожные покровы или в лимфатические узлы, но не проникает в другие органы. Данная форма рака лечится путем комбинирования хирургического вмешательства, облучения и приема курса химиотерапии. В зависимости от характеристик опухоли, лечение может включать гормональную терапию или целевую. До проведения хирургического вмешательства пациент проходит курс химиотерапии препаратами антрациклинового и/или таксанового ряда. Процент выживания после лечения рака на I-ой стадии у женщин в течение первых 5 лет составляет около 50-60.Воспалительный РМЖ
Воспалительный РМЖ – редкий, но очень агрессивный тип рака. Свое название данная форма получила по причине ярко выраженной воспалительной картины процесса, которая проявляется в виде отека и покраснения груди. На основании данной симптоматики зачастую ставится первичный диагноз «Воспалительный процесс, вызванный проникновением инфекции», который является ошибочным. После назначения пациентке антибиотикотерапии выздоровление не наступает.До проведения хирургического вмешательства пациент проходит курс химиотерапии препаратами антрациклинового и/или таксанового ряда. Если опухоль HER2/neu-позитивна, назначается также Трастузумаб, но не одновременно с химиотерапией препаратами, основанными на антрациклине. При данном заболевании показана мастэктомия с последующим проведением облучения, химио- и гормональной терапии. Комплексная терапия с проведением химиотерапии позволяет получить самые высокие шансы на положительный эффект лечения. При условии правильного лечения, до 50% женщин с данным диагнозом выживают в течение первых 5 лет и до 35% до 10 лет после проведенного лечения.
Метастазирующий рак молочной железы (стадия IV)
При данной стадии процесс распространяется и поражает органы организма (наиболее часто это кости, легкие, печень). Метастазирующий рак развивается уже после лечения, однако, следует отметить, что также он может быть продиагностирован и во время первичного осмотра. Но нужно отметить, что таких случаев мало – 5 % среди женщин США. Как ни тяжело об этом говорить, но рак с наличием метастазов неизлечим. Вы можете справиться с поражением тканей вокруг груди и близлежащими лимфатическими узлами, но справиться со всеми опухолями в других органах Вам не под силу. В тоже время это не значит, что не существует схем лечения для данной стадии. Некоторые люди живут с метастазами долгие годы, а ученые продолжают работу над новыми и эффективными способами лечения данного заболевания.Лечение метастазирующего рака молочной железы направлено на продолжение жизни и сохранение ее качества. Ваш план лечения зависит от некоторых факторов: особенности и характеристики опухоли, распространения метастазов в организме, Вашего самочувствия и ранее проведенного лечения. Если на раковых клетках есть гормональные рецепторы, то вначале проводится гормональная терапия. Если рак HER2/neu позитивный, назначается Герцептин. Химиотерапия и облучение могут быть использованы как методы, снижающие распространение и рост опухоли. В тоже время, они имеют целый ряд побочных эффектов, которые могут повлиять на качество жизни. Участие в группах поддержки может помочь Вам в оценке ситуации и принятии необходимых решений.
oncoportal.net
Современные методы лечения рака молочной железы после радикальной мастэктомии
Протоколы лечения рака молочной железы после мастэктомии
Рак молочной железы, состояние после радикальной мастэктомии
Профиль: хирургический.
Этап: стационар. Цель этапа: проведение адьювантной химиотерапии и лучевой терапии, направленной на предотвращение местного рецидивирования РМЖ и его метастазирования, увеличение продолжительности жизни, улучшение качества жизни. Длительность лечения (дней): 15.Коды МКБ:
C50 Злокачественное новообразование молочной железы.Определение: Рак молочной железы – это злокачественное заболевание молочной железы.
Классификация: В настоящее время принято использовать гистологическую классификацию Международного противоракового союза, классификация опухолей по системе TNM международного противоракового союза (2002 г.). Стадия рака устанавливается при первичном обследовании больной, а затем уточняется после операции (pTNM). Классификация относится только к карциномам и касается как мужской груди, так и женской молочной железы.
В случае наличия первично-множественных синхронных опухолей в одной молочной железе, для классификации должна быть взята опухоль с самой высокой категорией Т. Синхронные двусторонние опухоли молочной железы, должны классифицироваться независимо друг от друга, чтобы дать возможность разделения случаев по гистологическому типу.Факторы риска: раннее или позднее наступление менопаузы, позднее рождение первого ребенка, облучение молочной железы в период ее развития, наличие семейного анамнеза
РМЖ, нарушения менструального цикла, прием гормональных препаратов (контрацептивы, заместительная гормональная терапия), наличие заболеваний матки и яичников, щитовидной железы, психологические стрессы, злоупотребление алкоголем, ожирение, дисгормональные гиперплазии молочных желез, частые м/аборты в анамнезе, травмы молочных желез.Поступление: плановое.
Показания к госпитализации: проведение химиотерапии, лучевой терапии.
Необходимый объем обследований перед плановой госпитализацией: цитологическая или гистологическая верификация диагноза, ОАК (6 показателей), ОАМ, кровь на б/химию (9 показателей), кровь на коагулограмму, ЭКГ, ФГ или R-графия легких, УЗИ молочных желез, регионарных зон, печени, органов малого таза, маммография. Дуктография, МРТ, КТ молочных желез, определение уровня гормонов (ЭР -, ЭР +, Her-2-neu), апоптоз, СА15-3 по возможности и по показаниям.
Критерии диагностики: субъективные признаки - увеличение молочной железы, боль в груди или повышенная чувствительность, потеря массы тела (при прогрессировании болезни), боль в костях (при метастазировании); объективные признаки – асимметрия молочных желез, уплотнение, деформация контура, изменение положения соска, изменение кожи в виде «апельсиновой корки», отек и гиперемия кожи молочной железы, выделения из соска, язвенная опухоль молочной железы, увеличенные регионарные л/узлы.
Дифференцировать следует с дисгормональными заболеваниями, фиброаденомой, кистой молочной железы, внутрипротоковой папилломой, субареолярным абсцессом, маститом.Перечень основных диагностических мероприятий:
1. Определение гемоглобина 2. Подсчет лейкоцитов в камере Горяева 3. Подсчет эритроцитов на КФК 4. Определение СОЭ 5. Определение гематокрита 6. Подсчет лейкоцитарной формулы 7. Общий анализ мочи 8. Определение общего белка 9. Определение белковых фракций 10. Определение билирубина 11. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, ачтв, фибринолитическая активность плазмы, гематокрит) 12. Определение остаточного азота 13. Определение глюкозы 14. Определение АЛТ 15. Определение АСТ 16. Тимоловая проба 17. Определение группы крови и Резус-фактора 18. УЗИ органов брюшной полости 19. ЭКГ 20. УЗИ молочных желез 21. Маммография 22. Дуктография 23. УЗИ органов малого таза 24. МРТ молочной железы 25. КТ молочной железы.Тактика лечения: Проведение адьювантной химиотерапии и лучевой терапии после удаления рака молочной железы (РМЖ) в ранних стадиях снижает частоту его рецидивирования и повышает выживаемость. Применение антиэстрогенных препаратов (например, тамоксифен) удлиняет период ремиссии при эстрогензависимом метастазирующем РМЖ. При неэффективности тамоксифена применяются гормональные препараты второго ряда, например, селективные ингибиторы ароматазы, подавляющие превращение андрогенов в эстрогены. Аминоглутетимид, анастрозол и летрозол относятся к нестероидным ингибиторам ароматазы, а форместан и экземестан - к стероидным.
Анастрозол, форместан, экземестан и летрозол - селективные ингибиторы ароматазы. Аминоглутетимид также подавляет выработку стероидов в надпочечниках. Применеие всех этих препаратов способствует подавлению синтеза эстрогенов. Новые нестероидные (торемифен, идоксифен, ралоксифен) и стероидные (фаслодекс) антиэстрогены по сравнению с тамоксифеном реже вызывают развитие отдаленных побочных эффектов. Применение прогестинов (медроксипрогестерон, мегестрол) столь же эффективно как и применение тамоксифена. Если рецидив опухолевого процесса возникает после стандартной химиотерапии, ответная реакция на препараты второго ряда обычно слабая. Применение цитостатиков, в частности таксанов (паклитаксел, доксетаксел) и полусинтетических алколоидов винка (винорелбин) более эффективна, особенно при резистентности к антрациклинам. Применение бифосфонатов (памидронат, клодронат) в сочетании со стандартной противоопухолевой терапией у больных с метастазами РМЖ в костную ткань снижает риск развития осложнений, связанных с ее поражением.Рекомендации по применению химиопрепаратов при метастатическом РМЖ.
1.Таксаны: пациентам, которые ранее не получали антрациклины, наряду с назначением одного антрациклина (доксорубицин или эпирубицин) или антациклина в стандартной комбинации предлагаются следущие опции: - лечение одним доцетакселом 100 мг/м2 1 раз в каждые 3 недели; - доцетаксел или паситаксел в комбинации с доксорубицином. Пациентам, которые ранее не получали антрациклины, но имеют к ним противопоказания рекомендуется лечение одним доцетакселом 100 мг/м2 1 раз в каждые 3 недели. Пациентам, ранее получавшим антрациклины как вспомогательную терапию и имеющим резистентность к ним рекомендуется – или доцетаксел (100 мг/м2 1 раз каждые 3 недели) или паклитаксел (175 мг/м2 более 3 раз каждые 3 недели); - комбинация доцетаксела и капецитабина является терапевтическим выбором, из-за токсичности комбинации капецитабин в данной комбинации назначается в 75% от полной дозы. Данная комбинация назначается больным более молодого возраста и с хорошим клиническим статусом. 2. Капецитабин: пацинтам моложе 70 лет с хорошим клиническим статусом и без сопутствующих заболеваний, имеющим резистентность к антрациклину и получавшим ранее антрациклины как вспомогательную терапию комбинация доцетаксела и капецитабина является терапевтическим выбором, стартовая доза 950 мг/м2 дважды ежедневно капецитабин (75% от полной дозы) в день от 1 до 14 дня плюс доцетаксел 75 мг/м2 в/в в день от 1 до 21 дня цикла. Пациентам, получавшим ранее антрациклины и/или таксаны капецитабин назначается один ()1250 мг/м дважды ежедневно от 1 до 14 дня из 21-дневного цикла. 3. Бисфосфонаты: Пациентам, которые плохо переносят пероральное применение памидроната и клодроната (тошнота, рвота, эзофагит) назначается памидронат в/в, альтернатива памидронату - золедронат в/в. Внутривенное применение клодроната исследовано недостаточно. 4. Ингибиторы ароматаз: терапия первой линии – анастрозол и летрозол превосходят тамоксифен в лечебном ответе при РМЖ у женщин в постменопаузальном периоде. Тамоксифне остается наиболее приемлемой альтернативой. Схемы комбинированной химиотерапии (при метастазирующем РМЖ): Классическая схема ЦМФ – циклофосфамид (по 100 мг/м2 перорально с 1-го по 14 день), метотрексат (по 400мг/м2 в/в на 1-й и 8-й дни) и 5-фторурацил (по 600 мг/м2 в/в 1-й и 8-й дни) каждые 4 недели, в зависимости от ответной реакции число курсов может достигать 6. Схема ЦАФ – циклофосфамид (по 500 мг/м2 в/в), какой-либо из антрациклинов, например доксорубицин (по 50 мг/м2 в/в) и 5-фторурацил (по 500 мг/м2 в/в) каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6. Схема ФЭЦ – 5-фторурацил, эрубицин и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6. Схема ФАЦ – 5-фторурацил, антрациклины (эрубицин и доксорубицин) и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6. Схемы комбинированной химиотерапии (при неметастазирующем РМЖ), включающие антрациклины, несколько более эффективны, чем схема комбинированного применения циклофосфамида, метотрексата и 5-фторурацила (ЦМФ). Сочетанное применение тамоксифена и комбинированной химиотерапии (в/в введение 2 цитостатиков или более каждые 3-4 недели в течение 4-6 мес. (по схеме ЦМФ) повышает выживаемость. Адъювантная химиотерапия наиболее эффективна у более молодых больных. После удаления РМЖ на ранних стадиях у больных моложе 50 лет подавление функции яичников повышает отдаленную выживаемость. Применение схем, включающих антрациклины (акларубицин, даунорубуцин, доксорубицин, эпирубицин, идарубицин) снижает частоту рецидивирования РМЖ и статистически значимо повышает пятилетнюю выживаемость. Длительная (до 5 лет) адъювантная терапия тамоксифеном снижает риск рецидивирования опухоли и смерти больных с эстрогензависимым РМЖ. 5 летний курс терапии тамоксифеном (не более 5 лет) эффективнее более коротких курсов. Миланская схема - сначала назначается один из антрациклинов, а затем терапию продолжают по классической схеме ЦМФ. Классическая схема ЦМФ – комбинированное применение циклофосфамида, метотрексата и 5-фторурацила. Схема ФАЦ – комбинированное применение 5-фторурацила, адриомицина (доксорубицина) и циклофосфамида. Для лечения и профилактики возникновения микоза при проведении химиотерапии показан итраконазол оральный раствор 400 мг\сут течение 10 дней.Перечень основных медикаментов:
1. Поливидон 400 мл о флаконе 2. Аскорбиновая кислота 50 мг, 100 мг, 500 мг табл.; 5%, 10% 2 мл, 5 мл амп. 3. Декстроза 5% 400 мл во флаконах 4. Натрия хлорид порошок для приготовления перорального раствора для подготовки к диагностическим исследованиям и хирургическим вмешательствам 5. Гозерелин 3,6 мг табл 6. Метотрексат 2,5 мг табл. 7. Циклофосфамид драже 50 мг; порошок для приготовления инъекционного раствора 200 мг, 500 мг во флаконе 8. Доксорубицин порошок лиофилизированный 10 мг, 50 мг во флаконе 9. Цисплатин порошок лиофилизированный во флаконе 10 мг, 25 мг, 50 мг 10. Винкристин порошок лиофилизированный для инъекций 1 мг во флаконе 11. Этопозид капсула 50 мг, 100 мг; раствор для инъекций 100 мг/5 мл 12. Эпирубицин порошок для приготовления инъекционного раствора с растворителем во флаконе 10 мг, 50 мг 13. Тамоксифен таблетка 10 мг, 20 мг 14. Итраконазол оральный раствор 150 мл – 10 мг\мл.Критерии перевода на следующий этап: отсутствие локальных и отдаленных (метастазов) признаков опухолевого процесса, отсутствие побочных эффектов лечения.
ruslekar.com
Рак молочной железы, состояние после радикальной мастэктомии
Проведение адъювантной химиотерапии и лучевой терапии после удаления рака молочной железы (РМЖ) в ранних стадиях снижает частоту его рецидивирования и повышает выживаемость. Применение антиэстрогенных препаратов (например, тамоксифена) удлиняет период ремиссии при эстрогензависимом метастазирующем РМЖ. При неэффективности тамоксифена применяются гормональные препараты второго ряда, например, селективные ингибиторы ароматазы, подавляющие превращение андрогенов в эстрогены. Аминоглутетимид, анастрозол и летрозол относятся к нестероидным ингибиторам ароматазы, а форместан и экземестан - к стероидным. Анастрозол, форместан, экземестан и летрозол - селективные ингибиторы ароматазы. Аминоглутетимид также подавляет выработку стероидов в надпочечниках. Применеие всех этих препаратов способствует подавлению синтеза эстрогенов. Новые нестероидные (торемифен, идоксифен, ралоксифен) и стероидные (фаслодекс) антиэстрогены по сравнению с тамоксифеном реже вызывают развитие отдаленных побочных эффектов. Применение прогестинов (медроксипрогестерон, мегестрол) столь же эффективно как и применение тамоксифена. Если рецидив опухолевого процесса возникает после стандартной химиотерапии, ответная реакция на препараты второго ряда обычно слабая. Применение цитостатиков, в частности таксанов (паклитаксел, доксетаксел) и полусинтетических алколоидов винка (винорелбин) более эффективна, особенно при резистентности к антрациклинам. Применение бифосфонатов (памидронат, клодронат) в сочетании со стандартной противоопухолевой терапией у больных с метастазами РМЖ в костную ткань снижает риск развития осложнений, связанных с ее поражением.Рекомендации по применению химиопрепаратов при метастатическом РМЖ
1.Таксаны:
1.1 Пациентам, которые ранее не получали антрациклины, наряду с назначением одного антрациклина (доксорубицин или эпирубицин) или антациклина в стандартной комбинации предлагаются следущие опции:- лечение одним доцетакселом 100 мг/м2 1 раз в каждые 3 недели;
- доцетаксел или паситаксел в комбинации с доксорубицином.1.2 Пациентам, которые ранее не получали антрациклины, но имеют к ним противопоказания рекомендуется лечение одним доцетакселом 100 мг/м2 1 раз в каждые 3 недели.
1.3 Пациентам, ранее получавшим антрациклины как вспомогательную терапию и имеющим резистентность к ним, рекомендуется:- доцетаксел (100 мг/м2 1 раз каждые 3 недели) или паклитаксел (175 мг/м2 более 3 раз каждые 3 недели);
- комбинация доцетаксела и капецитабина является терапевтическим выбором; из-за токсичности комбинации, капецитабин в данной комбинации назначается в 75% от полной дозы. Данная комбинация назначается больным более молодого возраста и с хорошим клиническим статусом.2. Капецитабин:
2.1 Для пациентов моложе 70 лет с хорошим клиническим статусом и без сопутствующих заболеваний, имеющим резистентность к антрациклину и получавшим ранее антрациклины как вспомогательную терапию, комбинация доцетаксела и капецитабина является терапевтическим выбором. Стартовая доза 950 мг/м2 дважды ежедневно: капецитабин (75% от полной дозы в день) от 1 до 14 дня плюс доцетаксел 75 мг/м2 в/в в день от 1 до 21 дня цикла. 2.2 Пациентам, получавшим ранее антрациклины и/или таксаны, капецитабин назначается один - 1250 мг/м2 дважды ежедневно от 1 до 14 дня из 21-дневного цикла. 3. Бисфосфонаты: пациентам, которые плохо переносят пероральное применение памидроната и клодроната (тошнота, рвота, эзофагит), назначается памидронат в/в, альтернатива памидронату - золедронат в/в. Внутривенное применение клодроната исследовано недостаточно.4. Ингибиторы ароматаз: терапия первой линии – анастрозол и летрозол (превосходят тамоксифен в лечебном ответе при РМЖ у женщин в постменопаузальном периоде). Тамоксифен остается наиболее приемлемой альтернативой.
Схемы комбинированной химиотерапии (при метастазирующем РМЖ)
Классическая схема ЦМФ: циклофосфамид (по 100 мг/м2 перорально с 1-го по 14 день), метотрексат (по 400мг/м2 в/в на 1-й и 8-й дни) и 5-фторурацил (по 600 мг/м2 в/в 1-й и 8- дни) каждые 4 недели, в зависимости от ответной реакции число курсов может достигать 6.
Схема ЦАФ: циклофосфамид (по 500 мг/м2 в/в), какой-либо из антрациклинов, например, доксорубицин (по 50 мг/м2 в/в) и 5-фторурацил (по 500 мг/м2 в/в) каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схема ФЭЦ: 5-фторурацил, эрубицин и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схема ФАЦ: 5-фторурацил, антрациклины (эрубицин и доксорубицин) и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схемы комбинированной химиотерапии (при неметастазирующем РМЖ), включающие антрациклины, несколько более эффективны, чем схема комбинированного применения циклофосфамида, метотрексата и 5-фторурацила (ЦМФ).
Сочетанное применение тамоксифена и комбинированной химиотерапии (в/в введение 2 цитостатиков или более, каждые 3-4 недели в течение 4-6 мес. (по схеме ЦМФ) повышает выживаемость. Адъювантная химиотерапия наиболее эффективна у более молодых больных. После удаления РМЖ на ранних стадиях у больных моложе 50 лет подавление функции яичников повышает отдаленную выживаемость. Применение схем, включающих антрациклины (акларубицин, даунорубуцин, доксорубицин, эпирубицин, идарубицин), снижает частоту рецидивирования РМЖ и статистически значимо повышает пятилетнюю выживаемость. Длительная (до 5 лет) адъювантная терапия тамоксифеном снижает риск рецидивирования опухоли и смерти больных с эстрогензависимым РМЖ. 5-летний курс терапии тамоксифеном (не более 5 лет) эффективнее более коротких курсов.Миланская схема - сначала назначается один из антрациклинов, а затем терапию продолжают по классической схеме ЦМФ.
Классическая схема ЦМФ – комбинированное применение циклофосфамида, метотрексата и 5-фторурацила.Схема ФАЦ – комбинированное применение 5-фторурацила, адриомицина (доксорубицина) и циклофосфамида. Для лечения и профилактики возникновения микоза при проведении химиотерапии показан итраконазол оральный раствор 400 мг\сут. в течение 10 дней.Далее представлены алгоритмы послеоперационного лечения рака молочной железы.
Лечение рака молочной железы. Основной алгоритм лечения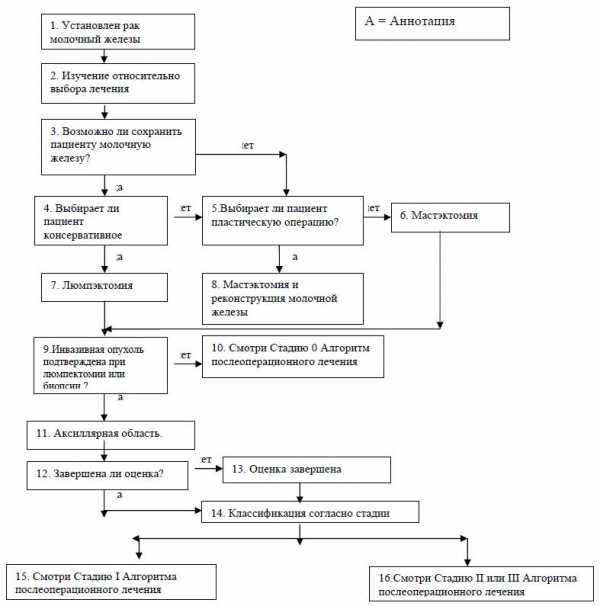
Лечение рака молочной железы. Стадия I. Алгоритм послеоперационного лечения
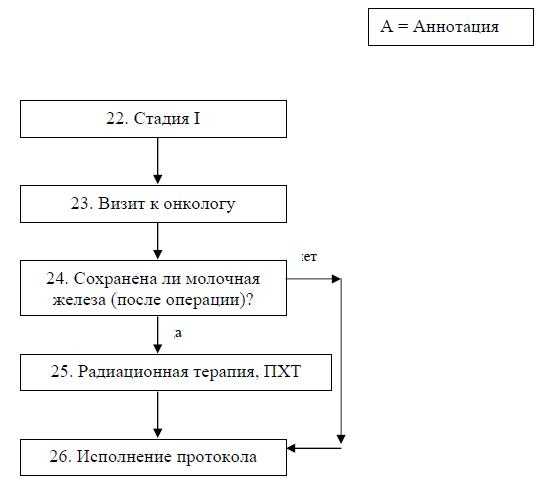
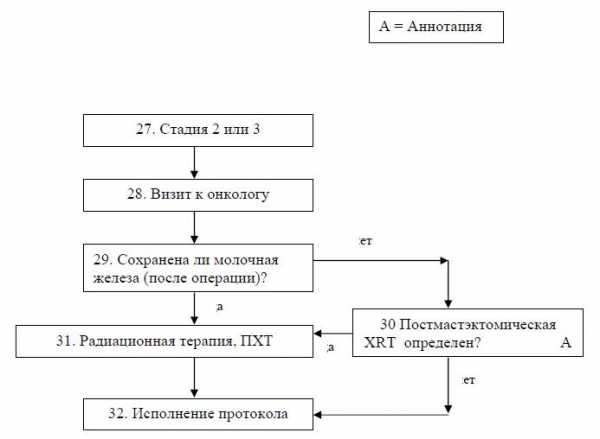
Лечение рака молочной железы.Стадии II или III. Алгоритм послеоперационного лечения
Лечение рака молочной железы. Стадия 0. Алгоритм постоперационного лечения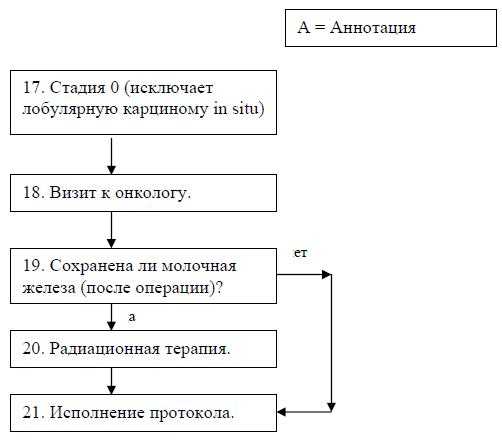
Перечень основных медикаментов: 1. Поливидон 400 мл во флаконе 2. *Аскорбиновая кислота 50 мг, 100 мг, 500 мг табл.; 5%, 10% 2 мл, 5 мл амп. 3. *Декстроза 5% 400 мл во флаконах 4. Натрия хлорид порошок для приготовления перорального раствора (для подготовки к диагностическим исследованиям и хирургическим вмешательствам) 5. Гозерелин 3,6 мг табл. 6. *Метотрексат 2,5 мг табл. 7. *Циклофосфамид драже 50 мг; порошок для приготовления инъекционного раствора 200 мг, 500 мг во флаконе 8. *Доксорубицин порошок лиофилизированный 10 мг, 50 мг во флаконе 9. *Цисплатин порошок лиофилизированный во флаконе 10 мг, 25 мг, 50 мг 10. *Винкристин порошок лиофилизированный для инъекций 1 мг во флаконе 11. *Этопозид капсула 50 мг, 100 мг; раствор для инъекций 100 мг/5 мл 12. *Эпирубицин порошок для приготовления инъекционного раствора с растворителем во флаконе 10 мг, 50 мг 13. *Тамоксифен таблетка 10 мг, 20 мг 14. *Итраконазол оральный раствор 150 мл – 10 мг\мл.
Перечень дополнительных медикаментов: нет
Критерии перевода на следующий этап: отсутствие локальных и отдаленных (метастазов) признаков опухолевого процесса, отсутствие побочных эффектов лечения.* – препараты, входящие в список основных (жизненно важных) лекарственных средств
diseases.medelement.com