Пути метастазирования рака молочной железы
Пути метастазирования при раке молочной железы.
При раке молочной железы метастазирование происходит по молочным ходам железы, лимфатическим щелям, капиллярам и кровеносным сосудам. В зависимости от путей метастазы распространяются в разные ткани и органы.
Метастазирование при раке молочной железы:
Регионарное (лимфогенное в лимфатические узлы):
•Подмышечные.
•Подлопаточные.
•Подключичные.
•Надключичные.
•Парастернальные.
Отдаленное (лимфогематогенное):
•Контрлатеральные подмышечные лимфатические узлы.
•Контрлатеральные надключичные лимфатические узлы.
•Мягкие ткани, кожу.
•Печень.
•Легкие.
•Кости: тела позвонков, тазовые, бедренные и др.
•Плевру.
•Яичники.
•Головной мозг и другие органы.
Лимфогенное метастазирование рака может происходить в разных направлениях:
1. пекторальный путь (60-70 %) - к парамаммарным лимфатическим узлам и далее к подмышечным;
2. подключичный путь (20-30 %) - к подключичным лимфатическим узлам;
3) парастернальный путь (10 %) - к парастернальным узлам;
4) перекрестный путь (5 %) - в подмышечные лимфатические узлы противоположной стороны и в другую молочную железу;
5) позадигрудинный путь (2 %) - к медиастинальным лимфатическим узлам, минуя парастернальные;
6) транспекторальный путь (редко) - к центральным (верхним) подмышечным лимфатическим узлам;
7) лимфоотток по лимфатическим путям Герота (встречается редко) - к эпигастральным лимфатическим узлам и узлам брюшной полости;
8) внутрикожный путь (редко) - по брюшной стенке к паховым лимфатическим узлам.
Наиболее часто при РМЖ отдаленные метастазы гематогенным путем поражают кости, легкие, печень, кожу. Метастазы рака в легкие бывают в виде одиночных или множественных узлов.
Диагностика рака молочной железы.
Стандартом лучевой диагностики является комбинация маммографии и ультрасонографии (доплерография (ЦДК и энергетический доплер), соноэластография). Чувствительность методики соответствует 92 – 96%, при специфичности в 90 – 97%.
Характерными признаками инфильтративного рака на маммограммах будут:
•тень уплотнения с тяжистым неровным контуром;
•сгруппированные, разнокалиберные микрокальцинаты;
•атипическая перестройка на отдельном участке ткани молочной железы(рис.11,12);
Ультразвуковая визуализация с использованием методики доплера, как исследование в реальном времени, привносит дополниельную информацию, особенно при дифференциации характера маленьких образований.К характеристикам злокачесвенности, определяемым на сонограммах относят:
•гипоэхогенное образование с нечетким, неровным контуром, часто неоднородной структуры;
•преобладание горизонтального размера над вертикальным, неправильность формы;
•локальные зоны гиперваскуляризации;
•изменение скорости кровотока в грудных артериях и индекса резистентности;
В 2007 году появились данные, свидетельствующие о значимой роли магнитно-резонансной томографии в диагностике рака in situ. При сравнении процента выявляемости протокового рака in situ преимущество МРТ перед существовавшими методиками было очевидным (92% против 56% при маммографии). Однако, несколько обстоятельств ограничивает эти заманчивые перспективы. Во-первых, отличительными чертами МРТ является высокая чувствительность (до 91%), но не специфичность (не более 83%).Во-вторых, достаточно высокая стоимость исследования и отсутствие единых стандартов его выполнения лимитируют широкое использование исследования.
Современные показания к магнитно-резонансной маммографии сводятся к следующему:
•уточняющая диагностика при ранних формах рака и преинвазивной болезни;
•обследование женщин с маммопластикой;
•обследование женщин с генетическим риском рака молочной железы;
•контроль эффективности неоадъювантной терапии;
•уточнение взаимоотношений первичной опухоли и окружающих анатомических структур;
Во всех случаях, помимо клинико-лабораторных результатов, необходимо получить цитологическое или гистологическое подтверждение диагноза: «Рак молочной железы».
Показаниями к биопсии служат:
•Все сомнительные очаги размерами >0.5см;
•Киста > 2cм;
•Киста
studfiles.net
Метастазирование рака молочной железы
При раке молочной железы метастазирование происходит по молочным ходам железы; по лимфатическим щелям, капиллярам и сосудам; по кровеносным сосудам. В зависимости от путей метастазирование происходит в разные ткани и органы.
Метастазирование при раке молочной железы (Ш. X. Ганцев, 2006):
1. Регионарное (лимфогенное в лимфатические узлы):
1.1. Подмышечные.
1.2. Подлопаточные.
1.3. Подключичные.
1.4. Надключичные.
1.5. Парастернальные.
2. Отдаленное (лимфогематогенное):
2.1. Контрлатеральные подмышечные лимфатические узлы.
2.2. Контрлатеральные надключичные лимфатические узлы.
2.3. Мягкие ткани, кожу.
2.4. Печень.
2.5. Легкие.
2.6. Кости: тела позвонков, тазовые, бедренные и др.
2.7. Плевру.
2.8. Яичники.
2.9. Головной мозг и другие органы.
Лимфогенное метастазирование рака может происходить в различных направлениях:
1) пекторальный путь (60–70 %) — к парамаммарным лимфатическим узлам и далее к подмышечным;
2) подключичный путь (20–30 %) — к подключичным лимфатическим узлам;
3) парастернальный путь (10 %) — к парастернальным узлам;
4) перекрестный путь (5 %) — в подмышечные лимфатические узлы противоположной стороны и в другую молочную железу;
5) позадигрудинный путь (2 %) — к медиастинальным лимфатическим узлам, минуя парастернальные;
6) транспекторальный путь (редко) — к центральным (верхним) подмышечным лимфатическим узлам;
7) лимфоотток по лимфатическим путям Герота (встречается редко)— к эпигастральным лимфатическим узлам и узлам брюшной полости;
8) внутрикожный путь (редко) — по брюшной стенке к паховым лимфатическим узлам.
Наиболее часто при раке молочной железы отдаленные метастазы гематогенным путем поражают кости, легкие, печень, кожу. Метастазы рака в легкие бывают в виде одиночных или множественных узлов. По данным В. П. Демидова (2000), метастатическое поражение костей при раке молочной железы выявляется при первичном лечении больных в 1,3–6 % случаев, а на аутопсии обнаруживается в 44–70 % наблюдений; частота метастазов рака в печень, выявленных сканированием до радикального лечения, составляет около 1,5 %, а на аутопсии — от 35 до 67 %
Клиника рака молочной железы
Клиническая картина рака молочной железы разнообразна и зависит от различных факторов: типа роста опухоли, локализации ее в молочной железе, стадии заболевания, наличия регионарных и отдаленных метастазов. Рак молочной железы обычно не причиняет неприятных ощущений. Женщина жалуется на наличие опухолевидного образования или уплотнения в молочной железе, которое она чаще выявляет самостоятельно. Опухоль постепенно увеличивается, но иногда ее размеры не меняются в течение нескольких месяцев. Уплотнение не увеличивается перед менструацией в отличие от некоторых форм мастопатии. Клинически различают узловую и диффузные формы рака молочной железы.
Узловая форма
Встречается наиболее часто (до 75 %) и локализуется в верхне-наружном квадранте молочной железы (до 50 %) или в центральной зоне, реже в ее других отделах. Характеризуется плотным узловым образованием в молочной железе с нервной поверхностью, нечеткими контурами, хрящевидной плотности при отсутствии болезненности. Лишь при некоторых гистологических вариантах консистенция опухоли может быть более мягкой, даже туго эластичной. Положительный симптом Кенига: узел не исчезает при придавливании его в положении лежа к грудной стенке.
Морщинистость кожи над опухолью, возникающая вследствие укорочения связок Купера, может появляться уже на ранних стадиях рака. Этот симптом указывает, что опухоль растет наиболее интенсивно по направлению к коже. Этот симптом также позволяет отличить рак от мастопатии. При центральной локализации опухолевого узла при тех же обстоятельствах появляется сужение ареолы, втяжение соска, отклонение его в сторону узла. По мере увеличения размера опухоли происходит втяжение кожи — симптом «умбиликации». Деформацию соска (симптом Прибрама), его втяжение выявляют при распространении опухоли по млечным протокам. Симптом «лимонной» («апельсиновой») корки — признак распространения опухолевого процесса в глубоких кожных лимфатических щелях, при этом появляется отек кожи молочной железы. Неподвижность молочной железы по отношению к большой грудной мышце (симптом Пайра) указывает на прорастание в нее опухоли.
Диффузные формы рака молочной железы
К ним относят отечно-инфильтративную, маститоподобную, рожеподобную, панцирную формы рака молочной железы. Диффузные формы рака молочной железы встречаются редко — 2–4 %. Эти формы характеризуются быстрым развитием процесса, обширным лимфогенным и гематогенным метастазированием.
Отечно-инфилыпративная форма встречается чаще всего у молодых женщин, нередко в период беременности и лактации. Молочная железа увеличена, кожа ее пастозна и отечна, выражены гиперемия и симптом лимонной корки. Течение острое. Боль чаще отсутствует. Выявить опухолевый узел в ткани железы сложно. Пальпируется инфильтрат без четких контуров, занимающий большую часть железы. Отек обусловлен блокадой лимфатических путей метастатическими эмболами или сдавлением их опухолевым инфильтратом. В регионарных лимфатических узлах рано появляются метастазы.
Панцирный рак характеризуется опухолевой инфильтрацией как самой ткани железы, так и покрывающей ее кожи. Иногда процесс выходит за пределы железы и распространяется на грудную стенку, на противоположную молочную железу. Кожа становится плотной, пигментированной, плохо смещается, напоминает панцирь. Появляется множество внутри кожных опухолевых узлов. Молочная железа уменьшается, подтягивается кверху, сморщивается. Опухолевая инфильтрация сдавливает грудную стенку в виде панциря. Из всех диффузных форм рака молочной железы панцирная протекает наиболее торпидно.
Воспалительные формы рака молочной железы имеют острое течение, чрезвычайно злокачественны, быстро рецидивируют и бурно метастазируют.
При рожеподобной (эризипелоидной)форме опухолевый процесс сопровождается выраженной гиперемией кожи с неровными, языкообразными краями, внешне напоминающей рожистое воспаление; она может распространяться на кожу грудной стенки. Кожа железы покрыта розовыми пятнами, что обусловлено распространением опухолевых клеток по капиллярам к лимфатическим сосудам (карциноматозный лимфангиит). Чаще всего заболевание протекает остро, с высокой температурой тела (39–40 °С).
При маститоподобном раке молочная железа значительно увеличена, напряжена, уплотнена, ограниченно подвижна. Выражены гиперемия и гипертермия кожи. В глубине железистой ткани пальпируются диффузные уплотнения. Процесс распространяется быстро, сопровождаясь лихорадочным подъемом температуры тела. Встречается у молодых женщин — беременных и кормящих.
Выделяют и другие варианты рака молочной железы, которые не укладываются в типичную клиническую картину.
Непальпируемыйвариант рака молочной железы устанавливают с помощью маммографии. Обычно это опухоль малых размеров, располагающаяся в глубоких отделах железистой ткани.
Скрытый(оккультный) рак молочной железы вначале клинически проявляется метастазами в подмышечных лимфатических узлах. При этом первичная опухоль не определяется.
Болезнь Педжета наблюдается у 1–4 % больных раком молочной железы. Клинически пациенты имеют длительную историю заболевания с развитием экземоподобных изменений в соске, с ощущением зуда, жжения и мокнутия. Изменения в соске связаны с подлежащим раком в молочной железе, который пальпируется в 2/3 случаев.
studfiles.net
Метастазы при раке молочной железы: метастазирование в грудину, печень, легкие и другие пути
Рак молочной железы – чрезвычайно частое опухолевое заболевание у женщин, возникающее, как правило, в результате мутаций в нормальных клетках и их превращении в опухолевые. Данные клетки, обладают способностью попадать в кровеносные или лимфатические сосуды и распространяться по организму человека, т.е. метастазировать.
Метастатический рак молочной железы – частое осложнение основного заболевания. Возникновение метастазов – грозный прогноз для здоровья женщины, так как болезнь в этом случае принимает агрессивное течение с быстро развивающимися симптомами.
Класс опухолевых белков ErbB-2 способствует возникновению метастазирования. Данные белки можно определить при иммуногистохимическом исследовании биоптата органа. Если обследование положительно, то женщине и ее лечащему врачу необходимо разрабатывать дальнейшую диагностическую и лечебную тактику, исходя из высокого риска метастазирования рака.
Наиболее часто метастазы обнаруживают в печени, надпочечниках и костях. Помимо этого, они попадают в кожу, лимфоузлы, легкие, грудину, яичники. Метастазы в этих органах, особенно в печени и в лимфоузлах, могут быть первыми симптомами опухоли при ее небольшом размере и скрытом течении.
Главные пути и симптоматика метастазирования
Основные пути метастазирования – гематогенный и лимфогенный. Гематогенным путем опухолевые клетки могут попасть в грудину, легкие, яичники, кожу, надпочечники и кости. Помимо этого, данный путь распространения специфичен для метастазов в печени.
Лимфогенным путем чаще всего поражаются лимфоузлы различной локализации, но в большинстве случаев подмышечные, над- и подключичные и окологрудинные лимфоузлы. Опухолевые клетки, используя данные пути распространения, заселяют новые для себя органы и начинают там активно расти и размножаться. После этого лечение больной усложняется и требует нового подхода.
Клиническая картина метастатических поражений сильно зависит от новой локализации опухолевых клеток:
- Метастазирование в печень. После попадания раковых клеток в печень, начинается их быстрый рост и активное размножение. Симптомы поражения печени следующие:
- периодические боли в правом подреберье;
- тошнота;
- рвота с желчью, усиливающаяся при погрешностях в диете.
- В связи с развитием дистрофических изменений печени у больных появляется желтушное окрашивание кожи и склеры, в крови отмечается повышение уровня билирубина. Помимо этого, в печени нарушается синтез белков, что приводит к заметному исхуданию больного человека.
- Метастазирование в костную ткань. Основной симптом поражения костной ткани – боль, возникающая в области пораженных костей и суставах, а также скованность движений и дискомфорт при них. Помимо этого, опухолевое поражение приводит к разрушению костной ткани и ее повышенной ломкости, что проявляется патологическими переломами при небольшом воздействии на кость. Процесс сращения таких переломов очень долгий, и часто не заканчивается.
- Метастазирование в легкие. Обнаружение метастазов в легочной ткани наиболее свойственно раку молочной железы из-за их близкого взаимного расположения. При этом у больной женщины наблюдаются симптомы дыхательной недостаточности: одышка, возникающая при малейшей физической нагрузке. Из-за постоянного раздражения легочной ткани возникает сильный кашель, не связанный с инфекционными заболеваниями.
- Метастазирование в кожу. Метастазирование опухоли в кожу приводит к появлению в ней небольших опухолевых очагов, склонных к быстрому росту. Больной отмечает появление уплотнений в коже, их рост, с последующим изъязвлением или образованием атрофических бляшек. Метастазы в кожу всегда приносят большой косметический дискомфорт для женщины.
- Метастазирование в лимфатические узлы. После попадания метастазов в лимфоузлы, в последних начинается опухолевый рост и разрушение ткани. Клинически это сопровождается увеличением лимфатических узлов и их болезненностью, изменением их формы (края становятся неровными), а также консистенции и снижением подвижности относительно окружающих тканей.
- Метастазирование в головной мозг. Появление метастазов в головном мозге проявляется резко возникшей головной болью, общим недомоганием, бессонницей и другими симптомами. Возможно появление нарушений чувствительности, двигательных навыков. Со временем при росте метастатических очагов появляются нарушения памяти, внимания, мышления, зрения и других функций головного мозга.
Диагностика и лечение метастазов опухолей груди
Важно запомнить, что очаги метастазов могут быть незначительного размера, без возможности определения их при обычном внешнем осмотре. Поэтому врач должен знать, куда чаще всего метастазируют опухолевые клетки рака молочной железы и искать симптомы возникновения метастазов там. Необходимо проверить легкие, яичники, кости, надпочечники, кожу, а также провести исследование печени.
Определение наличия метастазов в случаи подозрения на повторное возникновение опухоли молочной железы проводят с помощью специально разработанных онкомаркеров, связанных с раком груди – CA15-3, CA 27-29 и СЕА. Уровень данных маркеров возрастает в крови пациентов с рецидивами рака груди, а так же при появлении у них метастазов в других органах.
Современным методом поиска метастатических поражений в костях (в позвоночнике, в грудину), является проведении сцинтиграфии с возможностью использования и прицельных рентгенологических методов.
Для исследования внутренних органов и поиска метастазов в печени можно использовать ультразвуковое исследование, позволяющее оценить состояние внутренних органов. Для поиска метастазов в кожу, лимфоузлы, легкие, яичники и грудину можно использовать компьютерную, магнитно-резонансную или позитронно-эмиссионную томографии.
Все существующие методы терапии метастатических поражений внутренних органов делят на три большие группы:
- Местное, или локальное воздействие, направленное на удалении только конкретного метастаза.
- Системное воздействие на организм и удар по всем опухолевым образованиям.
- Обезболивающая терапия при сильном болевом синдроме.
Местная терапия (лучевая терапия, гормональные лекарственные средства, хирургические операции) позволяет воздействовать непосредственно на опухолевое образование, что особенно актуально при метастазах в грудину, кожу, лимфоузлы и яичники.
Системное лечение заключается в использовании гормональных, химиотерапевтических и таргетных средств. Данные методы лечения воздействуют на весь организм, а не только на опухолевый очаг, поэтому после подобной терапии очень часто возникают различные побочные эффекты.
Многие больные из-за сильного болевого синдрома вынуждены применять обезболивающие средства, в том числе и наркотические.
Помимо этого, назначается и симптоматическое лечение, связанное с различными симптомами. Например, при разрушении костной ткани назначают средства, восстанавливающие ее и т.д.
Метастазы в печени значительно ухудшают прогноз на выздоровление и общую продолжительность жизни. В этом случае наиболее эффективным методом лечения является резекция части опухоли с метастатичеким узлом. Однако метастазы очень часто бывают множественные, что может наблюдаться при их попадании в кожу и лимфоузлы. В этих случаях приходится использовать комбинации описанных выше способов лечения.
Развитие метастатических очагов очень сложно предупредить, так как на сегодняшний день не существует доказанных методов снижения риска возникновения метастазов. Однако полное обследование и следование назначенному лечению, часто комбинированному, не позволит опухоли активно размножаться и образовывать дочерние раковые очаги в других органах и системах организма.
Тщательно подобранная тактика лечения при метастазах рака груди позволяет повысить выживаемость пациентов и их уровень жизни. Продолжительность жизни больных в этом случае – от 5 до 10 лет. Однако все это очень индивидуально и зависит от стадии первичного очага, количества метастазов и их локализации, а так же от особенностей самого организма.




Статья помогла вам?
Дайте нам об этом знать - поставьте оценку
(1 votes, average: 2,00 out of 5) Загрузка...dlyagrudi.ru
Пути метастазирования при раке молочной железы
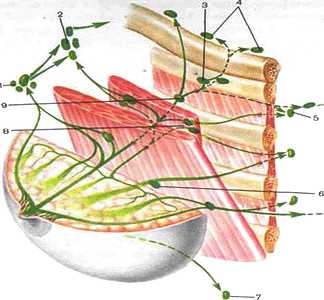 Рис. 1. Пути оттока лимфы от молочной железы в регионарные лимфатические узлы по Надю (схема):1 — латеральные (передние) подмышечные лимфатические узлы; 2 — центральные подмышечные лимфатические узлы; 3 — подключичные лимфатические узлы; 4 — надключичные лимфатические узлы; 5 — парастернальные лимфатические узлы; 6 — ретромаммарные лимфатические узлы; 7 — лимфатические узлы переднего средостения; 8 — межгрудные лимфатические узлы; 9 — подгрудные лимфатические узлы (расположены позади грудных мышц) Регионарными для этой анатомической области являются следующие группы лимфатических узлов, которые разделяют на 3 уровня (относительно малой грудной мышцы):
Рис. 1. Пути оттока лимфы от молочной железы в регионарные лимфатические узлы по Надю (схема):1 — латеральные (передние) подмышечные лимфатические узлы; 2 — центральные подмышечные лимфатические узлы; 3 — подключичные лимфатические узлы; 4 — надключичные лимфатические узлы; 5 — парастернальные лимфатические узлы; 6 — ретромаммарные лимфатические узлы; 7 — лимфатические узлы переднего средостения; 8 — межгрудные лимфатические узлы; 9 — подгрудные лимфатические узлы (расположены позади грудных мышц) Регионарными для этой анатомической области являются следующие группы лимфатических узлов, которые разделяют на 3 уровня (относительно малой грудной мышцы):- Уровень I
- Передние грудные лимфатические узлы находятся сразу под краем большой грудной мышцы на уровне III–IV рёбер. Ближайший к молочной железе чаще всего является первым лимфатическим узлом, куда метастазирует опухоль. (сторожевой узел — Sentinel limph node [SLN])
- Нижние грудные лимфатические узлы располагаются ниже, латеральнее боковых грудных сосудов; принимают лимфу от нижних отделов железы.
- Задние грудные (подлопаточные) лимфатические узлы находятся по ходу подлопаточных сосудов, принимают лимфу от верхней части спины, лопатки; поражаются редко.
- Верхние грудные лимфатические узлы находятся в верхне-наружном отделе подмышечной впадины, принимают лимфу от верхней конечности; как правило, метастатическими раковыми клетками не поражаются.
- Центральные лимфатические узлы находятся в верхневнутреннем углу подмышечной впадины, служат коллектором для всех лимфатических сосудов верхней конечности, грудной стенки, молочной железы. Уровень II
- Межпекторальные лимфатические узлы — лимфатические узлы Роттера — находятся между большой и малой грудными мышцами; поражаются редко.
- Субпекторальные лимфатические узлы находятся непосредственно под малой грудной мышцей. Принимают лимфу от тканей грудной стенки, молочной железы. Уровень III
- Подключичные лимфатические узлы находятся между краем малой грудной мышцы и ключицей, принимают лимфу от всех групп узлов (уровень III).
Часть лимфатических сосудов прободает не только большую, но и малую грудную мышцу и через межреберье проникает к парастернальным лимфатическим узлам (первый этап). К непостоянным лимфатическим узлам молочной железы относятся узлы, лежащие между малой и большой грудными мышцами. В них поступает лимфа от верхних квадрантов железы. Выносящие сосуды несут лимфу в подмышечные и подключичные узлы.
 Рис. 2. Пути оттока лимфы от молочной железы:1 — парамаммарные лимфатические узлы; 2 — центральные подмышечные лимфатические узлы; 3 — подключичные лимфатические узлы; 4 — надключичные лимфатические узлы; 5 — глубокие шейные лимфатические узлы; 6 — парастернальные лимфатические узлы; 7 — перекрестные лимфатические пути, соединяющие лимфатические системы обеих молочных желез; 8 — лимфатические сосуды, идущие в брюшную полость; 9 — поверхностные паховые лимфатические узлы Парастернальные лимфатические узлы находятся поражаются чаще при медиально расположенных опухолях.Надключичные лимфатические узлы являются последними регионарными лимфоузлами, которые поражаются при раке молочной железы.
Рис. 2. Пути оттока лимфы от молочной железы:1 — парамаммарные лимфатические узлы; 2 — центральные подмышечные лимфатические узлы; 3 — подключичные лимфатические узлы; 4 — надключичные лимфатические узлы; 5 — глубокие шейные лимфатические узлы; 6 — парастернальные лимфатические узлы; 7 — перекрестные лимфатические пути, соединяющие лимфатические системы обеих молочных желез; 8 — лимфатические сосуды, идущие в брюшную полость; 9 — поверхностные паховые лимфатические узлы Парастернальные лимфатические узлы находятся поражаются чаще при медиально расположенных опухолях.Надключичные лимфатические узлы являются последними регионарными лимфоузлами, которые поражаются при раке молочной железы.Лимфатическое метастазирование при раке молочной железы может идти в 7—8 направлениях (см. рис. 2):
- пекторальный путь — к парамаммарным узлам и далее к лимфатическим узлам подмышечной впадины (см. рис. 2 (1)). Встречается наиболее часто (60—70 % случаев);
- транспекторальный путь — к центральным (верхним) подмышечным лимфатическим узлам (см. рис. 2 (2)). Встречается редко;
- подключичный путь — к подключичным лимфатическим узлам (см. рис. 2 (3)). Встречается в 2—30 % случаев;
- парастернальный путь — к парастернальным лимфатическим узлам (см. рис. 2 (6)). Встречается в 10 % случаев;
- позадигрудинный путь — к медиастинальным лимфатическим узлам минуя парастернальные (см. рис. 2 (7,8)). Встречается в 2 % случаев.
- перекрестный путь — в подмышечные лимфатические узлы противоположной стороны и в молочную железу (см. рис. 2 (7)). Встречается в 5 % случаев;
- по лимфатическим путям Герота — к эпигастральным лимфатическим узлам и узлам брюшной полости (см. рис. 2 (8)). Встречается редко;
- внутрикожный — по брюшной стенке к паховым узлам (см. рис. 2 (9)). Встречается редко.
ddpak.ru