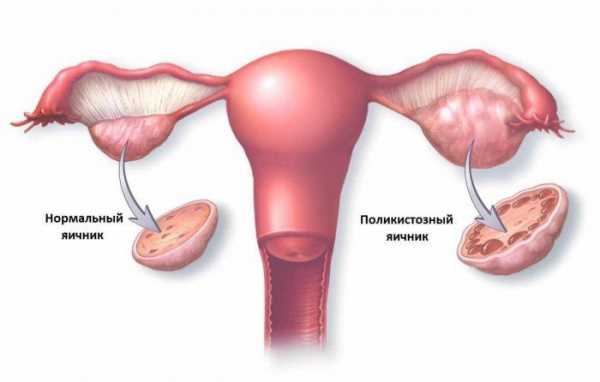
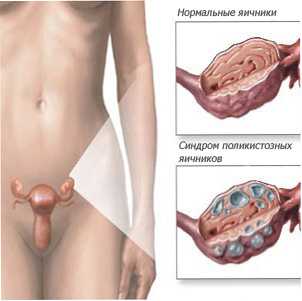
Гормонопродуцирующие опухоли яичников
10. Гормонопродуцирующие опухоли яичников (феминизирующие и маскулинизирующие): особенности клиники, диагностики и лечения
Клинические особенности феминизирующих опухолей в различные возрастные периоды жизни женщины
Феминизирующие опухоли встречаются в любом возрасте: гранулезоклеточная – чаще у детей и молодых людей, текома – в пре- или постменопаузе. Гранулезоклеточная опухоль развивается из гранулезной ткани, сходной по строению с зернистым эпителием зреющего фолликула. Текома состоит из клеток, похожих на клетки тека, зреющих и атрезирующих фолликулов. Клинические проявления связаны с гормональной активностью этих опухолей. У девочек наблюдается клиническая картина преждевременного полового развития, появляются нерегулярные кровянистые выделения из половых путей при незначительном развитии вторичных половых признаков; определяются признаки эстрогенного влияния – цианотичность вульвы, складчатость влагалища, увеличение матки, появление симптома «зрачка». У этих пациенток в то же время не отмечается ускорения соматического развития. Костный возраст, масса и рост соответствуют календарному.
В репродуктивном периоде наблюдается нарушение менструальной функции по типу дисфункциональных маточных кровотечений. Возникновение феминизирующих опухолей в пожилом возрасте приводит к «омоложению» больной, появлению кровяных выделений из половых путей и признаков эстрогенного влияния. В эндометрии развивается железистая гиперплазия, а под влиянием длительной гиперэстрогении возможно возникновение рака эндометрия. Чаще эти опухоли расположены в боковом своде, односторонние, овальной формы, плотные, различных размеров — от горошины до головы взрослого человека, подвижные, безболезненные. Макроскопически гормонально-активные опухоли на разрезе имеют выраженную дольчатость и желтый цвет, очаговые кровоизлияния и некрозы.
Лечение
Лечение феминизирующих опухолей – только оперативное. Объем операции зависит от возраста больной, состояния второго яичника. Необходимо срочное гистологическое исследование удаленного препарата. У девочек при гранулезоклеточной опухоли удаляют только пораженный яичник, если нет поражения лимфатических узлов. Требуется тщательное наблюдение за девочкой: при малейшем росте второго яичника необходимо его удаление. У пациенток репродуктивного периода также надо стремиться к минимальному объему – удалению придатков пораженной стороны. В пожилом и старческом возрасте выполняют операцию в объеме надвлагалищной ампутации матки с придатками.
Андробластома – маскулинизирующая гормонпродуцируюшая опухоль, содержащая клетки Сертоли-Лейдига (хилюсные и стромальные клетки). Образующиеся при этом в избытке андрогены угнетают функцию гипофиза, и по принципу «обратной связи» в организме снижается выработка эстрогенов. Встречается у пациенток 20-35 лет. Основной клинический признак – дефемйнизация: на фоне общего здоровья возникают аменорея, бесплодие, уменьшаются молочные железы, а затем возникают признаки омужествления: грубеет тембр голоса, появляется оволосение по мужскому типу, снижается либидо, уменьшается подкожная жировая клетчатка, возникает гипертрофия клитора, контуры тела и лица приобретают мужские черты. Симптомы развиваются постепенно.
При андробластоме достаточно удалить опухоль в пределах здоровой ткани яичника у лиц репродуктивного возраста. У пациенток старшего возраста показано удаление придатков пораженной стороны. При злокачественном характере показана пангистерэктомия с резекцией сальника. После удаления опухоли функции организма женщины восстанавливаются в такой же последовательности, в какой развивались симптомы заболевания, хотя огрубение голоса, увеличение клитора и гирсутизм могут сохраниться на всю жизнь. Облик женщины меняется очень быстро. Восстанавливаются менструальная и репродуктивная функции. Прогноз в большинстве случаев благоприятный.
Клинические проявления в большей мере зависят от возраста. В возрасте до полового созревания опухоль встречается крайне редко и распознать ее можно по признакам ППР по мужскому типу. В репродуктивном периоде пациентка обращается к врачу, как правило, по поводу аменореи и бесплодия. В период климактерии и постменопаузы женщину редко беспокоят признаки дефеминизации, которые в большинстве случаев принимают за проявление возрастного характера, и лишь при возникновении симптомов маскулинизации пациентки обращаются к врачу. Опухоль растет медленно, поэтому больные годами являются носительницами такого образования, а более раннее обращение к врачу связано с болями внизу живота. При гинекологическом исследовании определяется опухоль, расположенная сбоку от матки, односторонняя, овальной формы, плотная, небольших размеров, подвижная, безболезненная. Величина опухоли варьируется от 2 до 18 см в диаметре. Капсула ясно выражена, строение дольчатое. На разрезе опухоли обычно солидные, желтой, оранжевой или оранжево-желтой окраски.
studfiles.net
Гормонопродуцирующие опухоли яичников
Опухоли яичников отличаются большим разнообразием своего строения. Некоторые опухоли, имеющие одинаковое строение, вызывают различные симптомы заболевания и, наоборот, разные опухоли часто дают одинаковую клиническую картину. По мнению М. Ф. Глазунова (1961), распределять опухоли яичников по группам следует не только в зависимости от морфологических признаков, но и от их функциональных особенностей. Такому принципу соответствует выделение в отдельную группу гормонопродуцирующих опухолей, отличительной особенностью которых является выраженная гормональная деятельность. Они секретируют гормоны, присущие здоровому организму, однако выделяют их в чрезмерном количестве, что обусловливает появление патологических симптомов.
Эндокринные эффекты гормонопродуцирующих опухолей могут выражаться в двух направлениях: в направлении феминизации или дефеминизации и маскулинизации. Явления феминизации возникают в результате длительного неадекватного эстрогенного воздействия на организм. Поскольку речь идет о женском организме, то, по мнению Ш. Милку и Дэнилэ-Мустер (1973), термин «феминизация» следует заменить термином «эстринизация», конкретно указывающим на функциональную особенность опухоли и значение эстрогенных гормонов.
Дефеминизация
Дефеминизация, обусловленная влиянием андрогенных гормонов, характеризуется регрессированием женских вторичных половых признаков, маскулинизация - приобретением мужских половых признаков. Маскулинизации обычно предшествует дефеминизация, хотя не во всех случаях. Синдром феминизации или маскулинизации не всегда бывает достаточно типичным, что зависит от многих причин. Имеет значение неоднородность строения некоторых гормональноактивных опухолей, одновременное присутствие в них элементов, которые выделяют гормоны противоположного действия. Так, например, клетки сертолиева эпителия вырабатывают эстрогены, а лейдиговы клетки - андрогены. При таких условиях определенную роль играет количественное преобладание той или иной составной части опухоли, а также ее гормональная активность, зависящая от количества выделяемых гормонов.
При эстрогенопродуцирующих опухолях яичника наблюдаются структурные изменения во всех внутренних половых органах: гиперплазия эндометрия, нередко полипоз и аденомиоз, часто встречается пролиферация клеточных элементов миометрия, слизистой и мышечной оболочек фаллопиевых труб, а также текоматозная гиперплазия во втором, не пораженном опухолью яичнике (Л. А. Соловьева, 1969; К. В. Карпова, 1970).
Фолликулома
Фолликулома (Folliculoma), или гранулезоклеточная опухоль,- относительно редко встречающееся феминизирующее новообразование яичников. Наличие среди опухолевых клеток образований, сходных с фолликулами различной зрелости, послужило основанием для названия этой опухоли фолликуломой. Опухоль содержит также клетки, напоминающие по своему строению гранулезу фолликулов. Функциональной особенностью этой опухоли является эстрогенное влияние ее на общее состояние женского организма.
Частота возникновения опухоли колеблется в пределах 0,92-2,4% по отношению ко всем первичным опухолям яичника (И. Д. Нечаева, 1966). В большинстве случаев опухоль односторонняя. На материале Ш. Милку и Дэнилэ-Мустер (1973) двусторонние опухоли встретились в 5% случаев. По данным С. С. Селицкой (1972), двусторонние опухоли были обнаружены у 19 из 75 больных.
Фолликулома может развиться в любом возрасте, в том числе у детей первого года жизни и у женщин в глубокой старости. Но наиболее часто она наблюдается в период климактерия и менопаузы, что, возможно, связано с повышенным выделением передней долей гипофиза фолликулостимулирующего гормона. Гормональноактивные опухоли яичников обозначают также термином «гормонозависимые», связывая их возникновение с нарушениями в нейро-эндокринной системе. По мнению М. Ф. Глазунова (1961), гранулезоклеточная опухоль может появиться вследствие сдвига гормонального равновесия между гипофизом и яичниками. Это предположение подтверждают наблюдения С. С. Селицкой (1972), показавшей, что среди 75 больных с гранулезоклеточной опухолью яичника у 47,9% отмечались нарушения гормональной функции яичников уже в период полового созревания. Величина опухоли варьирует от размера горошины или грецкого ореха до размеров матки при семимесячной беременности (К. В. Карпова, 1970) и зависит от ее локализации. При расположении в толще яичника она не достигает больших размеров. Прямой зависимости между величиной опухоли и ее гормональной активностью не выявлено.
Фолликулома обычно бывает округлой формы, плотноэластической консистенции, покрыта капсулой. Поверхность ее может быть гладкой, но чаще бугристая. Опухоли небольших размеров на разрезе имеют солидное строение, более крупные - кистозное с различной величиной кист, наполненных прозрачной или мутной жидкостью, нередко с геморрагическим окрашиванием.
При микроскопическом исследовании опухоли обнаруживают клеточные элементы, подобные гранулезному эпителию созревающих фолликулов. Гранулезные клетки различны по величине и форме. Строма имеет волокнистое строение, в ней встречаются эпителиальные образования в виде круглых клеток, напоминающих фолликулы, а также клетки, содержащие липоиды.
Текома
Текома, или текабластома (Thecablastoma), является также феминизирующей опухолью, но имеет иное гистологическое строение. Она исходит из тека-клеток, входящих в состав стромы яичника, представляющей, по мнению М. Ф. Глазунова (1954), элемент его паренхимы. При микроскопическом исследовании обнаруживают веретенообразные или полигональные клетки со светлой протоплазмой, в которой видны вакуоли. Клетки опухоли местами похожи на тека-лютеиновые клетки, местами напоминают фибромиому яичника (в отличие от последней они обладают способностью секретировать эстрогенные гормоны). Ткань опухоли содержит в большом количестве липиды, особенности флюоресценции которых свойственны липидам стероидной группы (С. С. Селицкая, 1972). Исследования, проведенные с помощью люминесцентно-гистохимического метода, подтверждают факт секретирования клетками текомы эстрогенных гормонов. Между клеточными элементами располагаются аргирофильные волокна и развитая сеть капилляров. Размеры опухоли варьируют, однако чаще она бывает небольшой величины, консистенция ее плотная. Среди опухолей яичника текома встречается в 1 - 4% случаев (И. Д. Нечаева, 1957; Б. И. Железное, 1958).
Текабластомы могут возникать в любом возрасте, но главным образом они встречаются в климактерическом и особенно в постменопаузальном периоде (В. А. Мандельштам, 1974). Обычно опухоль бывает односторонней.
Текому яичника относят к доброкачественным опухолям. Считают, что ее возникновению предшествует гиперплазия тека-ткани (А. Б. Гиллерсон, 1957; Л. А. Соловьева, 1968, и др.).
Основным симптомом при развитии опухоли являются нарушения менструальной функции, а в менопаузе - появление кровянистых выделений из матки. В эндометрии обнаруживают железисто-кистозную гиперплазию. Иногда встречается комбинированная опухоль, содержащая элементы текомы и фолликуломы. Клиническая картина, обусловленная феминизирующими опухолями яичника, неодинакова и зависит от возраста больной.
Под влиянием эстрогенных гормонов, продуцируемых опухолью, у девочек наблюдается преждевременное половое созревание - появляется волосистость на лобке и в подмышечных впадинах, развиваются молочные железы, увеличиваются малые половые губы, клитор и матка, появляются менструации (Меп-struatio praecox).
В период половой зрелости отмечаются различные расстройства менструальной функции: менометроррагии, иногда - более или менее длительная аменорея. Изредка больные указывают на незначительные боли внизу живота. У женщин детородного возраста эстрогенопродуцирующие опухоли яичников не дают таких ярких проявлений заболевания, как до полового созревания и в период менопаузы.
В климактерическом периоде возникновение опухоли сопровождается нерегулярными кровянистыми выделениями из матки, увеличением ее размера. В части случаев эстрогенопродуцирующая опухоль сочетается с фибромиомой, а также аденокарциномой матки. Вегетативные расстройства, присущие климактерическому периоду, выражены слабо или отсутствуют.
Таким образом, возникновение маточного кровотечения в детском возрасте, а также при климактерии или менопаузе является одним из характерных симптомов эстрогенопродуцирующей опухоли яичников. Иногда происходит увеличение молочных желез, пигментация околососковых кружков. Явления рефеминизации распространяются на весь облик женщины (симптом «омоложения»). К. В. Карпова (1970) отметила определенную закономерность: чем старше возраст, тем ярче выражена клиническая картина «омоложения». Бывшие до возникновения опухоли нейровегетативные расстройства исчезают, но могут вновь появиться после ее удаления. Диагностика эстрогенопродуцирующих опухолей яичников представляет значительные трудности вследствие большого разнообразия гормональных нарушений и отсутствия четких клинических симптомов. Тем не менее зависимость клинической картины заболевания от возраста больной часто помогает поставить правильный диагноз.
При объективном исследовании девочек получают довольно характерные данные - развитие вторичных половых признаков, наличие несоответствующей возрасту развитой матки, маточного кровотечения и пальпируемой в области одного из яичников круглой подвижной опухоли.
В период климактерия и менопаузы характерными симптомами являются возобновление менструальноподобных кровотечений, увеличение объема матки до размеров, соответствующих 7-8-недельной беременности. Отмечаются своеобразные признаки «омоложения» - улучшение общего состояния, повышение тургора кожи, пролиферативные изменения в тканях половой сферы, сочность слизистой оболочки влагалища, появление складчатости. Эстрогенопродуцирующие опухоли обычно сопровождаются гиперплазией эндометрия.
В некоторых случаях наблюдается расширение наружного зева шейки матки с хорошо выраженной прозрачной слизистой пробкой (симптом «зрачка») и положительный феномен кристаллизации шеечной слизи (С. Н. Давыдов и соавт., 1974). Диагностика опухолей яичника с помощью обычного гинекологического исследования нередко бывает затруднительна. В связи с возрастным нарушением обмена веществ и, как следствием этого, значительной полнотой женщин в ряде случаев при небольших размерах опухоли не представляется возможным определить ее наличие. Поэтому необходимо комплексное обследование больных с применением помимо клинического целого ряда морфологических, лабораторных и других методов диагностики. Иногда гормональную активность можно обнаружить лишь с помощью кольпоцитологического анализа, гистологического исследования эндометрия, определения экскреции гормонов. В некоторых случаях применяют метросальпингографию, рентгенографию органов малого таза в условиях пневмоперитонеума, эндоскопическое исследование - лапароскопию или кульдоскопию, ультразвуковой метод.
По мнению Pisarski и Baron (1973), большую роль в дифференциальном диагнозе играют морфоцитологические и эндокринологические исследования.
Кольпоцитология может дать более точную оценку степени эстрогенной активности, чем гистологическое изучение эндометрия, поскольку слизистая оболочка влагалища более чувствительна к эстрогенным гормонам, чем эндометрий. В большинстве случаев картина влагалищного мазка соответствует III и IV реакциям по Гейсту и Салмону (Л. А. Соловьева, 1969; Г. И. Буркапова, 1971). По данным М. Г. Арсеньевой (1973), во влагалищных мазках встречаются почти исключительно поверхностные клетки больших размеров с четкими контурами, располагающиеся раздельно; эозинофильный индекс может достигать 70 и даже 100%, кариопикнотический - 80-100%. Такой тип мазка свидетельствует о чрезмерной эстрогенной стимуляции. На материале С. Н. Давыдова с соавторами (1974), кариопикнотический индекс колебался в пределах 25-70%. О. О. Иванов (1970) придает большое диагностическое значение определению кариопикнотического индекса у больных с кровотечением в менопаузе и железисто-кистозной гиперплазией эндометрия как возможному показателю наличия опухоли яичника. Анализируя данные, полученные при наблюдении больных с гормональноактивными опухолями яичников, С. Н. Давыдов и соавторы (1974) выделяют синдром, характерный для развития феминизирующих опухолевых процессов яичников у женщин в менопаузе, включающий ряд признаков, которые следует учитывать, если опухоль яичника непосредственно не выявляется: рецидивирующие кровотечения в менопаузе; пролиферативные изменения эндометрия любой степени (в том числе простая пролиферация желез); отсутствие признаков атрофических возрастных изменений половых органов, соответствующих сроку менопаузы.
Особые трудности представляет дифференциальный диагноз между гранулезоклеточной и текаклеточной опухолями. С. С. Селицкая (1972) в результате большого количества наблюдений (75 больных с фолликуломой и 36 с текомой) выявила отличительные признаки, характеризующие данные опухоли. Грануле-зоклеточная опухоль имеет неравномерную консистенцию - местами плотную, местами - плотно-эластическую, малоподвижна, болезненна при пальпации, может давать обсеменение по брюшине прямокишечно-маточной складки. Текаклеточная опухоль - плотной консистенции, подвижна, не дает обсеменения, безболезненна при ощупывании. Dinnerstein и O'Leary (1968) отмечают, что гранулезоклеточные опухоли чаще сопровождаются болями, текаклеточные легче удается обнаружить при помощи пальпации.
Фолликулома имеет много сходных симптомов с раками яичников. Отличительным ее признаком является маточное кровотечение. Лечение эстрогенопродуцирующих опухолей оперативное. В отношении объема оперативного вмешательства существуют разноречивые мнения. Это объясняется тем, что вопрос о доброкачественности или злокачественности этих опухолей окончательно не решен и до последнего времени вызывает разногласия. Ф. Е. Петербургский (1973) считает, что большинство гормо-нальноактивных опухолей длительное время остаются в стадии клинической доброкачественности, когда атипические клетки находятся внутри капсулы подвижной плотной опухоли и не прорастают ее.
Как показывают наблюдения С. С. Селицкой (1972), у больных, оперированных по поводу гранулезоклеточной опухоли, поздние рецидивы могут возникать иногда через 10-12 лет, поэтому 5-летний срок, который является общепринятым критерием излеченности для больных, оперированных по поводу рака, не является показательным для больных с гормональноактивными опухолями яичника.
Гормональноактивные опухоли нередко озлокачествляются. Частота злокачественного перерождения гранулезоклеточных опухолей колеблется, по данным разных авторов, от 6,4 до 30% (И. Д. Нечаева, 1966; Л. А. Соловьева, 1969). Текомы малигни-зируются значительно реже - в 3-5% случаев (И. Д. Нечаева, 1966; Е. Тетер, 1968). В то же время А. Н. Рыбалка (1967) сообщает о 4 злокачественных текомах из 14. Ряд авторов относят гормонопродуцирующие опухоли яичников к потенциально злокачественным (А. Б. Гиллерсон и Л. А. Соловьева, 1963; К. В. Карпова, 1970). По данным С. С. Селицкой (1973), гранулезоклеточные опухоли в 22,6% случаев протекают по типу злокачественного новообразования, однако в отличие от злокачественных опухолей они не обладают инфильтрирующим ростом, не прорастают капсулу и не дают метастазов в отдаленные органы. Поэтому на основании патоморфологической картины нельзя прогнозировать дальнейшее течение заболевания.
В противовес этим данным, из 47 больных с гранулезоклеточной опухолью, наблюдаемых Dinnerstein и O'Leary (1968), у 25 она была злокачественной и 23% умерло от метастазов. На материале К. В. Карповой (1970), из 43 наблюдений в 12 случаях опухоль протекала злокачественно, причем клинические признаки мало отличались от симптомов, характерных для других злокачественных опухолей. Лишь у 4 больных были выражены признаки гиперэстрогении, в связи с чем автор высказала предположение о том, что злокачественные гормонопродуцирующие опухоли обладают пониженной гормональной активностью или совсем не продуцируют эстрогенных веществ. Сходные результаты получены А. Н. Рыбалка (1971). К. В. Карпова (1970) выявила в фолликуломах значительное количество ДНК и РНК, причем в злокачественных опухолях содержание нуклеиновых кислот возрастало, что, по мнению автора, имеет диагностическое и прогностическое значение. Что касается текаклеточных опухолей, то изучение отдаленных результатов дает право говорить об их доброкачественном течении (С. С. Селицкая, 1973).
Большинство авторов считают, что необходим осторожный подход к решению вопроса о радикальности операции у больных в период полового созревания и что в случаях односторонней опухоли и отсутствия инфильтрации соседних тканей достаточно удаления пораженного опухолью яичника (Ф. Е. Петербургский, 1973; Ш. Милку и Дэнилэ-Мустер, 1973, и др.). Andrys и соавторы (1971) рекомендуют при поражении одного яичника у девушек производить одностороннюю аднексэктомию.
В молодом возрасте при односторонней опухоли удаляют только опухоль, оставляя второй яичник и матку, однако, по мнению Е. И. Кватера (1967), у женщин, имеющих детей, показано удаление матки с придатками. У молодых женщин желательно сохранить неизмененный яичник, так как удаление его усугубляет эндокринные нарушения, являющиеся фоном для развития опухоли и возникновения рецидивов. Появление рецидива является показанием для повторной операции (С. С. Селицкая, 1973). Ф. Е. Петербургский сообщает о хороших отдаленных результатах со сроком от 3 до 25 лет у 33 женщин, оперированных по щадящему принципу, причем 18 из них после операции имели от 1 до 4 беременностей. В. И. Бодяжина и соавторы (1957) считают, что лечение больных С гранулезоклеточной опухолью должно заключаться в экстирпации матки с придатками. Это касается и пожилых женщин с текомой. У молодых женщин можно ограничиться удалением опухоли.
По мнению Е. Н. Петровой и В. С. Фриновского (1963), при гранулезоклеточной опухоли следует производить радикальную операцию как при всякой злокачественной опухоли и только в отдельных случаях у больных молодого возраста можно воздержаться от удаления матки и второго яичника. При наличии текаклеточной опухоли авторы также предлагают радикальную операцию, поскольку текома возникает преимущественно у женщин старше 50 лет и в некоторых случаях имеет злокачественный характер.
У женщин старше 35 лет при односторонней опухоли некоторые авторы рекомендуют кастрацию и одновременное удаление матки из-за возможности возникновения аденокарциномы (Ш, Милку и Дэнилэ-Мустер, 1973). В случае рецидива или метастазов применяют лучевую терапию. При наличии изменений в матке (фибромиома, эндометриоз) следует производить удаление матки с придатками.
У женщин в менопаузе производят надвлагалищную ампутацию матки с придатками (С. Н. Давыдов и соавт., 1974).
Таким образом, в отношении объема хирургического вмешательства должен быть сугубо индивидуальный подход с учетом возможных осложнений. Окончательный выбор операции осуществляется на операционном столе.
Прогноз в большинстве случаев благоприятный. Оперированные больные должны находиться под строгим диспансерным наблюдением с проведением обязательного кольпоцитологического исследования в динамике, которое должно включать определение кариопикнотического индекса.
Арренобластома
Арренобластома (Arrhenoblastotna) - это маскулинизирующая опухоль яичника. Она еще мало изучена, особенно с гистологической стороны. Происхождение опухоли остается неясным. Принято считать, что она образуется из эмбриональных зачатков, которые остались от ранних стадий развития еще не дифференцированной половой железы (М. Ф. Глазунов, 1961). Вопрос о надпочечниковом происхождении арренобластомы является спорным, хотя некоторые из опухолей с клетками Лейдига сопровождаются двусторонней атрофией коры надпочечников, а другие - проявлениями синдрома Кушинга (Ш. Милку и Дэнилэ-Мустер, 1973). Арренобластома встречается очень редко. В отечественной литературе первое сообщение об этой опухоли принадлежит Ф. Е. Петербургскому (1938). До сих пор не решен вопрос, является ли она доброкачественной или злокачественной. Большинство авторов считают ее доброкачественной. Опухоль, как правило, односторонняя, имеет круглую или овальную форму, при небольших размерах может сохранять форму яичника.
Строение арренобластомы солидное, реже кистозное, консистенция плотная. Она покрыта капсулой, которую не прорастает. Величина опухоли не превышает размеров кулака, что, возможно, связано с ранним ее выявлением: она вызывает яркие, бросающиеся в глаза симптомы, которые приводят больную к врачу. Опухоль может возникнуть в любом возрасте, однако чаще она появляется в 20-30 лет. Характерной особенностью арренобластомы является выработка ею таких активных андрогенных гормонов, как тестостерон, что обусловливает возникновение явлений маскулинизации. Mahesh с соавторами (1970) обнаружили при арренобластоме повышенное содержание дегидроэпиандростерона и тестостерона в крови, оттекающей от яичника.
Отмечают две клинические фазы гормонального воздействия на организм женщины. Сначала наступает дефеминизация, то есть потеря женских черт. Происходит нарушение менструальной функции: менструации становятся редкими, скудными, а затем и вовсе прекращаются. Матка постепенно атрофируется, наступает бесплодие. Больные отмечают уменьшение и уплотнение молочных желез. Вторая фаза проявляется более или менее выраженными признаками маскулинизации. В этот период появляется разрастание волос по мужскому типу на лице (усы и борода), конечностях и туловище с одновременным выпадением в височно-лобных областях. У пожилых женщин наблюдается облысение. Голос грубеет в результате гипертрофии голосовых связок, контуры тела и лицо приобретают мужские черты. Отмечается гипертрофия клитора, снижение и даже полная потеря libido.
Развитие маскулинизирующей опухоли во время беременности в результате влияния андрогенных гормонов на половую дифференцировку у плодов женского пола вызывает у них псевдогермафродитизм различной степени (Ш. Милку, Дэнилэ-Мустер, 1973).
Диагноз основывается главным образом на клинических признаках заболевания. Количество 17-кетостероидов в моче либо умеренно повышается, либо же находится в пределах нормы.
При кольпоцитологическом исследовании обнаруживают мазок андрогенного типа (М. Г. Арсеньева, 1973). Дифференцируют арренобластому с синдромом Штейна - Левенталя, фибромой яичника, текомой и болезнью Иценко - Кушинга. При арренобластоме определяется односторонняя круглая, плотная, подвижная опухоль, что позволяет отличить ее от двустороннего увеличения яичников при синдроме Штейна--Левенталя. При фиброме яичника никогда не бывают выражены симптомы маскулинизации, поскольку эта опухоль не обладает гормональной активностью. Текома, наоборот, оказывает феминизирующее действие.
При болезни Иценко - Кушинга наблюдается гипертензия, остеопороз, ожирение, появление полос (striae) на коже живота. Все эти признаки не присущи арренобластоме. В некоторых случаях необходимо провести дифференциальный диагноз с опухолью гипофиза. Лечение арренобластомы исключительно оперативное. Поскольку опухоль поражает главным образом женщин молодого возраста, хирургическое вмешательство ограничивают удалением новообразования. Некоторые авторы (Е. И. Кватер, 1967, и др;): считают, что арренобластома является злокачественной опухолью, однако данные литературы свидетельствуют о том, что удаление ее с сохранением матки и второго яичника дает вполне хорошие результаты. По клиническому течению она относится к доброкачественным опухолям. У пожилых и старых женщин удаляют матку с придатками.
В тех случаях, когда обнаруживают злокачественные изменения опухоли, хирургическое лечение дополняют рентгенотерапией (Е. Тетер, 1968). Прогноз в общем благоприятный. После операции быстро исчезают симптомы, возникшие в первой фазе заболевания (дефеминизация). Через короткий промежуток времени восстанавливается менструальная функция, развивается жировая ткань, молочные железы увеличиваются в объеме. Начинают расти волосы на голове, исчезает лысина. Более медленно ликвидируются признаки маскулинизации. Огрубение голоса и гипертрофия клитора сохраняются еще долгое время и могут остаться на всю жизнь. Волосы на теле выпадают лишь частично.
Опухоль Бреннера
К гормонопродуцирующим опухолям яичников в некоторых случаях может быть отнесена опухоль Бреннера. Кроме того, В. М. Дильман (1968), В. А. Мандельштам (1965, 1970, 1971) и другие исследователи показали, что как очаговая, так и диффузная гиперплазия тека-ткани яичника (текоматоз) обладает также эстрогенной активностью и, следовательно, может давать такие же клинические симптомы, как и феминизирующие опухоли. Гистологическое изучение опухолей яичников указывает на то, что относимые до сих пор к гормональнонеактивным опухолям пиевдомуцинозные кистомы и раки в некоторых случаях могут обладать гормональной активностью, связанной с гиперплазией тека-ткани стенки псёвдомуцинозной кистомы или раковой опухоли (В. А. Мандельштам, 1970).
Опухоль Бреннера в части случаев проявляет гормональную активность в виде железистой и железисто-кистозной гиперплазии эндометрия при постклимактерических кровотечениях. М. Ф. Глазунов (1961), проведя анализ 50 случаев подобных опухолей, показал, что больше чем в 25% случаев они обусловили аменорею у молодых женщин и маточные кровотечения у женщин средних лет и в климактерическом периоде. По данным Я. В. Бохмана (1972), из 12 больных с опухолью Бреннера у 5 были обнаружены гиперпластические процессы в эндометрии, а у 3 больных - рак. Автор полагает, что эти результаты могут свидетельствовать о гормональной активности опухоли. Из 5 больных с опухолью Бреннера, наблюдаемых В. А. Мандельштамом (1974), у 2 женщин кровянистые выделения из матки появились после 15-летней менопаузы, при этом у 1 из них была обнаружена железисто-кистозная гиперплазия эндометрия. В редких случаях опухоль может сопровождаться синдромом маскулинизации.
Опухоль Бреннера является доброкачественным новообразованием и состоит из ткани типа фибромы яичника и располагающихся в ней образований эпителиального характера. Как правило, она односторонняя, встречается очень редко и преимущественно у больных старше 50 лет. Размеры опухоли могут быть различными, форма чаще круглая или овоидная, консистенция плотная. При небольших размерах опухоль располагается в области ворот яичника. На разрезе - похожа на фиброму. Встречаются опухоли неоднородного строения: в одной части - солидные, в другой - кистозного характера. Содержимое кистозных полостей слизистое. Опухоль Бреннера может сочетаться с другими новообразованиями, чаще с псёвдомуцинозной кистомой. В. А. Мандельштам (1974) из 5 случаев опухоли Бреннера в двух наблюдал сочетание ее с текомой и в одном - с псёвдомуцинозной кистомой.
ginekolog.my1.ru
ГОРМОНОПРОДУЦИРУЮЩИЕ ОПУХОЛИ
ГОРМОНОПРОДУЦИРУЮЩИЕ ОПУХОЛИ
Опухоли яичников отличаются большим разнообразием своего строения. Некоторые опухоли, имеющие одинаковое строение, вызывают различные симптомы заболевания, и, наоборот, разные опухоли часто дают одинаковую клиническую картину. В отдельную группу врачи выделяют гормонопродуцирующие опухоли, отличительной особенностью которых является выраженная гормональная деятельность. Они секретируют гормоны, присущие здоровому организму, однако выделяют их в чрезмерном количестве, что обусловливает появление патологических симптомов.
Эндокринные эффекты гормонопродуцирующих опухолей могут выражаться в двух направлениях: феминизации или маскулинизации. При эстрогенопродуцирующих опухолях яичника (фолликулома, текабластома) наблюдаются структурные изменения во всех внутренних половых органах: гиперплазия эндометрия, нередко полипоз и аденомиоз, часто встречается пролиферация клеточных элементов миометрия, слизистой и мышечной оболочек фаллопиевых труб. При возникновении андрогенпродуцирующих опухолей (арренобластома) происходят дефеминизация и маскулинизация, обусловленные влиянием андрогенных гормонов. Дефеминизация характеризуется регрессированием женских вторичных половых признаков, а маскулинизация – приобретением мужских. Маскулинизации обычно предшествует дефеминизация, хотя не во всех случаях.
Такие опухоли нередко озлокачествляются. Частота злокачественного перерождения колеблется, по данным разных исследователей, от 6,4 до 30 %. Лечение показано хирургическое. В молодом возрасте при односторонней опухоли удаляют только опухоль, оставляя второй яичник и матку, а у женщин, имеющих детей, вместе с опухолью удаляют матку с придатками. У молодых женщин стараются сохранять неизмененный яичник, так как его удаление усугубляет эндокринные нарушения, являющиеся фоном для развития опухоли и возникновения рецидивов.
Следующая глава
med.wikireading.ru
Опухоли яичников у женщин: особенности видов (гормонопродуцирующие, андробластома и другие) и их последствия, в том числе перекрут ножки, метастазы
Яичники — важнейшие органы женской репродуктивной системы, в которых происходит развитие яйцеклеток. Также они синтезируют половые гормоны, которые оказывают влияние на различные системы организма. При патологии этого органа у женщины возникает гормональный сбой, появляются проблемы с менструальным циклом и с зачатием.
Что такое опухоли яичников
Опухолевый процесс, поражающий яичники, — это различной природы новообразования половых желёз тела женщины. По статистике, в настоящее время количество выявляемых доброкачественных опухолей составляет 60%, пограничных — 5%, а злокачественных — 35%.
Многие женщины сталкиваются с этой проблемой в процессе планирования беременности, но известны случаи обнаружения опухолей яичников в подростковом и даже детском возрасте. Заболевание в 80% случаев негативно сказывается на способности женщины забеременеть и выносить потомство. Именно поэтому проблема ранней диагностики и своевременного лечения опухолевого процесса крайне остро стоит перед наукой.
Опухоли — одно из часто встречаемых поражений репродуктивной системы
У учёных не существует одной общепринятой гипотезы возникновения опухолей в яичниках. Кто-то считает, что процесс напрямую связан с условиями среды, в которых росла и развивалась женщина, а кто-то уверен, что новообразование возникает под действием физических и химических факторов. Существует одна полиэтиологическая теория, которая объединяет все эти факты вместе.
Доброкачественные опухоли чаще поражают один из яичников, в то время как злокачественные возникают с обеих сторон.
Таблица: причины возникновения опухолей
Факторы риска
Опухолевый процесс может развиться в любом, даже самом здоровом организме. Однако, стоит учитывать, что существуют некоторые факторы риска. Если принять их во внимание, возможно будет предотвратить развитие опухолей у женщин репродуктивного возраста.
Основные факторы риска возникновения опухолей:
- приём гормональных контрацептивов и других препаратов, влияющих на эндокринную систему, без назначения врача и предварительной сдачи анализов;
- диагноз «бесплодие» более десяти лет;
- нерегулярная половая жизнь с разными партнёрами;
- хронические заболевания органов мочеполовой системы, связанные с расстройствами менструального цикла;
- отсутствие родов у женщин старше тридцати пяти лет;
- первая беременность в возрасте тридцати лет и старше;
- длительная контрацепция с помощью спирали в полости матки;
- отсутствие периода грудного вскармливания;
- возраст старше пятидесяти пяти лет;
- операция экстракорпорального оплодотворения;
- хирургические вмешательства на органах мочеполовой системы;
- наличие заболеваний раком и доброкачественными опухолями у ближайших родственников;
- работа в условиях повышенного радиационного загрязнения;
- длительное воздействие опасных излучений.
Особенности возникновения опухолей у женщин разных возрастных групп
Чаще всего опухоли половой системы и яичников появляются у женщин старше сорока пяти лет, что связано с гормональными перестройками.
В период менопаузы в женском организме происходит уменьшение паренхимы яичников, за счёт чего железы уменьшаются в размерах. Снижается количество вырабатываемых ими гормонов, что вызывает существенную перестройку в теле женщины. В этот момент яичники становятся крайне чувствительны к любому внешнему воздействию.
Женщины возраста тридцати лет в попытке забеременеть также могут столкнуться с этой проблемой. В процессе подготовки к вынашиванию младенца организм запускает выработку многих гормонов в огромных количествах, что может разбудить «спящие» ранее опухолевые клетки. Беременность является значительным стрессовым фактором даже для здорового организма.

Беременность может спровоцировать рост опухоли
Крайне редко опухоли возникают у девочек–подростков, только входящих в период первой менструации. Наиболее часто подвержены их формированию девочки, у которых первая менструация началась раньше девяти или позже пятнадцати лет. Избыток или недостаток гормонов могут спровоцировать деление патологических клеток.
Классификация поражений яичников
Имеется множество самых разных классификаций опухолевых поражений яичника, которые помогают точно сформулировать диагноз. В настоящее время врачи используют сразу несколько, чтобы уточнить локализацию и степень процесса.
Таблица: классификация опухолей по степени злокачественности
Классификация в зависимости от клеточного строения:
- Эпителиальные опухоли яичника: они возникают из эпителия, выстилающего внутреннюю поверхность половой железы.
- Неэпителиальные опухоли яичника:
- герминогенные опухоли:
- дисгерминома;
- дермоидная опухоль;
- стероидноклеточные опухоли;
- опухоли стромы полового тяжа;
- карцинома яичников.
- герминогенные опухоли:
Классификация в зависимости от продукции гормонов:
- Негормональные опухоли.
- Гормонпродуцирующие опухоли:
- эстрогенные опухоли;
- андрогенные опухоли;
- гонадотропные опухоли.
Классификация в зависимости от поражения:
- Образование, поражающее только один яичник (односторонняя локализация);
- Образование, поражающие два яичника (двусторонняя локализация).
Классификация в зависимости от скорости и интенсивности течения:
- Молниеносное течение — менее трёх месяцев. Характерно для злокачественных новообразований.
- Быстрое течение — два–четыре месяца. Характерно для злокачественных и пограничных опухолей.
- Течение средней степени интенсивности — до полугода. Характерно для пограничных и доброкачественных опухолей.
- Медленное течение — более полугода. Характерно для доброкачественных образований.
Классификация по характеру возникновения процесса:
- Первичные опухоли, возникающие непосредственно в ткани самого яичника.
- Вторичные опухоли, являющиеся результатом прорастания метастаза, пришедшего из опухолевого поражения другого органа.
Доброкачественные опухоли яичников
Доброкачественные опухоли яичников представляют собой образования, которые не прорастают в окружающие ткани, не метастазируют и протекают довольно медленно. Чаще всего они обнаруживаются во время профилактического медицинского осмотра.
Классификация доброкачественных опухолей:
- опухоли из эпителия (цистаденома, аденофиброма, фиброэпителиоматозная опухоль);
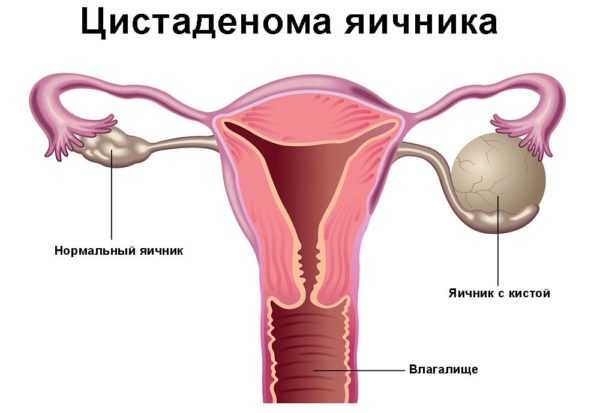
Цистаденома яичника относится к доброкачественным эпителиальным новообразованиям
- опухоли из стромы (фиброма и текома);
- герминогенные опухоли (дермоидная опухоль).
Андробластома
Андробластома представляет собой редко встречающуюся продуцирующую мужские андрогенные гормоны опухоль. Чаще всего этот вид патологии поражает девушек–подростков и молодых женщин до двадцати восьми лет.

Появление растительности на лице — один из признаков дисбаланса гормонов, который может быть вызван опухолью в яичниках
Основная симптоматическая картина складывается из признаков маскулинизации:
- оскудение и прекращение менструаций;
- изменение распределения жирового слоя (жир откладывается по мужскому типу);
- огрубление молочных желёз, уменьшение их в размерах;
- увеличение клитора;
- избыточное оволосение по мужскому типу;
- появление проплешин и залысин на голове.
Лечение данной патологии только хирургическое. Под общим наркозом производят удаление опухоли, а затем начинают гормональную терапию. Прогноз у болезни в 97% случаев благоприятный, признаки маскулинизации исчезают в течение полутора–двух лет, сохраняется лишь гипертрофированный клитор.
Дермоидная опухоль
Дермоидная опухоль, иначе именуемая кистой, представляет собой образование с толстыми стенками, внутри которого содержатся различные ткани: костная, хрящевая, жировая или эпителиальная. Для этой опухоли характерен медленный рост и правосторонняя локализация.
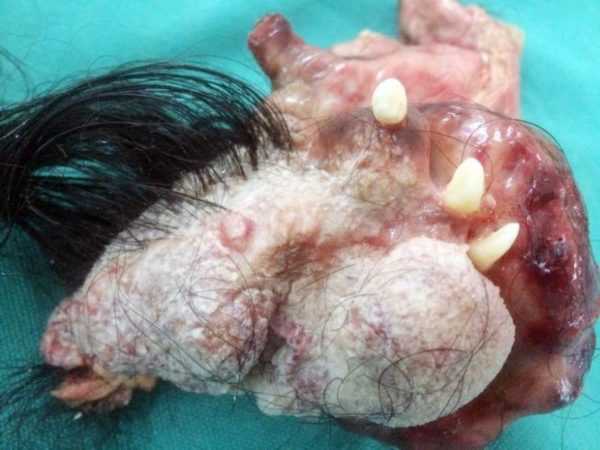
Дермоидная опухоль может содержать волосы, кости и хрящи
На начальном этапе роста киста может не давать никакой клинической симптоматики. По мере прогрессирования постепенно возникают следующие признаки:
- боль в нижней части живота;
- запоры;
- увеличение объёма живота.
Эта опухоль опасна своей склонностью к воспалению: повышение температуры, тошнота и рвота часто сопутствуют дермоидной кисте.
Лечится дермоид исключительно хирургически: киста может воспалиться и вызвать сепсис, что приведёт к весьма неблагоприятным последствиям. Прогнозы после излечения дермоидной опухоли весьма благополучные: рецидив встречается в 0,5% всех описанных случаев.
Цистаденома
Цистаденома — самое часто встречающееся поражение яичников. Его находят у 76% пациенток с диагнозом доброкачественного опухолевого процесса в этих органах.
Выделяют две разновидности цистаденомы:
- Серозная киста. Чаще всего эта опухоль возникает у лиц старше сорока пяти лет и поражает только один яичник.
- Сосочковая киста. Встречается у девушек разных возрастов и может поражать правый и левый яичники.
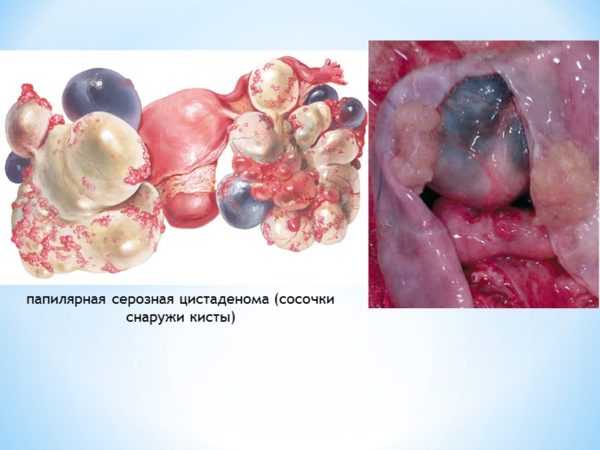
Серозная цистаденома поражает обычно только один из яичников
Клиническая картина при цистаденоме складывается из симптоматического комплекса тянущих и ноющих болей в пояснице и в нижней части живота, скопления жидкости в полости малого таза (асцит), тошноты, рвоты, а также ощущения присутствия инородного тела в организме.
Избавиться от цистаденомы можно только с помощью оперативного вмешательства. Пациенткам репродуктивного возраста стараются сохранить яичник, клиновидно иссекая опухоль. В запущенных случаях производят удаление новообразования вместе с органом. Прогнозы заболевания в целом благоприятные: частота рецидивов с озлокачествлением не превышает пяти процентов.
Аденофиброма
Аденофиброма — доброкачественное образование яичников, представляющее собой плотную опухоль с жидкостью внутри. Размеры опухоли могут достигать десяти сантиметров. Чаще всего образование поражает левый яичник.
Первые проявления начинаются через несколько недель после начала заболевания. Женщины жалуются на острые или тупые боли в пояснице, ложные позывы к мочеиспусканию, кровянистые выделения из мочеполовых путей и нарушения менструального периода.
В современной гинекологии аденофиброму удаляют путём лапароскопического вмешательства вместе с поражённым яичником. Репродуктивная функция при этом нарушается незначительно. Аденофиброма характеризуется благоприятным прогнозом: рецидивы заболевания отсутствуют, а к планированию беременности можно приступать через год после проведённого вмешательства.
Солидные опухоли в области яичников
К солидным доброкачественным образованиям относятся фиброма и текома. Эти новообразования можно встретить в практике довольно-таки нечасто, и они имеют вид узлов различного размера и диаметра, находящихся в полости больного яичника. При этом заболевании обычно поражаются обе железы.
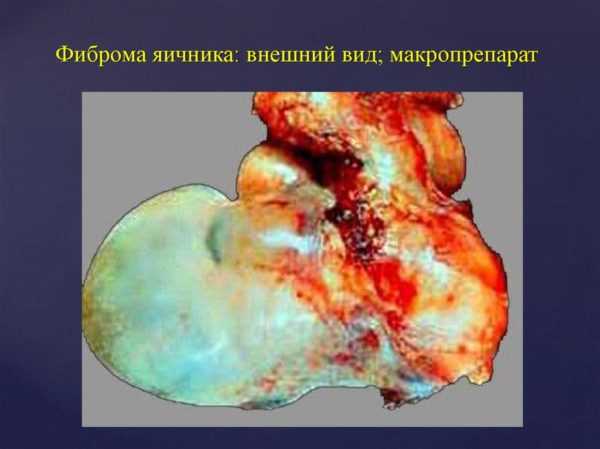
Около 10% патологий яичников приходится на фибромы
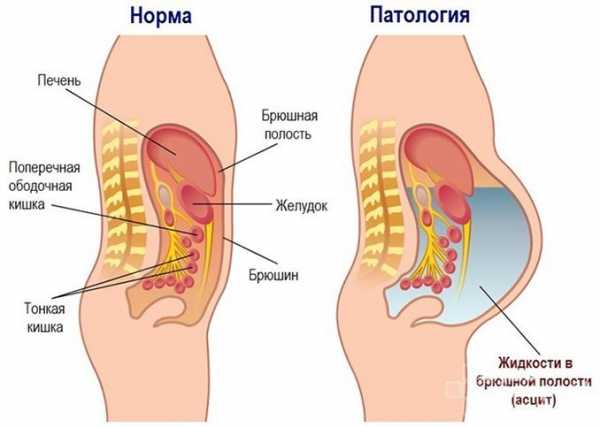
Основным клиническим и патологическим проявлением солидных опухолей является асцит — скопление жидкости в полостях тела, которое ведёт к увеличению живота в размерах. Дополнительными симптомами являются боль и наличие белёсых выделений из мочеполовых путей женщины во второй половине менструального цикла.
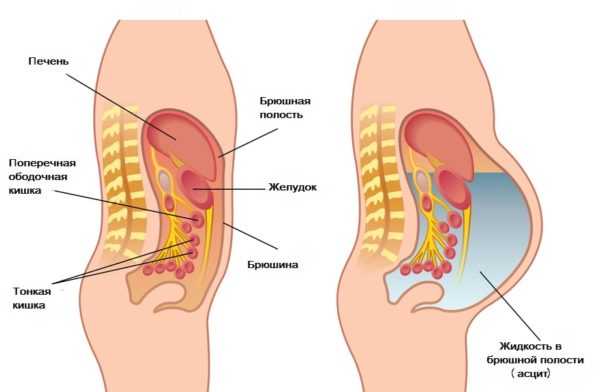
Скопление жидкости в брюшной полости может быть одним из симптомов солидных опухолей яичников
Удаление фибромы и текомы происходит путём хирургического вмешательства. Прогноз относительно вероятности рецидива неоднозначен: в 32% случаев приходилось проводить операцию повторно с целью окончательного устранения патологии.
Злокачественные опухоли
Злокачественные новообразования характеризуются быстрым течением, наличием близких и отдалённых метастазов и прорастанием в соседние органы и ткани, что ведёт к осложнению патологического процесса.
Большая часть обнаруженных опухолей является, к счастью, не злокачественными.
Злокачественные опухоли встречаются гораздо реже доброкачественных
Классификация злокачественных новообразований яичников:
- Карциномы из эпителиальных клеток: аденокарцинома и плоскоклеточный рак.
- Опухоли из клеток стромы: феминизирующие опухоли.
- Герминогенные новообразования: хорионкарцинома.
Для установления локализации и распространённости процесса используется классификация TNM.
T обозначает распространение опухоли в окружающие ткани:
- Tx: нет данных для описания опухоли;
- T1a: опухоль локализована в одном яичнике, не затрагивая его капсулу;
- T1b: опухоль поразила два яичника, но не выходит за пределы их капсулы;
- T1c: опухоль поразила один или два яичника и вышла за пределы капсулы;
- T2a: с яичников процесс распространился на область матки или маточной трубы;
- T2b: процесс распространился на область матки и труб, а также в область малого таза;
- T2c: опухоль имеет метастазы и распространилась на матку, трубы и область малого таза;
- T3: раковая опухоль поразила один или оба яичника и распространилась на брюшину и забрюшинное пространство.
M обозначает наличие или отсутствие метастазов:
- M0: нет метастазов;
- M1: метастазы в печень, почки и лёгкие.
N обозначает поражение лимфатических узлов:
- Nx: нет данных для описания;
- N0: нет поражённых лимфатических узлов;
- N1: есть поражённые лимфатические узлы.
Классификация злокачественных образований по стадиям:
- Стадия один: опухоль в пределах только яичника.
- Стадия два: опухоль поразила яичники и остальные органы малого таза.
- Стадия три: опухоль поражает яичники, органы малого таза и переходит на брюшину.
- Стадия четыре: к массивному поражению органов добавляются отдалённые метастазы в лёгкие, печень и почки.
Аденокарцинома
Аденокарцинома — опухоль, произрастающая из железистой ткани. Её находят у лиц разных возрастных групп, и она может поражать сразу обе половые железы.
Клиническая и симптоматическая картина на ранних этапах болезни довольно стёртая, что создаёт определённые трудности в диагностике. Женщины жалуются на нарушение менструального цикла, боли в нижней части живота, отдающие в поясницу, а также на запор, диарею или повышенное газообразование. Многие врачи связывают эти симптомы с предстоящей менопаузой, что больше характерно для женщин старше пятидесяти лет.
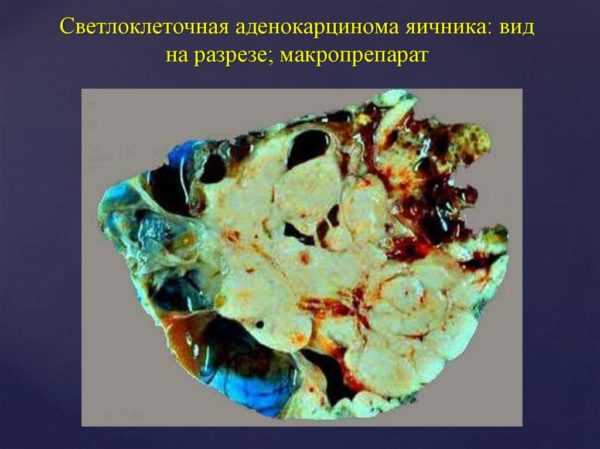
Аденокарцинома яичников обнаруживается на поздних стадиях, а метастазирует рано, что делает прогнозы выздоровления неблагоприятными
Основными методиками выбора онкологов для лечения аденокарциномы являются химиотерапия с использованием препаратов из группы цитостатиков и хирургическое вмешательство. После удаления опухоли пациентке назначают длительный курс реабилитации. Прогноз этого заболевания довольно сомнительный: у многих пациентов были отмечены рецидивы, которые значительно снизили продолжительность жизни.
Плоскоклеточный рак
Этот вид рака возникает из-за неконтролируемого размножения атипичных клеток эпителия, который выстилает полость яичников. Чаще всего заболевание поражает женщин в период возникновения менструальной паузы, в возрасте от пятидесяти пяти до семидесяти лет.
При раке, поражающем яичники, женщины предъявляют жалобы на болезненные ощущения во время полового акта, кровянистые выделения после него и боль в лобковой области. Боль усиливается при физических нагрузках, стрессе или голоде. В более позднем периоде возникает асцит — увеличение живота в объёме за счёт скопления жидкости.
Лечат рак с помощью химиотерапии: широко применяют препараты Циклофосфан, Этимидин, Винкристин. Оперативное вмешательство также позволяет удалить опухоль и устранить некоторые метастазы из организма. Прогноз при третьей или четвёртой стадии заболевания не самый хороший: выживаемость менее пяти лет.
Феминизирующие опухоли
Феминизирующие опухоли яичников — подгруппа злокачественных новообразований, которые продуцируют гормоны, вызывая дисбаланс в теле девушек. Эти опухоли встречаются у детей и подростков.
Таблица: феминизирующие опухоли яичников
Этот вид опухоли хорошо поддаётся лечению с помощью длительной химиотерапии. Вероятность рецидива составляет около 23%. При правильно подобранной дальнейшей терапии возможно увеличение продолжительности жизни на срок до двадцати лет.
Хорионкарцинома
Хорионкарцинома — опухоль из трофобласта, которая возникла вследствие озлокачествления клеток хориона. Чаще всего эта опухоль является врождённой и активируется у женщины в период полового созревания или вынашивания беременности.
Стадии формирования хориона
Для этого заболевания характерно наличие кровянистых, слизистых или серозно-гнойных выделений в межменструальный период. Иногда может открыться довольно сильное кровотечение, которое способно привести к анемии или постгеморрагическому шоку.
Основным способом лечения хорионкарциномы считают химиотерапию: Метотрексат, Фолинат кальция, Винбластин и Винкристин назначаются курсами по десять–пятнадцать дней сразу после постановки и верификации диагноза. Хирургическая методика лечения применяется при угрозе обширного кровотечения и разрыва яичника. Производится удаление поражённого яичника вместе с маточной трубой, а в тяжёлых случаях удаляют всю матку с придатками.
Период ремиссии может длиться от пяти до пятнадцати лет. Всё это время женщина должна регулярно посещать онколога и гинеколога, а также сдавать необходимые анализы. Если существуют метастазы, прогноз неблагоприятный: ожидаемая продолжительность жизни не превышает трёх лет.
Пограничные опухоли яичников
Пограничные образования яичников представляют этап перехода доброкачественного процесса к злокачественному. Эти опухоли опасны тем, что даже после окончательного удаления через десять, пятнадцать и даже тридцать лет возможен рецидив.
Классификация пограничных опухолей:
- серозные;
- муцинозные;
- эндометриоидные;
- метонефроидные;
- опухоли Бреннера;
- смешанные формы.
Основные клинические и патологически проявления этих опухолей сходны друг с другом:
- тянущая, ноющая боль в животе и лобковой области;
- увеличение живота;
- тошнота;
- рвота;
- запоры или диарея;
- резкая потеря веса.
Многие женщины игнорируют эти симптомы и не обращаются к врачу, что может привести к печальным последствиям.
Лечат данные опухоли преимущественно оперативным путём. Женщинам детородного возраста проводят клиновидную резекцию здорового яичника и полное удаление больного. При риске перехода процесса в злокачественную форму рекомендуется тотальная операция по удалению матки и придатков.
Диагностические мероприятия по выявлению опухолевого поражения яичников
Постановку диагноза начинают со сбора гинекологического анамнеза и жалоб. Женщина должна перечислить все заболевания половой системы, гинекологические операции, роды, аборты и выкидыши, которые она перенесла в течение жизни: это позволит сделать установить причину, спровоцировавшую опухоль. На основании жалоб можно предположить, является ли это образование злокачественным или доброкачественным.

Регулярные обследования у гинеколога помогают выявлять заболевания на ранней стадии
Для полной верификации диагноза используют лабораторный и инструментальный комплекс обследования.
Из лабораторных методов чаще всего применяются:
- общий анализ крови — позволяет выявить нехватку железа в организме и воспалительные изменения в крови;
- биохимический анализ асцитической жидкости — покажет наличие или отсутствие опухолевых клеток;
- исследование гормонального профиля — показывает вид опухоли (горомонпродуцирующая или не производящая гормоны);
- анализ крови на онкомаркёры — определит доброкачественную или злокачественную структуру опухоли;
- микроскопия окрашенного биоптата из ткани органа — определяет степень инвазивности и характер атипичного роста клеток;
- мазок на цитологию из шейки матки — устанавливает степень её вовлечённости в процесс.
Инструментальные исследования для диагностики патологий яичников:
- ультразвуковое обследование органов малого таза, брюшины и забрюшинного пространства — показывает локализацию и степень опухолевой инвазии в другие ткани;
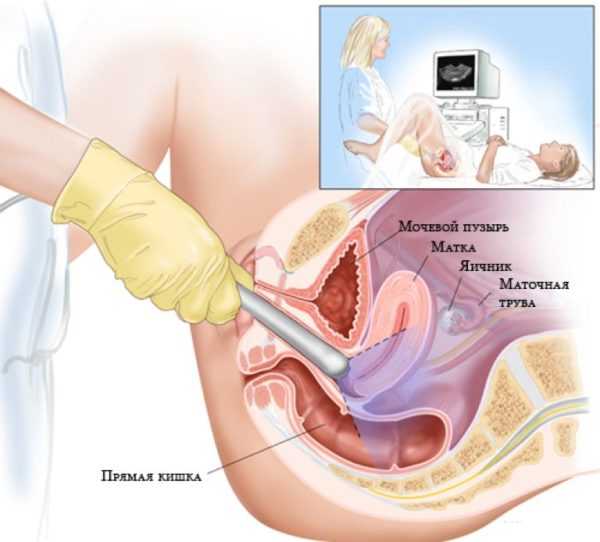
Трансвагинальное ультразвуковое исследование является самым точным среди других разновидностей этого метода
- КТ или МРТ — помогают в определении отдалённых метастазов и верифицируют степень распространения злокачественных опухолей;
МРТ даёт информацию о наличии метастазов в другие, отдалённые от яичников органы
- пункционная биопсия через кожу — позволяет взять участок тканей для микроскопического исследования;
- лимфография (исследование лимфатического содержимого узлов) — позволит выявить атипичные клетки;
- лапароскопия — проводится с целью исследования локализации, размеров и поражения соседних органов.
Основные принципы лечения опухолей
Как злокачественное, так и доброкачественное новообразование в области яичников должно быть сначала оценено специалистом. Самостоятельно избавиться от опухоли невозможно. После выявления её характера пациенту будет выдано направление на лечение либо в онкологический, либо в гинекологический стационар.
Техника лечения злокачественных и доброкачественных опухолей значительно отличается.
Лечение доброкачественных опухолей
При обнаружении опухоли яичника доброкачественного характера пациентку помещают в гинекологический стационар и выдают направление на плановую операцию. Новообразование обязательно должно быть удалено с целью предотвращения осложнений, которые могут закончиться летальным исходом. За несколько дней до операции женщина должна соблюдать специальную диету и отказаться от приёма некоторых медикаментов.
Операция — единственный способ лечения доброкачественных опухолей
Основные виды хирургического вмешательства:
- полное удаление поражённого опухолью яичника и резекция подозрительной части второго яичника;
- клиновидная резекция поражённого яичника с полной сохранностью здорового яичника;
- удаление яичника с опухолью и маточной трубой;
- полное удаление обоих яичников с маточными трубами при двусторонней локализации поражения;
- удаление яичников, матки и маточных труб при подозрении на малигнизацию процесса.
Лечение злокачественных опухолей
Злокачественная опухоль яичника — опасное заболевание, которое требует немедленного врачебного вмешательства. Для устранения этой патологии существует множество различных методик, комплексное использование которых позволит избавиться от недуга.
Основные виды лечения злокачественных опухолей:
- терапия химическими препаратами;
- хирургическое удаление;
- лучевая терапия;
- противоопухолевые препараты.
На первой и второй стадии злокачественного процесса производится удаление матки с маточными трубами и яичниками, также используется химиотерапия. В качестве основных препаратов применяют Карбоплатин и Паклитаксел. Через несколько месяцев после оперативного вмешательства назначаются цитостатики: Азатиоприн, Фопурин.
При третьей и четвёртой стадии лечение начинают с комплекса терапии химическими препаратами длительностью несколько недель. После этого производят радикальное оперативное вмешательство: удаление матки со всеми придатками, иссечение сальника и лимфатических узлов в области поражения. Такие действия позволяют максимально снизить риск дальнейшего распространения метастазов.
Лучевая терапия используется только для лечения герминогенных опухолей. Производится наружное и внутреннее облучение путём введения в полость живота специальных радиоактивных капсул.

Лучевая терапия проводится путём введения в организм имплантов
Лечение пограничных опухолей
Подход к лечению пограничных опухолей неоднозначен. Основной способ терапии данной патологии — хирургическая экстракция либо одного яичника и маточной трубы, либо обоих яичников с трубами и всей матки. Дополнительно производится иссечение большого сальника с целью удаления инвазивных метастазов.
У женщин молодого возраста врачи стараются максимально сохранить репродуктивную функцию, убирая только часть поражённого яичника.
Химиотерапия при пограничных опухолях включает в себя курс внутривенного и внутрибрюшинного введения Цисплатин и Паклитаксел. Длительность курса составляет от нескольких недель до нескольких месяцев. Грамотно проведённая терапия позволит избежать рецидива.
Комплексное лечение пограничных опухолей ведёт к благоприятному прогнозу
Осложнения и последствия заболеваний яичников
Все виды опухолей имеют неприятные и даже опасные для жизни последствия. В некоторых случаях осложнения проявляются раньше основных клинических признаков, помогая поставить диагноз.
Перекрут ножки опухоли
Закручивание ножки опухоли возникает внезапно после физических нагрузок, полового акта, стресса или травмы живота. Этот процесс характеризуется острой и очень резкой болью в области живота, тошнотой и рвотой, потерей сознания и судорожными проявлениями.
Перекрут ножки опухоли — грозное осложнение заболевания
Такое осложнение требует немедленного устранения путём хирургической операции. Опухоль постепенно раскручивают, затем пережимают сосуды и удаляют.
Чаще всего перекручивание ножки встречается у доброкачественных опухолей.
Метастазирование
Появление отдалённых и близких метастазов — главная черта злокачественных и пограничных новообразований. Метастазы могут как нарушить проходимость кишечника и желчевыводящих путей, так и закупорить некоторые сосуды.
Злокачественные метастазы, поражающие другие органы, вызывают в них явления вторичного рака, что значительно ухудшает все прогнозы на адекватную продолжительность жизни. Крупные метастазы подлежат хирургическому удалению, против мелких применяют химиотерапию.
Скопление жидкости в полостях организма — довольно часто встречаемая патология при раке яичников. Её возникновение связывают с образованием серозного выпота в полости, который производится опухолевыми клетками.
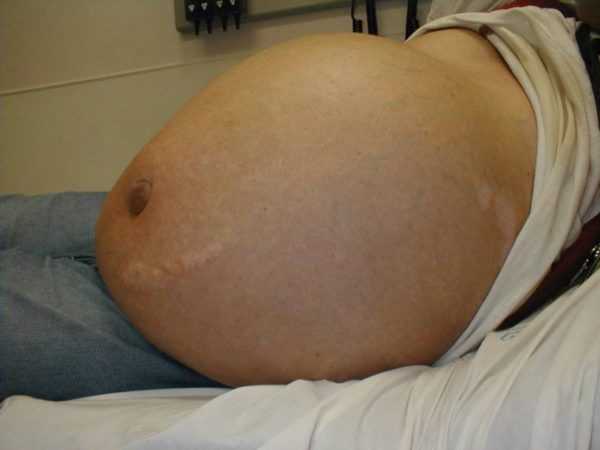
Асцит — скопление жидкости в брюшной полости, которое резко снижает качество жизни человека
Асцит вызывает нарушения кровообращения, тяжёлую одышку, тошноту и рвоту, а также невозможность самостоятельно передвигаться. С целью лечения заболевания назначают пункцию асцитической жидкости и диуретические препараты.
Кровотечение
При распаде или прободении опухоли возможно изъязвление и микроскопические разрывы сосудов, что приводит к формированию кровотечения в полости малого таза. Первые несколько часов кровотечение протекает бессимптомно, и лишь затем наступают признаки геморрагического шока: потеря сознания, бледность кожных покровов, снижение давления и нитевидный пульс.
Женщина с внутренним кровотечением непременно должна быть доставлена в больницу, где ей будет произведена операция и переливание крови. Это осложнение считается одним из самых тяжёлых, так как смертность от кровопотери составляет 25%.
Трудности с зачатием
После экстракции одного из яичников, а также применения гормональной терапии и химиопрепаратов у многих женщин наступают трудности с зачатием. Это связано с изменением гормонального фона, общей устойчивости организма к стрессам и уменьшением срока овуляции. Беременность достигается в среднем через пять лет после проведения курса терапии. При полном удалении обоих яичников возможно использование экстракорпорального оплодотворения с целью продолжения рода.
Перитонит
При разрыве кисты и выходе её содержимого в полость малого таза может произойти инфицирование предлежащих тканей. С током крови возбудитель разносится по организму, проникает в брюшную полость, где вызывает разлитой перитонит.
Перитонит — грозное осложнение. Для его лечения необходимо помещение пациентки в отделение реанимации и интенсивной терапии, длительное вливание коллоидных растворов и антибиотиков. В тяжёлых случаях разлитого перитонита вероятность летального исхода составляет 60%.
Здоровье репродуктивной системы — одна из самых важных вещей в жизни каждой женщины. Чтобы не пропустить заболевание, необходимо регулярно проходить профилактические медицинские осмотры у врача-гинеколога и быть внимательной к своему самочувствию.
- Автор: Джейн Лейн
- Распечатать
medvoice.ru