Резистентные яичники
Синдром резистентных яичников
Синдром резистентных яичников – патологический симптомокомплекс, развивающийся вследствие нечувствительности яичников к гонадотропной стимуляции. Для синдрома резистентных яичников характерна вторичная аменорея и бесплодие у женщин младше 35 лет. В диагностике синдрома резистентных яичников важны данные гинекологического анамнеза и осмотра, гормональных исследований и проб, УЗИ, биопсии яичников. Лечение синдрома предполагает проведение эстрогензаместительной гормонотерапии; беременность возможна с помощью методик ВРТ.
Синдром резистентных яичников – малоизученная патология, при которой аменорея и бесплодие развиваются при нормально сформированных вторичных половых признаках, маро- и микроскопически неизмененных гонадах и высоком уровне гонадотропинов. В гинекологии среди различных форм аменореи на синдром резистентных яичников приходится от 1,9 до 10% всех случаев. Синонимами синдрома резистентных яичников в литературе являются Сэвидж-синдром, синдром рефрактерных, парализованных, «немых», отдыхающих или нечувствительных яичников.
Причины синдрома резистентных яичников
Этиопатогенз синдрома резистеных яичников до конца неясен. Не исключается, что его развитие может быть обусловлено генетическими дефектами в рецепторном аппарате фолликулов. Приводятся данные, свидетельствующие об аутоиммунном характере патологии – при синдроме резистентных яичников в сыворотке обнаруживаются антитела, блокирующие чувствительность ФСГ-рецепторов в яичниках. Кроме того, по клиническим наблюдениям синдром Сэвиджа довольно часто сочетается с такими нарушениями, как тиреоидит Хашимото, миастения, сахарный диабет, гипопаратиреоидит, тромбоцитарная пурпура, алопеция, аутоиммунная гемолитическая анемия и др.
Также доказана роль ятрогенных факторов в вероятности развития синдрома – проведения радиорентгенотерапии, применения иммунодепрессантов и цитостатиков, выполнения резекции яичников. Нередко синдром резистентных яичников бывает обусловлен поражением овариальной ткани при эпидемическом паротите, туберкулезе, актиномикозе, саркоидозе.
Типичным проявлением синдрома резистентных яичников служит нерегулярность, а затем прекращение менструаций у женщин в возрасте до 35 лет (вторичная аменорея). В анамнезе нередко отмечается наследственная отягощенность в отношении менструальной и репродуктивной функций, наличие аутоиммунной патологии, частые инфекции. Началу заболевания, как правило, предшествует перенесенная тяжелая вирусная инфекция, стрессовое воздействие, прием больших дозировок сульфаниламидов или других препаратов и т. д.
Становление менархе у пациенток с синдромом резистентных яичников своевременное, в прошлом нередко отмечаются роды и аборты. Нарушение менструальной функции по типу олигоменореи может существовать от 3 до 10 лет. Важным информативным признаком, характеризующим синдром Сэвиджа, служит отсутствие вегетососудистых нарушений (приливов, сердцебиения, потливости и пр.), типичных для климакса или синдрома истощенных яичников.
Пациентки с синдромом резистентных яичников имеют женский тип телосложения, правильно развитые вторичные половые признаки. Развитие молочных желез нормальное, довольно часто у женщин выявляется фиброзно-кистозная мастопатия. Крайне редко отмечаются эпизодические спонтанные менструальноподобные кровотечения.
Диагностика синдрома резистентных яичников
Только комплексное изучение инструментальных и лабораторных данных позволяет дифференцировать синдром резистентных яичников от сходной по симптоматике патологии: дискезии гонад, синдрома истощения яичников, пролактиномы и др. При гинекологическом исследовании выявляются признаки гипоэстрогении – истончение и гиперемия слизистых вульвы и влагалища, слабоположительный симптом «зрачка».
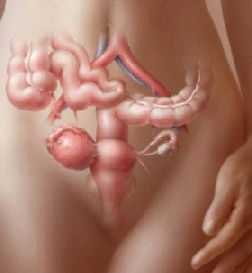
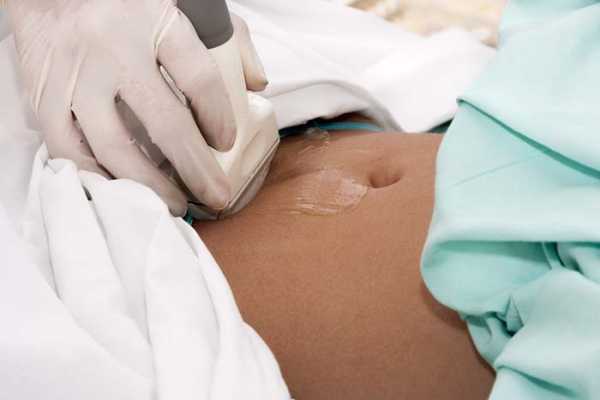
По данным УЗИ малого таза определяется матка нормальных или несколько уменьшенных размеров с тонким слоем эндометрия; размеры яичников не изменены, в них визуализируются множественные фолликулы до 5–6 мм диаметром (феномен мультифолликулярных яичников). Исследование гормонов характеризуется высокими показателями ЛГ и ФСГ, нормальным уровнем пролактина и низкой концентрацией эстрадиола в плазме крови. Характерными гормональными показателями при синдроме резистентных яичников служит повышение уровня простагландина Е2 в 3-4 раза, кортизола - в 2 раза, тестостерона в 3-10 раз.
Высокую диагностическую информативность при синдроме резистентных яичников представляет проведение гормональных тестов. Первая гестагеновая проба, как правило, положительная, последующие тесты демонстрируют отрицательный результат. Для синдрома резистентных яичников характерен всегда положительный ответ на эстрогенгестагеновую пробу в циклическом режиме, что свидетельствует о сохранности механизмов обратных связей между гипоталамо-гипофизарной областью и яичниками.
Проведение диагностической лапароскопии позволяет увидеть в яичниках просвечивающие фолликулы; биопсия овариальной ткани и последующее гистологическое исследование подтверждает наличие примордиальных и преантральных фолликулов в биоптате. С целью исключения аденомы гипофиза производится рентгенография турецкого седла, КТ или МРТ гипофиза.
Поскольку этиопатогенез синдрома резистентных яичников в большинстве случаев остается неясным, лечение бывает крайне затруднительно.
При синдроме резистентных яичников назначается двух- или трехфазная ЗГТ, направленная на коррекцию состояния эстрогенного дефицита, нормализацию менструального цикла, снижение уровня гонадотропных гормонов. В режиме контрацепции молодым пациенткам назначаются эстрадиол с дидрогестероном, норэтистероном, медроксипрогестероном или ципротероном. Женщинам после 50 лет ЗГТ проводится в непрерывном режиме ( тиболон, эстрадиол с диеногестом или норэтистероном).
Из немедикаментозных методов при синдроме резистентных яичников показана акупунктура на рецепторные области яичников, проведение интравагинального и брюшностеночного ультрафонофореза с витамином E, курортотерапия.
Так как восстановления нормального овуляторного менструального цикла не происходит, реализация генеративной функции у женщин с синдромом резистентных яичников возможна только путем ЭКО с использованием яйцеклетки донора. Сообщения о самостоятельном наступлении беременности и родах после лечения эстрогенами единичны.
После 40 лет пациенткам требуется ежегодное проведение маммографии, УЗИ малого таза, денситометрии для исключения остеопороза, исследование холестерина крови и липопротеидов.
Профилактика синдрома резистентных яичников
В связи со сложностью и недостаточной изученностью механизмов развития синдрома резистентных яичников современная гинекология пока не может выделить специфические меры его профилактики. Рекомендуется исключение неблагоприятных ятрогенных воздействий – инфекций, облучения, лекарственной интоксикации и др. Целесообразно своевременное обращение к гинекологу при нарушениях менструальной функции с проведением полного обследования.
www.krasotaimedicina.ru
Синдром резистентных яичников: проявления, лечение
Синдром резистентных яичников (СРЯ) – довольно редкое заболевание, вызывающее недостаточность функций этих органов. Другое название этого заболевания – синдром Сэвиджа. Он является одной из причин аменореи и диагностируется в 5% всех ее случаев.
Причины и механизм развития

Сначала расскажем об основных принципах регуляции женской половой системы. Под влиянием сигналов из внешней и внутренней среды в коре головного мозга формируются импульсы, которые направляются в гипоталамус. Эта зона мозга вырабатывает гонадотропин-рилизинг гормон, активирующий выработку в соседнем участке мозгового вещества – гипофизе – гонадотропных гормонов: фолликулостимулирующего и лютеинизирующего. «Гонадотропный» означает «действующий на половые железы». Эти гормоны влияют на рецепторы – чувствительные нервные окончания, расположенные в половых железах женщины – яичниках. Рецепторы передают соответствующие сигналы, и эти органы начинают выделять половые гормоны – прогестерон и эстрогены.
Выделяемые яичниками гормоны действуют на матку, фолликулярный аппарат, ткань молочных желез и некоторые другие органы, вызывая циклические изменения в организме и формируя характерный внешний облик женщины, отличающий ее от мужчины. Иногда яичники перестают воспринимать гонадотропную стимуляцию, следовательно, прекращают выработку половых гормонов.
Почему возникает синдром резистентных яичников, ученым неизвестно. Предполагается аутоиммунное поражение рецепторов к гонадотропным гормонам. Эта теория отчасти подтверждается тем фактом, что нередко СРЯ сочетается с такими болезнями, как:
- аутоиммунный тиреоидит Хашимото (воспаление щитовидной железы);
- миастения (слабость мышц при их аутоиммунном поражении);
- алопеция (облысение);
- тромбоцитопеническая пурпура (разрушение организмом собственных тромбоцитов, участвующих в процессе свертывания крови);
- аутоиммунная гемолитическая анемия (распад нормальных эритроцитов под действием собственных иммунных факторов).
Кроме того, в крови больных находят антитела, блокирующие рецепторы к гонадотропинам в яичниках.
Возможно, что причина болезни кроется не в самих яичниках, а в изменениях молекулы фолликулостимулирующего гормона или в отсутствии у него биологической активности.
Состояние самих яичников тоже имеет значение. Так, возникновение синдрома резистентных яичников нередко связано со следующими причинами:
- лучевая терапия по поводу онкологических заболеваний;
- прием иммунодепрессантов или цитостатиков;
- операции на яичниках;
- туберкулез, паротит, саркоидоз – инфекционные заболевания, поражающие ткани яичников.
Предполагается, что при СРЯ изменяется рецепторный аппарат фолликулов, и они перестают воспринимать регуляторные воздействия.
Заболевание сопровождается повышенным уровнем гонадотропных гормонов гипофиза. Организм старается стимулировать яичники к выполнению ими своих функций по формированию фолликулов, овуляции, выработке гормонов. Поэтому он увеличивает синтез гонадотропинов. Однако синдром Сэвиджа характеризуется нечувствительностью тканей яичников к гонадотропным влияниям. В результате избыточная гипофизарная стимуляция не достигает своей цели – яичники работают недостаточно. Они не вырабатывают достаточно эстрогенов и прогестерона, поэтому нарушаются процессы пролиферации и отторжения эндометрия, то есть менструальный цикл. Развивается яичниковая аменорея. Нет и овуляции, следовательно, женщина не может забеременеть.
Симптомы синдрома резистентных яичников
Болезнь диагностируется у молодых женщин, их возраст редко превышает 35 лет. Для синдрома Сэвиджа характерны два основных признака: отсутствие менструаций и бесплодие. Яичники при этом не изменены ни внешне, ни на микроскопическом уровне. У женщины нормально развиты вторичные половые признаки, хромосомных нарушений у нее нет. Телосложение худощавое или нормальное, индекс массы тела составляет от 20 до 24.
Иногда основной жалобой являются приливы жара. Однако эти признаки выражены слабо, не сопровождаются вегетативными проявлениями (тошнотой, слабостью, головокружением), чем отличают СРЯ от синдрома истощения яичников и развития раннего климакса.
Менархе (первое менструальное кровотечение) возникает вовремя. Развитие болезни многие пациентки связывают с перенесенным инфекционным заболеванием или сильным стрессом. Спустя несколько лет после начала менструаций они ослабевают и иногда совсем прекращаются. У большинства больных в последующем иногда бывают менструально-подобные выделения, но они нерегулярные и редкие. Таким образом, синдром резистентных яичников характеризуется вторичной аменореей.
В более редких случаях СРЯ развивается у девочек, не достигших возраста полового созревания. У них не возникают менструации, недостаточно сформированы вторичные половые признаки (увеличение молочных желез, оволосение лобка по женскому типу и другие). Имеется первичное бесплодие.
Совместимы ли синдром резистентных яичников и беременность: зачатие возможно примерно у 5% пациенток. Беременность протекает без существенных нарушений при своевременной гормональной поддержке и заканчивается нормальными родами. Нередко до начала заболевания женщина успешно беременела и рожала детей.
При гинекологическом осмотре определяется истончение и покраснение слизистой оболочки наружных половых органов – признак дефицита эстрогенов. В крови определяется повышенный уровень гонадотропинов – фолликулостимулирующего и лютеинизирующего гормонов, концентрация пролактина в норме, содержание эстрадиола снижено.

Диагностика
Для уточнения нарушений в работе яичников при СРЯ применяют функциональные тесты:
- Гестагеновая проба используется для определения насыщенности организма эстрогенами, а также помогает уточнить ответ эндометрия на действие прогестерона. При проведении теста 10 дней подряд назначаются гестагены (Дидрогестерон, Норэтистерон и другие) в суточной дозировке 10 мг. Можно применять и инъекции: 1% раствор прогестерона внутримышечно по 1 мл в течение 10 дней или 12,5% раствор 17 – оксипрогестерона однократно. Если в течение недели после этого у женщины появляются менструально-подобные выделения, проба оценивается как положительная. При СРЯ она отрицательная (кровотечение не возникает), что свидетельствует о выраженном уменьшении уровня эстрогенов и отсутствии пролиферации эндометрия.
- Проба с эстрогенами и гестагенами назначается при отрицательной реакции на гестагены. Сначала в течение 10-12 дней применяют эстрогены (17-эстрадиол 2-4 мг в сутки, этинилэстрадиол 0,05 мг в сутки). Одновременно с помощью ультразвука следят за толщиной эндометрия. Под действием эстрогенов он должен увеличиться до 8-10 мм. Затем в течение 10 дней назначают гестагены. Через неделю после окончания такого курса при СРЯ возникает закономерная менструально-подобная реакция. Она свидетельствует о том, что в организме нехватка эстрогенов, но эндометрий чувствителен к гормональным воздействиям. При СРЯ циклическая проба всегда положительная.
- При введении в организм эстрогенов уровень гонадотропинов у пациенток с СРЯ снижается. Это говорит о сохранности обратной связи между яичниками и гипофизом.
Диагностика синдрома резистентных яичников во многом основана на инструментальных методах исследования. При ультразвуковом исследовании и лапароскопии определяются нормальные или слегка уменьшенные матка и ее придатки. Лапароскопическая картина: в яичниках видны множественные просвечивающие фолликулы диаметром до 6 мм. При гистологическом (тканевом) анализе находят примордиальные и преантральные фолликулы, то есть на ранних стадиях развития, несозревшие.
Как лечить заболевание
Лечение синдрома резистентных яичников – задача очень сложная и до конца нерешенная. Используют два основных направления лекарственной терапии:
- Терапия гонадотропинами. Такое лечение может вызвать как развитие фолликулов и подобие менструаций, так и рост их без созревания яйцеклеток.
- Лечение эстрогенами основано на ребаунд-эффекте: после их отмены возможно усиление реакции фолликулов на собственные гонадотропные гормоны.
На практике чаще всего применяют лекарство Фемостон 1/5. Он предотвращает эстрогендефицитные состояния (например, остеопороз), подавляет выработку гонадотропинов, восстанавливает менструальный цикл.
Этот препарат содержит комбинацию эстрадиола и дидрогестерона (вещества с гестагенным эффектом). Преимуществом является низкая дозировка эстрогенного компонента. Эстрадиол ликвидирует приливы жара, если они наблюдаются. Он эффективно предотвращает потерю массы кости и патологические переломы вследствие остеопороза. Препарат снижает уровень «плохого» холестерина.
Дидрогестерон нивелирует возможные нежелательные эффекты эстрадиола – гиперплазию эндометрия, кровотечения, риск злокачественных новообразований.
Лекарственное средство обычно хорошо переносится. В начале лечения возможно появление мажущих выделений из влагалища, нагрубание молочных желез, вагинальный кандидоз (молочница). Более редко женщину беспокоит тошнота и рвота, вздутие и боль в животе, задержка желчи и желтуха, кожные поражения. Иногда пациентка не может носить контактные линзы из-за возникающей их непереносимости. Другие нежелательные эффекты наблюдаются редко. Принимается лекарство по одной таблетке в одно и то же время суток, без перерыва.
Для лечения бесплодия при синдроме резистентных яичников рекомендуется сразу же воспользоваться вспомогательной репродуктивной технологией – экстракорпоральным оплодотворением с использованием донорской (то есть не собственной) яйцеклетки.
В случае если у женщины сохранены менструальные кровотечения, можно попробовать провести медикаментозную стимуляцию яичников. Для этого применяют Бусерелин, Пергонал, а затем хорионический гонадотропин человека по общепринятому протоколу. В некоторых случаях используется стимуляция яичников Кломифеном. Такое лечение помогает «созреть» яйцеклетке, в таком случае для проведения экстракорпорального оплодотворения используют ее, а не донорскую.
Вспомогательные репродуктивные технологии при синдроме резистентных яичников помогают женщине обрести радость материнства. Они должны проводиться в крупных центрах высококвалифицированным персоналом. Сегодня есть возможность получить такую помощь в рамках системы обязательного медицинского страхования, то есть бесплатно для пациентки.
Чтобы улучшить качество жизни и самочувствие женщин с этим заболеванием, применяют дополнительные методы лечения:
- рефлексотерапия, акупунктура;
- назначение иммуномодуляторов (с осторожностью), антиоксидантов и витаминов (в частности, А, С и Е);
- физиопроцедуры (электрофорез, магнитотерапия, диадинамические токи и другие);
- санаторно-курортное лечение (Сочи, Мацеста, Кавказские Минеральные Воды, местные здравницы, использующие бальнеотерапию и грязелечение).
Профилактика
Так как истинная причина болезни неизвестна, специфической профилактики не существует. Однако с учетом факторов, провоцирующих заболевание, можно сформулировать такие меры предупреждения болезни:
- профилактика острых инфекционных заболеваний, в частности, своевременная вакцинация против гриппа;
- своевременное обращение к врачу при появлении кровоточивости, выпадения волос, постоянного замедленного или частого сердцебиения, изменений в психической сфере, необъяснимой слабости и других признаков аутоиммунных заболеваний;
- эффективное лечение болезней яичников, имеющее своей целью сохранить как можно больше их нормально функционирующей ткани;
- ежегодный профилактический осмотр у гинеколога;
- соблюдение здорового образа жизни, во многих случаях помогающего сохранить общее хорошее состояние всех органов и систем, не допустить тяжелых заболеваний.
ginekolog-i-ya.ru
Синдром резистентных яичников: симптомы, лечение, профилактика
Синдром резистентных яичников является наименее изученной формой женской патологии. Чаще всего данное заболевание появляется в 25–35 лет. Характеризуется временным отсутствием менструации с повышенным уровнем гонадотропных гормонов гипофиза.
Определение

Сущность недуга заключается в том, что яичники прекращают выполнять свою непосредственную функцию. Чаще всего болезнь прогрессирует и заканчивается менопаузой. Особенность патологии проявляется в бесплодии и отсутствии менструального цикла. В момент перенесенного заболевания часто развиваются различные формы аменореи. В этот период отмечается завышенный уровень гонадотропных гормонов гипофиза, так как организм все-таки старается запустить яичники. Однако они не начинают работать, так как выделяется недостаточное количество прогестерона и эстрогена. Первый раз о проблеме заговорили в 1959 году, тогда ученные описали признаки синдрома резистентных яичников. Но все-таки эта тема на сегодняшний день остается малоизученной, и причины появления до сих пор полностью не определены.
Виды
В медицинских справочниках отсутствует четкая классификация этой патологии. Хотя некоторые специалисты выделяют три варианта развития недуга:
- Генетическая предрасположенность возникновения дефектов в фолликулярном аппарате.
- Аутомическая природа появления — в момент выработки антител блокируется чувствительность рецепторов фолликулостимулирующих гормонов.
- При употреблении цитостатических препаратов и иммунодепрессантов.
Симптомы
Синдром резистентных яичников чаще всего можно определить по перечисленным недомоганиям:
- высокие цифры ЛГ (лютеинизирующий гормон) и ФСГ (фолликулостимулирующий гормон) и низкие эстрадиолы;
- аменорея – отсутствие менструации;
- истощение слизистой влагалища и вульвы;
- яичники с большим количеством фолликулов с нормальными размерами и тонким эндометрием матки;
- перенесение тяжелых вирусных инфекций и стресса;
- менструация начинает становиться нерегулярной, а затем вовсе пропадает.
Развитие заболевания чаще всего возникает после 5–10 лет от первого цикла. Все обследуемые отмечают, что приливы жара к голове наблюдаются в ночные и дневные часы. Болевые чувства внизу живота появляются спонтанно, без каких-либо на это причин. Чаще всего женщины, у которых наблюдается синдром резистентных яичников, имеют болезненную менструацию и послеродовые осложнения.
Когда на прием к врачу пациентка приходит с жалобами на болезненность внизу и отсутствие менструации после вирусных инфекций, осмотр и проведенные анализы чаще всего показывают, что она принимала сульфаниламиды в больших количествах, что могло спровоцировать появления диагноза.
Причины

В наше время факторы, которые влияют на образование патологии, полностью не изучены. Но существует такая теория, что самым вероятным источником заболевания является генетические изменения в рецепторном узле фолликул. Большинство ученых утверждают, что на синдром резистентных яичников, симптомы проявления которого различны и неоднозначны, чаще всего влияют такие недуги:
- облысение;
- аутоиммунный тиреоидит (воспаление щитовидной железы);
- миастения (слабость и утомляемость мышц);
- сахарный диабет;
- тромбоцитопеническая пурпура;
- вирусные инфекции (чаще всего паротиты);
- аутоиммунная анемия.
К основным причинам развития относят факторы:
- облучение при онкологии;
- использование иммунодепрессантов и цитостатиков;
- оперативное вмешательство в яичники.
Помимо всего этого при туберкулезе легких и саркоидозе возникает поражение овариальной ткани, что зачастую приводит к развитию патологии. Недуг также может нести генетический характер и появиться после тяжелых стрессов и постоянных нервных перенагрузок.
Диагностика

Симптоматика этой болезни тесно связана с такими недугами, как дискразия гонад и истощение яичников. Поэтому только при комплексном изучении жалоб и данных из лаборатории клинических исследований определяется наличие недуга. Чаще всего в момент первичного осмотра можно заметить слабовыраженный положительный феномен «зрачка», мастопатию по фиброзно-кистозному типу, истощение передней части оболочки слизистой вульвы и влагалища и ее ярко выраженную гиперемию. При эхографии, лапароскопии и гинекологических осмотрах наблюдается минимальное уменьшение размеров матки. Для того чтобы подтвердить синдром резистентных яичников, доктора назначают биопсию придатка. Для обнаружения парентеральных и пирамидальных клеток выполняется гистологическое исследование. Если проходить гормональный осмотр, то можно установить уровень ЛГ и ФСГ в плазме крови, который зачастую высок и не совпадает с нормой. Выявляется низкая концентрация эстрадиола. На особое внимание берутся гормональные тесты, отмечено, что при первой пробе чаще всего показывается положительный гестоген, а при последующих — отрицательный.
Терапия
Медицинская практика очень часто занимается такой проблемой, как синдром резистентных яичников. Лечение всегда неоднозначно, так как природа появления заболевания до конца еще не изучена. Обычно назначается ЗГТ (заместительная гормональная терапия) и коррекция эстрогенного дефицита. Основой процедур является восстановление менструального цикла и понижение уровня гонадотропных гормонов.
Часто врачами назначаются такие препараты, как «Трисеквенс», «Фестон», «Климен», «Премелла-цикл», «Климонорм», «Дивина», «Климодиен», «Ливиал» и «Клиогест». Из-за особенностей курса пациентка должна каждый год проходить УЗИ малого таза. Контролирование анализа крови, липопротеидов и холестерина помогает сформировать и знать начало нового этапа терапии. Благодаря денситометрическим исследованиям можно исключить остеопороз.
А также медикаментозное лечение действенно сочетается с нетрадиционным:
- проведение интравагинального и брюшнополостного ультрафонофореза;
- курортный отдых;
- акупунктура рецепторов области яичников;
- прием витамина Е.
Данные по результатам такой терапии весьма неоднозначны. Но врачи все-таки констатируют увеличение числа менструальных выделений и фолликулов, активизируется ЛГ и ФСГ. Начинают повышаться эстрогены в крови. После восстановления менструации нормальная овуляция чаще всего не наступает, и родить ребенка такая пациентка зачастую может путем ЭКО (экстракорпоральное оплодотворение).
На сегодняшний день гинекология не очень хорошо изучила, почему возникает синдром резистентных яичников. Гипергонадотропная аменорея - серьезное заболевание, и на данный момент не существует основного перечня рекомендаций по ее профилактике и лечению. Самым правильным считается исключить неблагоприятные факторы и каждый год проходить обследования, в особенности если присутствует нарушение менструального цикла.
Народная медицина
Часто используется как профилактическая терапия. Рекомендуется постоянно принимать витамин Е, который содержится в таких продуктах, как фундук, арахис, проросшая пшеница и грецкий орех. Вернуть менструальный цикл поможет компонент лецитин, который содержится в бобовых, икре и цветной капусте, а как известно, именно его нехватка указывает на синдром резистентных яичников. Лечение народными средствами, а также фитопрепаратами отлично дополняют терапевтический эффект.
Чаще всего это травные сборы, которые имеют болеутоляющие свойства и хорошо регулируют цикл:
- Для приготовления состава необходимо перемешать по 30 грамм листьев перечной мяты, корня валерианы и 40 грамм ромашки. Подготовленная масса заливается кипятком и употребляется по одному стакану вечером и утром.
- Настой из ягод калины и ежевики помогает работе яичников, для этого их нужно принимать по несколько стаканов в день.
- Для улучшения менструального цикла съедается по паре долек чеснока.
Бесплодие

Первый этап лечения включает в себя нормализацию органов эндокринной системы, а именно корректировку функций щитовидной железы, надпочечников и лечение сахарного диабета.
Затем требуется провести:
- спермограмму супруга (3 раза на протяжении 7 недель), для того чтобы исключить фактор мужского бесплодия;
- эхосальпигографию (определяемость проходимости маточных труб);
- посткоитальный тест – для подтверждения отсутствия иммунологической неплодородности;
- гистероскопия (проверка на внутриматочные патологии).
Далее применяются лекарственные препараты, которые начинают стимулировать фолликулы, а после продолжается прием для появления овуляции. Синдром резистентных яичников и беременность вполне совместимы, так как в 60-70 % случаев бесплодие можно победить при помощи препаратов.
Профилактика
Так как на сегодняшний день современная медицина полностью не изучила процесс появления заболевания, очень трудно выделить определенные меры, которые смогли бы поспособствовать его предотвращению. Хотя многие специалисты предлагают по возможности не использовать медикаментозную интоксикацию и не прибегать к воздействию облучения. Рекомендуют вести здоровый образ жизни и вовремя лечить гинекологические заболевания, чтобы не возник синдром резистентных яичников.
Профилактика заключается еще в том, что при самых незначительных сбоях в менструальном цикле нужно посещать врача и проходить все требуемые обследования. Это поможет предупредить развитие разнообразных патологий и сохранить женское здоровье.
Последствия и прогноз

Основным осложнением является нарушение цикла и бесплодие, которые достаточно трудно поддаются терапии. А также повышается риск раннего формирования возрастных заболеваний, так как провоцируется нехватка эстрогенов и существует вероятность развиться злокачественных опухолей матки.
Прогноз является вполне благоприятным, и менструальная функция чаще всего возвращается.
fb.ru
Синдром резистентных яичников
Причины Симптомы Диагностика Лечение Процедуры Где лечитьСиндром резистентных яичников — это заболевание, суть которого заключается в нечувствительности яичников к гонадотропной стимуляции. Для этого синдрома характерны аменорея и бесплодие у женщин младше 35 лет. Диагностика синдрома резистентных яичников основывается на данных гинекологического осмотра и анамнеза, гормональных исследованиях и пробах, биопсии яичников, УЗИ. Синдром резистентных яичников лечится за счет проведения эстрогензаместительной гормонотерапии. Довольно часто беременность возможна только с помощью методик ВРТ.
Что это такое?
Синдром резистентных яичников считается малоизученной патологией. Основная ее особенность заключается в аменореи и бесплодии, которые возникают при нормально сформированных вторичных половых признаках, высоком уровне гонадотропинов и макро- и микроскопически неизмененных монадах. Стоит отметить, что 1969 год стал роковым, ведь тогда впервые было исследовано и описано синдром резистентных яичников. Но даже в наше время эта тема еще недостаточно освещена.
Данный синдром составляет 1,9-10% случаев среди различных форм аменореи. Синдром резистентных яичников — фолликулярный, специфический тип недостаточности яичников, который отличается от фолликулярной аменореи. Резистентные яичники характеризуются тем, что каждый фолликул очень медленно движется. Вследствие такой малоподвижной активности возникает ановуляция, что в дальнейшем провоцирует бесплодие. Синдром резистентных яичников по-другому называют еще Сэвидж-синдром и синдром «немых», отдыхающих, парализованных, нечувствительных или рефрактерных яичников.
Профилактика синдрома резистентных яичников
На сегодняшний день гинекология через недостаточную изученность и сложность процесса развития синдрома резистентных яичников не может выделить конкретные способы профилактики этого заболевания. Единственное, что рекомендуется — это исключить неблагоприятные ятрогенные воздействия: облучения, инфекции, лекарственную интоксикацию.
В любом случае при появлении нарушений в менструальном цикле следует обратиться к врачу и пройти полное гинекологическое обследование. Своевременное выявление синдрома резистентных яичников позволит предупредить его развитие и минимизировать негативное влияние на репродуктивное здоровье женщины. Помните об этом, в противном случае состояние здоровья может резко ухудшиться.
Причины возникновения синдрома резистентных яичников
На сегодняшний день причины развития синдрома резистентных яичников изучены недостаточно. Существует высокая вероятность того, что его развитие обусловлено генетическими дефектами в рецепторном аппарате фолликулов.
Также приводится большое количество данных, которые свидетельствуют о том, что данная патология имеет аутоиммунный характер. Синдром резистентных яичников приводит к появлению в сыворотке антител, которые блокируют чувствительность ФСГ-рецепторов в яичниках. Как показывает практика, этот синдром часто протекает параллельно с такими заболеваниями, как тиреоидит Хашимото, сахарный диабет, гемолитическая анемия миастения, гипопаратиреоидит, алопеция, тромбоцитарная пурпура и др.
Свое влияние на развитие синдрома резистентных яичников имеют ятрогенные факторы: применение цитостатиков и иммунодепрессантов, проведение резекции яичников, проведение радиорентгенотерапии. При туберкулезе, актиномикозе, саркоидозе, эпидемическом паротите поражается овариальная ткань, что также может спровоцировать развитие такого заболевания, как синдром резистентных яичников.
Симптомы синдрома резистентных яичников
Нарушение менструального цикла, а затем прекращение месячных — характерный признак синдрома резистентных яичников у женщин, которым не более 35 лет. Довольно часто, как показывает практика, данная патология носит наследственный характер нарушений менструальной и репродуктивной функции. Кроме этого, синдром может возникнуть после перенесенной тяжелой вирусной инфекции, приема больших дозировок сульфаниламидов, стрессовом воздействии и т.д.
Довольно часто синдром резистентных яичников сопровождается олигоменореей, которая может длиться от 3 до 10 лет. Еще один характерный признак патологии — это отсутствие вегетососудистых нарушений (потливости, сердцебиения, приливов и пр.), которые являются типичными для синдрома истощенных яичников и климакса.
Обычно пациентка с диагнозом резистентных яичников имеет правильный женский тип телосложения и хорошо развитые вторичные половые признаки. Каждая женщина должна быть осторожной, ведь данная патология провоцирует развитие фиброзно-кистозной мастопатии.
Диагностика синдрома резистентных яичников
Следует понимать, что диагностика синдрома резистентных яичников должна обязательного включать лабораторные и инструментальные исследования. Только благодаря комплексному подходу удастся отличить данный синдром от других похожих по симптоматике заболеваний.
Гинекологическое исследование позволяет выявить признаки гипоэстрогении —гиперемия и истончение слизистых влагалища и вульвы. Также при этом наблюдается симптом «зрачка».
Проведение УЗИ малого таза позволяет определить размеры матки, эндометрия и яичников. Ультразвуковое исследование прекрасно подходит для того, чтобы осмотреть фолликул до 5-6 мм.
Диагностика синдрома резистентных яичников невозможна без проведения исследования гормонов, ведь так можно увидеть какое-то нарушение. В норме в плазме крови содержится невысокий уровень пролактина и эстрадиола. Для этого заболевания также характерен повышение уровня простагландина Е2 в 3-4 раза, тестостерона в 3-10 раз, кортизола — в 2 раза.
Наибольше информации при синдроме резистентных яичников дают гормональные тесты. Проводится гестагеновая проба, первый результат которой практически всегда положительный, а уже следующий носит негативный характер. Для данной патологии характерен именно положительный результат в циклическом режиме. Данный факт свидетельствует о том, что остались обратные связи между яичником и гипоталамо-гипофизарной областью.
Проведение диагностической лапароскопии идеально подходит для того, чтобы увидеть в яичниках просвечивающиеся фолликулы. В свою очередь биопсия и гистологическое исследования позволяют выявить наличие преантральных и примордиальных фолликулов в биоптате.
Лечение синдрома резистентных яичников
Лечение синдрома резистентных яичников — сложный и трудоемкий процесс, поскольку его этиопатогенез в большинстве случаев остается неясным.
Первое, что назначается при данной патологии это двух- или трехфазная ЗГТ, которая призвана ликвидировать эстрогенный дефицит, нормализовать менструальный цикл и снизить уровень гонадотропных гормонов. Молодая пациентка, которая находится в режиме контрацепции, должна принимать такие препараты, как трисеквенс, климен, фемостон, климонорм, премелла-цикл и т.д. Если женщина старше 50 лет, то в ее случае ЗГТ носит непрерывный характер (климодиен, клиогест, ливиал).
При синдроме резистентных яичников из немедикаментозных методов показано проведение брюшностеночного и интравагинального ультрафонофореза и курортотерапической акупунктуры, которая действует исключительно на рецепторные области яичников.
В случае, когда нормальная овуляторная функция не восстановляется, используется метод ЭКО с донорской яйцеклеткой. Женщинам после 40 лет рекомендуется ежегодное прохождение маммографии, денситометрии для исключения остеопороза, УЗИ малого таза, а также исследования липопротеидов и холестерина крови. Лечение должно проходить под наблюдением гинеколога и других врачей. Также важно соблюдать все их рекомендации и показания.
www.mosmedportal.ru