Пограничная серозная опухоль яичника
Опухоль яичника пограничная: лечение, беременность, это рак или нет
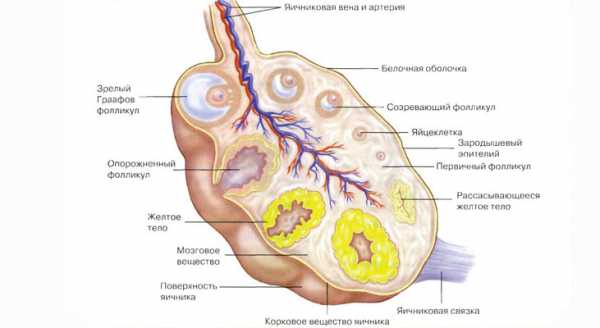
В женской половой системе могут диагностироваться разные типы образований. Чаще они являются доброкачественными или злокачественными. Однако существуют также пограничные опухоли яичников, которые сочетают в себе определенные характеристики обоих основных типов образований. В большинстве случаев они поражают женщин в возрасте от 30 до 45 лет. 
Общие сведения
Опухоль яичника пограничная — это опухолевидное новообразование с низкой злокачественностью, которое чаще всего не имеет болезненной симптоматики.
Пограничные новообразования были выделены в отдельную группу в 70-х годах прошлого века. Но на протяжении длительного периода времени не было четкого определения, какие специалисты должны заниматься терапией пациенток с этой патологией. Гинекологи общей практики придерживались тактики, применяемой при доброкачественных кистах. Не имели четких рекомендаций относительно терапии или контроля динамики и онкогинекологи.
Технически подобные образования, нельзя отнести к доброкачественным из-за частых рецидивов. Поэтому многих женщин беспокоит, когда выявлена пограничная опухоль – это развивается рак или нет? Однозначный ответ на этот вопрос дать сложно, хотя теме пограничных образований было посвящено множество отечественных и зарубежных монографий.
Некоторые специалисты считают их раком, но с низкой степенью злокачественности. Другие же утверждают, что это не рак, ведь такие опухоли в большинстве случаев не опасны и крайне редко переходят в злокачественную форму. К тому же, на протяжении длительного периода они не выходят за пределы пораженного органа и не нуждаются в столь агрессивном лечении, как злокачественные образования.
Виды пограничных новообразований
Стоит отметить, что независимо от разновидности, все образования делятся на степени по классификации международной федерации онкогинекологов, которая была принята для рака яичников. Кроме того, их делят на несколько типов:
- Эндометриоидные новообразования, как правило, односторонние и могут достигать в диаметре 15 см. Чаще всего они имеют гладкую поверхность и губчатую структуру или содержат в себе небольшие кисты.
- Муцинозные поражения диагностируются в основном у женщин в возрасте старше 50 лет. Такие опухоли имеют плотную капсулу и могут достигать очень крупных размеров. При этом за пределы яичника они в 95% случаев не выходят.
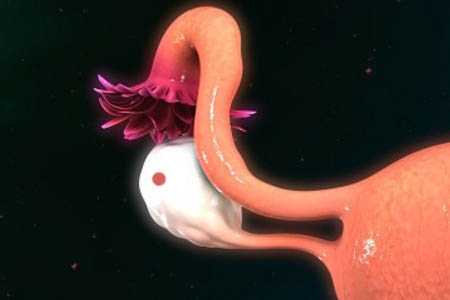
- Пограничная серозная эпителиальная опухоль яичника – это капсула, наполненная жидкостью. Ее внешний вид будет отличаться в зависимости от типа роста. Так, если она поверхностная, то обычно напоминает цветную капусту из-за слияния множества сосочков разного размера. Серозные образования часто бывают двухсторонними. Причем временной интервал между развитием новообразований может составлять больше 5 лет.
- Опухоли Бреннера диагностируются в крайне редких случаях. Они считаются полностью безопасными и имеют минимальный риск развития рецидива.
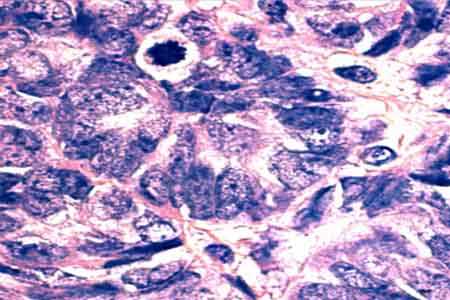
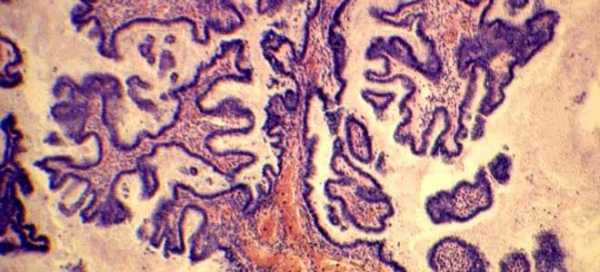
Цитологическая картина опухоли пограничного типа
Предрасполагающие факторы
Развитие пограничной опухоли в основном связано с генетической предрасположенностью. Однако существуют также второстепенные причины:
- нарушение обмена веществ;
- проблемы с органами ЖКТ;
- воспалительные процессы органов малого таза;
- экстрагенитальные патологии;
- отсутствие регулярной сексуальной жизни;
- осложнения, возникшие при родовом процессе.
Стоит отметить, что любая опухоль яичника, даже пограничная, тесно взаимосвязана с нарушением обменных процессов. Неправильные пищевые привычки или употребление продуктов низкого качества приводит к нехватке полезных веществ. Дефицит витаминов A, C и E оказывает негативное влияние на общее состояние организма и гормональный фон. Также стимулирующее воздействие на эндокринную систему оказывает избыток жиров в рационе. Поэтому со временем все эти факторы могут приводить к развитию патологий в яичниках.
Как патология может проявляться
На ранних этапах развития пограничная опухоль не имеет специфических симптомов, поэтому диагностировать ее в этот период достаточно сложно. Чаще всего выявляют такие новообразования после проведения операции по удалению предположительно доброкачественной кисты и ее гистологического исследования. Поводом же для обращения к гинекологу в основном становятся тянущие болевые ощущения в области живота. Причем неприятные ощущения чаще всего являются односторонними. 
По мере прогрессирования новообразование может проявляться:
- вздутием кишечника;
- увеличением живота;
- резким похудением;
- постоянным ощущением усталости;
- одышкой;
- чувством насыщения после приема небольших порций пищи;
- повышением температуры тела.
В связи с тем, что подобные симптомы могут возникать также при развитии многих других патологий, для постановки диагноза женщине необходимо пройти полноценное комплексное обследование.
Диагностика пограничной опухоли яичника
На основании жалоб пациентки и проведения осмотра врач может только предположить развитие патологического процесса. Диагностируется опухоль яичника пограничная только после проведения гистологического анализа. Для подтверждения наличия новообразования могут также дополнительно назначаться лабораторные исследования, компьютерная томография и УЗИ. Однако дополнительные методики не помогут в идентификации типа образования.
Особенности проведения терапии
Новообразования пограничного типа всегда лечатся оперативным путем. Это дает возможность не только устранять опухоли, но и снижать риск рецидивов. Однако объемы и методы хирургического вмешательства подбираются индивидуально в зависимости от размеров поражения, возраста пациентки и других факторов.
Если размеры пограничной опухоли соответствуют 1 степени – применяется органосохраняющая процедура. При ее проведении иссекается пораженная часть яичника или полностью весь яичник. Кроме того, щадящее вмешательство, даже при распространенных формах пограничных новообразований, показано, если пациенткой является молодая нерожавшая женщина. Однако нужно учитывать, что при выборе щадящей терапии, в будущем есть большая вероятность развития рецидивов.
Если при локальной форме заболевания опухоль была удалена полностью, а диагноз подтвержден результатами ее изучения – в повторных операциях необходимости нет. Так же как и нет показаний для проведения лучевой или химической терапии. 
Если же образование диагностировано у женщин зрелого возраста, либо когда процесс распространенный и соответствует 2 или 3 степени, то специалисты рекомендуют проводить ампутацию матки и ее придатков. Данная процедура позволяет полностью исключить риск перехода патологии в злокачественное течение. В крайне редких случаях подобные хирургические вмешательства дополняются химической терапией. Прежде всего, речь идет о случаях, когда во время оперативного вмешательства обнаруживаются инвазивные импланты (даже, если они полностью иссекаются). Схемы применяются те же, что и при раке яичников.
Всегда ли необходимы химические препараты
Специалисты многих клиник считают, что в рамках терапии пограничных новообразований всегда необходима не только операция, но и химическая терапия. Однако на такой тип опухолей она не влияет. Поэтому вместо ожидаемого положительного результата женщина может испытать токсическое воздействие химических препаратов и развитие нейропатии. Проявляться данная патология, к примеру, может онемением стоп и кистей, снижением слуха.
Кроме того, химиотерапия не снижает вероятность развития рецидивов. Поэтому наиболее правильной считается следующая схема терапии: при наличии подозрительного образования нужно во время хирургического вмешательства провести гистологическое исследование. Если опухоль является пограничной, дальнейшие манипуляции определяются стадиями развития данного типа новообразований.
Возможно ли зачатие и рождение ребенка
После проведения органосохраняющей терапии практически у всех женщин сохраняется менструальный цикл. Большая часть из них могут реализовать в дальнейшем и репродуктивную функцию. В каждом отдельном случае, вероятность того, что беременность наступит, а потом завершится рождением ребенка, напрямую зависит от таких критериев:
- обнаружения опухолевого процесса на начальной (1) стадии;
- адекватного проведение оперативного вмешательства;
- правильного подхода к планированию зачатия (забеременеть женщина сможет уже через несколько месяцев после процедуры, однако лучше всего отложить зачатие на 2-3 года);
- проведение полноценного обследования до наступления зачатия (например, исследования на онкомаркеры и УЗИ), которое поможет исключить рецидив заболевания.
Даже если после лечения возникает рецидив и врач вынужден проводить повторное хирургическое вмешательство, обычно возможность сохранить часть яичника остается. В подобных ситуациях рекомендуется стимуляция овуляции репродуктологом и применения процедуры ЭКО в дальнейшем.  Полученные яйцеклетки замораживаются и хранятся при низких температурах. Это делает возможным искусственное зачатие и вынашивания своего биологического ребенка до наступления следующих рецидивов.
Полученные яйцеклетки замораживаются и хранятся при низких температурах. Это делает возможным искусственное зачатие и вынашивания своего биологического ребенка до наступления следующих рецидивов.
Но так как вынашивание ребенка нередко протекает с осложнениями, беременность после лечения химиотерапией или оперативного вмешательства должна проходить под особым контролем специалистов. Поэтому такие пациентки должны относиться в группу риска по невынашиванию, позднему токсикозу, внутриутробной гипоксии плода, фетоплацентарной недостаточности.
Вместе с тем, беременным нужно помнить, что подобные осложнения могут быть связаны не только с перенесенными патологиями яичников, но и с другими факторами. К примеру, с возрастом женщины.
Если же оценивать здоровье детей на первом году жизни, рожденных от здоровых женщин и пациенток после хирургической терапии пограничных новообразований, то существенных отличий между ними нет.
Профилактика и прогнозы
После излечения женщины особое значение имеет вероятность рецидива пограничной опухоли. В особенности, если учитывать последствия изменений в организме, связанных с вынашиванием и рождением ребенка. На сегодняшний день не существуют специфические мероприятия, которые могли бы исключить вероятность повторного развития опухоли. Однако снизить риски можно, если нормализовать гормональный фон и устранить нарушения обменных процессов. Также стоит придерживаться рекомендаций специалистов относительно питания.
Частота рецидивов во многом зависти от стадии патологии и от того, насколько грамотным был проведенный лечебный курс. Если пограничное новообразование обнаружено на начальном этапе развития – вероятность рецидивов минимальна. При прогрессировании опухолей и их разрывах, риск повторного появления болезни возрастает.
Наиболее склонны к рецидивам муцинозные опухоли. Они не являются опасными для жизни. Поэтому в случае повторного развития образований этого типа увеличится лишь количество необходимых оперативных вмешательств. Однако выживаемость практически всегда равна 100%.
При других разновидностях пограничных новообразований специалисты тоже в основном дают благоприятные прогнозы.Но минимальный риск негативного исхода все-таки существует. На это могут повлиять состояние здоровья и индивидуальные особенности организма пациентки.
oyaichnikah.ru
17) Серозные пограничные
Пограничные опухоли (низкой степени злокачественности)
Пограничные опухоли (низкой степени злокачественности) среди злокачественных новообразований яичника составляют около 10%, средний возраст женщин - около 40 лет, что на 20 лет моложе больных раком яичников. Эти опухоли протекают относительно благоприятно, ограничиваясь поражением только яичника. Однако в 10% возможно выявление перитонеальных имплантатов. В основном пограничные опухоли серозного и муцинозного гистологических типов.
Серозные пограничные опухоли
Серозные пограничные опухоли составляют 9,8% больных эпителиальными опухолями яичника. Для данного вида опухолей, чаще многокамерных, характерно наличие сосочковых разрастаний, которые обнаруживаются не только на внутренней, но и на наружной поверхности капсулы опухоли. При прорастании сосочков через стенку кистомы возможна их имплантация по брюшине. Эти опухоли чаще встречаются в возрасте 30-50 лет, но иногда и у женщин моложе 30 лет. Наиболее ранним симптомом заболевания являются боли внизу живота, которые возникают раньше, чем при других формах опухолей яичника. Могут быть жалобы на увеличение живота, чувство тяжести и давления в нижних его отделах, дизурические явления. Возможно нарушение менструальной и детородной функций. У 38-75% больных опухоли двусторонние.
Муцинозные пограничные новообразования яичника
Муцинозные пограничные новообразования яичника составляют 14% от всех муцинозных опухолей. В основном они односторонние, с плотной капсулой, могут достигать больших размеров, чаще встречаются в возрасте 50-70 лет. Нередко сочетаются с патологией щитовидной железы (тиреотоксикоз, рак щитовидной железы). Наряду с высокодифференцированными структурами содержат элементы с выраженной дисплазией эпителия и мелкие фокусы инвазивного рака. Опухолевые клетки продуцируют слизь гетерогенного состава. Клиническое течение этих опухолей более благоприятное, чем серозных аналогов. Причиной смерти при них могут послужить два фактора - осложнение течения заболевания псевдомиксомой брюшины или генерализация процесса по типу рака. Источником генерализации являются мелкие очаги инвазивного рака, пропущенные при первичной диагностике, при наличии очагов малигнизации, независимо от их размеров и стадии заболевания; процесс генерализации непредсказуем и может наступить в ближайшие годы после операции. Механическое попадание слизи в брюшную полость неравнозначно псевдомиксоме брюшины. Ее развитие не всегда связано со степенью злокачественности опухолевых клеток. Отмечены случаи развития псевдомиксомы при абсолютно доброкачественных муцинозных кистах и отсутствие ее у больных муцинозным раком яичника, хотя у последних очень часто обнаруживается дефект в стенке опухоли.
Особое место среди новообразований яичников занимают пограничные опухоли. В качестве самостоятельной нозологической единицы они были введены в Международную гистологическую классификацию ВОЗ в 1973 г. Эти новообразования имеют синонимы: опухоли потенциально низкой степени злокачественности, карцинома низкой степени злокачественности.
Выделяют следующие формы пограничных опухолей яичников: серозная, муцинозная, эндометриоидная, светлоклеточная (мезонефроидная), опухоль Бреннера и смешанная.
Пограничные опухоли яичников составляют 10-15% всех новообразований органа. При исследовании 87 пациенток, проведенном О.В. Губиной в нашей клинике, оказалось, что серозная опухоль обнаружена у 53 (60,9%) больных, муцинозная - у 30 (34,5%), эндометриоидная - у 1 (1,1%), опухоль Бреннера - у 1 (1,1%), смешанная - у 2 (2,3%).
Средний возраст больных серозной пограничной опухолью яичника составил 46,1 + 3,4 года.
В соответствии с классификацией FIGO 73,6% больных имели I стадию заболевания, II - 7,5%, а III - 18,9% [11].
Диагностика пограничных опухолей яичника остается прерогативой исключительно патогистологического метода исследования. Важная в диагностическом отношении информация получается при использовании ультразвуковой томографии. Высокая разрешающая способность ультразвуковой аппаратуры позволяет составить представление об особенностях опухоли яичника. Лапароскопия не позволяет установить диагноз пограничной опухоли яичника даже при исследовании мазков, полученных из брюшной полости. Это объясняется тем, что цитологически трудно дифференцировать элементы мезотелия и элементы имплантантов пограничной опухоли. Распознать пограничную опухоль яичника, основываясь только на визуальной оценке при лапароскопии или лапаротомии, невозможно.
Лечение больных серозной пограничной опухолью яичника заключается прежде всего в оперативном вмешательстве. Проведение химиотерапии на втором этапе комбинированного лечения пациенток с серозной пограничной опухолью яичника II и III стадий, по нашим данным, оказывает благоприятное влияние на резорбцию диссеминатов. При этом выживаемость больных достигает 92,3%. В то же время проведение химиотерапии не предотвращает появления поздних рецидивов опухоли, возникающих у 13,2% больных, поскольку рецидивы возникают либо de novo из мезотелиального покрова брюшины малого таза, либо в оставшемся яичнике.
Муцинозная пограничная опухоль яичника характеризуется преимущественно односторонним поражением, интравертным ростом, выраженной пестротой микроструктуры с чередованием участков разной степени зрелости. У 23,3% больных возникает псевдомиксома брюшины.
На основании результатов наших исследований следует прийти к заключению, что у больных молодого возраста, страдающих пограничной опухолью яичника, объем оперативного вмешательства можно ограничить удалением придатков матки с одной стороны. При серозной пограничной опухоли яичника необходима обязательно резекция противоположного яичника со срочным гистологическим исследованием и биопсиями из различных участков брюшины. Показано также удаление большого сальника, поскольку при серозной пограничной опухоли яичника у 18,9% больных при визуально не измененном сальнике при микроскопическом исследовании выявляются микродиссеминаты.
Результаты нашего исследования свидетельствуют, что группа пограничных опухолей яичника, хотя и является объединенной в самостоятельную нозологическую единицу по своим морфологическим признакам, клинически не однородна. При этом больные с различными морфологическими вариантами опухоли нуждаются в индивидуальном подходе при выборе лечебной тактики и осуществлении наблюдения в последующем.
Углубление наших представлений об этиологических и патогенетических факторах возникновения и развития опухолей яичников может позволить улучшить отдаленные результаты лечения пациенток с этой патологией при условии усовершенствования ранней диагностики и разработки новых методов терапии.
studfiles.net
Что такое пограничная опухоль?
Новообразования в организме человека встречаются разных типов. Это могут быть не только доброкачественные или злокачественные новообразования. Часто в женской половой системе диагностируется пограничная опухоль. Она отличается несколькими факторами развития и особенным течением.
Что собой представляет образование?
Опухоль пограничного типа относится к образованиям низкой степени злокачественности. В основном они доброкачественные, но вероятность их преобразования все равно сохраняется. Бессимптомное течение заболевания приводит к тому, что опухоль выходит за пределы пораженного органа.
В основном, заболевание данного типа наблюдается в яичниках. Особой группы риска нет, наиболее подвержены явлению женщины в возрасте 30-50 лет. В 10% случаев наблюдаются серозные опухоли. Если новообразование характеризуется наличием мелких сосочков, ему присваивается папиллярный тип.
Встречаются и муцинозные поражения, берущие начало из эпителиальных тканей. В 95% случаев они не выходят за пределы пораженного органа. Опухоль Бреннера регистрируется редко, однако такие случаи встречаются. Точный диагноз можно поставить по результатам гистологического исследования.
Новообразование характеризуется небольшими размерами, которое по внешним данным напоминает капсулу. В ее основе может находиться незначительное количество жидкости. Поражение часто охватывает яичники, может появиться как в зрелом возрасте, так и у молодых женщин. Часто приводит к развитию анемии и накоплению жидкости в брюшной полости.
Специфических симптомов не имеет, удаляется исключительно хирургическим путем.
С чем связано появление пограничной опухоли?
Наиболее весомым фактором является генетическая предрасположенность. К второстепенным причинам относят:
- проблемы с обменными процессами;
- экстрагенитальные патологии;
- нерегулярную половую жизнь;
- патологии во время родового процесса;
- проблемы с органами желудочно-кишечного тракта.
Обменные процессы играют немаловажную роль при развитии опухоли. Обусловлено это некачественным и неправильным питанием. Дефицит витаминов, в частности А, С и Е негативно сказывается на общем состоянии человека. В первую очередь страдает гормональный фон. Пища, богатая на содержание жиров, стимулирует эндокринную систему и вызывает патологические изменения. Это сказывается на менструальной функции. Со временем изменения могут привести к развитию патологий яичников. Также повышается риск развития заболеваний щитовидной железы.
Клиническая картина
В большинстве случаев опухоль пограничного типа не отличается наличием специфической клинической картины. Человек может и не подозревать о развитии заболевания.
Явными симптомами патологии считают болевые ощущения в области поражения. Неприятный синдром отмечается только с одной стороны, однако постепенно локализация боли меняется. В некоторых случаях наблюдается резкий болевой синдром, обусловленный перекрутом опухоли или ее разрывом.
Если образование располагается в яичнике, происходит увеличение живота. Данные симптомы характерны в основном для злокачественных новообразований. Женщина не ощущает клинических симптомов до определенного момента.
По мере прогрессирования болезни наблюдаются следующие симптомы:
- вздутие кишечника;
- быстрое насыщение от небольшого количества пищи;
- резкое похудание;
- быстрая утомляемость;
- одышка;
- повышение температуры тела.
По субъективным и объективным симптомам заподозрить онкопатологию сложно. Для постановки точного диагноза необходимо пройти полное обследование.
Диагностика и современное лечение
Предварительный диагноз ставится на основании клинических проявлений. На ранних стадиях выявить болезнь невозможно, поэтому диагноз устанавливается только на основании гистологического анализа. Исследование пораженного участка позволяет поставить точный диагноз. В качестве дополнительных методик выступает компьютерная томография и ультразвуковое исследование. Методы подтверждают факт наличия опухоли, но не позволяют идентифицировать ее тип. С этой целью проводится гистология.
Лечение
Главным методом устранения пограничного образования является хирургическое удаление. Путем иссечения части органа проводится резекция пораженного органа. В случае с патологией яичников устраняется часть пораженного участка или весь орган. Такая методика уместна при обнаружении опухоли у молодых женщин. По мере прогрессирования болезни ситуация усугубляется, что требует применения радикальных методик. В зрелом возрасте специалисты рекомендуют проводить ампутацию матки вместе с яичниками. Такое воздействие позволяет исключить вероятность развития злокачественного течения заболевания.
Если пограничная опухоль отличается крупными размерами, специалист может посоветовать пройти курс лучевой или химической терапии. Это позволит уменьшить диаметр образования и приступить к дальнейшему хирургическому удалению. Оптимальная методика лечения выбирается опытным врачом-онкологом на основании результатов обследования и гистологического анализа.
orake.info
Доброкачественные эпителиальные опухоли яичников
ссылки Доброкачественные формы опухолей составляют 60-70%, причем 33% из них приходится на опухолевидные процессы. При доброкачественных опухолях происходит разрастание эпителия без признаков атипии и разрушения базальной мембраны.Серозные опухоли (цистаденомы) - наиболее часто встречающиеся новообразования яичников. Они обнаруживаются практически во всех возрастных группах (за исключением детского возраста), чаще в 40-50 лет. Бывают различной величины, одно- или многокамерными, одно- или двусторонними с гладкой внутренней и наружной поверхностью, со светлым серозным содержимым. Стенки полостей образованы соединительной тканью, выстланной различными видами эпителиальных клеток. Локализуются чаще на границе яичника с мезооварием или под корой яичника ближе к его латеральным краям. Консистенция опухолей тугоэластическая; могут иметь ножку и перекручиваться с развитием явлений «острого живота». При больших размерах опухоли отмечается увеличение живота, появление тянущих болей внизу живота и поясничной области.Муцинозные доброкачественные опухоли обычно односторонние, плотные, бугристые, неправильной формы, многокамерные; могут достигать больших размеров. Содержимое полости опухоли вязкое, тягучее, мутное или геморрагическое. Капсула состоит из плотной соединительной ткани; эпителий, выстилающий полости и продуцирующий муцин, сходен с эпителием цервикального канала или напоминает эпителий слизистой оболочки толстой кишки. Средний возраст больных 50 лет, нередко опухоли могут возникнуть и у женщин до 30 лет. Жалобы в основном на боли и чувство тяжести в нижних отделах живота. При больших размерах опухоли отмечается увеличение живота. Имея длинную ножку и большой вес, опухоли обычно подвижные и чаще, чем серозные, вызывают перекрут ножки опухоли. Могут сочетаться с миомой матки и аденомиозом.Эндометриоидные доброкачественные опухоли встречаются редко, чаще они двусторонние с плотной толстой стенкой, покрытой сращениями; нередко многокамерные, наполненные дегтеобразным содержимым. Опухоли могут располагаться интралигаментарно и бывают фиксированы спайками. Внутренняя поверхность капсулы выстлана высоким призматическим эпителием трубно-маточного типа. Под базальной мембраной располагаются клетки, напоминающие строму эндометрия в фазе пролиферации.Наблюдаются чаще в возрасте 30-50 лет. Клиническое течение медленное. По сравнению с серозными опухолями эндометриоидные обладают большей гормональной активностью, сочетаясь с миомой матки, аденомиозом, гиперплазией эндометрия, мастопатией и раком тела матки. Встречается редко, составляя 1-2% всех опухолей яичника, в основном у женщин в постменопаузе. Опухоль обычно доброкачественная; в некоторых случаях может быть с признаками гормональной активности. Чаще возникают симптомы, связанные с повышенной активностью эстрогенов, редко - андрогенов. Ведущими симптомами являются наличие опухоли и кровянистые выделения из половых путей. Встречаются в основном у пожилых женщин (средний возраст 63 года).Опухоль чаше односторонняя (левосторонняя), размерами от нескольких миллиметров до 15-20 см; овальной или округлой формы, бугристая, очень плотная, имеет капсулу. На разрезе опухоль белесоватая, структурной специфичностью обладает лишь доброкачественный вариант, состоящий из 2 компонентов - эпителиальных гнезд и клеточной стромы. Диагностика преимущественно гистологическая. Опухоль Бреннера нередко сочетается с муцинозной или гранулезоклеточной опухолью того же яичника, тератомой, миомой матки и раком эндометрия. При обнаружении объемного образования в малом тазу необходимо исключить часто встречающиеся заболевания, не относящиеся к неоплазии, а именно: дивертикулиты, внематочную беременность, кисту яичника, миому матки и эндометриоз. Ультразвуковая томография с использованием трансабдоминального и трансвагинального датчиков позволяет оценить не только состояние яичников, но и структуру опухолевого образования, исходящего из яичника (киста, солидное образование).Все доброкачественные новообразования подлежат хирургическому лечению, за исключением опухолевидных образований в виде функциональных (ретенционных) кист. Это связано с тем, что без операции невозможно полностью исключить злокачественный процесс, а также нельзя предсказать «поведение» доброкачественной опухоли в последующий период. В связи с внедрением в практику новых малоинвазивных методов лечения доброкачественных опухолей яичников у женщин любого возраста на первое место выдвигается видеохирургия. У молодых пациенток при удалении доброкачественной опухоли необходимо стремиться к сохранению неизмененной ткани яичника (энуклеация кисты). У женщин старшего возраста помимо аднексэктомии может возникнуть необходимость в расширении объема операции до выполнения экстирпации матки (при сопутствующей генитальной патологии). При извлечении доброкачественной кистозной или солидной опухоли яичников лапароскопическим доступом, для исключения диссеминации опухоли (в случае возможной малигнизации) необходимо стремиться к сохранению капсулы опухоли, избегая попадания ее содержимого в брюшную полость. Обязательным является срочное гистологическое исследование всех подозрительных папиллярных разрастаний в кисте. Операции лапароскопическим доступом при доброкачественных опухолях яичника должны выполнять высококвалифицированные гинекологи, которые помимо хорошего владения техникой эндовидеохирургических операций могли бы выполнить адекватную операцию из лапаротомного доступа, а при выявлении злокачественного процесса в яичниках - правильно оценить степень распространения заболевания. Это очень важно для выбора дальнейшего плана лечения.Пограничные опухоли (низкой степени злокачественности) среди злокачественных новообразований яичника составляют около 10%, средний возраст женщин - около 40 лет, что на 20 лет моложе больных раком яичников. Эти опухоли протекают относительно благоприятно, ограничиваясь поражением только яичника. Однако в 10% возможно выявление перитонеальных имплантатов. В основном пограничные опухоли серозного и муцинозного гистологических типов.Серозные пограничные опухоли составляют 9,8% больных эпителиальными опухолями яичника. Для данного вида опухолей, чаще многокамерных, характерно наличие сосочковых разрастаний, которые обнаруживаются не только на внутренней, но и на наружной поверхности капсулы опухоли. При прорастании сосочков через стенку кистомы возможна их имплантация по брюшине. Эти опухоли чаще встречаются в возрасте 30-50 лет, но иногда и у женщин моложе 30 лет.Наиболее ранним симптомом заболевания являются боли внизу живота, которые возникают раньше, чем при других формах опухолей яичника. Могут быть жалобы на увеличение живота, чувство тяжести и давления в нижних его отделах, дизурические явления. Возможно нарушение менструальной и детородной функций. У 38-75% больных опухоли двусторонние.Муцинозные пограничные новообразования яичника составляют 14% от всех муцинозных опухолей. В основном они односторонние, с плотной капсулой, могут достигать больших размеров, чаще встречаются в возрасте 50-70 лет. Нередко сочетаются с патологией щитовидной железы (тиреотоксикоз, рак щитовидной железы). Наряду с высокодифференцированными структурами содержат элементы с выраженной дисплазией эпителия и мелкие фокусы инвазивного рака. Опухолевые клетки продуцируют слизь гетерогенного состава. Клиническое течение этих опухолей более благоприятное, чем серозных аналогов. Причиной смерти при них могут послужить два фактора - осложнение течения заболевания псевдомиксомой брюшины или генерализация процесса по типу рака. Источником генерализации являются мелкие очаги инвазивного рака, пропущенные при первичной диагностике, при наличии очагов малигнизации, независимо от их размеров и стадии заболевания; процесс генерализации непредсказуем и может наступить в ближайшие годы после операции.Механическое попадание слизи в брюшную полость неравнозначно псевдомиксоме брюшины. Ее развитие не всегда связано со степенью злокачественности опухолевых клеток. Отмечены случаи развития псевдомиксомы при абсолютно доброкачественных муцинозных кистах и отсутствие ее у больных муцинозным раком яичника, хотя у последних очень часто обнаруживается дефект в стенке опухоли. Онкогинекологи в Москвеvse-zabolevaniya.ru