Диатермокаутеризация яичников
Каутеризация яичников — современный способ лечения бесплодия
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-эндокринологу в вашем лечебном учреждении!
Соавтор: Васнецова Галина, врач-эндокринолог
Бесплодие — это один из самых страшных диагнозов для женщин. На протяжении многих лет вылечить его было практически невозможно, а терапевтические процедуры приводили к тяжелым осложнениям. К счастью, сегодня существует каутеризация яичников. Она восстановит нормальную работу этих желез и даст женщине возможность забеременеть. При этом риск возникновения последствий практически нулевой.
- Показания
- Подготовка
- Ход процедуры
- После операции
В последнее время медики часто назначают пациенткам электрокаутеризацию яичников. Что это такое, знает далеко не каждая женщина.
Это процедура, в ходе которой врач посредством лапароскопического доступа выполняет разрушение поликистозной андрогенпродуцирующей ткани яичников. Таким образом, восстанавливается работа женских половых желез и, как результат, наступает беременность.

Вылечить бесплодие, вызванное поликистозом, —- сегодня не проблема, ведь разработана процедура каутеризации яичников
На данный момент каутеризация яичников выполняется вместо операции клиновидной резекции, так как она менее травматична и практически никогда не влечет за собой осложнений. После каутеризации восстановительный период короткий, а риск образования спаек минимален.
Показания
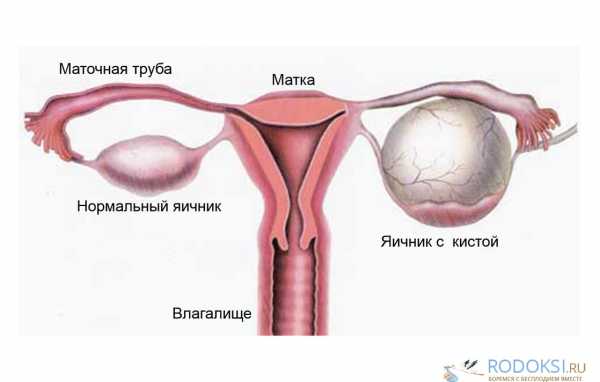
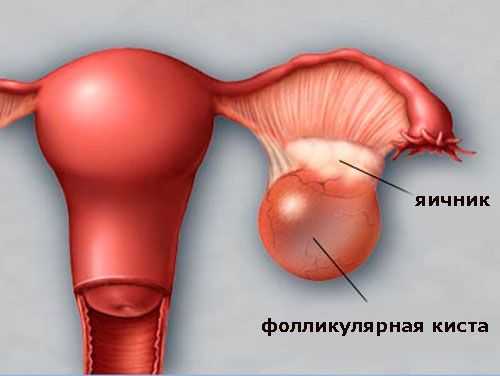
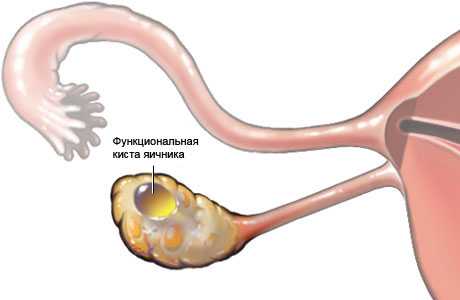
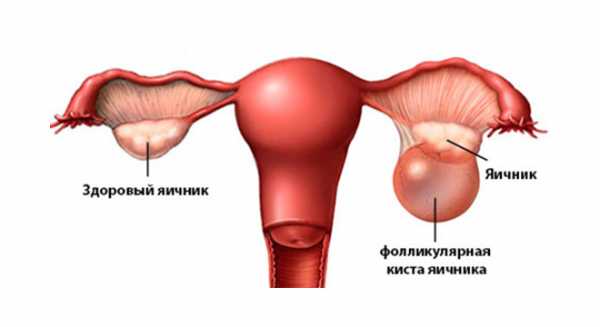
Поликистоз яичников — это заболевание, при котором на поверхности женских половых желез образуются множественные кистозные образования. Они не являются опухолями и представляют собой несозревшие фолликулы. Возникает заболевание в результате избытка андрогенов.
Главное показание к каутеризации — поликистоз яичников в сочетании с бесплодием
Так как при поликистозе процесс созревания и выхода яйцеклетки нарушается, то вероятность беременности в данном случае сводится к нулю. Ситуация усугубляется еще и тем, что наружная капсула яичника при СПКЯ становится слишком жесткой. Решить данную проблему может каутеризация.
Важно! Проводить хирургическую операцию можно только в крайних случаях, если медикаментозная терапия не дала нужного результата.
Подготовка
Перед проведением лапароскопической каутеризации яичников хирург должен направить пациентку на тщательное медицинское обследование. Именно исходя из его результатов он сделает выводы относительно того, можно ли женщине проводить операцию.
Перед операцией женщина должна пройти тщательное медицинское обследование
В идеале больная должна проконсультироваться с неврологом, гинекологом и кардиологом. В завершение ей выдаст заключение терапевт.
Помимо этого, женщине нужно:
- пройти тест на ВИЧ-инфекцию, гепатит и сифилис;
- сдать мазок на микрофлору влагалища;
- выполнить клинический анализ мочи и крови;
- установить группу крови и резус-фактор;
- сделать флюорографию;
- пройти ЭКГ.
Важно! Если женщина принимает какие-либо медикаментозные препараты, то она должна сообщить об этом врачу.
Если в итоге гинеколог назначит каутеризацию яичников, что это такое, как проводится и как подготовиться к ней — он также объяснит.
За 3-4 дня до операции пациентке нужно соблюдать строгую диету, суть которой состоит в полном отказе от алкоголя, продуктов, вызывающих повышенное газообразование, а также от жирной и тяжелой пищи.

Женщины, имеющие нормальный вес, легче восстанавливаются после операций. Поэтому, если у пациентки имеются лишние килограммы, ей лучше сесть на диету.
Вечером перед процедурой женщина должна прекратить употребление пищи и воды. Это очень важно, так как при наркозе содержимое желудка может попасть в легкие.
Акт дефекации должен быть обязательно выполнен вечером или утром перед хирургическим вмешательством.
Важно! Пациенткам, которые курят, перед каутеризацией лучше избавиться от вредной привычки. И чем раньше — тем лучше. Таким образом можно снизить риск развития огромного количества осложнений.
Ход процедуры
Данная операция выполняется в стационаре под общим или местным наркозом. В день процедуры желательно, чтобы пациентка уже знала основную информацию о каутеризации яичников: что это за процедура, сколько длится и т. д. Это поможет избежать чрезмерного волнения.

За малейшими изменениями в организме женщины во время операции будет следить анестезиолог
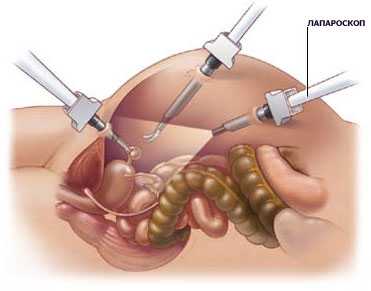
После того, как анестезия подействует, хирург смазывает живот женщины антибактериальным раствором. Далее он при помощи специального пистолета выполняет прокол передней брюшной стенки диаметром 1 см. В него впоследствии вводится жесткая трубка из металла, а через эту трубку вводится лапароскоп.
Затем специалист делает еще 2 прокола диаметром около ½ см в подвздошной части живота (они должны находиться по бокам основного отверстия). Чтобы облегчить доступ к яичникам и улучшить видимость внутри брюшной полости, в нее вводят углекислый газ.
После этого половые железы фиксируются в наиболее удобном положении специальными щипцами. При помощи коагулятора в виде толстой иглы на поверхности яичника делается 15-20 насечек. Глубина каждой из них составляет 4-5 мм, а ширина — 2-3 мм.
Все насечки выполняются в проекции кистозных образований. Из проделанных отверстий выходит скопившаяся жидкость.
По окончании данных действий процедура аналогичным образом проводится на втором яичнике.
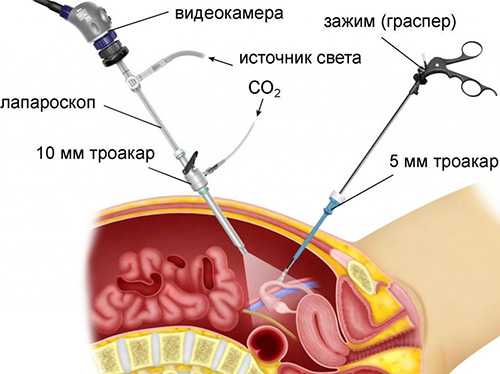
Все свои действия во время операции хирург видит на мониторе
Существует такая разновидность этой манипуляции, как электрокаутеризация или, что то же самое, диатермокаутеризация (насечки на яичник наносят электродом, т.е. кисты разрушают током высокой частоты).
После диатермокаутеризации яичник значительно уменьшается в размере, а его плотная капсула разрушается. Благодаря этому яйцеклетки смогут вновь нормально созревать и выходить из фолликулов. Когда вся основная работа будет проделана, специалист выпускает из брюшной полости пациентки углекислый газ и накладывает швы.
Длительность операции — около 40 минут.
Важно! Каутеризация настолько эффективна, что у многих женщин возможность зачатия возвращается уже в первый месяц после ее проведения. Тем не менее, врачи советуют задумываться о беременности лишь на 2-7 месяц.
После операции
После проведения электрокаутеризации яичников врач дает женщине рекомендации, придерживаясь которых, она сможет забеременеть.
Ка правило, чтобы зачатие произошло, необходимо:
- Полное восстановление организма. Для этого разным женщинам требуется разное количество времени. Чтобы ускорить данный процесс, больная может пройти санаторное лечение.
- Тщательно следить за чистотой половых органов. Менять средства для интимной гигиены в этот период не рекомендуется.
- Ведение здорового образа жизни. Женщина не должна курить или употреблять алкоголь. В это время на пользу ей пойдут витаминно-минеральные комплексы. Из рациона следует исключить вредную пищу и увеличить потребление белого мяса, рыбы, фруктов, овощей и молочных продуктов. Выполнение физических упражнений также не повредит, однако они должны быть легкими.
- Принимать лекарства, стимулирующие овуляцию. Назначать их должен лечащий врач, исходя из результатов анализов.
Важно! После процедуры на теле женщины не будет больших шрамов или рубцов, поэтому о своем внешнем виде она может не беспокоиться.

Выбирать женщине витаминно-минеральные комплексы после операции должен лечащий врач
Нужно отметить, что если пациентке была выполнена каутеризация яичников, месячные у нее могут начаться когда угодно. В работу репродуктивных органов произошло постороннее вмешательство, поэтому данного явления пугаться не нужно. Такая реакция организма считается абсолютно нормальной. Со временем месячные после каутеризации яичников нормализуются.

Отказ от вредных привычек не только ускорит процесс восстановления организма после операции, но и повысит шансы зачать здорового ребенка
Бесплодие на фоне СПКЯ — это не приговор. Благодаря возможностям современной медицины у каждой женщины сегодня существует шанс зачать, выносить и родить здорового ребенка. Поэтому не стоит отчаиваться. Обращение к грамотному специалисту — первый шаг к решению проблемы.
Соавтор: Васнецова Галина, врач-эндокринолог
Оцените материалpozhelezam.ru
Операции и процедуры
- Минимальная травма брюшной стенки
- Без образования спаек, использование противоспаечных гелей
- Максимальное сохранение здоровой ткани яичника
- Сохранение овуляторного запаса яичника, особенно при низком АМГ
- Отличный косметический эффект (без шрамов и рубцов)
- Быстрый восстановительный период
Запись на прием к доктору по телефону: 8 495 133-03-03
- Длительность операции составляет от 15 до 40 минут.
- После операции на коже живота остаются 3 разреза длиной 5-10 мм.
- Пациенты с первого дня начинают вставать с постели и принимать жидкую пищу.
- Выписка из стационара проводится на 1-2 день, в зависимости от тяжести заболевания и объема выполненного оперативного вмешательства.
- Восстановление трудоспособности на 10 — 14-й день после операции.
- Половая жизнь нежелательна в течение месяца.
- В дальнейшем необходимо динамическое наблюдение гинеколога и УЗИ — через 1, 3 и 6 месяцев, далее — 1 раз в полгода.
- Иногда, пациенткам репродуктивного периода на 3-6 месяцев после операции назначается минимальная гормонотерапия для нормализации функций яичников
ЧАСТЫЕ ВОПРОСЫ ПАЦИЕНТОВ
Как долго можно откладывать операцию на кисте яичников?
- любое образование яичника более 3 см в диаметре и существующее дольше 2–3 месяцев является показанием к оперативному лечению. Это связано с тем, что определить точно, что образование не является онкологическим процессом можно, только получив гистологическое заключение.
Как нужно готовиться к операции на кисте яичников?
- нужно пройти обследование и сдать анализы, за 3 дня соблюдать диету, накануне – сделать клизму.
Сохранится ли яичник?
- при выполнении лапароскопической операции удаляется только сама киста яичника, здоровая ткань максимально сохраняется.
Можно ли как-то до операции определить - не является ли опухоль яичника раком?
- к сожалению, нет. Существуют исследования, позволяющие с той или иной степенью достоверности предположить доброкачественность или злокачественность процесса, но точно определить характер процесса может только гистологическое исследование удалённого образования
Что меня ждет после операции на яичнике?
- операция переносится пациентками легко, т. к. травма передней брюшной стенки и кровопотеря минимальны. Больная выписывается, как правило, на следующий день после операции, дома продолжает приём антибактериальных, обезболивающих препаратов. При выписке пациентке даются подробные рекомендации о приёме лекарств и контроле за процессом послеоперационной реабилитации.
Принимать душ можно после снятия швов (5 — 7 сутки после операции).
На следующий день после операции разрешаем приём бульона, кефира, йогуртов; на 2-ые сутки можно добавить суп, паровую куриную котлету, творог; после появления стула рекомендуется постепенное расширение пищевого рациона.
После любого вмешательства на яичнике может сдвинуться менструальный цикл, часто кровянистые выделения начинаются после операции. Это абсолютно нормально и не опасно. Пациенткам рекомендуется воздержание от половой жизни в течение 1 месяца после операции. Через 3 недели пациенткам разрешается посещение бассейна, через 1,5 — 2 месяца — возврат к обычной физической активности.
Как правило, назначаются оральные контрацептивны на 4 — 6 месяцев после получения результатов гистологического заключения. Беременность разрешается через 2 — 3 месяцев после операции.
ЛАПАРОСКОПИЧЕСКАЯ ОПЕРАЦИЯ — КЛИНОВИДНАЯ РЕЗЕКЦИЯ ЯИЧНИКОВ
 Данная операция предусматривает максимальное удаление гиперплазированной стромы яичника. Ткань яичника захватывают атравматическими щипцами в области одного из полюсов или в средней его части в месте, удаленном от ворот яичника, затем фиксируют в удобном положении. Клиновидно отсекают электродом участок до ворот яичника длиной 2х1,5 см., толщиной 1х1,5 см. Щипцами захватывают край отсекаемого участка, выворачивая его, клиновидно отсекают и удаляют из брюшной полости через один из троакаров. Монополярным или биполярным коагулятором осуществляется гемостаз, и на резецированной поверхности образуется защитная пленка. Объем яичника в результате резекции уменьшается до нормальных размеров.
Данная операция предусматривает максимальное удаление гиперплазированной стромы яичника. Ткань яичника захватывают атравматическими щипцами в области одного из полюсов или в средней его части в месте, удаленном от ворот яичника, затем фиксируют в удобном положении. Клиновидно отсекают электродом участок до ворот яичника длиной 2х1,5 см., толщиной 1х1,5 см. Щипцами захватывают край отсекаемого участка, выворачивая его, клиновидно отсекают и удаляют из брюшной полости через один из троакаров. Монополярным или биполярным коагулятором осуществляется гемостаз, и на резецированной поверхности образуется защитная пленка. Объем яичника в результате резекции уменьшается до нормальных размеров.
ЛАПАРОСКОПИЧЕСКАЯ ОПЕРАЦИЯ — КАУТЕРИЗАЦИЯ ЯИЧНИКА
Диатермокаутеризация яичников — радиальное рассечение ткани яичников при помощи крючка до ворот на глубину 7-10 мм (обычно выполняется 6-8 рассечений). Другим вариантом этой операции является формирование 10-15 отверстий на поверхности яичника с помощью электорода, который располагают перпендикулярно к его поверхности. Из участка воздействия изливается фолликулярная жидкость, в результате термического повреждения мозговой слой сморщивается и к завершению операции объем яичника уменьшается до нормальных размеров.
ЛАПАРОСКОПИЯ ПО УДАЛЕНИЮ КИСТЫ ЯИЧНИКА (ЦИСТЭКТОМИЯ)
После ревизии органов брюшной полости яичник захватывают зажимом и фиксируют так, чтобы хорошо были видны его связки. Электрохирургическим инструментом в зоне наиболее поверхностного залегания кисты вдоль оси яичника проводят коагуляцию в виде дорожки (место предполагаемого разреза). Ножницами или крючком в режиме резания выполняют эллиптический разрез тонкой коры яичника. Очень важно сохранить кору яичника и первичные фолликулы. Края раны захватывают зажимами и разводят, расширяя пространство между капсулой кисты и яичником, для последующей энуклеации объемного образования.Вылущивание эффективно и абластично при сохраненной целостности кисты. Препаровку тканей осуществляют тупым путем — диссектором, тупфером или методом аквадиссекции. Затем кисту помещают в специальный контейнер и удаляют, вскрывая капсулу и опорожняя содержимое внутри контейнера на этапе извлечения из брюшной полости (рис. 2).
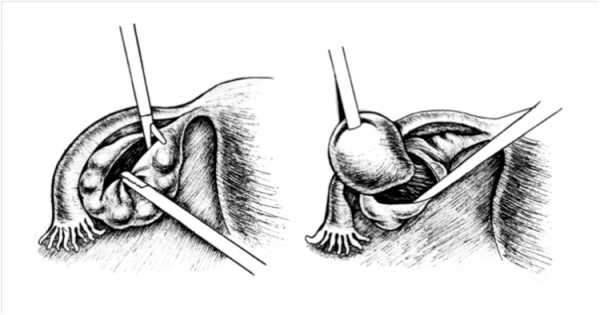
Рисунок 2. Этапы лапароскопической цистэктомии: а). рассечение ткани яичника; б). захват и вылущивание стенки кисты (Пучков и соавт, 2005 г)
При наличии следующих признаков киста, вероятно, является доброкачественной:
- возраст пациентки меньше 50 лет;
- отсутствие асцита;
- киста односторонняя и подвижная;
- диаметр ее не превышает 5-8 см;
- при ультразвуковом исследовании киста однокамерная, стенка гладкая с четкими контурами, не содержит внутренних включений;
- содержание СА-125 и СОЭ не превышает нормальных значений.
Сочетание этих признаков и больших размеров овариального образования допускает проведение пункции последнего иглой, введенной через правый боковой троакар, с последующей полной аспирацией содержимого, что дает возможность контролировать характер содержимого и облегчить удаление образования. Для этой цели в нашей клинике разработан инструмент, позволяющий при пункции кисты избежать излития ее содержимого в брюшную полость за счет плотного прижатия капсулы кисты тремя лапками к пункционной игле, проходящей в центре инструмента. Оставшееся точечное отверстие может быть расширено до 1 см с целью введения лапароскопа и осмотра внутренней поверхности образования - оварио(цисто)скопия. Затем этот разрез коагулируется для предотвращения излияния остатков содержимого в брюшную полость. Целесообразность пункции эндометриоидных и дермоидных кист спорна.
Если при овариоскопии не обнаружено никаких подозрительных областей, стенку кисты захватывают жестким зажимом и отсекают от стромы яичника тупой или острой диссекцией. Труднее выделить капсулу кисты, расположенной в районе ворот яичника. После достижения гемостаза ложа овариального образования, выполненного би- или монополярной коагуляцией, в большинстве случаев яичник можно оставить незашитым. В результате полноценной коагуляции раневая поверхность яичника сокращается, а края раны имеют тенденцию к смыканию. При больших ассиметричных дефектах ткани для лучшей коаптации краев раны целесообразно наложить 1-2 эндоскопических шва ареактивными нитями типа полисорб, викрил на атравматичных иглах с интракорпоральным завязыванием узлов.
Результаты исследований ряда авторов (Кулаков В.И., Адамян Л.В., 2000) свидетельствуют о восстановлении размеров яичников после их частичной резекции. Анатомо-функциональное состояние оперированного яичника нормализуется при удалении как 1/3, так и 2/3 его объема, независимо от использования швов.
При удалении параовариальной кисты яичника первым этапом операции является рассечение переднего листка широкой связки матки эндоножницами. Разведение краев раны атравматичными щипцами сопровождается выделением капсулы кисты. Ножка кисты коагулируется и пересекается ножницами. При ревизии ложа проводится гемостаз. Вскрытые листки широкой связки ушивания не требуют и могут быть оставлены открытыми или дополнительно коагулированы.
Оперативные вмешательства при эндометриоидных кистах часто сопровождаются спаечным процессом с вовлечением задней поверхности матки, кишечника, брюшины малого таза. При рассечении спаек между яичником и брюшиной яичниковой ямки, крестцово-маточными связками необходимо соблюдать особую осторожность, учитывая соседство с мочеточником и магистральными сосудами малого таза. Выделение петель кишечника из конгломерата лучше осуществлять изогнутыми ножницами без коагуляции. Введение пластикового внутрипросветного кишечного ретрактора в прямую кишку позволит растянуть ткани, улучшить визуализацию и максимально облегчить манипуляции в этой области.
При подозрении на повреждение мочеточника следует внутривенно ввести раствор метиленовой синьки и проследить ее экскрецию с мочой. Для подтверждения целостности стенки кишки подозрительный участок погружают в раствор, ирригированный в малый таз, а через анус нагнетают воздух. Появление пузырьков газа в растворе указывает на наличие дефекта кишечной стенки.
F. Nezhat с соавт. (1997) считают, что тактика хирургического лечения зависит от типа (варианта) эндометриоидной кисты, их два.
Тип 1. Маленькие пузырьковидные эндометриоидные очаги в корковом слое яичника, содержащие темную жидкость, развиваются из поверхностных эндометриоидных имплантатов, чаще всего локализуются на боковой поверхности яичника и сопровождаются спаечным процессом между яичником и широкой связкой. По мнению F. Nezhat, они могут быть дренированы, иссечены с использованием электрохирургии или лазера. Спаечный процесс при этом создает определенные трудности.
Тип 2. Вторичные кисты происходят из фолликулиновых или лютеиновых кист, развившихся на основе эндометриоидного имплантанта. Этот тип делится на 3 подгруппы, в зависимости от взаиморасположения коркового слоя яичников и стенки кисты.
Тип 2А. Большие эндометриоидные кисты, стенка которых легко отделяется от ткани яичника, так как эндометриозом не поражена. Первоначально они были фолликулиновыми или лютеиновыми. Хирургическая тактика в отношении кист этого типа включает разделение околояичниковых спаек, аспирацию содержимого, выжигание поверхностных очагов, вылущивание капсулы.
Типы 2Б и 2В. Эндометриоидные кисты, развившиеся из функциональных кист, расположенных глубже, чем очаги поверхностного эндометриоза, при этом эндометриоз поражает стенку кисты. Они больших размеров, связаны околояичниковыми спайками со стенками малого таза и задней поверхностью матки. При удалении склонны к разрывам. При типе 2Б линия разрыва проходит по капсуле яичника, строма остается интактна. При типе 2В эндометриоидные очаги глубоко проникают в стенку кисты, затрудняя вылущивание. От глубины эндометриоидного поражения стенки кисты зависит дифференцирование этих двух подтипов и, следовательно, степень трудности ее удаления.
Операции по поводу муцинозных, дермоидных и эндометриоидных опухолей яичников могут сопровождаться излитием их содержимого в брюшную полость, что обуславливает высокую частоту и выраженность послеоперационных спаек. Наложение минимального количества швов, оптимальное использование хирургических энергий в сочетании с обильным орошением и тщательным промыванием брюшной полости и малого таза являются факторами профилактики спайкообразования.
ЛАПАРОСКОПИЧЕСКАЯ ОПЕРАЦИЯ – ОВАРИОЭКТОМИЯ — УДАЛЕНИЕ ЯИЧНИКА
Вмешательство производится следующим образом. Зажимом захватывают яичник, создают тракцию, обеспечивая визуализацию его связок и натяжение тканей. Производят биполярную коагуляцию собственной связки яичника, воронко-тазовой связки и мезоварума с последующим рассечением эндоножницами.
Другой способ овариоэктомии заключается в наложении петлевой лигатуры на вышеуказанные образования или пересечение связки аппаратом Force Triad «LigaSure» (Швейцария). Яичник помещают в пластиковый контейнер и извлекают из брюшной полости.
ЛАПАРОСКОПИЧЕСКАЯ ОПЕРАЦИЯ — АДНЕКСЭКТОМИЯ — УДАЛЕНИЕ ЯИЧНИКА ВМЕСТЕ С КИСТОЙ
Зажимом, введенным на стороне поражения, захватывают маточную трубу, создают тракцию, обеспечивая натяжение тканей. Диссектором в области маточного угла в режиме коагуляции пересекают маточную трубу. Далее вдоль нее пересекают мезосальпинкс на 23 его протяженности, собственную связку яичника и 2/3 мезоварума. Для удобства создания экспозиции инструменты меняют местами, зажимом захватывают и натягивают ампулярный отдел маточной трубы с яичником. После предварительной коагуляции эндоножницами пересекают воронко-тазовую связку, а затем и оставшуюся часть брыжеек фаллопиевой трубы и яичника. Контролируют гемостаз.
Произвести аднекстэктомию можно с помощью 2-3 петель Редера. Однако это возможно лишь при наличии достаточно растяжимого связочного аппарата придатков матки и отсутствии инфильтрации окружающих тканей, что обеспечит надежный гемостаз.
Более быстрый и надежный способ пересечения связочного аппарата осуществляется аппаратом Force Triad «LigaSure» (Швейцария).
Важным этапом эндоскопической операции на яичниках является извлечение овариальных образований из брюшной полости через кольпотомный разрез или расширенный умбиликальный доступ с максимальным соблюдением принципов абластики. Предварительное погружение препарата в пластиковый контейнер позволит избежать соприкасания опухолевой ткани с краями разреза. Удаление тканей через разрез передней брюшной стенки может быть выполнен под контролем лапароскопа и без него. Для осуществления эндовидеоконтроля правый 5-мм доступ расширяется до 10-мм для введения оптики; жестким зажимом, введенным через умбиликальный троакар, захватывается контейнер и извлекается из брюшной полости. Большое образование предварительно следует опорожнить внутри контейнера. После ушивания апоневроза расширенного умбиликального прокола выполняется дополнительный осмотр этой области для исключения попадания в шов петель кишечника, сальника. Без эндоскопического контроля допускается удаление небольших по размеру придатковых образований. В этом случае жестким зажимом, введенным через 5-мм доступ №2, захватываются края контейнера и вводятся в 10-мм умбиликальный троакар, вместе с которым извлекаются из брюшной полости.
klinika-bioss.ru
Лечение болезни поликистозных яичников
Это одно из наиболее распространенных заболеваний в гинекологической эндокринологии. Его рассматривают как полиэтиологическую, полигландулярную, полисистемную патологию, в основе которой лежат изменения функции гипоталамо-гипофиз-яичниковой системы (ГГЯС), механизма овуляции, биосинтеза стероидов, приводящие к кистозным и дегенеративным изменениям в яичниках. Выделяют первичные поликистозные яичники (синдром Штейна – Левенталя) и вторичный поликистоз яичников гипоталамического генеза и развивающийся на фоне надпочечниковой гиперандрогении.
Первичные поликистозные (склерокистозные) яичники, синдром Штейна – Левенталя
Цель лечения – нормализация измененной функции гипоталамо-гипофиз-яичниковой системы, механизма овуляции, биосинтеза стероидных гормонов, приводящих к развитию поликистоза в яичниках. Задачи лечения: восстановление фертильности, профилактика гилерпластических процессов эндометрия. Основные принципы лечения следующие. Терапия синдрома поликистозных яичников (СПКЯ) должна быть этапной, комплексной, строго индивидуальной.

Вид конкретной терапии определяется: клинико-патогенетическим вариантом заболевания (первичные ПКЯ, вторичный поликистоз); возрастом больной; длительностью и степенью тяжести имеющихся нарушений в репродуктивной системе; выраженностью морфологических изменений в яичниках и эндометрии (онкологические аспекты проблемы); эффективностью ранее проведенного лечения. Терапия больных с СПКЯ должна быть направлена как на первично пораженный очаг, так и на вторично вовлекаемые звенья. Критерием эффективности лечения являются: восстановление менструального цикла; появление овуляции и секреторных изменений эндометрия; наступление беременности; снижение выраженности гирсутизма; нормализация психического статуса и вегетативной регуляции. Выделяют консервативное и хирургическое лечение СПКЯ.
Консервативное лечение
Преследует цель восполнить дефицит гормонов, вырабатываемых пораженными яичниками в малом количестве, добиться восстановления нормального гормонального баланса в организме. Оно чаще выступает как первоначальный этап проведения лечения СПКЯ. Показания к консервативному лечению: начальные стадии заболевания; легкие степени тяжести синдрома; молодой возраст (у девушек и у молодых женщин в 16–20 лет). Длительность лечения у больных с СПКЯ не должна превышать 6–12 мес. при отсутствии стойкого эффекта.
Фармакотерапия. Гормональная терапия может выступать как основной метод лечения заболевания, либо как этап перед предстоящим хирургическим вмешательством, либо как средство реабилитации. Основные, наиболее часто употребляемые средства гормональной терапии СПКЯ: СПП, индукторы овуляции, гестагены, гонадотропины, глюкокортикоиды, ципротерона ацетат, парлодел. Индукторы овуляции. Показания:
- начальные этапы лечения больных;
- отсутствие эффекта от операции;
- предоперационное обследование – как дифференциально-диагностический тест;
- прогнозирование эффективности клиновидной резекции яичников.
Лечебный эффект их связан с антиэстрогенным действием на уровне гипоталамо-гипофизарных структур.
Схема терапии: один из индукторов (кломифена цитрат, клостилбегит, кломид, тамоксифен) назначают по 50 мг/сут. в течение 5 дней с 5-го дня менструального цикла, постепенно повышая дозу до 100–150 мг/сут. Длительность лечения составляет от 3 до 5 мес. Курсы лечения можно повторять 2–3 раза. Обязателен контроль ТФД, УЗИ, бимануальным исследованием; тамоксифен (зитазониум) – по 10–50 мг/сут. Он менее часто способен вызывать синдром гиперстимуляции яичников. При проявлениях антиэстрогенного действия (приливы, уменьшение количества цервикальной слизи) рекомендуются адъюванты; с 9-го по 15-й день условного менструального цикла назначают микрофоллин (по 0,05 мг/сут.) или коньюгированные эстрогены (премарин) – по 0,625 мг/сут. с 10-го по 19-й день терапевтического цикла. У отдельных больных лечение дополняют хориогонином в дозе 3000– 5000 ЕД на 12–13-й день цикла. Следует запомнить, что препараты кломифена и его аналоги при СПКЯ дают временный эффект, могут быть использованы в качестве теста функциональной диагностики и для прогнозирования исхода предстоящей операции.
Гестагены. Применяют больным при хорошей эстрогенной насыщенности (высокие КПИ).
Циклическая гормонотерапия. Может использоваться как начальный этап в лечении и реабилитации. Осуществляется под контролем ТФД. Методика ее в зависимости от характера менструальной функции представлена в табл. 4. Проводят 2–3 курса с перерывом во время месячных. С 3–4-го мес. добавляют ХГ (профази) по 1000 ЕД в/м на 12, 14, 16-й дни цикла. При гирсутизме нецелесообразно в случае проведения цикловой терапии использовать прогестерон, поэтому в 1-ю фазу вводят эстрогены в общепринятых дозах, а во 2-ю – применяют токоферола ацетат. Основная цель – повышение частоты наступления беременности и улучшение условий нидации для оплодотворенной яйцеклетки. Прогестерон назначают в виде 1 %-го раствора (10 мг) по 1 мл в/м с 18-го по 26-й день или 17-ОПК 12,5 %-й р-р по 1 мл (0,125 г) на 17-й и (или) 21-й день менструального цикла. Продолжительность терапии составляет 4–6 циклов.
Гонадотропины. Применяют с целью стимуляции овуляции, часто способствуют возникновению гипер-стимуляции яичников из-за высокого уровня эндогенного ЛГ. Циклы, индуцированные гонадотропинами, характеризуются укорочением лютеиновой фазы. Для коррекции последней дополнительно назначают хориогонин. Введение овуляторной дозы ХГ должно совпадать с пиком созревания фолликула во избежание атрезии его и подавления овуляции. ХГ вводят на 10, 11, 12-й день цикла в дозе 1500–3000 ЕД/день. Тесты контроля введения гонадотропинов общеизвестны. Для индукции овуляции пригодны ЧМГ (пергонал, неопергонал, хумегон) и ЛГ-РГ (см. гипоталамо-гипофизарная аменорея).
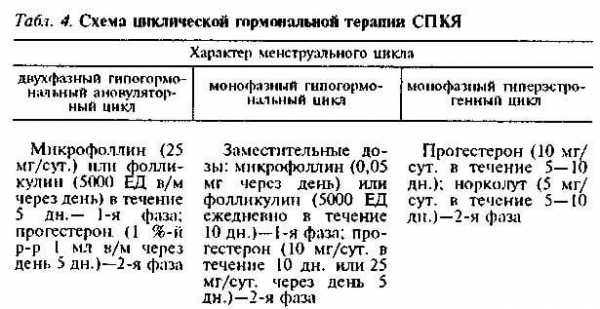
Терапия синтетическими прогестинами (СПП). Наиболее приемлемы бисекурин, нон-овлон, эновид, овидон, ригевидон, гравистат, овулен, метрулен, эугинон. Основные цели использования:.нормализация менструального цикла; уменьшение риска злокачественного превращения эндометрия, профилактика гиперплаетических процессов в нем; снижение выраженности гирсутизма; нормализация размеров яичников. Курс лечения СПП – 6–8 мес. Препарат назначают в циклическом режиме по 1 табл. в день с 5-го по 25-й день цикла.
Парлодел. Показан при ановуляции вследствие гипер-пролактинемии и функциональной вторичной гилерпро-лактинемии. Лечебная доза парлодела колеблется от 2,5 до 5 мг/сут. в два приема в течение 1–7 мес.
Глюкокортикоиды. Используют для лечения вторичных поликистозных яичников, возникающих на фоне надпочечниковой гиперандрогении. При отсутствии эффекта показано сочетание глюкокортикоидов с кломифеном по общепринятой методике.
При атипической гиперплазии эндометрия и СПКЯ лечение проводят в два этапа.
1-й этап. Продолжительность 6 мес. Схема: 17-ОПК назначают по 500 мг в/м 3 раза в неделю в течение первых 2 мес. При полном регрессе эндометриальной атипии 17-ОПК вводят по 500 мг в/м 2 раза в неделю в течение 3-го и 4-го мес. В конце 4-го месяца выполняют операцию клиновидной резекции яичников. В последующие 5-й и 6-й мес. 17-ОПК вводят по 500 мг в/м 1 раз в неделю. Общая курсовая доза 12–15 г. При сохранении атипии эндометрия необходимо решить вопрос о хирургическом лечении (экстирпация матки с придатками).
2-й этап. После введения больной 24–48 г 17-ОПК и гистологически доказанной регрессии атипической гиперплазии применяют стимуляторы овуляции с целью восстановления менструального цикла. Схема: кломифена цитрат назначают по 100 мг/сут. с 5-го дня наступившей менструации (менструальноподобная реакция) или с любого дня на фоне аменореи через 2 нед. после отмены 17-ОПК; длительность приема кломифена 5 дн. Такие курсы лечения проводят в течение 4–6 менструальных циклов, обязательно под контролем тестов на овуляцию. Наступление беременности прогностически благоприятно для профилактики рецидива атипической гиперплазии эндометрия.
Лечение гирсутизма
Метронидазол (клион) применяют при СПКЯ по двум схемам.
Схема 1. Первый курс лечения: первые 2 дня препарат назначают по 0,25 г внутрь 3 раза в день, затем в течение 10 дней по 0,5 г 3 раза в день и последние 2 дня – по 0,25 г 3 раза в день.
Схема 2. Препарат применяют внутрь по 0,5 г 3 раза в день в течение 14 дней. Всего проводят 3 курса терапии с недельными перерывами между ними. СПП используют в циклическом режиме на протяжении 6–8 мес. Наиболее эффективным считают лечение антигормонами (антианд-рогенами). Ципротерона ацетат является препаратом выбора в терапии гирсутизма. Применяют по 100–200 мг/сут. с 5-го по 14-й день менструального цикла ежедневно. Препарат обладает высокой способностью к кумуляции. Обычно ципротерона ацетат сочетают с микрофоллином в дозе 0,05 мг/сут. с 5-го по 26-й день цикла. Менструальноподобная реакция чаще наступает на 3–7-е сут. после последнего приема микрофоллина. При заболевании с небольшими проявлениями гирсутизма ципротерона ацетат назначают в более низких дозах. В таких случаях наиболее подходит комбинированный препарат «Diane», содержащий 2 мг ципротерона ацетата и 50 мг микрофоллина; принимают по 1 табл. в день с 5-го по 26-й день цикла. Менструальноподобная реакция отмечается на 2– 4-е сут. после приема последней таблетки. Эффект от лечения ципротерона ацетатом оценивают не ранее чем через 10–12 мес. непрерывного лечения.
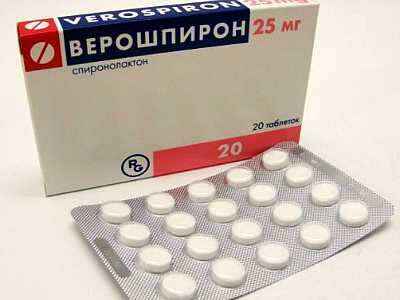
Верошпирон (спиронолактон) назначают по 25 мг внутрь 2 раза в день в течение 4–6 мес. Более эффективна его комбинация с норколутом: верошпирон – с 5-го по 21-й день менструального цикла в дозе 50 мг/сут. в сочетании с норколутом (его аналогами) с 16-го по 25-й день цикла в дозе 5 мг/сут. Механизм действия основан на угнетении четвертого пути обмена анлрогенов в яичниках и стимуляции пятого пути их биосинтеза, при угнетении секреции кортикотропина вероштшроном. Циметидин назначают в таблетках по 300 мг 5 раз в день на протяжении 90 дн. (3 мес).
Немедикаментозная терапия
Для этого используют различные виды аппаратной физиотерапии, УФОК (ультрафиолетовое облучение крови), бальнео-, фито-, рефлексотерапии. Проводят с учетом возраста больной, длительности заболевания, степени тяжести поражения по квантификационной шкале, характера имеющихся нарушений в репродуктивной системе и эффективности предшествующего лечения. Нетрадиционная терапия – это этап перед оперативным вмешательством и (или) средство реабилитации после него.
Хирургическое лечение
Наиболее распространенный метод эффективного восстановления менструальной и генеративной функции при данном заболевании. Его используют как компонент комплексной терапии болезни (чаще) или как самостоятельную лечебную процедуру (реже). Условия проведения хирургического лечения:
- Обязательное наличие цито-, гистологической верификации состояния эндометрия до операции (аспирационная биопсия, раздельное диагностическое выскабливание матки).
- Выбор оптимального срока проведения оперативного вмешательства – отсутствие глубоких дистрофических процессов в яичниках.
- Учет клинико-патогенетического варианта заболевания. Операция является методом выбора при первичных поликистозных яичниках в случаях кратковременного эффекта от консервативного лечения или как первый этап – при тяжести процесса. При вторичных поликистозных ятгчниках гилоталамического генеза операцию выполняют на втором этапе лечения. Кроме того, она допустима при сочетанной форме (яичниково-надпочечниковой) поликистоза яичников. При вторичном по-ликистозе яичников на фоне надпочечниковой гипер-андрогении операция не показана ввиду ее неэффективности. Оперативный доступ – чаще абдоминальный, реже влагалищный, наиболее перспективен эндоскопический.
- Широкое использование средств современной оперативной техники: микрохирургической, оментоаппликации, применение в качестве шовного материала дексона, бесшовное соединение раневых поверхностей яичников цианакрилатным клеем МК-7 и др.
- Восстановительная послеоперационная терапия с использованием современных достижений медицины.
Прогностически благоприятными признаками для последующего оперативного лечения считаются: нарушение менструальной функции по типу маточных кровотечений или опсоменореи; значительное увеличение яичников, сохранность фолликулярного аппарата, слабая выраженность фиброза капсулы и стромы яичников, гиперплазия внутренней оболочки фолликулов; нормальные (незначительно уменьшенные) размеры матки; наличие положительного кломифенового теста; соотношение ЛГ/ФСГ более 3:1; в случаях резистентности к кломифену; раннее появление менструальноподобной реакции после операции; слабо выраженный гирсутизм; отсутствие выраженных симптомов нарушения фикции гипоталамо-гипофизарной системы.
Суть оперативного вмешательства состоит в наиболее полном удалении измененной ткани яичников. В зависимости от воздействия на яичник выделяют следующие виды хирургического лечения путем лапаротомии: клиновидную резекцию яичников, дсмедулляцию, декапсуляцию, декортикацию, экстравертирование, надрез яичника, одностороннюю овариэктомию. Перспективным является метод эндоскопической резекции яичнтсов с поликистозом, а также широкая биопсия. При этом размер биоптата должен составлять 2–6 см (длина), 1,5–4 см (ширина), 2–4 см (глубина), т. е. не менее 1/3–1/2 величины яичника. Множественная и стандартная (до 1 см) биопсия яичников нежелательны из-за возможности их деформации, образования обширного спаечного процесса в малом тазе, малой информативности. Объем яичников в результате операции должен быть доведен до нормальных размеров (оптимальный вариант). Недостаточное удаление ткани яичников влечет рецидив поликистоза, чрезмерное – к атрофии. Целесообразно дополнение лапароскопии следующими воздействиями: электропунктурой, термокаутеризацией, лазерной вапоризацией.
Электропунктура. Методика: проводят без иммобилизации яичников, пунктуры делают игольчатым электродом на глубину 0,8–1 см током силой до 0,9 А. Число пунктур для каждого яичника от 15 до 20. Недостатки: возможность возникновения кровотечения, спаечного процесса.
Термокаутеризация. Методика: выполняют лапароскопию под общим обезболиванием, осуществляют забор для биопсии гонад; термокаутеризацию проводят эндокоагулятором через биопсийный канал. Яичник фиксируют биопсийными щипцами, термокаутер нагревают и вводят в ткань железы до погружения рабочей части инструмента в мозговой слой – последовательно в 6–10 точек (в зависимости от размеров яичников) с каждой стороны. На 8–10-й день после операции проводят контрольную лапароскопию. После термокаутеризации на 2–4-й день возможны кровянистые выделения из половых путей. Метод нормализует эндокринную функцию, щадит фолликулярный аппарат яичников, не возникает перитонеальная форма бесплодия в дальнейшем.
Лазерная вапоризация. Суть методики основана на применении углекислотного, аргонового, неодимового лазеров. Перед операцией выполняют полное лапароскопическое исследование с хромогидротубацией и лизисом спаек, если таковые имеются. Излучение лазера подводят с помощью силовых световодов через биопсийный канал лапароскопа. Вапоризации (испарению) подвергаются все видимые кистозные образования. Их общее количество на один яичник составляет от 25 до 40. Обязателен контроль действий лазера с помощью видеомонитора через эндоскоп. Технические параметры: режим выпаривания – плотность мощности 8,5 кВт/см2 (для яичников), 1,6 кВт/см2 (перитубарные спайки); режим коагуляции – плотность мощности 2,8 кВт/см2 (яичники). Достоинства: отсутствие образования спаечного процесса и вторичного бесплодия; возможность выяснения других причин бесплодия; исключение повторных курсов стимуляции овуляции; снижение операционного риска кровотечения.
Основной клинический эффект оперативного вмешательства состоит в нормализации нарушенной менструальной функции женщины и устранении бесплодия. Операция не влияет на степень выраженности гирсутизма и ожирения. Беременность, как правило, наступает в течение 1,5 лет после операции (наиболее часто – в первые 6 мес). Причины неудач хирургического лечения:
- необратимые изменения в яичниках и эндометрии (глубокая дистрофия, атрофические изменения), что необходимо учитывать в выборе оптимальных сроков выполнения операции;
- дефекты диагностики (игнорирование особенностей течения заболевания и необходимых до операции диагностических исследований и гормональных проб);
- технические погрешности в выполнении самой операции (недостаточное удаление патологически измененных тканей гонад);
- недостаточная коррекция и учет сопутствующей патологии (особенно яичниковой и эндокринной).
Реабилитация после оперативного лечения
Цель – повышение эффективности хирургического лечения. Основная задача – восстановление менструальной и генеративной функции женщины.
Принципы проведения: использование данных морфологических находок в удаленной ткани яичников (гистологическое исследование, определение ингибиновой активности резецированных частей Ямщиков); учет клинической формы заболевания и степени тяжести исходных нарушений репродуктивной функции; выбор оптимального срока (времени) начала реабилитации.
Показания к реабилитации: 1) отсутствие восстановления менструальной и репродуктивной функции в пределах 6 мес. с момента операции; допустишлй срок отказа от индукции овуляции – в пределах 1,5 лет после операции; 2) наличие ановуляторных циклов и недостаточности лю-теиновой фазы (НЛФ). При проведении реабилитации в комплексном лечении показано немедикаментозное и нетрадиционное лечение с учетом конкретных изменений в репродуктивной системе.
В раннем послеоперационном периоде, независимо от формы заболевания, целесообразно проводить противовоспалительное, рассасывающее лечение, ЛФК.
Основные рекомендации больной сразу после выписки из стационара после операции:
- систематическое ведение календаря менструаций;
- измерение базальной температуры в течение 3 мес;
- проведение кольпоцитологических исследований в течение двух менструальных циклов на 7, 11, 14, 21, 25-й дни цикла; при отсутствии менструального цикла – сдать 5 мазков с интервалом в 5 дн. каждый;
- исследование через 1–2 мес. после операции суточной экскреции 17-КС;
- контрольный осмотр через 3 мес. и далее ежеквартально в течение первого года после операции, на следующий год – каждые 6 мес. и в последующие годы – 1 раз в год;
- при наступлении беременности – ранняя явка на учет.
Программы реабилитации и тактика ведения больной после операции. При отсутствии в резецированном яичнике с обеих сторон (по данным гистологического исследования) примордиальных фолликулов показана заместительная терапия половыми гормонами после первого посещения больной врача (через 3 мес. после операции). Ненаступление беременности после эндоскогпгческой резекции поликистозных яичников в течение 6 мес. является показанием к назначению с 7-го мес. после операции комбинированной гормональной терапии. Норколут применяют с 16-го по 26-й день менструального цикла по 10 мг/сут. в течение 2 мес. Затем осуществляют стимуляцию овуляции кломифеном (его аналогами) по вышеописанной схеме в течение 6 мес; максимальная суточная доза его не должна превышать 100 мг. При сочетании СПКЯ с гипоплазией матки в послеоперационном периоде проводят 3 курса лечения токоферола ацетатом и назначают малые дозы эстрогенов в 1-ю фазу менструального цикла. Сочетание же СПКЯ с другими эндокринными заболеваниями требует проведения строго дифференцированной реабилитации с привлечением смежных специалистов (терапевта, эндокринолога, невропатолога). У больных, имевших атрофические изменения во влагалищных мазках и эндометрии, после операции в течение 3–6 мес. проводят терапию половыми гормонами (на 10–12-й день цикла назначают ударные дозы эстрогенов, на 21, 22, 23-й день цикла – 20 мг прогестерона + 1 мг эстрадиола дипропионата в/м). Если после первого курса лечения в гормональной колъпоцитологии КПИ более 70 %, показано лечение только ударными дозами прогестерона.
Пациенткам с СПКЯ и гилерпролактинемией назначают парлодел с 1-го дня менструального цикла (наличие менструаций) и с любого дня (аменорея). В первом курсе лечения вначале используют дозу в 1/4–1/2 табл. с постепенным ее увеличением до 2,5 мг (1 табл.) в течение 28–30 дн. Появление менструальноподобной реакции не является показанием к отмене препарата. Обязателен контроль пролактина (ПРЛ) на б–8-й день цикла и вместе с эстрадиолом (Е2) – на 21–23-й день цикла (установление факта овуляции). В случае отсутствия эффекта от первого курса терапии дозу парлодела увеличивают до максимальной (не более 5 мг/сут.) при длительности лечения 6 мес. При нормализации ПРЛ на фоне терапии и отсутствия овуляции показан кломифена цитрат (6 циклов лечения).
Немедикаментозные методы реабилитации
Из АФТ показаны: циклическое использование диадинамических токов в определенной последовательности по 2 мин – 10 процедур в 1-ю фазу; электрофорез на низ живота через 1 %-й р-р цинка с 12-го дня – 10 процедур во 2-ю фазу.
Для индукции овуляции после оперативного лечения СПКЯ используют рефлексотерапию (ИРТ, ЛРТ), которая является одним из методов воздействия на ГГЯС и направлена на восстановление репродуктивной функции. Методика: через 3 мес. после операции проводят 2 курса лечения по 7 сеансов с интервалом не более 3–4 дней. В 1-ю фазу рефлексотерапия стимулирует тонус парасимпатической нервной системы. Показана также лазерная стимуляция овуляции через рецепторы шейки матки или электростимуляция ее по С. Н. Давыдову.
Вторичные поликистозные яичники. Гипоталамический генез заболевания
Терапию проводят в несколько этапов. Соблюдение последовательности их выполнения строго обязательно. Терапия длительная, требуется настойчивость врача и больной. Основная цель лечения – нормализация по возможности сложных нарушений желез внутренней секреции в целом. Задачи терапии: снижение массы тела больной; восстановление овуляторных менструальных циклов без индукторов овуляции; индукция овуляции стимуляторами ее; нормализация фертильности; профилактика и лечение гиперпластических процессов эндометрия.
1-й этап. Фармакотерапия. Ее выполняют на фоне рациональной, гипокалорийной диеты с ограничением углеводов, поваренной соли, с разгрузочными днями в различных вариантах 2 раза в неделю. Целесообразно дополнение диетического режима следующими воздействиями: назначение диуретиков (верошпирон по 25 мг 3–4 раза в день в течение 2 мес. или фуросемид по 40–80 мг/сут. циклами в 3–5 дней под защитой калия, содержащегося в пищевых продуктах (изюм, урюк, картофель), или синтетического хлорида калия – по 1,5 г/сут.); дозированные физические упражнения, ЛФК, занятия спортом. Антианорексигенные вещества – фепранон назначают по 25 мг 2–3 раза в день за 30 мин до еды. Возможно увеличение дозы до 0,1 г/сут. в течение 1,5–2,5 мес. Адипозин используют в/м по 50 ЕД 2 раза в день в течение 10-20 дн.
Противовоспалительная терапия: бийохинол – по 2 мл в/м через день, курсовая доза 30–40 мл; биостимуляторы – биосед по 1–2 мл в течение 20–30 дн.
Дегидратационное лечение: глюкоза 40 %-й р-р– по 20 мл в/в; уротропин – 40 %-й р-р – по 10 мл в/в; магния сульфат – 25 %-й р-р – по 10 мл в/м в течение 10–20 дн.
Гормональная терапия. Носит патогенетический характер. Последовательность назначений следующая. При гиперпластических процессах для профилактики атипии эндометрия назначают СПП в циклическом режиме на протяжении 6–8 мес. Однако большая частота сопутствующих осложнений, наличие противопоказаний ограничивают их использование, поэтому предпочтительны гестагены (17-ОПК) и (или) норстероиды (норколут). Схема их применения представлена в табл. 5. Для восстановления структуры эндометрия и фертильности (после потери массы тела не менее 7–10 кг) показаны индукторы овуляции. Регуляторы нейромедиаторного обмена (дифенин, хлоракон и др.) назначаются идентично.
Немедикаментозное лечение. На данном этапе применяют АФТ: эндоназальный электрофорез с витамином В; гальванический воротник; непрямую электростимуляцию головного мозга; электростимуляцию шейки матки (по С. Н. Давыдову). Из нетрадиционных методов показана рефлексотерапия (ИРТ, электроакупунктура, лазерпунктура).
2-й этап. Это хирургическая индукция опуляции (клиновидная резекция яичников). Основные условия ее выполнения: 1) проведение мероприятий первого этапа; 2) снижение массы тела больной не менее чем на 7–10 кг суммарно и не более 3–4 кг в неделю; 3) ликвидация обменных нарушений.
Показания к операции: 1) отсутствие овуляторного цикла после снижения массы тела и устранения обменных нарушений; 2) наличие (сохранение) рецидивирующей (атипической) гиперплазии эндометрия (онкологический аспект).
3-й этап. Это продолжеште лечения, начатого до операции (реабилитация). При неэффективности хирургической коррекции вторичных поликистозных яичников рекомендуется повторить исследование гормонов ФСГ, ЛГ (уточнить их соотношение), пролактина, меланотонина и нейротрансмиттеров (А, НА, дофамина, серотонина), провести УЗИ Я1РШИКОВ, повторную оценку массы тела для выбора правильного лечения.
При повышении ПРЛ показано лечение парлоделом либо сочетание его с ХГ и другими препаратами. При повышении уровня меланотонина назначают мексамин в зависимости от состояния менструальной функции. При аменорее после операции доза мексамина 50 мг 3 раза в день в течение 3 нед. с последующим проведением прогестероновой пробы и циклической гормональной терапии (2–3 мес). При нерегулярном менструальном цикле с ановуляцией назначают мексамин в той же дозе с 5-го по 25-й день цикла. Часто (при повышении ПРЛ) его комбинируют с парлоделом. При сочетании ожирения и неполного эффекта от операции спустя 2–3 мес. проводят разгрузочную диетотерапию с последующим назначением леводопа. Метод особенно показан при отсутствии положительных результатов от реабилитации после операции различными средствами. Предварительно оценивают состояние симпатоадреналовой системы и составляют адренограмму для индивидуального подбора дозы препарата на нормализацию функции указанной системы.

Разгрузочная диетотерапия включает три периода:
- 1-й период – подготовительный, направлен на психологическую подготовку больной.
- 2-й период – разгрузочный, состоит в переходе с экзогенного питания на эндогенное. Накануне первого дня голодания больная не ужинает и получает большую дозу сульфата магнезии внутрь. Затем прием пищи прекращается. Питье жидкости не ограничивается, можно использовать минеральную воду, настой шиповника. Ежедневно утром или вечером ставят очистительную клизму или с 3 %-м раствором бикарбоната натрия. В течение всего периода голодания назначают специальный режим.
- 3-й период – восстановительный, заключается в постепенном переходе с эндогенного питания на экзогенное. Продолжительность его соответствует времени голодания (не менее 10 дней). В этот период запрещается употребление поваренной соли (ее вводят в рацион постепенно, начиная с 1 г в сутки до окончания восстановительного периода), отменяются прогулки, массаж, ванны, клизмы. Во время проведения разгрузочной диетотерапии, как правило, проходят очередные месячные, улучшаются ТФД, в дальнейшем рекомендуется диета с ограничением животных жиров, углеводов, соблюдение режима питания, сна, повышенная двигательная активность. Сразу же после окончания разгрузочной диеты назначают леводопа; доза и время приема препарата зависят от показателей адренограммы, без которой лечение не следует проводить, – от 0,06 до 0,25 г 1–2 раза в день с учетом подъема симпатоадреналовой активности в норме утром (с 8 до 12 ч) и вечером (с 17 ло 22 ч). При адреналовых кризах дополнительно применяют анаприлин 20–40 мг, при нор-адреналовьгх – седуксен (1–2 табл.), при смешанных – допегит (по 1 табл. в период возникновения криза). Восстановление менструальной и репродуктивной функции наступает через 3–4 мес. от начала лечения.
Вторичный поликистоз яичников на фоне надпочечниковой гиперандрогении. Основные лечебные мероприятия сводятся к следующему. Метод выбора терапии – назначение глюкокортикоидов. Цель – нормализация нарушенной функции надпочечников.
Основные правила проведения терапии. Индивидуальный подбор дозы препарата является абсолютно показанным. Наиболее часто используют дексаметазон в дозе 0,25–0,5–0,75 мг/сут. Контролируют лечение с помощью суточной экскреции в моче 17-КС, меноциклограмм, ТФД. Приступая к лечению, следует провести дексаметазоновый тест. Подбор начальной дозы дексаметазона в зависимости от уровня экскреции 17-КС в моче представлен на рис. 2. Длительность терапии определяется ее клинической эффективностью, восстановлением овуляции, уменьшением гирсутизма, частотой наступления беременности.
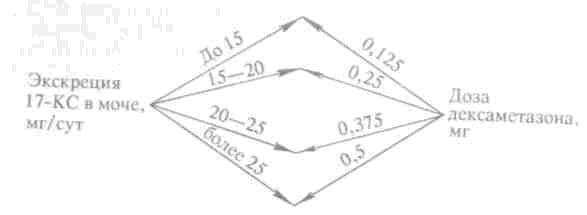
Рис. 2. Схема подбора начальной дозы дексаметазона в зависимости от экскреции 17-КС в моче при лечении вторичных поликистозных яичников на фоне надпочечниковой гипсрандрогении.
При повышенном содержании тестостерона в крови, но при нормальных уровнях кортизола и 17-КС в моче лечение дексаметазоном не проводят из-за неспособности индуцировать овуляцию. При сохранении ановуляции, несмотря на прием дексамстазона, показано использование индукторов овуляции в дозе 50–75 мг/сут. в течение 5 дн. Синтетические прогестины допустимо использовать по следующей схеме: 1 табл/день с 16-го по 26-й день менструального цикла на протяжении не более 3 мес. во избежание аменореи, угнетения функции гипофиза, гиперпролактинемии. Лечение гирсутизма проводят аналогично таковому при первичном поликистозе яичников. Операция клиновидной резекции яггчников у больных не показана ввиду ее неэффективности.
ginekolog.my1.ru