Болезнь поликистозных яичников
Синдром поликистозных яичников: симптомы и лечение
Категория: Женские заболевания Просмотров: 2593Синдром поликистозных яичников – гинекологическое заболевание, при котором возникают множественные кистообразные опухоли доброкачественного характера. Они могут локализоваться как внутри, так и снаружи яичников. В подавляющем большинстве случаев развитию болезни способствуют нарушения функционирования нейроэндокринной системы. Однако клиницисты выделяют и другие предрасполагающие факторы.
Главным признаком недуга является то, что в женском организме повышается концентрация мужских половых гормонов, чем и объясняется появление волосяного покрова в нетипичных местах, ожирение и отсутствие менструации.
Для подтверждения диагноза, помимо манипуляций первичной диагностики, потребуется широкий спектр лабораторно-инструментальных обследований. Терапия основывается на консервативных методиках, однако единственным способом лечения выступает хирургическая операция.
Этиология
Прежде всего, необходимо учитывать, что поликистоз яичников может носить первичный и приобретённый характер. В первом случае недуг бывает либо врождённым, либо развивается при становлении менструальной функции. У представительниц женского пола в зрелом возрасте синдром зачастую формируется на фоне других патологий.
Причины синдрома поликистозных яичников представлены:
- неправильной работой гипофиза или гипоталамуса – именно эти внутренние органы отвечают за работоспособность надпочечников и яичников;
- дисфункцией коры надпочечников, что приводит к повышенной секреции мужских половых гормонов в женском организме;
- нарушениями работы яичников;
- патологиями поджелудочной железы, в частности активная выработка этим органом инсулина и нечувствительность к такому веществу.
Помимо этого, есть группа предрасполагающих факторов, значительно увеличивающих вероятность диагностирования такого заболевания. К ним стоит отнести:
- наличие у женщины какой-либо стадии ожирения;
- протекание недугов инфекционной природы;
- продолжительное влияние стрессовых ситуаций;
- длительное переохлаждение организма;
- резкая смена климата;
- присутствие в личном анамнезе психических травм;
- неблагоприятную экологическую обстановку;
- чрезмерные физические нагрузки в детском возрасте;
- генетическую предрасположенность;
- протекание сахарного диабета.
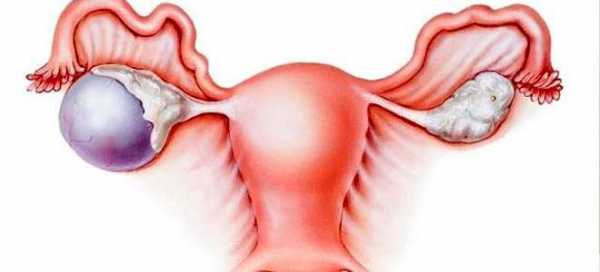
Каждый из вышеуказанных факторов может привести к тому, что произойдёт остановка развития или созревания фолликулов, а также увеличатся объёмы и уплотнятся капсулы поражённых органов. Это заканчивается тем, что недозревшие фолликулы трансформируются во множественные кисты, которые могут быть как единичными, так и множественными, локализоваться по отдельности или срастаться между собой.
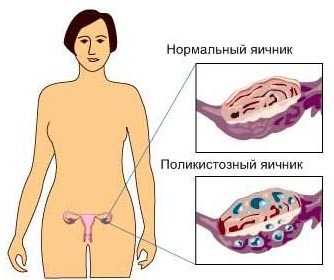
Поликистозный яичник
Классификация
Единственное разделение синдрома поликистозных яичников заключается в существовании нескольких механизмов развития. Таким образом, болезнь бывает:
- первичной – к такой категории относится не только врождённый поликистоз, но и те ситуации, при которых изменения в половых железах первичны в отношении к гормональным расстройствам. Это означает, что изначально нарушена структура таких органов женской половой системы, а на этом фоне развивается их дисфункция;
- вторичной — в таких ситуациях на первый план выходит неправильное функционирование составляющих нейроэндокринной системы.
Симптоматика
Синдром поликистозных яичников выражается в довольно специфической симптоматической картине, которую невозможно игнорировать. Это даёт возможность представительницам женского пола самостоятельно заподозрить у себя развитие подобного заболевания.
Наиболее специфические признаки поликистоза яичников:
- нарушение менструального цикла – сюда стоит отнести не только нерегулярность месячных, но и их полное отсутствие, которое не связано с наступлением климакса. Иногда отсутствие менструации чередуется с обильными маточными кровотечениями, возникающие на фоне патологического разрастания слизистого слоя, покрывающего матку;
- возникновение угревой сыпи, прыщей и других проявлений акне;
- повышенная сальность желез и кожного покрова, в том числе волосистой части головы;
- лишняя масса тела – в случаях развития синдрома поликистозных яичников такое проявление выступает не только в качестве провоцирующего фактора, но и в виде одного из наиболее характерных симптомов. При этом наблюдается резкое возрастание веса, примерно на пятнадцать килограмм. Жировая ткань может распределяться по универсальному или мужскому типу. В первом случае – жир рассредоточивается равномерно по всему телу, во втором – скапливается только в области брюшины;
- появление волос в непредназначенных для этого местах женского тела. Речь идёт о груди и животе, зоне над верхней губой и подбородке, голенях и бёдрах, а также промежности;
- постоянное ощущение болезненности внизу живота – симптом имеет умеренный характер и нередко иррадиирует в область таза или поясницы;
- длительно не наступающая беременность;
- маскулинизация – по сути, это «омужествление», т. е. женщина приобретает мужской тип телосложения и черты лица;
- алопеция по андрогенному типу – при этом происходит облысение или сильное выпадение волос, которое характерно для представителей мужского пола. Залысины зачастую локализуются на макушке и по боковым сторонам лба;
- появление перхоти;
- возникновение стрий, представляющих собой полосы растяжения. Они в зачастую поражают область живота и ягодиц, бёдер и груди. Происходит это на фоне быстрого увеличения индекса массы тела и гормонального дисбаланса.

Симптомы поликистоза яичников
Вышеуказанные симптомы синдрома поликистозных яичников могут дополняться:
- длительными периодами присутствия признаков, характерных для предменструального синдрома. К таковым стоит отнести отёчность нижних конечностей, частые перепады настроения, боли в животе и пояснице, чувствительность молочных желез и др.
- развитием депрессивного состояния;
- агрессивностью и нервозностью;
- сонливостью и апатией;
- вялостью и снижением работоспособности;
- затуманенностью мышления.
Диагностика
Несмотря на то что СПКЯ обладает довольно специфической симптоматикой, для подтверждения диагноза необходимо проведение большого количества разнообразных лабораторно-инструментальных обследований. Однако им обязательно должны предшествовать манипуляции первичной диагностики, выполняемые лично гинекологом, среди них:
- изучение истории болезни и жизненного анамнеза пациентки – это даст возможность установить наиболее характерную причину, повлиявшую на формирование синдрома поликистозных яичников;
- тщательный физикальный и гинекологический осмотр. В первом случае клиницист оценивает внешний вид женщины – её телосложение, состояние кожи и волос. Во втором – для установления факта увеличения и уплотнения яичников с обеих сторон;
- детальный опрос больной – на предмет первого времени появления и степени выраженности симптоматики. При этом также учитывается информация касательно того, сколько времени у женщины не наступает беременность при условии намеренных попыток зачатия.
Лабораторные исследования ограничиваются осуществлением общеклинического и биохимического анализа крови – для установления уровня гормонов таких органов, как яичники, гипофиз и надпочечники.
Инструментальная диагностика предполагает осуществление:
- УЗИ внутренних органов, составляющих полость малого таза;
- КТ и МРТ – для исключения поражения яичников злокачественными или доброкачественными новообразованиями;
- диагностической лапароскопии – для подтверждения факта двустороннего кистозного поражения таких органов женской половой системы.
В дополнение могут понадобиться консультации эндокринолога или гинеколога-эндокринолога.
Из этого следует, что синдром поликистозных яичников подтверждается в случаях присутствия у пациентки минимум двух из следующих факторов:
- нарушение функционирования яичников, что выражается в отсутствии менструации и длительно не наступающей беременности;
- изменение внешнего вида по мужскому типу;
- наличие специфических признаков, характерных для такой болезни, на снимках, полученных в результате инструментальных диагностических процедур.
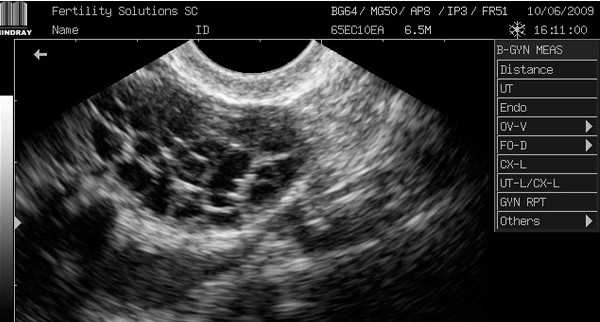
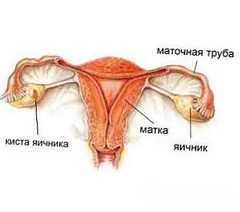
Поликистозные яичники на УЗИ
Лечение
Ликвидация синдрома поликистозных яичников проводится как консервативными, так и хирургическими методами.
К первым способам терапии стоит отнести:
- приём гормональных препаратов – для приведения в норму гормонального фона;
- физиотерапевтические процедуры, в частности фонофорез, акупунктура, лазерная терапия и фитотерапия;
- соблюдение щадящего рациона – показано лишь в тех случаях, когда недуг развился на фоне ожирения;
- применение витаминных комплексов и общеукрепляющих медикаментов.
Диета при синдроме поликистозных яичников предполагает соблюдение таких правил:
- снижение суточной калорийности блюд до 1200–1800 килокалорий;
- частое и дробное потребление пищи;
- обогащение меню белковыми продуктами, а также свежими овощами и фруктами;
- сведение к минимуму углеводов;
- полное исключение из рациона жиров и спиртных напитков;
- обильный питьевой режим;
- осуществление три раза в неделю разгрузочных дней;
- приготовление блюд путём варки и пропаривания, тушения и запекания.
Вылечить синдром поликистозных яичников можно только лишь путём проведения хирургической операции. В настоящее время, в гинекологии обращаются к лапароскопической клиновидной резекции. После вмешательства беременность наступает у 65% из всего числа пациенток с подобным диагнозом. Стоит отметить, что планирование беременности лучше всего проводить спустя полгода с момента операбельного лечения.
Возможные осложнения
Отсутствие терапии поликистоза яичников или самостоятельное лечение народными средствами, что недопустимо при таком недуге, может стать причиной развития таких осложнений:
Профилактика
Чтобы снизить вероятность развития СПКЯ следует соблюдать такие меры профилактики:
- полностью отказаться от вредных привычек;
- удерживать массу тела в пределах нормы;
- своевременное и полноценное лечение любых патологий женской репродуктивной системы;
- тщательное планирование и подготовка к беременности;
- по возможности избегание эмоционального и физического перенапряжения;
- регулярное, раз в три месяца, посещение гинеколога.
Синдром поликистозных яичников неизлечим, отчего основной целью терапии является создание благоприятных условий для беременности.
Поделиться статьей:
Если Вы считаете, что у вас Синдром поликистозных яичников и характерные для этого заболевания симптомы, то вам может помочь врач гинеколог.
Также предлагаем воспользоваться нашим сервисом диагностики заболеваний онлайн, который на основе введенных симптомов подбирает вероятные заболевания.
Заболевания со схожими симптомами:
Поликистоз яичников (совпадающих симптомов: 9 из 20)Поликистоз яичников – это гормональное заболевание, возникающее на фоне отсутствия в женском организме овуляции. Поликистоз яичников, симптомы которого выражаются в значительном их увеличении и рядом других специфических проявлений, приводит к образованию на яичниковой поверхности многочисленных кист в виде фолликулов, наполненных жидкостью с находящимися в них несозревшими яйцеклетками. Как результат поликистоза и специфического разрастания кист, характеризующих его течение – невозможность наступления у женщины беременности и, соответственно, бесплодие.
... Гирсутизм (совпадающих симптомов: 6 из 20)Гирсутизм у женщин – патологическое состояние, при котором наблюдается избыточное оволосение по мужскому типу. Данный недуг напрямую связан с повышением концентрации андрогенов в женском организме. Чаще патология развивается у представительниц прекрасного пола в репродуктивном возрасте – от 20 до 40 лет. Обычно она сочетается с нарушением менструального цикла или же с бесплодием.
... Нервная анорексия (совпадающих симптомов: 5 из 20)Нервная анорексия – заболевание, которое в большей мере встречается у подростков и молодых людей, чаще женского пола. Этот патологический процесс характеризуется намеренным отказом от пищи, что в итоге приводит к критическому снижению массы тела и полному истощению. В некоторых случаях имеет место необратимый патологический процесс, что приводит к летальному исходу.
... Жирная себорея (совпадающих симптомов: 5 из 20)Жирная себорея – является заболеванием, развивающимся у людей в независимости от половой принадлежности. Для него характерно нарушение функционирования сальных желез, на фоне чего происходит выработка большого количества подкожного жира, отчего кожный покров быстро жирнеет, подвергается воспалению и огрубеванию.
... Аденома гипофиза (совпадающих симптомов: 4 из 20)Аденома гипофиза представляет собой новообразование доброкачественного типа, возникающее на основе железистой ткани и локализованное преимущественно в области передней доли гипофиза. Аденома гипофиза, симптомы которой включают целый комплекс проявлений, сама по себе является недостаточно изученным явлением в плане причин ее возникновения, при этом особенности симптоматики напрямую определяются особенностями роста данного опухолевого образования.
...Обсуждения:
- ВКонтакте
simptomer.ru
Поликистозные яичники: БПКЯ, СПКЯ. Клиника (симптомы), диагностика и лечение СПКЯ
Поликистозные яичники (ПКЯ) — патология структуры и функции яичников на фоне нейрообменных нарушений. Выделяют болезнь поликистозных яичников и синдром поликистозных яичников (СПКЯ). В более поздних источниках (2009 г.) БПКЯ и СПКЯ объеденены и названы синонимами
Характеристика различных форм ПКЯ
Болезнь поликистозных яичников
Болезнь поликистозных яичников (БПКЯ) называют также первичными ПКЯ, склерокистозными яичниками, синдромом Штейна—Левенталя.
Патогенез. Выделяют 2 патологические формы БПКЯ:
1. Ожирение и болезнь ПКЯ. В основе ожирения — генетически обусловленная резистентность к инсулину с повышением его уровня в крови. В результате этого увеличивается инсулиноподобный фактор роста, который стимулирует образование андрогенов в яичниках.2. БПКЯ при нормальной массе тела. В период полового созревания нарушается цирхоральный ритм выделения рилизинг-гормона в гипоталамусе, что вызывает повышенную секрецию ЛГ при уменьшении выделения ФСГ гипофизом. Кроме того, в клетках гранулезы незрелых фолликулов синтезируется ингибин, который тормозит выделение ФСГ. Повышается выделение гормона роста, под влиянием которого усиливается синтез андрогенов в яичниках.
Таким образом, активация синтеза андрогенов характерна для обеих форм БПКЯ. Андрогены способствуют атрезии фолликулов и гиперплазии стромы яичников. Конечным результатом является яичниковая гиперандрогения, начинающаяся в пубертатном возрасте и создающая порочный круг. При недостатке ФСГ (и избытке ЛГ) подавляется образование ароматаз, в результате уменьшается синтез эстрогенов в яичниках. Эстрогены регулируют митотическое деление клеток гранулезы, обеспечивая рост фолликула. Вместо формирования доминантного фолликула в яичниках выявляется кистозная атрезия антральных фолликулов.
Кроме того, при БПКЯ увеличивается выработка эстрогенов адипоцитами. Из андростендиола образуется эстрон, из тестостерона эстриол. Вместе с тем, эстриол стимулирует образование адипоцитов. Возникает порочный круг: эстрогены вызывают ожирение, а жировая ткань является местом синтеза эстрогенов.
Клинические симптомы: увеличение яичников (двустороннее); олиго-аменорея (менструальная функция нарушается с менархе), регулярный менструальный цикл не устанавливается, ациклические маточные кровотечения; ановуляция и отсутствие секреторной трансформации эндометрия приводит к его пролиферации и гиперплазии (железисто-кистозной, аденома-тозной, аденоматозным полипам); первичное бесплодие — кардинальный признак первичных ПКЯ; ожирение (равномерное распределение жировой ткани); гипертрихоз выражен нерезко — стержневые волосы расположены на голенях, задней по-верхности бедер, промежности, реже — по белой линии живота, на лице — в виде «усиков».
Макроскопия ПКЯ:
- двустороннее увеличение яичников;- сглаженная поверхность яичников;- капсула плотная, белесоватая, перламутрового цвета, утолщенная, с мелкими древовидно ветвящимися сосудами;
- наличие фолликулярных кист.
Микроскопия ПКЯ:
- склероз белочной оболочки (капсулы) яичников;- гиперплазия стромы яичников;- кистозная атрезия фолликулов;
- гиперплазия клеток внутренней оболочки (тека-клеток) кистозно- атрезированных фолликулов.
Синдром поликистозных яичников
Общие представления об этиопатогенезе синдрома поликистозных яичников (СПКЯ)
СПКЯ — метаболический синдром, характеризующийся наличием эндокринных метаболических нарушений, развитием гипергликемии, дислипидемии, гипертензии и связанных с ними инсулинзависимого сахарного диабета и заболеваний сердечно-сосудистой системы. В основе СПКЯ лежит гипер-андрогенная овуляция.
Существуют две разновидности СПКЯ: с ожирением и без ожирения. Нарушается цирхоральная секреция ГнРГ гипоталамуса в пубертатном возрасте в результате действия генетических или инфекционно-токсических факторов. Повышение уровня гормона роста приводит к увеличению образования и выделения ЛГ. Эти изменения носят временный характер, но при неблагоприятных условиях могут персистировать и участвовать в формировании СПКЯ.
У 40-70 % пациенток с СПКЯ отмечается гиперинсули-немия, что связано с возникновением резистентности к инсулину [59]. Механизм развития этого нарушения— дефект на пострецепторном уровне (нарушение аутофосфорилирования инсулинового рецептора). Инсулинорезистентность особенно часто встречается у женщин с СПКЯ и ожирением. Гиперин-сулинемия вызывает развитие гиперандрогении. Обнаружено, что при повышении соотношения талия/бедро > 0,8 возрастает уровень общего тестостерона и снижается содержание глобулина, связывающего половые стероиды (ГСПС), в результате чего увеличивается концентрация свободного тестостерона. Кроме того, повышение уровня инсулиноподобного фактора роста стимулирует продукцию тестостерона тека-интестинальными и стромальными клетками яичника.
Так как обе формы СПКЯ формируются с началом функционирования яичников и клинически проявляются в пубертатном возрасте, их называют первичными ПКЯ.
Вторичные ПКЯ, или метаболический синдром, формируются после периода нормальной менструальной и генеративной функции. Причинами данной патологии могут быть: осложнения беременности, родов, аборты, эмоционально-психические травмы, стрессы, травмы головного мозга, инфекции, интоксикации, начало половой жизни. Этот синдром характеризуется нарастающим ожирением висцерального типа, вторичным бесплодием, нарушением МЦ, ановуляцией, гирсутизмом, а также «гипотала-мическими» симптомами (головные боли, транзиторная гипер-тензия, нарушение сна и аппетита, жажда). Гиперинсулинемия при вторичных ПКЯ связана с ожирением. Гормональные изменения характеризуется увеличением уровня кортизола, дегид-роэпиандростерона (ДЭА), дегидроэпиандростерона сульфата (ДЭА-С) и их предшественника — 17-гидроксипрогестерона.
Формы СПКЯ
Выделяют 3 формы СПКЯ: типичную (яичниковую), надпочечниковую и центрального генеза (гипоталамическую).
Типичная (яичниковая) форма СПКЯ характеризуется нарушением менструального цикла различного характера: аменореей (первичной и вторичной), гипоменструальным синдромом, ациклическими маточными кровотечениями. Эти нарушения могут проявляться с периода менархе или после нескольких лет нормального менструального цикла. При этой форме заболевания первая менструация обычно наступает своевременно, в 12—14 лет. Вторым симптомом заболевания является бесплодие, чаще первичное, реже вторичное. Бесплодие обусловлено стойкой ановуляцией. Характерно отсутствие прогрессирования или незначительное прогрессирование гирсутизма. Вторичные половые признаки развиты нормально. Основным симптомом служит двустороннее увеличение яичников (в 2—6 раз), выявляемое при гинекологическом, рентгенологическом и ультразвуковом исследованиях. Обследование больных по тестам функциональной диагностики позволяет выявить ановуляцию и различные степени гипоэс-трогении. Значительно реже, чем гипоэстрогения, встречается гиперэстрогения. Функциональная проба с прогестероном положительна, с дексаметазоном отрицательна. На рентгенограмме черепа и турецкого седла патологических изменений не выявляется.
СПКЯ на фоне надпочечниковой недостаточности
Этиология. Причинами гиперандрогении могут быть нарушения на любом этапе обмена андрогенов: на этапе синтеза андрогенов в стероидпродуцирующих органах вследствие как нарушения центральной регуляции синтеза, так и внутриорган-ных причин; на этапе транспорта — снижение концентрации ТЭСГ при заболевании печени, ожирении, гиперинсулинемии; на этапе периферического действия — усиление активности 5а-редуктазы и повышение чувствительности рецепторов к нормальным концентрациям андрогенов.
Патогенез. При увеличении секреции андрогенов в надпочечниках нарушается образование фолликулов (антральных и предовуляторных) и синтез эстрогенов в яичниках. Развивается кистозная атрезия фолликулов. Кроме снижения концентрации эстрогенов, увеличивается продукция ингибина, что блокирует выделение ФСГ и активирует синтез ЛГ. Эти нарушения вызывают развитие ПКЯ.
Клиника. Вирилизация женщин: уменьшение размеров таза (за счет distantia trochanterica), увеличение ширины плеч (за счет межакромиального размера), молочные железы гипопластичны; гипертрихоз (стержневые волосы расположены на внутренней поверхности бедер, промежности, внизу живота, над верхней губой, на щеках и подбородке); акне, жировая себорея.
Менструальный цикл — по типу олигоменории; может быть ановуляция или недостаточность лютеиновой фазы. Беременность наступает редко и, как правило, заканчивается самопроизвольным абортом в ранние сроки.
СПКЯ при нейроэндокринном синдроме(поликистозные яичники центрального генеза)
Этиология: нейроэндокринный синдром, послеродовое ожирение, гипоталамический синдром, диэнцефальный синдром, инфекция, интоксикация, эмоциональный и психический стресс, беременность.
Патогенез. В передних медиобазальных структурах гипоталамуса уменьшается синтез и секреция дофамина и эндорфи-нов, что приводит к нарушению ритма выделения ГнРГ и соответственно выработке ЛГ в аденогипофизе. В результате этого в яичниках нарушается фолликулогенез, что приводит к ановуля-ции. Параллельно отмечаются следующие патологические изменения: увеличение синтеза андрогенов в клетках внутренней оболочки фолликулов и стромы яичников, вторичный дефицит ароматазы, увеличение уровня ингибина. Данные процессы нарушают выделение ЛГ и ФСГ, как результат— гиперплазия стромы и кистозная атрезия фолликулов.
Клинические признаки:
1. Диэнцефальные (гипоталамические) нарушения: ней-роциркуляторная дистония по гипертоническому типу, повышение аппетита, полидипсия, нарушение сна, раздражительность, плаксивость.2. Ожирение III—IV степени. Повышение массы тела имеет специфический характер: отложение жира на плечевом поясе (климактерический горбик), молочных железах, внизу живота. На коже появляются полосы растяжения, усиливается пигментация кожных складок.3. Менархе появляется в 12-13 лет. В пубертатном периоде менструальный цикл неустойчивый (21—36 дней). В дальнейшем развивается олигоменорея, отмечаются дисфункциональные маточные кровотечения на фоне гиперпластических процессов эндометрия.4. Вторичное бесплодие (ановуляторное).
5. Гипертихоз имеет умеренный характер и развивается на фоне ожирения и олигоменории.
Диагностика ПКЯ
1. Анамнез больной.
2. Лабораторная диагностика: общий анализ крови, анализ крови на RW, HBs, ВИЧ, биохимический анализ крови, коагулограмма, глюкоза крови.
3. Гинекологический анамнез (нарушения менструального цикла и ановуляция, менархе).
4. Гинекологическое обследование.
5. Объективное обследование позволяет выявить наличие и степень гирсутизма, acanthosis nigricans — шероховатые гиперпигментированные участки кожи в местах повышенного ее трения и в складках. Это характерный признак инсулинорезистентности.
6. Определение уровня гормонов крови. Повышение со-держания связанного и свободного тестостерона, что косвенно свидетельствует об увеличении уровня инсулина и наличии инсулинорезистентности. Характерно повышения уровня ЛГ при сниженном или нормальном уровне ФСГ. Возрастание концентрации ДЭА (N = = 17,4-19,07 мкмоль/л) и ДЭА-сульфата (N = 2,1-8,8 мкмоль/л).
7. Определение уровня гормонов в моче: 17-ОКС (N = = 11-28 мкмоль/л) и 17- КС (N = 20-41 мкмоль/л). При СПКЯ имеет место умеренное повышение их уровня.
8. Исследование чувствительности к инсулину (тест на то-лерантность к глюкозе: определение уровня глюкозы до и через 2 часа после дачи 75 г глюкозы внутрь); согласно критериям ВОЗ, уровень глюкозы > 7,6 ммоль/луказывает на нарушение толерантности к глюкозе, а > 11 ммоль/л — о наличии диабета II типа. Для СПКЯ характерно снижение чувствительности к инсулину.
9. Изучение липидного профиля крови. К факторам риска развития СПКЯ относятся: повышение индекса массы тела, гиперинсулинемия, снижение ЛПВП, повышение ЛПНП и ЛПОНП, увеличение индекса талия/бедро, повышение уровня триглицеридов, увеличение общего холестерина.
10. УЗИ органов малого таза (определение размеров и структуры яичников). Критериями ПКЯ считают двустороннее увеличение размеров и объема (более 12 см3) яичников, а также визуализацию в паренхиме при сканировании вдоль длинной оси более 10 эхонегативных включений диаметром от 2-х до 8 мм. Строму при ПКЯ описывают как утолщенную с повышенной эхогенно-стью. В зависимости от характера локализации фол-ликулов выделяют периферический (субкапсулярный) и генерализованный (диффузный) тип ПКЯ.
11. Компьютерная томография яичников: четко выраженная капсула,гомогенная внутренняя структура, тонкие стенки, у пограничных опухолей яичников по внутренней поверхности капсулы определяются участки с повышенной плотностью размером до 4 х 5 см.
12. Лапароскопия позволяет определить размеры яичников и плотности капсулы (табл. 5.1).
13. Установление источника гиперандрогении, дексамета-зоновые пробы: малая дексаметазоновая проба: пациентке назначают дексаметазон по 0,5 мг каждые 6 часов (2 мг/сут) в течение 3 сут, общая доза препарата для проведения пробы составляет 6 мг. За два дня собирают суточную мочу для определения в ней 17-КС. При снижении содержания 17-КС по сравнению с исходными показателями более чем на 50—75 % проба считается положительной, что указывает на надпо-чечниковый источник андрогенов.
Снижение уровня 17-КС после пробы менее чем на 30—25 % указывает на яичниковое происхождение андрогенов. Содержание метаболитов андрогенов в моче снижается при этом за счет исключения надпочечниковой фракции. При отрицательной пробе, т.е. отсутствии падения 17-КС, проводят большую дексаметазоновую пробу: прием дексаметазона по 2 мг (4 табл. по 0,5 мг) одномоментно каждые 6 часов (8 мг/сут) в течение 3-х сут (общая доза 24 мг). Контроль содержания 17-КС производится так же, как при малой дексаметазоновой пробе. Отрицательный результат пробы ( полное отсутствие снижения 17-КС) с определенностью указывает на наличие вири-лизирующей опухоли надпочечников, поскольку секреция андрогенов в такой опухоли имеет авто-номный характер и не снижается при блокаде АКТГ гипофиза дексаметазоном.
Таблица 5.1 Дифференциальная диагностика первичных и вторичных ПКЯ
| Признак | Первичные ПКЯ | Вторичные ПКЯ | |
| На фоне надпочечниковойгиперандрогении | На фоне нейро-эндокринного синдрома | ||
| Менархе | 13-14 лет | 14-15 лет | 12—13 лет |
| Менструальныйцикл | Олигоменорея | Вторичное бесплодие или невынашивание беременности в ранние сроки | Вторичное бесплодие |
| Ожирение | Универсальное | Отсутствует | Специфическое |
| Телосложение | Женского типа | Мужского типа | Женского типа |
| Гипертрихоз | С менархе | До менархе | Развивается на фоне олигоменореи и ожирения |
| Другие признаки | НЦД, обменно-эндокринные нарушения | ||
| Гиперплазия эндометрия | Определяется даже при отсутствии маточных кровотечений | Редко, характерна пролиферация и нерезко выраженная атрофия | Присутствует всегда |
| Уровень андрогенов в крови | Повышен | Повышен | Повышен |
| Экскреция 17-окс и І7-КС | Нормальная | Увеличена | Нормальная |
| Лапароскопия яичников | Сглаженная белесоватаякапсула с древовидно расположенными сосудами; увеличены размеры яичников (5-6 х 4см). На поверхности фолликула отсутствует просвечивание фолликулярных кисточек. | Яичники увеличены в размерах менее, чем при первичных ПКЯ; капсула яичников несколько утолщена (просвечивание множества фолликулярных кисточек). | Яичники увеличены в размерах за счет стромы. Фолликулы различной степени зрелости. |
| Эхоскопия матки | Норма | Гипоплазия | Норма |
| Проба с дексаметазоном | Отрицательная | Положительная | Отрицательная |
Лечение ПКЯ
Консервативные методы лечения
1. Диетотерапия, направленная на снижение массы тела: ограничение калорийности до 1200—1800 ккал/сут; резкое ограничение легкоусвояемых углеводов: сахар заменить ксилитом или сорбитом; уменьшение количества жиров до 80 г, употребление жиров преимущественно растительного происхождения; повышение в рационе содержания белка; ограничение поваренной соли до 5 г/сут; исключение пряностей, крепких бульонов, коп-ченостей и солений; исключение алкогольных напитков; 5—6 разовый режим питания; разгрузочные дни 2—3 раза в неделю.
2. Регуляция менструального цикла.Применяют оральные комбинированные контрацептивы последнего поколения, не обладающие андрогенным действием. Они увеличивают концентрацию эстрогенов за счет повышения содержания ГСПС, защищают эндометрий (т.к. в условиях ано-вуляции и относительной гиперэстрогении велика вероятность развития гиперплазии эндометрия). Используют препараты с низким содержанием эстрогенов (не более 0,03 мг); по 1 табл. с 5-го по 25-й день цикла короткими курсами по 3 месяца с последующим перерывом 1 мес: марвелон (дезогестрел — 150 мкг, этинилэстрадиол — 30 мкг); логест (20 мкг этинилэстрадиола и 75 мкг гестодена); фемоден (этинилэстрадиола — 30 мкг, гестодена — 75 мкг); жанин (эти-нилэстридиол — 30 мкг, диеногест — 20 мкг).
3. Стимуляция овуляции:а) стимуляция овуляции кломифеном и хорионичес-ким гонадотропином:кломифен (клостилбегид) — по 1 табл. (50 мг) с 5-го по 19-й день цикла. Под действием кломифена наблюдается одновременное созревание многих фолликулов.Для усиления эффекта назначают хорионический гонадо-тропин: 10 000 ME профази на 14-й день или по 3000 ME xopu-гонина на 12,14,16 день цикла или по 5000 ME прегнила на 13 и 15 день цикла. При отсутствии эффекта доза кломифена может быть увеличина в 2 раза (во 2-м цикле) и в 3 раза (в 3-м цикле) под контролем размеров яичников (УЗИ). При наступлении овуляции на фоне гипопрогестеронемии допустимо назначение гестагенов во II фазе цикла в течение 10 дней: прегнин — по 0,02 г (2 табл.) сублингвально 2 раз/сут.; норэтистерон (норко-лут) — по 0,005 г 2 раз/сут.; оргаметрил (линестриол) — 0,005 г 1 раз/сут.; прогестерон — 1 мл 2,5% р-ра в/м через день, 5 дней; 17-ОПК— 1 мл 12,5% раствора в/м однократно; дидрогестерон (дуфастон) — по 10—20 мг (1-2 табл.); утрожестан — по 200— 300 мг в сутки в два приема (1 капсула утром через час после еды, 1—2 вечером — per vaginum).Курс лечения — 6 циклов. Контроль гиперстимуляции яичников!б) стимуляция овуляции фенобарбиталом — по 200мг/сут,в течение 6 недель с последующим переходом на50 мг/сут.;в) стимуляция овуляции с помощью ФСГ (гонал-Ф,менопаузальный гонадотропин, метродин, уро-фоллитропин) и хорионического гонадотропина (хоригонин, профази, прегнин): менопаузалъный го-надотропин (гонал-Ф, метродин, урофоллитропин)-назначают с первых 7 дней от начала менструальной реакции по 75 ME в течение 7—12 дней (контроль УЗИ). При отсутствии эффекта дозу увеличивают до 150—225 ME. При созревании фолликула (d — 22-25 мм) стимулируют овуляцию и образование желтого тела хорионическим гонадотропином: 10 000 ME профази на 14-й день или по 3000 ME хоригонина на 12,14,16 день или по 5000 ME прегнила на 13 и 15 день; г) стимуляция овуляции с помощью ФСГ или ЛГ (пер-гонал, пергогрин) и хорионического гонадотропина (хориогонин, профази): пергонал (по 75 ME ФСГ и 75хМЕ ЛГ) в/м по 1 мл от начала менструальной реакции в течение 7—12 дней; пергогрин (по 75 ME ФСГ и 35 ME ЛГ) — такая же схема. При созревании фолликула (d — 22—25 мм) стимулируют овуляцию и образование желтого тела хорионическим гонадотропином: 10000 ME профази на 14-й день или по 3000 ME хоригонина на 12,14,16 день. У пациенток с СПКЯ и высоким уровнем Л Г для стимуляции овуляции применяют последовательное назначение агонистов ГнРГ и ФСГ. Предварительная десенситизация гипофиза под влиянием аГнРГ повышает частоту овуляции после введения препаратов ФСГ:- гозерелин (золадекс) — выпускается в виде специального депо-препарата— стержня, содержащего 3,6 или 10,8 мг гозерелина ацетата, который вводят подкожно в переднюю стенку живота 1 раз в месяц на протяжении 2—4 месяцев;- трипторелин (декапептил, диферелин) — вводят по 525 мкг подкожно ежедневно в течение 7 дней, затем в поддерживающей дозе (105 мкг) ежедневно;- декапептил-депо (в 1 шприце содержится 3,75 мг трипто-релина и полимерный депонирующий наполнитель) — вводят подкожно или внутримышечно, по 1-й инъекции (3,75 мг) каждые 28 дней;- бусерелин — вводят подкожно по 500 мкг 3 раза в сутки, через 8 часов в течение 7 дней. На 8-й день лечения переходят на интраназальное введение бусерелина в суточной дозе 1,2 г в 4 приема;- даназол (производное синтетического стероида 17-а-этинилтестостерона). Назначается по 200-300 мг в сутки на протяжении 1 месяца с последующим снижением дозы до 100 мг в сутки в течение 2 месяцев ежедневно, затем на протяжении еще 2 месяцев по 100 мг с 14-го по 18-й день менструального цикла;- нафарелин (синарел) — спрей для эндоназального введения в дозе 400 мг/сутки, в 2 приема;- лейкопролид (люпрон) — в/м 3,75 мг 1 раз в месяц.
После назначения аГнРГ в течении 1—3 месяцев проводят стимуляцию овуляции с помощью препаратов ФСГ.
4. Лечение гирсутизма.
Препаратом выбора для пациенток с СПКЯ является: Диане—35, содержащий антиандроген (2 мг ципротерона ацетата) в комбинации с эстрогеном (35 мкг этинилэстрадиола). Ципротерона ацетат (ЦПА), входящий в состав этого препарата, является производным гипероксипрогестерона и, кроме того, обладает высокой антиандрогенной активностью. Механизм действия ЦПА заключается в его конкуренции с эндогенными активными андрогенами за места связывания со специфическими рецепторами, блокада которых препятствует действию андрогенов на клеточном уровне.
При выраженном гирсутизме рекомендуется комбинирования терапия андрокуром (чистым ЦПА) в дозе 10-25 мг с 1-го по 15-й день цикла с одновременным применением Диане—35 в течение 21 дня. При достижении желаемого контроля роста волос дозу ЦПА снижают и в качестве поддерживающей терапии продолжают лечение препаратом «Диане—35».
Для снижения гирсутизма рекомендуют терапию верошпи-роном в дозе 50—100 мг/сутки. В этой дозе верошпирон блокирует рецепторы андрогенов, подавляет синтез андрогенов в яичниках, усиливает периферическое превращение андрогенов в эстрогены. Эффект наблюдается через 6 месяцев — 1,5 года.
5. Лечение метаболического синдрома.
Целью лечения больных с метаболическим синдромом является максимальное снижение риска развития заболеваний сердечно-сосудистой системы. Гипогликемизирующий эффект при применении метформина связан с замедлением всасывания глюкозы в пищеварительном тракте, потенцированием периферического действия эндо- или экзогенного инсулина вследствие повышения его связывания с инсулиновыми рецепторами, торможения синтеза глюкозы в печени, а также усиление анаэробного гликолиза в периферических тканях.
Метформин (сиофор) — внутрь во время еды по 500 мг 3 раз/ сут., в течение 10—14 дней.
6. Антиоксиданти:
• метионин по 1 табл. (0,25 мг) 3 раз/сут. за 30 мин. до еды, 10—15 дней;• липоевая кислота по 25 мг 2—3 раз/сут. после еды, 20 дней;• аскорбиновая кислота по 200 мг (4 табл.) в день;
в токоферола ацетат по 1 капсуле (100 мг) 2 раз/сут.
7. Витаминотерапия:
• тиамина гидрохлорид 6% раствор по 1 мл в/м через день, №10. Пиридоксина гидрохлорид 5% раствор по 1 мл в/м через день №10 или в таблетках. По 10 мг 1—2 раз/сут., 3 недели.• фолиевая кислота по 1 мг 2—3 раз/сут., 3 недели;• никотинамид по 25 мг 2 раз/сут. или по 15 мг на день, 2—3 недели;
• цианкобаламина гидрохлорид по 30— 100 мкг 2—3 раза в неделю.
Хирургические методы лечения ПКЯ
1. Клиновидная резекция яичника
Показанием к операции является отсутствие эффекта от консервативной терапии. Техника: после выведения яичника в рану, он удерживается или рукой оператора, или марлевой полоской вокруг ворот яичника. Клиновидно иссекают ткани яичника почти до его ворот. Удаляют 2/3 обьема яичника. Целость его восстанавливают путем наложения тонких кетгутовых швов круглой крутой иглой. Первый вкол производят с захватом дна раны, второй — поверхностно. При завязывании шва края яичника хорошо сопоставляют. Завязывать нити нужно после наложения всех швов, так как если завязать только первый ряд швов, то трудно захватить дно раны яичника.
2. Декортикация яичника
При наличии склерокистозной оболочки производят так называемую декортикацию плотной поверхностной оболочки. С этой целью скальпелем или ножницами удаляют измененную белочную оболочку яичников, фолликулы прокалывают иглой, края ушивают кетгутовыми лигатурами.
3. Эндохирургическая стимуляция овуляции при синдроме Штейна — Левенталя
При лечении синдрома Штейна-Левенталя применяется метод двустороннего иглового аспирационного дренирования кистозных фолликулов в сочетании с двусторонней клиновидной резекцией 1\2 части яичников с использованием биполярного тока в режиме резания и коагуляции. Лапароскопический доступ осуществляется с помощью 4 троакаров: двух диаметром 11 мм, двух — 5 мм. После создания пневмоперитониума лапароскоп с подсоединенной видеокамерой вводится через разрез в зоне пупка, а другие разрезы располагаются над лобком, в 5— 6 см от срединной линии живота. Надлобковый (5 мм) и левый латеральный (5 мм) разрезы используются для рабочих инструментов, фиксации яичников и выполнения манипуляций на них, правый латеральный разрез (11 мм) — для орошения и санации брюшной полости и удаления резецированных частей яичников. Яичник фиксируется захватывающими зажимами. Через надлобковый троакар вводится игла для аспирационного дренирования, соединенная с емкостью для забора фолликулярной жидкости и вакуумным электроотсосом. Производится иг-ловая пункция и аспирационное дренирование всех кистозных включений электроотсосом под контролем трансвагинального УЗИ. Затем осуществляется двусторонняя резекция части яичника коагулятором типа «двойной крючок» с применением биполярного тока в режиме «резания». Дополнительный гемостаз раневой поверхности яичника проводится этим же коагулятором с применением биполярного тока в режиме «коагуляции».
Клиновидная резекция и коагуляционный гемостаз выполняются при постоянном орошении рассекаемых и коагулируемых поверхностей холодным раствором фурацилина.
4.Лапароскопическая эндотермокоагуляция в лечении СПКЯ
Перед началом лапароскопии в матку вводится манипулятор. Через иглу Вереша, введенную в нижний край пупка, ин-суфлируется С02. Для безопасного введения первого троакара в области нижнего края пупка внутрибрюшное давление повышают до 15—17 мм.рт.ст. и удерживают на уровне 12—14 мм. рт.ст. с помощью лапарофлатора. Затем в правой и левой подвздошной области латеральнее локализации эпигастральных сосудов дополнительно осуществляются 2 пункции троакарами диаметром 5 мм. Больная помещается в положение Тренделенбурга, проводится диагностическая лапароскопия, включающая хро-мосальпингоскопию. Перед эндотермокоагуляцией проводится расширенная биопсия яичников. Для гистологического исследования из каждого яичника иссекают кусочки ткани в виде клина размером 2 х 1 х 1 см. Раневая поверхность коагулируется точечным электродом Сема («Winsar», Германия). В качестве электрода используется миомэнуклеатор Сема (размеры рабочей поверхности 5x15 мм). Электрод располагается перпендикулярно к яичнику, вводится радиально на глубину 7-Ю мм, отверстия располагаются на расстоянии 10—12 мм друг от друга. Первые 2 пункции производятся в области полюсов яичника, в направлении его длинника на глубину 15 мм. Температура рабочей поверхности электрода 120 °С, длительность каждой коагуляции — 10—15 с, в среднем проводится 8-12 коагуляций. По окончании процедуры на одном яичнике, те же манипуляции выполняются на втором. Затем брюшная полость промывается с помощью аквапуратора 0,9 % раствором натрия хлорида (t = 37-38 °С).
Физиотерапия СПКЯ
При первичном СПКЯ применяют галъванофорез стекловидного тела или лидазы ( активирует ферментативную систему гонад). Электроды размещают в надлобковой области. Процедуру проводят ежедневно в течение 15 дней.
При СПКЯ центрального генеза назначают:
1. Эндоназалъный гальванофорез витамина В1 (витамин В1 улучшает обмен веществ и нервно-рефлекторную регуляцию, что при эндоназальном введении влияет на гипоталамо-гипофизарные образования). Курс 10—15 процедур.
2. Магнитотерапию на воротниковую зону (магнитное поле вызывает ускорение кровотока, имеет сосудорасширяющее, гипотензивное действие, а также неспецефическое действие на гипоталамо-гипофизарную систему). Ежедневно, курс 12— 15 процедур. При возобновлении менструальной функции в дальнейшем воздействуют только на воротниковую зону.
3. Водолечение. Показаны хлоридно-натриевые, изумрудные, морские (соляные), хвойные и фитованны. Механизм действия: седативное, болеутоляющее, противовоспалительное, гипосенсибилирующее и спазмолитическое действие. Методика проведения: t воды — 34—36 °С, длительность — 10—15 мин.; курс — 10—15 ванн.
4. Души: дождевой, струйный (душ Шарко); веерообразный шотландский, циркулярный, t° воды — 31—38 °С, ежедневно, курс — 10—15 процедур.
При всех видах СПКЯ:
1. СМТ-электрофорез области придатков экстрактом плаценты. Механизм действия: улучшение кровообращения, лимфоотока, увеличивает проницаемость тканей и усвоение веществ экстракта плаценты, которые транспортируются кровью. Лекарственное вещество вводится с 2-х полюсов с добавлением буферного раствора (3% р-р соды) по 10 мл на прокладку. Силу тока подбирают индивидуально — до возникновения слабой вибрации (8-12 м). Ежедневно, курс 10-15 процедур.
2. Массаж (улучшает трофику, нервную проводимость, процессы регенерации). Применяют общий массаж, массаж конечностей, зон роста, воротниковой зоны и мышц спины.
Источник: Практическая гинекология Лихачев В.К. 2007 г.
Синдром поликистозных яичников (СПКЯ) из другого учебного пособия
www.medsecret.net
Синдром поликистозных яичников
Синдром поликистозных яичников – это заболевание, которое развивается у женщин при условии слишком интенсивной выработки мужского полового гормона – андрогена. Вследствие столь активного продуцирования андрогена яйцеклетки остаются в фолликулах. В свою очередь происходит превращение фолликулов в кисты.
Современная статистика свидетельствует о том, что синдром поликистозных яичников чаще всего проявляется у девушек, вступивших в период полового созревания. Однако недуг может развиваться у женщин любого возраста. В позднем возрасте – в период менструальной паузы – проявляется так называемый вторичный поликистоз яичников, как последствие хронических женских болезней. Заболевание необходимо правильно лечить, так как оно может угрожать здоровью женщины. Кроме того, образование множественных кист на яичниках значительно снижает способность женщины к зачатию и вынашиванию ребенка. Но все же после грамотного и своевременного лечения болезни и устранения проблемы такая пациентка может выносить и родить здорового малыша.
Причины заболевания
Поликистозные яичники – следствие гормонального дисбаланса в организме женщины. Кисты образуются из-за слишком высокого уровня выработки андрогенов и понижения продуцирования прогестерона. Некоторые специалисты высказывают теории о том, что причиной такого сбоя является нарушенное гормональное взаимодействие между гипоталамусом и яичниками. Есть также данные о том, что на проявление этого недуга влияет наследственный фактор. То есть более высокие шансы заболеть отмечаются у тех женщин, у которых в семье наблюдались случаи синдрома поликистозных яичников. Следовательно, при наличии этой болезни у родственниц по женской линии женщина должна регулярно проходить осмотр у врача.
Симптомы синдрома поликистозных яичников
При развитии у женщины синдрома поликистозных яичников под влиянием эндокринного дисбаланса нарушается не только строение, но и функции яичников. В тканях яичников развиваются кисты, которые выглядят как небольшие пузырьки с жидкостью внутри. Такие кисты – это видоизмененные яйцеклетки, которые созрели, однако овуляция так и не произошла. Вследствие этого происходит увеличение яичников, а на их поверхности появляются бугорки. При этом происходит сбой менструального цикла. А в некоторых случаях менструации могут полностью прекратиться.
В большинстве случаев сидром поликистозных яичников начинает развиваться у молодых женщин. Чаще всего поликистозные яичники проявляются параллельно с первой менструацией, началом половой жизни, сильной и резкой прибавкой массы тела, беременностью. На протяжении достаточно продолжительного периода женщина может не знать о том, что у нее развивается это заболевание, так как видимые симптомы поликистоза яичников отсутствуют. Одним из основных проявлений в данном случае считаются нерегулярные месячные. Менструации могут наступать нерегулярно, редко, а со временем прекратиться полностью. В таком случае у женщины диагностируется бесплодие ввиду отсутствия овуляции, при которой и происходит выход созревшей яйцеклетки. Бесплодие, являющееся последствием хронической ановуляции, диагностируется при поликистозных яичниках примерно у трети женщин. Кроме того, у больных возможно периодическое проявление дисфункциональных маточных кровотечений.
Существует также ряд других симптомов болезни, однако их проявление имеет место не у всех женщин. В данном случае речь идет о сильном оволосении тела, интенсивном выпадении волос на голове, уменьшении груди, появлении прыщей и угрей. Кроме того, у женщин, которые страдают синдромом поликистоза яичников, достаточно часто наблюдается появление избыточного веса. Существует даже статистика, которая свидетельствует о том, что примерно 30-60% женщин, у которых диагностированы поликистозные яичники, страдают от ожирения. При избыточном весе у женщины могут более резко выявляться и другие симптомы заболевания. Кроме того, при осмотре у гинеколога у части женщин с синдромом поликистоза яичников наблюдается гипертрофированный клитор.
Осложнения заболевания
Ранее лечение поликистоза яичников практиковалось исключительно у женщин репродуктивного возраста, которые имели желание забеременеть. Но на сегодняшний день лечение недуга считается обязательным для всех женщин, у которых был диагностирован поликистоз яичников, так как эта болезнь может спровоцировать ряд неприятных осложнений. Так, ввиду общего гормонального дисбаланса организма в крови длительный период имеет место слишком высокое содержание эстрогена. В итоге у пациентки возрастает риск развития рака эндометрия и рака молочной железы. К тому же вследствие отсутствия менструации эндометрий значительно утолщается, что также провоцирует развитие онкологической патологии у молодых женщин.
У женщин с поликистозными яичниками отмечается высокая резистентность к собственному инсулину. Вследствие этого увеличивается количество производимого поджелудочной железой инсулина. В итоге возможно несколько типов осложнений. В частности, поджелудочная железа может утратить способность продуцировать инсулин, что приведет к развитию сахарного диабета. Вследствие высокого уровня инсулина может активизироваться продуцирование андрогенов. Также вследствие слишком высокого уровня инсулина снижается количество «полезного» холестерола. У женщины растет артериальное давление и повышается риск проявления атеросклероза, развития сердечнососудистых болезней в будущем. Кроме того, осложнением болезни часто становится ожирение.
Диагностика синдрома
К сожалению, к врачам большинство женщин, страдающих от поликистоза яичников, обращаются за помощью врача только тогда, когда уже совершенно очевидным становится бесплодие. Именно синдром поликистозных яичников считается одной из наиболее часто встречающихся причин бесплодия у женщин. Поэтому современные врачи настаивают на том, чтобы женщины, у которых отмечается нерегулярный менструальный цикл либо месячные вообще отсутствуют, обязательно проходили обследование с целью исключения развития поликистозных яичников. Особенно важно исключить недуг, если у женщины проявляются и другие признаки поликистоза яичников.
В процессе диагностики обязательно проводится внутреннее обследование. Чтобы определить состояние яичников, женщине назначается проведение внутреннего УЗ сканирования. Для этого во влагалище вводится специальный датчик. Основным критерием для установления диагноза таким методом является наличие больше 8 фолликулярных кист, диаметр которых составляет меньше 10 мм. Также при заболевании определяют гиперплазию эндометрия. Иногда требуется также дополнительное исследование, для чего пациентке назначается клапороскопия. В брюшной стенке производится прокол, сквозь который оптический прибор вводят в брюшную полость. С помощью этого прибора врач производит осмотр яичников. Кроме того, назначается анализ мочи и крови, так как результаты таких анализов позволяют определить избыток или недостаток гормонов.
Чтобы подтвердить либо опровергнуть диагноз, учитывается избыток эстрогенов, андрогена, лютеинизирующего гормона, а также недостаток фолликулостимулирующего гормона. Также пациентке проводится анализ на восприимчивость к глюкозе, позволяющий определить активность собственного инсулина. Кроме того, при поликистозе яичников отмечается высокий уровень холестерола и триглицеридов. Таким образом, диагноз «синдром поликистозных яичников» устанавливается в случае наличия двух признаков из трех: ановуляция (женское бесплодие), признаки поликистоза яичников, выявленные при УЗИ, гиперандрогения, подтвержденная лабораторными исследованиями.
Беременность при заболевании
Женщин детородного возраста часто волнует вопрос о том, сочетается ли поликистоз яичников и беременность. В данном случае важно учесть, что шансы зачать ребенка резко повышаются у женщины, прошедшей адекватное и полноценное лечение, так как зачатию при поликистозе яичников препятствует только отсутствие овуляции. Поэтому в этом случае очень важен регулярный прием медикаментозных препаратов, которые назначает врач.
Лечение заболевания
Правильное лечение синдрома поликистозных яичников состоит не только в проведении медицинских процедур и приеме лекарственных препаратов. Очень важно также производить процедуры, направленные на общее оздоровление женщины. Если врач и пациентка обеспечивают правильный и своевременный подход к терапии, то шанс излечить заболевание достаточно высокий. Если уровень андрогенов в крови больной понижается, у нее происходит восстановление менструального цикла и исчезают некоторые внешние проявления недуга.
Для лечения поликистозных яичников применяются разнообразные препараты, при назначении которых обязательно учитывается характер гормонального расстройства, а также наличие у женщины гипертонии и сахарного диабета. Но в большинстве случаев женщинам с поликистозными яичниками показан прием комбинированных оральных контрацептивов. При отсутствии эффекта от таких препаратов врач принимает решение о назначении медикаментозных препаратов, которые восстанавливают способность женщины к репродукции. Такие препараты стимулируют процесс выработки фолликулостимулирующего гормона, который и определяет запуск процесса овуляции.
При повышенном уровне инсулина целесообразен прием препаратов, которые позволяют сделать процесс утилизации глюкозы более эффективным. Но до сегодняшнего дня некоторые специалисты отмечают, что влияние таких препаратов на плод до конца не выяснено. Медики утверждают, что консервативные методы эффективны примерно в 50% случаев. При сильном увеличении размеров яичников и наличии в них большого количества кист возможно проведение пациентке хирургической операции. Чтобы восстановить фертильность, чаще всего проводятся эндоскопические оперативные вмешательства, так как они дают возможность свести к минимуму период восстановления. Часто оперативное вмешательство по иссечению кист проводят с использованием лазера. Кроме того, при поликистозных яичниках практикуется клиновидная резекция яичников, декапсуляция яичников, демедуллэктомия, электропунктура и другие методы. В процессе таких вмешательств разрушается либо удаляется часть яичника, который вырабатывает андрогены. В итоге происходит восстановление нормальной связи между яичниками и центральными структурами. Оперативное лечение при синдроме поликистозных яичников имеет достаточно высокую эффективность по сравнению с медикаментозной терапией. После операции восстановление месячного цикла наблюдается у 95% пациенток, а у более 80% устраняется бесплодие.
Проведение оздоровительных процедур рекомендуется тем женщинам, у которых отмечается сильное оволосение и избыточный вес. В данном случае очень важно придерживаться активного образа жизни, получать регулярные умеренные физические нагрузки, а также придерживаться диеты, которая назначается больным сахарным диабетом. Диета должна быть низкокалорийной (не больше 2000 килокаллорий в день) Если женщина страдает от сильного ожирения, то применяются дополнительные методы лечения, направленные на борьбу с лишним весом. Приведение у к норме показателей массы тела очень часто позволяет нормализовать и менструальную функцию, избавиться от чрезмерного оволосения. Но если оволосение все же является серьезным косметическим дефектом, то волосы удаляют, используя специальные кремы, депилятор, воск и другие методы, помогающие устранить ненужные волосы. Все эти методы позволяют получить временный эффект. С помощью же электроэпиляции можно избавиться от лишних волос навсегда. При отсутствии эффекта от описанных выше методов лечения в некоторых случаях практикуется проведение экстракорпорального оплодотворения.
medside.ru
Синдром поликистозных яичников
А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю ЯСиндром поликистозных яичников (СПКЯ) - патология структуры и функции яичников на фоне нейрообменных нарушений с хронической ановуляцией и гиперандрогенией. СПКЯ встречается у 5-10% женщин репродуктивного возраста, причем 73% таких пациенток страдают ановуляторным бесплодием, 85% - гирсутизмом и 95% - гиперандрогенией. СПКЯ остается наиболее частой причиной нарушения менструальной и генеративной функций у женщин репродуктивного возраста.
Наиболее практичной для использования в клинической практике является классификация, предложенная МЛ. Крымской. Она основана на выделении трех форм синдрома поликистозных яичников. «Типичная» форма сопровождается яичниковой гиперандрогенией («первичные» поликистозные яичники); «сочетанная», или «смешанная» форма включает в себя яичниковую и надпочечниковую гиперандрогению; «центральная» форма обусловливает гиперандрогению и выраженную дисфункцию центральных отделов репродуктивной системы с преобладанием нейрообменно-эндокринных нарушений («вторичные» поликистозные яичники).
Современное представление о патогенезе СПКЯ, помимо нарушений гипоталамо-гипофизарного комплекса, яичников и надпочечников, включает метаболические нарушения и ауто-паракринные факторы регуляции стероидогенеза в яичниках.
При СПКЯ хроническая ановуляция с нарушением менструального цикла сочетается с клиническими и/или биохимическими проявлениями гиперандрогении. Возможными, но не обязательными диагностическими критериями являются увеличение соотношения ЛГ/ФСГ, эхографические признаки поликистозных яичников и инсулинорезистентность.
Существуют эндогенные и экзогенные факторы, способствующие нарушению функции гипоталамо-гипофизарной системы и повышенному синтезу ЛГ: генетические, ожирение, метаболизм инсулина, внутрияичниковые факторы и конечная реакция гипоталамо-гипофизарной системы на периферические стероиды.
К повышению частоты и амплитуды секреции Л Г приводит в первую очередь изменение синтеза ГнРГ. Нарушение цирхорального ритма выделения ГнРГ с периода менархе может быть следствием стрессовых факторов. Повышенный синтез и выделение эндогенных опиоидов нарушают дофаминергическую регуляцию секреции ГнРГ и приводят к повышению базального уровня секреции ЛГ и относительному уменьшению продукции ФСГ. Увеличение амплитуды выделения ЛГ при СПКЯ обусловлено как первичным нарушением синтеза ГнРГ, так и хронической ановуляцией. Оба эти эффекта взаимно потенцируются.
Стимуляция ЛГ приводит к повышению синтеза андрогенов у больных с СПКЯ в результате ферментных нарушений стероидогенеза. Однако после лечения ГнРГ с целью подавления гонадотропной функции не происходит снижения секреции андрогенов в тека-клетках поликистозных яичников, что подтверждает предположение об автономной секреции андрогенов в поликистозных яичниках под влиянием местных факторов.
Изучение биосинтеза гормонов в клетках гранулезы поликистозных яичников показало, что лютеинизированные клетки теряют способность к синтезу прогестерона. Это является одним из возможных механизмов ановуляции у пациенток с СПКЯ.
Ожирение у пациенток с СПКЯ имеет центральный генез и объясняется нарушением опиоидной регуляции гипоталамических центров, ответственных за чувство голода и насыщения. Повышение концентрации эндорфина активизирует гипоталамо-гипофизарно-надпочечниковую систему и повышает синтез кортикостероидов и андрогенов, ответственных за формирование ожирения и инсулинорезистентности. Основным этиологическим фактором ожирения считается хронический стресс. Ожирение не играет решающей роли в патогенезе СПКЯ, но из-за гиперинсулинемии и инсулинорезистентности усугубляет имеющиеся эндокринные нарушения.
Патогенетические механизмы инсулинорезистентности у пациенток с СПКЯ обусловлены нарушениями на пострецепторном уровне. Рецепторы к инсулину не изменены, но утилизация глюкозы клеткой снижена. Экспериментально показано, что инсулин и инсулиноподобный фактор роста (ИФР) оказывают митогенное влияние на яичники с пролиферацией клеток гранулезы и усиливают действие гонадотропинов. В процессах стероидогенеза в яичниках участвуют не только гонадотропные гормоны, но и ИФР, эпидермальный фактор роста, фактор роста фибробластов. Метаболические нарушения при СПКЯ, в первую очередь гиперинсулинемия и инсулинорезистентность, усугубляют нарушения эндокринного статуса, что клинически проявляется усилением гирсутизма и увеличением частоты вторичной аменореи.
Более чем у 50% больных с СПКЯ повышен уровень ДГЭА-С-андрогена, синтезируемого в большей степени в надпочечниках. Неэффективность клиновидной резекции яичников у части больных свидетельствует о сочетанной надпочечниково-яичниковой гиперандрогении.
Основными клиническими симптомами при всех формах СПКЯ является нарушение менструальной и репродуктивной функции. СПКЯ сопровождается нарушениями менструального цикла по типу менометроррагии, олигоменореи, вторичной аменореи.
При «типичной» форме СПКЯ с преобладанием яичниковой гиперандрогении наблюдается олигоменорея, реже вторичная аменорея. При этой форме менструальный цикл нарушен с периода менархе, поскольку нарушение гормональной функции начинается с пубертатного периода. Возраст менархе 12-13 лет, как и в популяции.
При «смешанной» форме СПКЯ менархе позднее, менструальный цикл нарушен по типу вторичной аменореи. В репродуктивном возрасте наблюдается хроническая ановуляция и чаще первичное бесплодие.
При «центральной» форме СПКЯ менархе наступает в нормальные сроки. Но менструальный цикл имеет «неустойчивый» характер, приводя в последующем к олиго- или аменорее. Нарушения репродуктивной функции проявляются невынашиванием беременности на малых сроках и вторичным бесплодием. Кроме нарушений менструальной функции отмечаются проявления дисфункции со стороны гипоталамо-гипофизарной системы. Спровоцировать заболевание могут стрессы, аденовирусная инфекция, травмы головного мозга, начало половой жизни.
Главной причиной обращения к врачу пациенток юного возраста становится избыточное оволосение, частота которого при СПКЯ составляет по данным различных авторов, от 50 до 100%.
Гирсутизм при «типичной» форме СПКЯ развивается постепенно с периода менархе, в отличие от адреногенитального синдрома, когда гирсутизм развивается до менархе, с момента активации гормональной функции надпочечников. Возможен избыточный рост волос на верхней губе, подбородке, по белой линии живота. Резко выраженный гирсутизм и гипертрихоз нехарактерны для этой формы СПКЯ.
У пациенток со «смешанной» формой в 100% наблюдается гирсутизм. Избыточное оволосение отмечается на внутренней и наружной поверхности бедер, белой линии живота, голенях, «усики» на лице. Рост волос начинается с менархе или раньше.
У 60-90% больных с «центральной» формой СПКЯ гирсутизм проявляется позже, через 3-5 лет после нарушения менструальной функции, появляется уже на фоне ожирения и становится более выраженным в репродуктивном возрасте. У этих пациенток отмечаются и дистрофические изменения: полосы растяжения на груди, животе, бедрах, ломкость ногтей и волос.
У 50% больных с «типичной» формой СПКЯ отмечается превышение массы тела с подросткового возраста, распределение подкожной жировой клетчатки носит равномерный характер. При смешанной форме СПКЯ ожирение наблюдается редко. При центральной форме ведущей жалобой является избыточная масса тела. Ожирение достигает II-III степени, жировая ткань расположена в основном на плечевом поясе, нижней половине живота и бедрах.
Диагностику СПКЯ начинают с тщательного изучения анамнеза. СПКЯ формируется с пубертатного периода и характеризуется нарушением становления менструальной функции. Нерегулярные менструации с периода пубертата позволяют различить «первичные» и «вторичные» поликистозные яичники. Нарушения менструальной функции от олигоменореи и вторичной аменореи до менометроррагий указывают на ановуляцию. Хроническая ановуляция является причиной бесплодия, в основном первичного.
Клиническим критерием диагностики СПКЯ является гирсутизм (у 69% больных СПКЯ), появляющийся одновременно с началом пубертатного периода. Выраженность других клинических проявлений гиперандрогении различна. Прогрессирование симптомов вирилизации - гипертрофии клитора, дефеминизации фигуры, снижения тембра голоса требует исключения гормонально-активных опухолей яичников и надпочечников и не типично для СПКЯ. Важным клинико-диагностическим критерием СПКЯ является ожирение.
Высокоинформативным методом в диагностике СПКЯ является УЗИ. Существуют четкие критерии эхоскопической картины яичников при трансвагинальном УЗИ:
а) увеличение объема яичников более 9 см3, в среднем 16-20 см3;
б) гиперплазированная строма, составляющая 25% объема;
в) более 10 атретичных фолликулов, расположенных по периферии под утолщенной капсулой (рис. З.1.).
Мультифолликулярные яичники, также характерные для периода пубертата и аменореи на фоне потери массы тела, отличаются от яичников при СПКЯ меньшим количеством маленьких фолликулов.
К гормональным критериям диагностики СПКЯ относят соотношение ЛГ/ФСГ более 3-3,5. Однако исследования последних лет показывают, что нормальные уровни гонадотропных гормонов не исключают диагноза СПКЯ (увеличение соотношения ЛГ/ФСГ выявляется лишь у 20% больных с типичной формой СПКЯ). Диагностике гиперандрогении, особенно яичниковой, помогает определение свободного тестостерона. Повышение уровня свободного тестостерона при СПКЯ коррелирует с выраженностью гирсутизма. Уровни ДГЭА-С и 17-гидроксипрогестерона нормальные при «типичной» форме и повышены при надпочечниковом компоненте («смешанная» форма СПКЯ). При «центральной» форме СПКЯ соотношение ЛГ/ФСГ такое же, как при типичной форме, но характерный анамнез и клинические симптомы позволяют верифицировать эту форму СПКЯ.
Обязательным этапом в обследовании больных с СПКЯ является диагностика метаболических нарушений - гиперинсулинемии и инсулинорезистентности. Значение индекса инсулин/глюкоза более 3 свидетельствует о гиперинсулинемии. Определение содержания глюкозы помогает диагностике инсулиннезависимого сахарного диабета. Изучение метаболического профиля крови имеет значение для дальнейшей терапии, поскольку при гипергликемии стимуляция овуляции противопоказана во избежание синдрома гиперстимуляции яичников.
Лапароскопия позволяет визуально оценить яичники. Типичная лапароскопическая картина яичников: размеры увеличены до 5-6 см в длину и 4 см в ширину, капсула сглаженная, утолщенная, жемчужно-белесоватая. Отсутствие просвечивающих фолликулярных кисточек и стигм овуляции свидетельствует об увеличенной толщине капсулы яичников, что затрудняет биопсию.
Последовательность лечебных мероприятий у больных с СПКЯ зависит от предъявляемых жалоб, клинических проявлений заболевания и возраста пациентки. Поскольку основной причиной обращения к врачу больных репродуктивного возраста является бесплодие, цель лечения состоит в восстановлении менструальной и одновременно репродуктивной функций, профилактике гиперпластических процессов в органах-мишенях и коррекции преобладающего симптомокомплекса. С этой целью применяют консервативные и оперативные методы лечения.
Первым этапом лечения при ожирении независимо от формы заболевания является нормализация массы тела. Наибольший эффект дает сочетание диетотерапии с массажем, лечебной физкультурой, иглорефлексотерапией. Лечебное голодание противопоказано больным с признаками гипоталамо-гипофизарной дисфункции.
Ожирение у больных с СПКЯ усугубляет гиперинсулинемию и инсулинорезистентность, вследствие чего изменяется метаболизм андрогенов и развивается гиперандрогения. Снижение массы тела приводит к нормализации эндокринного профиля крови, снижению уровня инсулина и андрогенов и восстановлению регулярных менструаций. Однако у некоторых больных с СПКЯ и генетически детерминированным ожирением стойкого снижения массы тела добиться трудно. При СПКЯ «центрального» генеза патогенетически обоснованно применение препаратов, коррелирующих нейромедиаторный обмен (дифенин, хлоракон).
Следующим этапом лечения является стимуляция овуляции, которую начинают с применения кломифена. Кломифен обладает антиэстрогенным свойством, блокируя рецепторы к эстрадиолу. После отмены препарата гонадотропная функция нормализуется. Кломифен не стимулирует непосредственно яичники, а вызывает овуляцию путем кратковременной нормализации гипоталамо-гипофизарно-яичниковой системы. Препарат назначают по 100 мг с 5-го по 10-й день. Лечение кломифеном восстанавливает овуляцию у 48-80% больных, беременность наступает у 20-46%. При резистентности к кломифену не следует повышать его дозу. Стимуляцию овуляции в таких случаях можно проводить гонадотропными препаратами (пергонал, хумегон) по индивидуальным схемам. Однако стимуляция овуляции, особенно при повышенном уровне инсулина и ожирении, увеличивает риск развития синдрома гиперстимуляции или отсутствия всякой реакции. В связи с этим применяют хирургические методы стимуляции овуляции эндоскопическим доступом.
Хирургическое лечение основано на нормализации гонадотропной секреции в результате уменьшения объема андрогенсекретирующих тканей поликистозных яичников и, следовательно, снижения уровня экстрагонадных эстрогенов, повышающих чувствительность гипофиза к ГнРГ. К хирургическим методам коррекции СПКЯ относятся клиновидная резекция, термокаутеризация, термовапоризация и декапсуляция поликистозных яичников. Хирургическое лечение наиболее эффективно при типичной форме СПКЯ. Преимуществом хирургических методов овуляции является отсутствие риска развития многоплодной беременности и синдрома гиперстимуляции яичников. Методом выбора хирургического лечения остается эндоскопический доступ, который снижает частоту образования спаек. Эффективность различных методов хирургической коррекции примерно одинакова. Овуляция восстанавливается в 64-92%, фертильность - в 53-85% случаев.
Лечение женщин, не планирующих беременность, преследует две цели: устранение гирсутизма и нарушений менструального цикла и профилактику отдаленных осложнений СПКЯ, снижающих качество жизни. Нарушения менструального цикла по типу менометроррагий являются показанием для раздельного диагностического выскабливания. Последующяя терапия зависит от результатов морфологического состояния эндометрия. С целью нормализации менструального цикла применяют комбинированные оральные контрацептивы (КОК), снижающие уровень андрогенов, нормализующие менструальный цикл и способствующие профилактике гиперпластических процессов, атипической гиперплазии и рака эндометрия. У пациенток с СПКЯ в сочетании с нарушением жирового обмена КОК целесообразно комбинировать с медикаментозной терапией инсулинорезистентности. Сочетание КОК с антиандрогенами потенцирует снижение секреции андрогенов. Антиандрогены блокируют рецепторы андрогенов в ткани-мишени и подавляют гонадотропную секрецию. К антиандрогенам относится диане-35, оказывающий и контрацептивное действие. Усиления антиандрогенного эффекта диане-35 можно дополнительным назначением андрокура по 25-50 мг с 5-го по 15-й день менструального цикла. Длительность лечения от 6 мес до 2 лет и более.
Антиандрогенный эффект дает верошпирон, блокирующий периферические рецепторы и синтез андрогенов в надпочечниках и яичниках. Его длительное применение по 100 мг вдень уменьшает гирсутизм. Однако медикаментозное лечение гирсутизма не всегда эффективно, в связи с чем применяют косметические средства.
Частота гиперпластических процессов эндометрия и риск атипической гиперплазии и рака эндометрия у больных с СПКЯ, особенно «типичной» и «центральной» формы, определяют активную тактику ведения этих больных даже при отсутствии жалоб. Выявление и лечение больных с СПКЯ служат мерами профилактики развития рака эндометрия. В связи с риском рака эндометрия, особенно при метаболических нарушениях, больным с СПКЯ показано диагностическое выскабливание слизистой оболочки матки.
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Синдрома поликистозных яичников, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.www.eurolab.ua