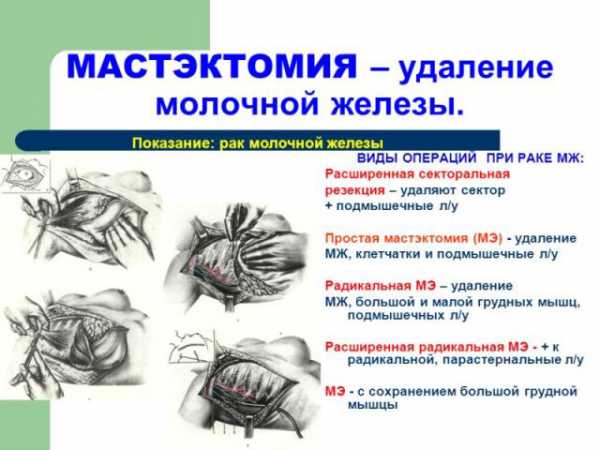
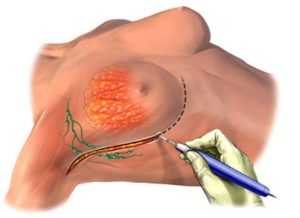
Муцинозный рак молочной железы
Муцинозная или протоковая карцинома молочной железы
Это злокачественное опухолевое образование, которое встречается чрезвычайно редко, по сравнению с другими формами карциномы молочной железы. Все у 2% пациенток диагностируют эту форму рака. Это такое заболевание, которое также называют перстневидноклеточным раком или коллоидным.
Свое название он получил из-за особой формы атипичных клеток, которые появляются при заболевании. Дело в том, что белки, окрашенные в контрастирующий цвет, расходятся от центра к периферии клетки, тем самым образуя форму, которая похожа на перстень.
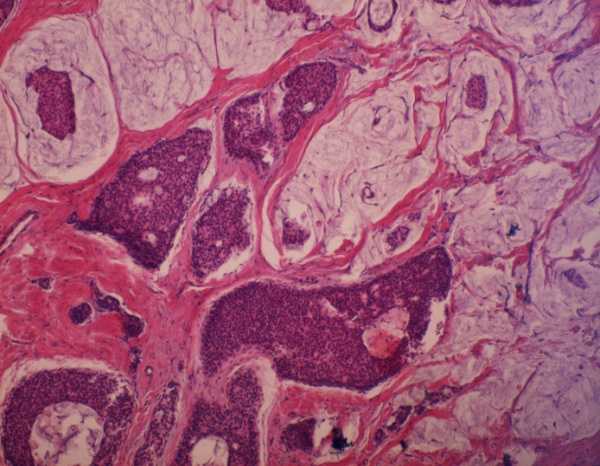 Муцинозная карцинома
Муцинозная карцинома Особенности заболевания
Чаще всего это заболевание встречается у женщин в возрасте от 65 до 70 лет. Самая главная черта, которая отличает муцинозную форму карциномы от других злокачественных образований – это высокое содержание внеклеточной и внутриклеточной слизи.
Среди других особенностей врачи-онкологи выделяют:
- необычное строение клеток даже для рака, при котором сами клетки являются протокоподобными образованиями, плавающими в слизи и подразделяющимися на секторы;
- при визуальном осмотре самой опухоли рак представляет собой узловое образование диаметром до 2 см, которое имеет четкие границы без непосредственной связи с кожей;
- структура образования имеет мягкую консистенцию;
- на разрезе раковое образование блестит и покрывается влагой;
- в некоторых случаях могут быть обнаружены кальцификаты (отложения солей кальция);
- слабо выражены признаки злокачественной опухоли.
Карцинома молочной железы может носить как злокачественный, так и доброкачественный характер (речь идет о муцинозной форме). При этом доброкачественные образования технически не являются раком, что дает основание отнести их к категории кист.
Признаки и симптомы
- распознаются уплотнения в области молочной железы при пальпации;
- характерные боли в области подмышек и в самой молочной железе;
- грудь отекает, наблюдается покраснение в зависимости от степени развития заболевания;
- втянутый сосок, который наблюдается на последней стадии;
- подмышечная область опухает.
Прогноз
Как правило, люди, которым диагностируют рак любого органа, спадают в депрессию и ставят на себе крест, однако, это не тот случай. В зависимости от стадии прогноз может различаться, но при этом показатели выживаемости удивительно высокие по сравнению с другими формами рака.

В этом случаи врачи-онкологи говорят о 10-ти летнем периоде выживаемости, и статистика показывает, что пациенты переживают этот рубеж в 80% случаев. Поэтому муцинозная карцинома – это повод обратиться к врачу, но не повод ставить на себе крест.
opuholi.org
Карцинома груди
Современная медицина до сих пор не располагает доказанными фактами, почему женщины заболевают раком груди. Практикующие врачи фиксируют достаточно большое количество случаев заболевания у женщин с позитивной наследственностью, без абортов в анамнезе, без вредных привычек. Но все же есть возможные факторы, которые совместно воздействуя на организм, вызывают эту патологию.
Факторы риска
 Инвазивная карцинома молочной железы – часто встречающаяся онкопатология. Рак груди этого типа поздно диагностируется, поэтому прогноз может быть негативным.
Инвазивная карцинома молочной железы – часто встречающаяся онкопатология. Рак груди этого типа поздно диагностируется, поэтому прогноз может быть негативным.
Врачи допускают, что формирование злокочественного образования провоцируют следующие факторы:
- Наследственность. Доказано, что если карциномой болеют или перенесли ближайшие родственники женщины, вероятность возрастает в несколько раз. Однако нельзя быть на 100% уверенным в том, что если такие гены отсутствуют, то женщина защищена от рака.
- Онкопатологии, перенесенные раньше. Если диагноз был поставлен ранее и даже если лечение прошло успешно, риски, что рак появится на другой груди, высоки.
- Индивидуальные особенности, напрямую связанные с гормональными всплесками: в период полового созревания, позднего климакса, поздней беременности.
- Отказ (или другие причины) от кормления грудью.
- Кистозные мастопатии и фиброаденомы в анамнезе.
- Длительный прием гормональных оральных контрацептивов.
- Длительное лечение (более 3 лет) гормонами в климактерическом периоде.
- Неблагоприятный радиационный фон в месте проживания, работа на вредном производстве.
- Эндокринные нарушения (диабет, гипофункция щитовидной железы, чрезмерная масса тела).
- Продолжительные стрессовые нагрузки.
Стадии и симптомы. Клинические проявления
 На начальном этапе болезнь никак не проявляется. Но рак груди растет, и женщину начинают беспокоить уплотнения, которые держатся в период всего менструального цикла.
На начальном этапе болезнь никак не проявляется. Но рак груди растет, и женщину начинают беспокоить уплотнения, которые держатся в период всего менструального цикла.
Чаще место локализации уплотнения – в области соска.
Изменяется форма молочной железы, ее контуры и размеры.
При надавливании из соска может вытекать светлая или кровянистая жидкость. На коже появляются места с шелушением или покраснениями. Кожа сморщенная. Изменяется ее цвет : от желтоватого до синюшного. Подмышечные лимфоузлы слышны на ощупь.
Бывает так, что инвазивная карцинома молочной железы не дает никаких жалоб и внешних признаков и ее можно обнаружить только во время УЗИ.
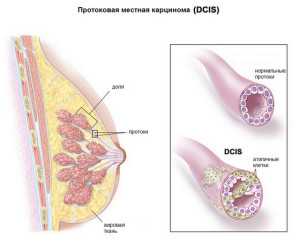
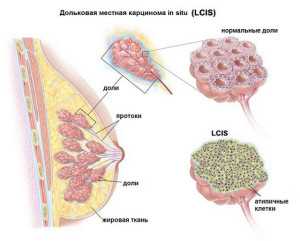
По видовым характеристикам карциному делят на инвазивную и неинвазивную.
Неинвазивной считается в самом начале злокачественного процесса, который успешно излечивается. Неинвазивное образование еще не соединилось с близлежащими тканями и располагается в млечных каналах или доле груди. У инвазивной протоковой опухолевый процесс распространяется на все ткани. Процесс этот отличается быстрым злокачественным течением, и лечение будет значительно дольше и сложнее.
Инвазивная карцинома делится на несколько подвидов.
- Протоковая. Начинает формироваться на внутренней стенке млечного протока и после прорастает в соседние ткани. Протоковая (муцинозная) карцинома – часто встречающаяся форма. Она проявляет себя уплотненным образование со стертыми границами, которое плотно спаивается с окружающими тканями. Место вокруг соска при этом втягивается внутрь. Протоковая карцинома может быть любого размера, а клеточная структура этого типа обладает обширным спектром агрессивности. Это и определяет скорость, с которой протоковая карцинома растет и распространяется.
- Дольковая (лобулярная) карцинома. На начальной стадии рак поражает только клетки железистой ткани, которые отвечают за выработку молока. Дольковая часто не обнаруживаестя на мамограмме, но рак этого типа может определяться уплотнением в области верхней наружной части груди. Дольковая карцинома начинает проявлять себя ближе к поздним стадиям. Это видно, когда видоизменяется участок кожи над очагом. Опасна тем, что быстро распространяется на всю женскую репродуктивную систему (матка, придатки).
- Тубулярная карцинома. Ее главное отличие – прорастает в жировую ткань. Она небольшая (до 2 см). Рак этого типа растет медленно и часто не вызывает подозрений.
- Болезнь Педжета.
По клиническим проявлениям рак груди подразделяется:
- воспалительный (маститоподобный): на кожных покровах уплотнения и покраснения, с повышением температуры тела;
- медуллярный: образование большого размера, но метастазирование низкое;
- папиллярный (неинвазивный): опухоль протоковая, с редкими метастазами;
- протоковый инфильтративный: протоковая опухоль в виде тяжей с большим скоплением раковых клеток.
Рак груди в своем развитии проходит четыре степени.
В первой степени новообразование незначительное, до 2 см, без метастазирования и без поражения лимфоузлов. Прогноз благоприятный с пятилетней выживаемостью до 90%.
Во второй степени новообразование разрастается до 5 см. Метастазов нет, подмышечные лимфатические узлы подвижные. Прогноз на выживаемость составляет около 60%.
В третьей степени рак груди вырастает больше 5 см. Подмышечные лимфатические узлы смещаются за границы подмышечных впадин. Отдаленных метастаз нет. Прогноз на выживаемость – около 40%.
К четвертой степени отмечаются метастазирования и прогноз на выживаемость составляет только 10%.
Диагностика и терапевтическая тактика
До постановки диагноза женщина проходит целый комплекс исследований. Первым врач проводит физикальный осмотр с пальпированием. Дальше проводится маммография, по снимку которой врач рассматривает структуру опухоли. Маммографическое исследование может проводиться магнитнорезонансным, компьютерным томографом или рентгеновским аппаратом. На ультразвуковом аппарате уточняется структура образования. Врач дифференцирует структуру от других кистозных опухолей неспецифического характера. Если в результате обследования нет четкой картины заболевания, назначается биопсия.
Лечение состоит из хирургического вмешательства, химио-, лучевой и гормональной терапии.
Хирургически осуществляется удаление (мастэктомия) или лампэктомия (частичное иссечение). Вместе с радикальной операцией проводится пластическая коррекция.
Системное лечение включает биологическую и гормональную терапию. Снизить риски рецидивов пациенткам назначается лучевое лечение. Лучевая терапия улучшает прогноз на выздоровление почти на 70%. Химиотерапевтическое лечение показано, если опухоль выросла больше 2 см.
Медицина располагает достаточно большим выбором лечения заболевания. Тактика и схема зависит от того, насколько запущен рак, характера опухоли (специфического, неспецифического), агрессивности раковых клеток и степени поражения организма в целом.
Лечение рака, который был диагностирован на начальных двух стадиях, дает положительный прогноз и стойкой ремиссией. Прогноз на третьей и четвертой стадии ухудшается, особенно если поражены лимфатические узлы и имеются метастазы.
rak03.ru
Рак молочной железы
Статистика утверждает, что каждая из восьми женщин мира заболевает раком молочной железы.
Типов рака молочной железы много. Главное отличие их друг от друга — способность распространения (метастазирования) в другие ткани организма.
Причины рака груди
Причины этой болезни неизвестны, хотя ряд факторов риска уже выявлен.
Болезнь диагностируется врачом, однако может быть обнаружена и самостоятельно при осмотре груди.
Лечение зависит от типа рака и его стадии (степень распространения в организме).
Виды раковых опухолей
Любой рак — злокачественная опухоль. Хотя эта болезнь преимущественно поражает женщин, ею может заболеть и мужчина.
Некоторые виды рака встречаются чаще, другие — реже. Бывает, что у одного пациента сочетаются несколько (два или больше) видов рака.
Наиболее распространенные виды рака груди:
Карцинома: метастазирует очень медленно, и поэтому здесь наблюдается очень высокий процент излечивания.
Инвазивный рак протоков: начинается в протоках молочной железы и врастает в окружающие ткани.
Инвазивный очаговый рак:развивается в клетках (дольках) груди.
Остальные типы заболевания встречаются гораздо реже и включают в себя следующее:
Муцинозный рак: образуется из слизи, продуцирующей клетки рака.
Смешанные опухоли: содержат различные типы клеток.
Воспалительный рак молочной железы: тип опухоли, при которой кожа груди краснеет и сама грудь становится более теплой по сравнению с другими частями тела.
Болезнь Педжета соска: начинается в протоках молочной железы и распространяется на соски и область вокруг соска. Вызывает покраснение и образование корки вокруг соска.
Аденоидно-кистозный рак: как правило, не распространяется агрессивно и имеет хороший прогноз.
Ниже приводятся редкие типы заболевания
- Папиллярный рак
- Филлоидная опухоль
- Ангиосаркома
- Трубчатая карцинома
Факторы риска
Есть много факторов риска, увеличивающих вероятность заболевания
Управляемые факторы риска
- Алкоголизм
- Травма
- Наркомания
- Курение
Неуправляемые факторы риска
Генетическая предрасположенность – риск выше у женщин, близкие родственницы которых имели подобное заболевание
Возраст – чем старше женщина, тем у нее больше шансов заболеть
Личный анамнез – если поставлен диагноз рака в одной груди, повышается вероятность развития опухоли и в другой; женщины с диагнозом «доброкачественное образование в груди» также входят в группу риска
Менструальный цикл: женщины, менструальный цикл которых начался до 12 лет, и у тех, у кого менопауза началась после 56 лет, входят в группу риска
Ткань груди: женщины с плотной тканью молочной железы входят в группу риска
Наличие родов: те, кто не рожал до 30 лет, входят в группу риска.
Грудное вскармливание: кормление ребенка в течение 1 ½ — 2 лет может немного понизить риск заболевания
Избыточный вес или ожирение повышают риск заболеть
Симптомы рака молочной железы
- Увеличение одной груди
- Покраснение молочной железы
- Боль во всей груди или только в соске
- Отек части груди
- «Гусиная кожа» на груди
Самым достоверным способом контроля этого заболевания является маммография. Профилактическое обследование с помощью этого метода позволяет обнаружить многие типы рака, прежде чем появятся какие-то очевидные симптомы.
Чтобы обезопасить себя, каждая женщина старше 46 лет должна ежегодно делать маммографию.
Женщины и девушки старше 20-ти лет при любых изменениях молочной железы (увеличение, покраснение, сморщивание и т.д.) должны обращаться к врачу.
Лечение рака груди
Методы лечения корректируются в зависимости от типа рака и от стадии, в которой находится болезнь.
Хирургия
Многим потребуется операция. В целом эта процедура может быть разделена на две группы:
Операция с сохранением груди
Частичная мастэктомия — Эта операция предполагает удаление части груди (частичная мастэктомия). Масштабы операции определяются размером и расположением опухоли.
Лампэктомия – в этом случае удаляется только небольшой участок молочной железы и небольшое количество окружающей опухоль ткани. Остальные ткани проверяются на наличие злокачественных клеток. Если таковые не обнаруживаются, значит, опухоль имела четкие контуры, что очень хорошо. Часто после подобных операций врачи назначают только сеансы лучевой терапии.
Ампутация груди
Мастэктомия. Во время мастэктомии все ткани железы удаляют.
Радикальная мастэктомия — хирург удаляет не только молочную железу, но и лимфатические узлы подмышкой, а также мышцы грудной клетки. В настоящее время подобная процедура проводится только в самых крайних случаях, поскольку в большинстве своем модифицированная радикальная мастэктомия не менее эффективна.
Модифицированная радикальная мастэктомия – удаляются лимфатические узлы и ткани железы
Лучевая терапия
Лучевая терапия разрушает раковые клетки высокой энергией луча. Есть два способа лучевой терапии:
Внешняя лучевая терапия
Это обычный способ лучевой терапии, когда пучок излучения фокусируется на пораженном участке.
Лечение проводится 5 дней в неделю в течение 5 до 6 недель.
Брахитерапия
В грудь, рядом с раковой опухолью, имплантируются радиоактивные семена и гранулы.
Химиотерапия
Лечение рака с помощью лекарств, которые по кровотоку попадают в раковую опухоль. Это могут быть как внутривенные инъекции, так и таблетки.
Есть много различных химиотерапевтических агентов, назначающихся отдельно или в комбинации. Обычно препараты даются в циклах с определенным интервалом. После курса лечения следует период отдыха. Длительность курса лечения и периода отдыха зависит от того, какие препараты вводятся больному.
Гормональная терапия
Иногда, для профилактики рецидива заболевания, после операции используют гормональную терапию.
Таргетная терапия
Новый вид лечения рака. Обычно назначается в дополнение к химиотерапии.
Альтернативные методы лечения рака
Всякий раз, когда заболевание грозит летальным исходом, больной и его родственники ищут альтернативные методы лечения. Это естественная человеческая реакция, которую не трудно понять. Опасность здесь в том, что теряется драгоценное время и потом уже никакая медицина не может помочь человеку.
Прогноз рака груди
Можно точно сказать, что за небольшим исключением почти все люди, у которых диагностировали рак, живут 5 лет. Многие из них живут гораздо дольше и некоторые умирают от других, совершенно не связанных с раком, причин или болезней.
Статистика выживаемости раковых больных
| Стадия | Хороший пятилетний прогноз | |
| 0 | 93% | |
| I | 88% | |
| II А | 81% | |
| II В | 74% | |
| III А | 67% | |
| III В | 41% | |
| III С | 40% | |
| IV | 15% |
Статьи о здоровье. Заболевания человека
gravina.ru
Редкие формы рака молочной железы
Рак молочной железы (РМЖ) — одно из наиболее значимых злокачественных заболеваний в мире. В США РМЖ занимает 1-е место среди всех онкологических заболеваний у женщин и является второй, после рака легкого, причиной смерти в онкологии. В России в 2012 г. заболеваемость РМЖ составила 381,2 случая на 100 000 населения [1]. По данным Е.М. Аксель [2], за период с 1980 по 2010 г. абсолютное число заболевших увеличилось в 2,5 раза.
Несмотря на большие успехи, достигнутые в последнее время в ранней диагностике и лечении РМЖ, все еще остается актуальной разработка новых подходов и алгоритмов его диагностики на начальных стадиях.
РМЖ, подобно другим злокачественным заболеваниям, имеет множество классификаций: гистологическую, молекулярную, функциональную, TNM-классификацию [3]. С учетом популярной в настоящее время молекулярной классификации выделяют 5 подтипов РМЖ в зависимости от его рецепторного статуса и наличия гена HER2: люминальные, А и Б (luminal subtype A and luminal subtype B), базально-подобный (basal-like), HER2-положительный и нормально-подобный (normal-like) [4—6]. Известно, что базально-подобный РМЖ имеет наихудший прогноз и требует более интенсивной терапии по сравнению с люминальными подтипами [7]. Принадлежность опухоли к одному из вышеперечисленных подтипов позволяет предположить прогноз заболевания и выбрать наиболее эффективный вариант лечения больной.
В гистологической классификации РМЖ подразделяется на неинвазивный и инвазивный, которые в дальнейшем делятся на дольковый и протоковый раки [8]. Протоковый рак встречается наиболее часто (70—80% случаев) и подразделяется еще на множество менее распространенных форм. В связи с крайне редкой встречаемостью практически не существует крупных исследований, позволяющих определить алгоритмы диагностики и лечения этих форм, а большинство сведений получены из разборов отдельных случаев или маленькой выборки пациенток.
Частота встречаемости редких форм рака колеблется от 4 до 25% по разным источникам [9]. К редким формам РМЖ относится более десятка различных гистологических вариантов. Наиболее распространенными являются тубулярный, криброзный, медуллярный, папиллярный, метапластический и слизистый раки.
Тубулярная карцинома молочной железы представляет собой один из вариантов высокодифференцированного инвазивного протокового рака и состоит из круглых, овоидных и угловых трубочек в фиброэластической клеточной строме (рис. 1). Для установления этого диагноза необходимо, чтобы, по крайней мере, 90% опухоли было представлено тубулярными структурами. Данный вид рака составляет от 1 до 4% всех инвазивных опухолей молочной железы (35% всех редких форм) [10] и имеет относительно благоприятный прогноз. Общая выживаемость не ниже, чем в общей популяции, даже при наличии метастатически пораженных аксиллярных лимфатических узлов, которые могут встречаться в 15% случаев [11]. Пятилетняя безрецидивная выживаемость при регионарных метастазах, по данным разных авторов, достигает практически 100% [12, 13]. По данным E. Rakha и соавт. [14], при исследовании 102 случаев тубулярного РМЖ шанс развития отдаленных метастазов исключительно мал. При иммуногистохимическом исследовании в большинстве случаев тубулярный РМЖ является ER- (>90%) и PgR-положительным, HER2 и EGFR-негативны, Ki-67 до 10% [15]. На маммограммах тубулярный рак может иметь много проявлений, но чаще всего представлен в виде маленького узла высокой плотности с тяжистыми очертаниями, нередко с наличием микрокальцинатов. При ультразвуковом исследовании (УЗИ) визуализируется неправильной формы гипоэхогенное образование с широкой акустической тенью [16]. Как правило, размер опухоли при данной форме рака не превышает 2 см в диаметре, поэтому таким больным часто выполняют органосохраняющие операции с последующей лучевой терапией. Рецидивы редки. Практически всем пациенткам в послеоперационном периоде показана гормональная терапия, химиотерапию назначают только при наличии макрометастазов в лимфатических узлах [17].
Рис. 1. Тубулярный рак молочной железы. а — макропрепарат, опухолевый узел с тяжистыми контурами; б — маммограмма, в проекции верхненаружного квадранта типичный опухолевый узел с лучистыми контурами; в — сонограмма, гипоэхогенный опухолевый узел с нечеткими очертаниями.
Существуют 2 подтипа папиллярного рака: микропапиллярный рак in situ и солидный папиллярный рак. Солидный папиллярный рак так же, как и тубулярный, является одной из благоприятных форм РМЖ, однако при выявлении III—IV стадии прогноз значительно хуже и общая выживаемость доходит лишь до 45—50%. Для папиллярного рака характерно наличие папиллом с солидными очагами (рис. 2). Эта форма опухоли встречается в 12% всех редких форм и составляет 0,5—2% случаев инвазивного рака. Обычно заболевание встречается у женщин в постменопаузе. Прогноз папиллярного рака зависит от его подтипа. Так, 5-летняя выживаемость при раке in situ выше, чем при солидном папиллярном раке (85 и 75% соответственно). В дальнейшем эта разница нивелируется и 10-летняя выживаемость составляет 61,7 и 60,8% соответственно [18]. Опухоль обычно гормоноположительная (ER >100% и PgR — 80—100%), рецепторы HER2 и EGFR-негативны, Ki-67 в пределах 6—29% [12]. Маммография и УЗИ не способны помочь точно установить диагноз. При УЗИ образование может иметь признаки как доброкачественного, так и злокачественного процесса, хотя о наличии рака может свидетельствовать наличие солидного компонента, акустической тени, нечеткости контуров и микрокальцинатов [19]. Чувствительность маммографии и УЗИ составляет 69 и 56%. Специфичность — 25 и 90%. Комплексное использование диагностических методов, таких как маммография и УЗИ, позволяет улучшить диагностику, однако окончательное заключение может быть дано после выполнения трепанобиопсии с последующим гистологическим исследованием [19].
Рис. 2. Папиллярный рак молочной железы. а — макропрепарат, кистозное образование с разрастаниями на его стенках; б — маммограмма, в проекции верхненаружного квадранта определяется узловое образование с четкими ровными контурами, напоминающее доброкачественное образование; аксиллярные лимфатические узлы не определяются; в — сонограмма, визуализируется гипоэхогенное образование с ровными четкими контурами, неоднородной структуры.
Инвазивный криброзный РМЖ представлен мелкими упорядоченными клетками с наличием выраженного инвазивного компонента (рис. 3). Опухоль составляет 3,5% всех случаев инвазивного рака. Средний возраст больных — 53—58 лет [20]. Рецепторы эстрогена и прогестерона обычно положительны (ER >100% и PgR ~69%), HER2 и EGFR-негативны [21]. Пятилетняя и 10-летняя выживаемость составляет порядка 100% при чистой криброзной карциноме (90% опухоли представлено криброзными структурами) и уменьшается по мере нарастания протокового компонента [22]. На маммограммах опухоль часто выглядит как образование с лучистыми контурами, при этом могут определяться сгруппированные микрокальцинаты [23].
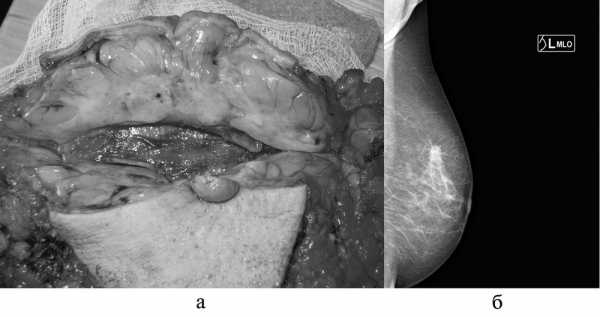 Рис. 3. Криброзный рак молочной железы. а — макропрепарат, опухолевый узел с инфильтративным характером роста; б — маммограмма, в косой проекции в верхненаружном квадранте определяется опухолевый узел с лучистыми контурами и фиброзном тяжом к соску.
Рис. 3. Криброзный рак молочной железы. а — макропрепарат, опухолевый узел с инфильтративным характером роста; б — маммограмма, в косой проекции в верхненаружном квадранте определяется опухолевый узел с лучистыми контурами и фиброзном тяжом к соску.
Слизистый РМЖ (муцинозный, желатинозный или коллоидный) представляет собой отдельные островки мелких клеточек, расположенных в экстрацеллюлярном муцине (рис. 4). Для такого вида опухоли стадия in situ нехарактерна. Для постановки диагноза необходимо, чтобы, по крайней мере, 50% опухоли составлял муцинозный компонент. Истинный слизистый рак составляет около 2% всех инвазивных РМЖ [17]. Опухоль, как правило, большого размера (более 2,5—3 см в диаметре), регионарные метастазы встречаются редко. В исследовании С. Li и соавт. [24] из 111 пациенток со слизистым раком только у 13% имелись регионарные метастазы, чаще ассоциированные с большим размером опухоли. Прогноз опухоли благоприятный. Это хорошо дифференцированная опухоль, чаще гормоноположительная (ER >90% и PgR 81,5%), HER2 и EGFR-негативны, хотя описываются и HER2-позитивные случаи. Пяти- и 10-летняя выживаемость составила 94, 89, 85 и 81% соответственно [25]. На маммограммах опухолевый узел имеет достаточно ровные четкие контуры, округлую форму, при УЗИ визуализируется изо- или гипоэхогенное образование, которое можно ошибочно принять за доброкачественное [26, 27].
 Рис. 4. Слизистый рак молочной железы. а — макропрепарат, опухолевый узел с довольно четкими контурами и влажной желатинозной поверхностью; б — маммограмма в косой проекции, на границе верхних квадрантов определяется опухолевый узел с неровными, но довольно четкими контурами.
Рис. 4. Слизистый рак молочной железы. а — макропрепарат, опухолевый узел с довольно четкими контурами и влажной желатинозной поверхностью; б — маммограмма в косой проекции, на границе верхних квадрантов определяется опухолевый узел с неровными, но довольно четкими контурами.
Медуллярный РМЖ составляет 2—5% всех инвазивных опухолей молочных желез и, хотя морфологически имеет черты агрессивной опухоли, прогноз часто более благоприятный, чем при инвазивном протоковом раке. Так, в исследовании J. Huober и соавт. [28] 14-летняя безрецидивная и общая выживаемость для медуллярного и инвазивного протокового рака составляет 89 и 63% и 74 и 54% соответственно [28]. Гистологически этот тип опухоли характеризуется наличием низкодифференцированных опухолевых клеток с высокой митотической активностью, наблюдается синтициальное строение опухоли, выраженная лимфоидная инфильтрация и отсутствуют элементы железистой ткани. Если при патогистологическом исследовании одного из этих факторов не выявлено, то медуллярная карцинома считается атипичной. Как правило, опухоль хорошо отграничена от окружающих тканей. На маммограммах выглядит как образование с округлыми, овальными или дольчатыми контурами (рис. 5). При УЗИ опухоль визуализируется как гипоэхогенное образование с округлыми ровными контурами, которое ошибочно можно принять за доброкачественное [29]. Иммуногистохимически медуллярный РМЖ имеет черты базально-подобного рака (ER, PgR и HER2-отрицательны, при этом отмечается наличие экспрессии, по крайней мере, одного базального маркера CK5/6, CK14, CK17 или EGFR) Существует мнение, что медуллярный РМЖ может коррелировать с BRCA1-мутацией [30].
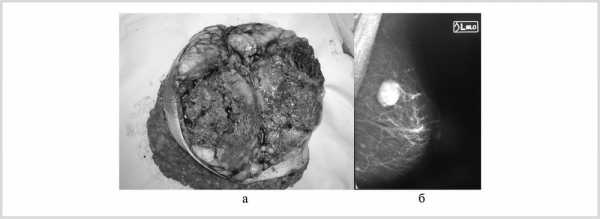 Рис. 5. Медуллярный рак молочной железы. а — макропрепарат, четко отграниченный узел буро-серого цвета и рыхлой консистенции; б — маммограмма в косой проекции, узловое образование с признаками доброкачественности: ровные четкие контуры, однородной структуры.
Рис. 5. Медуллярный рак молочной железы. а — макропрепарат, четко отграниченный узел буро-серого цвета и рыхлой консистенции; б — маммограмма в косой проекции, узловое образование с признаками доброкачественности: ровные четкие контуры, однородной структуры.
Метапластический РМЖ представляет собой редкую форму РМЖ, характеризующуюся наличием 2 или более типов клеток, преимущественно эпителиальными и стромальными структурами. В классификации ВОЗ метапластический рак представлен двумя подтипами: эпителиальным и смешанным [31]. Эпителиальный тип подразделяется на плоскоклеточный, веретеноклеточный и аденосквамозный, а смешанный — на рак с метаплазией хрящевого и костного типа и карциносаркому. Метапластический рак составляет 0,25—1% всех инвазивных злокачественных заболеваний молочной железы [32]. Он не имеет характерных диагностических признаков. Обычно это быстрорастущее пальпируемое образование по клиническим признакам. На маммограммах, как правило, определяется узел с четкими контурами (рис. 6), а при УЗИ — это солидное гипоэхогенное образование с округлой или дольчатой формой и четкими ровными контурами. Иногда при УЗИ можно увидеть сочетание солидного и кистозного компонентов, что при патологическом исследовании соответствует некрозу и клеточной дегенерации [19, 33]. В исследовании C. Pezzi и соавт. [5] при метапластическом раке опухоли чаще были низко- или недифференцированные, гормононезависимые, редко встречалась стадия Т1—2. Из-за большого размера и выраженной агрессивности органосохраняющие операции выполнялись гораздо реже, а в послеоперационном периоде всегда проводилось химиолучевое лечение [34]. Прогноз при метапластическом раке крайне неблагоприятный, в основном связанный с большой частотой метастазирования, преимущественно гематогенного. По данным I. Aparicio и соавт. [35], средняя безрецидивная выживаемость составляет 92 мес, а средняя общая выживаемость — 93 мес. Выживаемость после обнаружения рецидива в среднем не превышает 9 мес (от 1 до 16 мес).
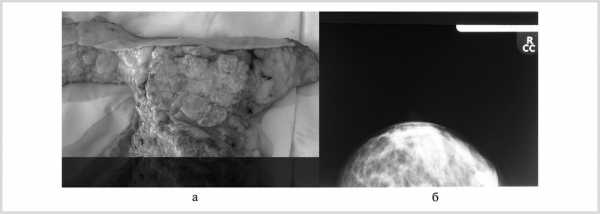 Рис. 6. Метапластический рак молочной железы. а — макропрепарат, узел представлен бугристой опухолью, обычно большого размера; б — маммограмма в прямой проекции, бугристая опухоль с довольно четкими контурами более 4 см в диаметре.
Рис. 6. Метапластический рак молочной железы. а — макропрепарат, узел представлен бугристой опухолью, обычно большого размера; б — маммограмма в прямой проекции, бугристая опухоль с довольно четкими контурами более 4 см в диаметре.
Проведенный анализ 1272 историй болезней РМЖ в РНЦРР за последние 20 лет показал, что доля редких форм (тубулярный, папиллярный, медуллярный, криброзный, слизистый и метапластический типы) составила 9,8% (125 случаев). Средний возраст больных с редкими формами — 56,7 года (от 30 до 81 года).
Самыми распространенными формами являются тубулярный и криброзный варианты РМЖ (25,6 и 24,8% редких форм и 2,5 и 2,4% всех наблюдаемых случаев). Слизистый, папиллярный и медуллярный раки встречались реже (18,4, 14,4 и 12% редких форм и 1,8, 1,4 и 0,9% общего числа наблюдений соответственно). Самой редкой формой оказался метапластический рак. Из 125 редких форм выявлено лишь 4 случая метапластического РМЖ.
Тубулярный РМЖ в большинстве случаев имел хороший прогноз, чаще был диагностирован на ранних стадиях (Т1—2). При этом поражение регионарных лимфатических узлов наблюдалось приблизительно в половине случаев (15 из 33). Криброзный рак также преимущественно диагностировали на стадиях Т2Н0М0, стадия Т3 выявлена лишь в 6 наблюдениях из 27 случаев. Стадия Т4 не встречалась вовсе. Регионарные лимфатические узлы были поражены только в 11 случаях. Остальные формы рака также были диагностированы преимущественно в стадии Т1—2, однако при метапластическом раке встречалась и стадия Т4.
В дальнейшем отдельно оценивали 450 больных РМЖ, пролеченных в РНЦРР за период с 2008 по 2013 г., с исследованным рецепторным и HER2-статусом. Из 450 случаев редкие формы наблюдались лишь в 35 случаях: криброзный рак — 4 случая, всегда гормонозависимый (4 из 4) и HER2-отрицательный; метапластический — 4 случая (1 мультицентричный; чаще гормононезависимый (3 из 4), HER2-положительный (в 2 из 2 случаев); папиллярный — 11 случаев, преимущественно гормонозависимый (9 из 11), всегда HER2-отрицательный; слизистый — 7 случаев, гормонозависимый, HER2-отрицательный в 5 из 6 случаев; тубулярный — 6 случаев, весь гормонозависимый, HER2-отрицательный в 5 из 6 случаев.
При маммографии и УЗИ диагноз тубулярного и криброзного рака был установлен довольно легко, так как опухолевый узел имел характерную форму с нечеткими тяжистыми очертаниями, нередко с наличием микрокальцинатов. Выполнение трепанобиопсии с последующим цитологическим исследованием позволило установить диагноз практически в 100% случаев.
При других формах рака, таких как медуллярный, папиллярный, слизистый и метапластический, постановка диагноза была затруднена, поскольку данные маммографии и УЗИ зачастую соответствовали картине доброкачественного образования: опухоли имели четкие округлые контуры, однородную структуру и небольшой размер, а при трепанобиопсии часто получали материал из участка фибросклероза, лимфоидные элементы, пролиферирующий кубический эпителий. Выполнение УЗИ с дополнительными опциями цветового допплеровского картирования (ЦДК), соноэластографии (СЭГ) с последующей трепанобиопсией позволило установить диагноз в большинстве случаев, а 3 больным окончательный диагноз установлен интраоперационно по данным срочного гистологического исследования.
Таким образом, в связи с редкой встречаемостью на сегодняшний день не существует крупных исследований со статистически достоверными данными, позволяющими определить диагностическую и лечебную тактику для больных с редкими формами РМЖ. Тем не менее по данным литературы и нашему собственному материалу установлено, что такие редкие формы РМЖ, как тубулярный, папиллярный, криброзный, слизистый и метапластический, имеют более благоприятный прогноз, чем инвазивные протоковый и дольковый раки. Поэтому необходимость в назначении лекарственной терапии на до- и послеоперационном этапах таким больным может быть пересмотрена в сторону применения менее агрессивных схем или ее отмены, тем самым уменьшая токсическое воздействие на организм женщины и снижая стоимость лечения. В силу небольшого размера этих опухолей больным возможно выполнение органосохраняющих операций, что повысит качество жизни. В то же время при метапластическом РМЖ, характеризующемся крайне неблагоприятным прогнозом, возможно назначение более интенсивного лечения и последующего мониторинга.
Учитывая частую имитацию редкими формами РМЖ доброкачественных опухолей, необходимо пересмотреть алгоритм диагностики у женщин старше 40 лет с впервые выявленным образованием в молочных железах. При признаках доброкачественного образования по данным маммографии и УЗИ необходимо провести дополнительное исследование с использованием УЗИ с опциями ЦДК, соноэластографии, УЗИ с 3D-изображением, ультразвукового томосинтеза и МРТ. Кроме того, следует заменить тонкоигольную аспирационную биопсию с последующим цитологическим исследованием на выполнение трепанобиопсии с получением материала для гистологического исследования, что в конечном итоге позволит на дооперационном этапе провести полноценную диагностику и определить правильную тактику лечения для каждой конкретной женщины.
Участие авторов:
Концепция и дизайн исследования: Е.А.О., Е.В.М., И.М.Ф.
Сбор и обработка материалов: Е.А.О.
Написание текста: Е.А.О.
Редактирование: Е.В.М., И.М.Ф.
Конфликт интересов отсутствует.
www.mediasphera.ru