Квадранты молочной железы
Понятие и методика определения квадрантов молочных желез
Квадрантами молочных желез называют условные разграничения (зоны), необходимые для выявления болевого участка груди или места локализации патологического очага (к примеру, злокачественного новообразования). О том, как необходимо использовать такую методику «условного зонирования» женской груди, и для чего существует — далее.
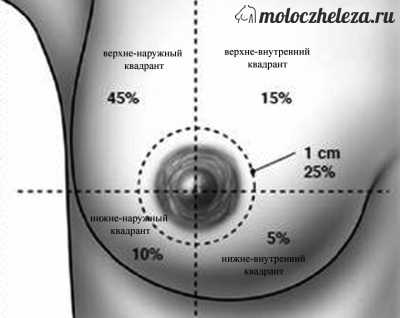
Квадранты молочных желез
О понятии
Структура молочных желез женской груди имеет трубчато-альвеолярный характер. Эти секреторные органы расположены в передней части груди, занимают область между третьим и седьмым ребром.
В строении молочных желез принято выделять сегменты, которые, в свою очередь, состоят из обособленных долей с альвеолами.
Определить квадранты самостоятельно может любая женщина в домашних условиях. Для этого необходимо последовательно выполнить следующие действия:
- следует встать напротив зеркала, вытянуть руки вдоль туловища и выпрямить спину – в этом положении женская грудь приобретет максимально естественные очертания;
- ареола – это затемненный участок кожи, расположенный вокруг соска, — будет условным центром пересечения четырех вертикальных линий;
- далее необходимо провести условную черту от середины подмышечной области до центра грудины (она проходит через ареолу);
- после этого следует мысленно прочертить вертикальную линию: она начинается от верхнего края ключичной кости и заканчивается на нижнем контуре груди (также пересекает ареолу).
moloczheleza.ru
Способ радикальной резекции при раке нижне-наружного квадранта молочной железы
Использование: медицина, хирургия, онкология. Сущность: больной делают три разреза, окаймляющие удаляемый сегмент молочной железы, из них два из одной точки от нижне-внутреннего квадранта огибают по верхнему краю ареолу, расходятся радиально до наружного контура молочной железы, третий соединяет наружные концы первых двух разрезов в основании треугольника. После удаления сегмента молочной железы разрез по нижне-наружному контуру продлевают вверх, в сторону подмышечной впадины и вниз по ретромаммарной складке. Созданные таким образом лоскуты молочной железы отсепаровывают - нижний - на всю длину кожного разреза, верхний - до подключичной области от большой грудной мышцы, последнюю отводят кнутри и выполняют подключично-подмышечно-подлопаточную лимфаденэктомию. Мобилизованные лоскуты смещают на место дефекта и, соединяя послойными швами, моделируют форму молочной железы, ареолу фиксируют в новом положении, смещая ее кверху и кнутри по отношению к ее прежнему положению. Технический результат - улучшение косметического эффекта радикальной резекции, уменьшение дефекта тканей в области наружных квадрантов молочной железы без потерь в радикальности операции, создание эффекта мастопексии при удалении тканей над ареолой. 4 ил., 2 пр.
Изобретение относится к медицине, а именно хирургии, и может быть использовано для органосохраняющего хирургического лечения рака молочной железы ранних стадий, локализующегося в области от границы нижних до границы наружных квадрантов этого органа при небольших размерах опухоли.
Известен способ радикальной резекции при указанных локализациях. В том случае, когда опухоль находится на границе наружных квадрантов и несколько ниже, радикальную резекцию осуществляют путем выполнения четырех разрезов, окаймляющих удаляемый сегмент, из них два параллельных, от ареолы до ретромаммарной складки или до передней аксиллярной линии, два других разреза соединяют предыдущие: один - по ареолярной линии, а другой - по нижне-наружному контуру молочной железы. После удаления сегмента разрез по нижне-наружному контуру продлевают вверх в сторону подмышечной впадины и вниз по ретромаммарной складке, созданные таким образом лоскуты молочной железы отсепаровывают - нижний - на всю длину кожного разреза, верхний - до подключичной области от большой грудной мышцы, последнюю отводят кнутри и выполняют подключично-подмышечно-подлопаточную лимфаденэктомию, после чего деэпителизируют участок кожи вокруг ареолы, затем верхний и нижний лоскуты молочной железы перемещают на место дефекта, моделируют форму железы послойными швами и фиксируют ареолу в новом положении (патент РФ №2127552 от 20.03.1999 г.).
Недостатки известного способа в том, что нередко возникают деформация и изменения физиологических форм молочной железы, особенно при небольших ее размерах, и чем ближе к границе нижних квадрантов опухоль, тем больше деформация.
Технический результат - улучшение косметического эффекта радикальной резекции, уменьшение дефекта тканей в области наружных квадрантов молочной железы без потерь в радикальности операции.
Поставленная задача достигается путем удаления сегмента молочной железы и подключично-подмышечно-подлопаточной лимфаденэктомии с последующим ушиванием краев раны.
Делают три разреза, окаймляющие удаляемый сегмент, из них два из одной точки от нижне-внутреннего квадранта огибают по верхнему краю ареолу, расходятся радиально до наружного контура молочной железы, третий соединяет наружные концы первых двух разрезов в основании треугольника. После удаления сегмента молочной железы разрез по нижнее наружному контуру продлевают вверх, в сторону подмышечной впадины и вниз по ретромаммарной складке. Созданные таким образом лоскуты молочной железы отсепаровывают - нижний - на всю длину кожного разреза, верхний - до подключичной области от большой грудной мышцы, последнюю отводят кнутри и выполняют подключично-подмышечно-подлопаточную лимфаденэктомию. Мобилизованные лоскуты смещают на место дефекта и, соединяя послойными швами, моделируют форму молочной железы, ареолу фиксируют в новом положении, смещая ее кверху и кнутри по отношению к ее прежнему положению.
Способ изображен на чертеже, где на фиг.1-4 показаны этапы проведения операции при выполнении радикальной резекции нижнее наружных квадрантов молочной железы.
Способ осуществляют следующим образом. Делают два фигурных разреза кожи (фиг.1), которые окаймляют удаляемый сегмент молочной железы с тем, чтобы от края опухоли в каждую сторону отступить не менее 3 см, разрезы начинаются из одной точки от нижне-внутреннего квадранта, огибают ареолу в радиально расходящемся направлении, убирая тем самым избыток ткани над соском, чем достигается эффект мастопексии, и заканчивают у ретромаммарной складки или у передней аксиллярной линии. Третий разрез проводят по ретромаммарной складке и передней аксиллярной линии. Этот разрез соединяет концы предыдущих разрезов, образуя треугольный удаляемый лоскут. Иссекают сегмент молочной железы с подлежащей фасцией. С краев операционной раны (верхнего, нижнего и ложа) отдельными скальпелями делают соскоб, мазки отправляют на срочное цитологическое исследование. При отсутствии в мазках клеток злокачественной опухоли разрез, обозначивший нижнюю границу сегмента, продлевают кнутри по ретромаммарной складке и вверх и кнаружи по той же складке и передней аксиллярной линии (фиг.2). Длина этих разрезов зависит от размеров удаленного сегмента и размеров молочной железы. Молочную железу отсепаровывают вниз на всю длину кожного разреза, вверх от большой грудной мышцы и кнаружи до края широчайшей мышцы спины (фиг.3).
Большую грудную мышцу отводят кнутри и вверх, межмышечную клетчатку сдвигают к подмышечной впадине и выполняют подключично-подмышечно-подлопаточную лимфаденэктомию. Для удобства выполнения последней у части больных малую грудную мышцу пересекают ниже места ее прикрепления к плечевой кости. При локализации опухоли ближе к границе наружных квадрантов сегмент молочной железы может быть удален с подключично-подмышечно-подлопаточной клетчаткой одним блоком. После тщательного гемостаза приступают к пластическому этапу этой операции - моделированию молочной железы. Отсепарованные верхний и нижний лоскуты молочной железы перемещают в область дефекта и рассасывающимся шовным материалом (викрил, полисорб, кетгут) фиксируют послойными швами, моделируя ее форму (фиг.4). Затем под молочную железу и в подмышечную впадину через отдельные разрезы вводят вакуум-дренаж, после чего подкожную клетчатку в области дефекта по нижнему краю молочной железы сшивают отдельными швами, присбаривая наружный контур (расстояние между стежками по наружному контуру больше, чем по внутреннему), тем самым создавая нарушенную ретромаммарную складку и наружный контур молочной железы (фиг.4). Завершающим этапом на раны накладывают подкожные и внутрикожные (косметические) швы. Умеренно тугая повязка.
Примеры конкретного выполнения
Пример 1. Больная П., 58 лет, поступила в Пермский краевой онкологический диспансер по поводу рака правой молочной железы IIa ст.(T1N1M0), при локализации опухоли на границе наружных квадрантов. Диагноз подтвержден цитологическим исследованием.
Произведена операция - радикальная резекция правой молочной железы по типу редукционной маммопластики. Под эндотрахеальным наркозом произведены фигурные разрезы кожи, начинающиеся ниже границы внутренних квадрантов, огибающие ареолу до края молочной железы, отступя вверх и вниз от края опухоли 3 см, нижние точки этих разрезов соединены разрезом по наружному краю молочной железы. Ткань железы рассечена на всю глубину. Сегмент с подлежащей фасцией отведен кнаружи. Сделаны соскобы с краев операционной раны и ложа сегмента. Клеток новообразования при срочном цитологическом исследовании не найдено. По наружному краю молочной железы разрез продлен вверх на 6 см, вниз - по ретромаммарной складке на 10 см. Верхний лоскут молочной железы отсепарирован от большой грудной мышцы, последняя отведена кнутри, межмышечная клетчатка сдвинута к подмышке. Малая грудная мышца также отведена кнутри. Подключично-подмышечно-подлопаточная клетчатка удалена одним блоком с сегментом молочной железы. Нижний лоскут железы отсепарирован от подлежащей фасции на всю длину кожного разреза. Гемостаз. Вакуум-дренажи - в подмышечную впадину и под молочную железу через отдельные разрезы. Молочная железа смоделирована отдельными кетгутовыми швами между верхним и нижним ее лоскутами, лоскутами и клетчаткой наружного края молочной железы и ретромаммарной складки, слегка присбаривая последние, чтобы нивелировать разницу в длине разрезов. Швы на кожу. Асептические повязки. Послеоперационное течение - гладкое. Гистологическое исследование: Инвазивный протоковый рак правой молочной железы, II степени злокачественности. Фон: эктазия протоков, единичные кисты. По краю резекции опухолевого роста нет. Метастазы железисто-солидного рака в лимфоузлы (3 из 4). Иммуногистохимическое исследование: Эстроген рецептор позитивный Эр+(Н=80), прогестерон рецептор позитивный Пр+(Н=20) рак молочной железы с позитивным статусом по онкогену neu+. Учитывая объем операции, в дальнейшем назначен курс дистанционной гамма-терапии. Учитывая данные иммуногистохимического исследования, назначен тамоксифен в дозе 20 мг ежедневно длительно.
Пример 2. Больная С., 53 года, поступила в Пермский краевой онкологический диспансер по поводу рака левой молочной железы I ст. (T1N0M0), локализация опухоли - нижне-наружный квадрант. Диагноз подтвержден цитологическим исследованием.
Произведена операция радикальная резекция левой молочной железы по типу редукционной маммопластики. Под эндотрахеальным наркозом произведены два фигурных разреза кожи, начинающиеся от одной точки ниже границы внутренних квадрантов, огибающие ареолу до края молочной железы и расходящиеся радиально в нижне-наружном квадранте левой молочной железы до маммарной складки, отступя 3 см от края опухоли, и разрез по ретромаммарной складке от нижне-внутреннего квадранта до передней аксиллярной линии, который соединяет два предыдущих разреза. Удален треугольный сегмент молочной железы с подлежащей фасцией. При срочном цитологическом исследовании соскобов с сегмента клеток злокачественной опухоли не найдено. Разрез продлен по ретромаммарной складке на 9 см и по наружному краю молочной железы на 8 см. Молочная железа отсепарирована от большой грудной мышцы, после чего удалена подключично-подмышечно-подлопаточная клетчатка, отсепарован нижний лоскут молочной железы. После введения вакуум-дренажей на ткань железы наложены послойные швы и сформирована ретромаммарная складка. Косметические швы полисорбом на кожу. Повязка.
Послеоперационное течение - гладкое. Гистологическое исследование: Инвазивный протоковый рак левой молочной железы III степени анаплазии. В крае резекции опухолевого роста нет. В лимфоузлах метастазов нет. Иммуногистохимическое исследование: Эстроген рецептор позитивный Эр+(Н=220), прогестерон рецептор позитивный Пр+(H=100) рак с негативным статусом по онкогену пей. Учитывая объем операции, больной начат курс дистанционной гамма-терапии.
Использование предлагаемого способа позволяет более эффективно моделировать форму молочной железы, более мягко обходя дефект тканей в области наружных квадрантов, по сравнению с прототипом. Положительный момент усиливается эффектом мастопексии при удалении тканей над ареолой. Радикальность операции при этом не уменьшается.
Способ радикальной резекции при раке нижне-наружного квадранта молочной железы путем выполнения кожных разрезов, выкраивания лоскутов молочной железы, подключично-подмышечно-подлопаточной лимфаденэктомии, перемещения лоскутов на место дефекта и моделирования формы железы, с последующим ушиванием краев раны, отличающийся тем, что делают три разреза, окаймляющие удаляемый сегмент молочной железы, из них два фигурных разреза кожи начинаются из одной точки на границе внутренних квадрантов у края ареолы, огибают ее, убирая при этом избыток ткани над соском, далее радиально расходятся к наружной границе молочной железы, где их соединяет третий разрез, образуя треугольный удаляемый лоскут, после удаления сегмента, разрез по наружному контуру железы продлевают вверх в сторону подмышечной впадины и вниз по ретромаммарной складке, созданные таким образом лоскуты молочной железы отсепаровывают, выполняют лимфаденэктомию, ареолу смещают кверху и кнутри по отношению к ее прежнему положению, фиксируют в этом положении, затем моделируют лоскутами форму молочной железы послойными швами.
www.findpatent.ru
BI-RADS — исследование молочных желез
- Введение
- Стандартный протокол и анкетирование
- Лексикон при описании маммографии, УЗИ и МРТ молочных желез.
- Категории Birads
- Лексикон на ММГ, УЗИ, МРТ
- Маммография
- Лексикон при описании маммографии
- Образование
- Нарушение архитектоники
- Асимметрия
- Кальцификация
- Дополнительные признаки
- Специальные кейсы
- УЗИ
- Лексикон при описании УЗИ
- Лексикон при описании МРТ молочных желез
- Birads и МРТ
- Случаи
- Birads 0
- Birads 1
- Birads 2
- Birads 3
- Birads 4
- Birads 5
- Birads 6
- Локализация
- Измерение размеров
- Написание заключения
- Примеры
Рак молочной железы (РМЖ) занимает второе место в структуре онкологической заболеваемости и первое – в структуре онкологической смертности женского населения. Диагностика РМЖ традиционно основана на трех китах – клинический осмотр, маммография (МГ) и ультразвуковое исследование (УЗИ) молочной железы (МЖ).
Для правильной трактовки результатов маммограмм необходимо наличие следующей информации:
- результатов клинического обследования гинеколога с осмотром молочных желез (выявление изменений кожи и сосков, пальпируемых образований, лимфоаденопатии), уточнение данных анамнеза, гормонального статуса;
- заполненной пациенткой анкеты скриннинговой ММГ.

Результат скриннинговой маммографии должен быть оформлен в виде стандартизированного протокола. Для исключения пропусков патологии и неправильной интерпретации при расшифровке ММГ целесообразно применять независимую расшифровку снимков двумя врачами (предпочтительно) или повторную (одним врачом через день) с обязательным учетом и сопоставлением результатов предыдущего обследования.
Протокол описания маммограмм должен включать:
- Показания к исследованию (скриннинговое, диагностическое);
- Оценка типа структуры молочной железы (МЖ);
- Оценка кожи, сосков, характера изменений структурных элементов, протоков, лимфоузлов. Описание выявленной патологии: очаговых изменений, кальцинатов, измененных лимфатических узлов;
- Сравнение с предыдущими ММГ;
- Заключение с определением категории BI-RADS;
- Рекомендации в отношении дополнительных исследований, консультаций специалистов, сроков следующего обследования.
Для написания заключения используется система BI-RADS (Breast Imaging Reporting and Data System), и переводе на русский язык — это система интерпретации и протоколирования визуализации молочной железы.
Таблица №1 — категории оценки BI-RADS и соответствующие им рекомендации.

Лексикон или терминология BIRADS
Перед тем как ознакомится с классификацией основанной на наличии патологических признаков, надо освоить самое главное: правильную терминологию понятную как радиологам, так и клиницистам. Такая терминология должна быть стандартизированной, не терпящей двоякого толкования. Это и есть основная задача системы BIRADS. Протоколы описания маммографии/УЗИ/МРТ молочных желёз должны быть изложены структурно, по чёткому стандарту и подчинятся определённым критериям описания, по которым и будет выносится заключение и высказываться рекомендации.
Лексикон при описании маммограмм
Тип строения железы
А. Преобладает жировая ткань. B. Рассеянные участки фиброзной и железистой ткани. C. Железа неоднородной плотности с недифференцированными включениями.
D. Железа крайне высокой плотности, на фоне чего затруднена визуализация изменений.
Образование (англ. mass)
Форма:
- Овальная (включая дольчатую)
- -округлая (round)
- -овальная (oval)
- -иррегулярная (неправильная — irregular).
Контур или края:
- хорошо определяемые (чёткие, ровные)
- нечёткие, частично перекрытые окружающими тканями
- микролобулярные (ровные, с небольшими втяжениями по контуру)
- плохо определяемые, неопределимые (образование более похоже на инфильтрацию)
- спикулы
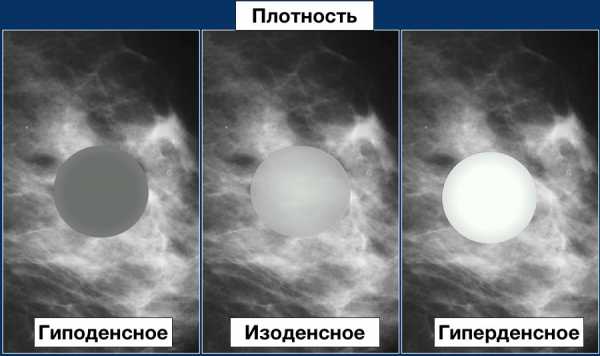
Плотность образования (плотность образования описывается в сравнении с окружающей тканью железы):
- жировой плотности
- гиподенсое образование или низкой плотности, но не плотности жира
- изоденсное образование, плотность образования соответствует плотности окружающих фибро-гландулярных тканей железы
- гиперденсное, плотность образования превышает плотность окружающих тканей железы
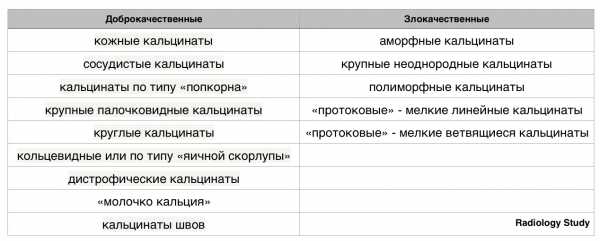
Кальцификаты
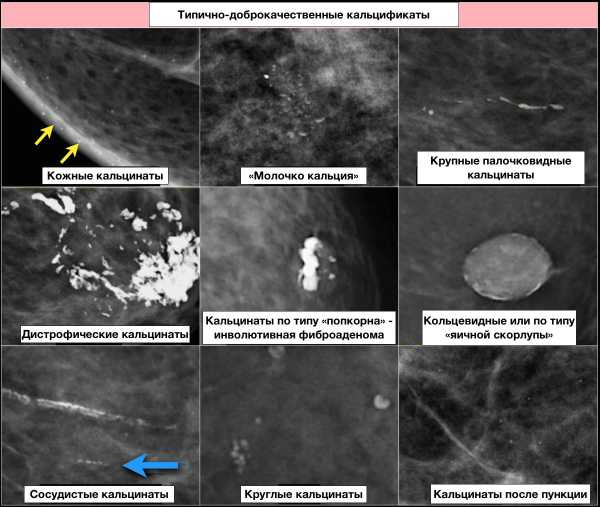
Типично доброкачественные:
- кожные кальцинаты (для подтверждения кальцинатов кожи необходимы дополнительные снимки для выведения их на контур).
- сосудистые кальцинаты — в виде параллельных линий.
- кальцинаты по типу «попкорна» (более 2-3 мм в диаметре) — инволютивные кальцинированные фиброаденомы;
- крупные палочковидные кальцинаты (более 1мм в диаметре), в виде сплошных или прерывистых тяжей.
- круглые кальцинаты могут быть разного размера.
- кольцевидные или по типу «яичной скорлупы» (жировые кисты, участки жирового некроза, кальцификация секрета в протоках);
- дистрофические кальцинаты в месте травматического повреждения или после облучения.
- «молочко кальция» — это осаждение кальция в кистах.
- кальцинаты швов.
Кальцинаты, подозрительные на наличие злокачественного процесса:
- мелкие аморфные (бесформенные с размытыми краями) гетерогенные кальцинаты.
- крупные неоднородные кальцинаты, имеющие неправильную форму, склонные к слиянию, крупнее 5 мм в диаметре.
- полиморфные или гетерогенные кальцинаты (различной формы и размера), чаще менее 0,5 мм в диаметре);
- «протоковые» — мелкие линейные или ветвящиеся кальцинаты
- микрокальцинаты (0,05-0,1 мм в диаметре).
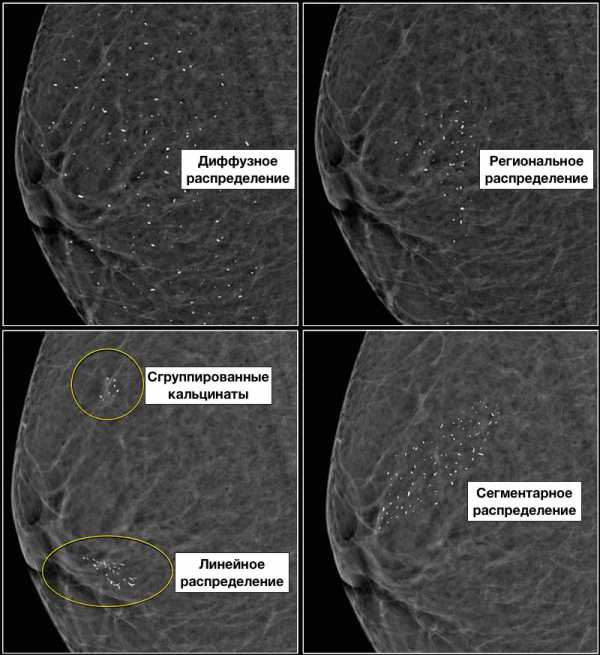
Описание распределения кальцинатов при ММГ:
- 1. Диффузное — рассеянное по всей МЖ.
- 2. Региональное распределение – на большом участке МЖ (более 2 кубических сантиметров, не являющемся зоной ветвления одного протока.
- 3. Сгруппированные кальцинаты (не менее 5 на площади до 1 кубического сантиметра).
- 4. Линейное распределение — в виде дорожки или линии с разветвлением.
- 5. Сегментарное распределение — в пределах одного или нескольких протоков.
Нарушение архитектоники
Ассиметрии
- Общая ассиметрия
- Глобальная асимметрия
- Очаговая или фокальная асимметрия
- Развивающаяся асимметрия
Интрамаммарный лимфатический узел
Образование кожи
Солитарно расширенный проток
Дополнительные признаки
- Втяжение кожи
- Втяжение соска
- Утолщение кожи
- Утолщение трабекул
- Подмышечная лимфоаденопатия
- Нарушение архитектоники
- Кальцификация
Локализация
- Расположение
- Квадрант и стрелка часов
- Глубина
- Расстояние от соска
Лексикон при описании УЗИ молочных желез
Тип строения железы
- Гомогенная эхоструктура — жир
- Гомогенная структура — участки фиброзной и железистой ткани
- Гетерогенная эхоструктура
Образование (англ. mass)
Форма:
- овальная (включая дольчатую)
- округлая (round)
- овальная (oval)
- иррегулярная (неправильная — irregular).
Ориентация:
- Параллельная
- Непараллельная
Контур или края:
- хорошо определяемые (чёткие, ровные)
- нечёткие, частично перекрытые окружающими тканями
- микролобулярные (ровные, с небольшими втяжениями по контуру)
- плохо определяемые, неопределимые (образование более похоже на инфильтрацию)
- спикулы
Эхо-паттерн
- анэхогенный
- гиперэхогенный
- кистозный или солидный компонент
- гипоэхогенный
- изоэхогенный
- гетерогенный
Кальцификаты
- Кальцификаты в образовании
- Кальцификаты вне образования
- Внутрипроточные кальцификаты
Дополнительные признаки
Нарушение архитектоники
Изменение кожи
- Втяжение кожи
- Утолщение кожи
Патологические изменения протока
Отек
Васкуляризация
- Отсутствует
- Внутренняя васкуляризация
- Васкуляризация по ободку
Упругость
Специальные случаи
- Простая киста
- Множественные микрокисты
- Сложная киста
- Образование в или на коже
- Инородное тело, включая импланты
- Интрамаммарные лимфатические узлы
- Подмышечные лимфатические узлы
- Изменения сосудов Артериовенозные мальформации Болезнь Мондора
- Скопление жидкости после операции
- Жировой некроз
Лексикон при описании МРТ молочных желез
Количество железисто-фиброзной ткани
Железы практически полностью состоят:
- из жировой ткани
- отдельные участки железисто-фиброзной ткани
- гетерогенно плотные железы
- чрезвычайно плотные железы
Фоновое контрастное усиление паренхимы Степень:
- минимальное
- слабое
- умеренное
- выраженное
Симметричность контрастного усиление
- симметричное
- асимметричное
Очаг (англ. focus) — это точечное усиление, которое можно характеризовать
Образование (англ. mass) —
Форма:
- Овальная (включая дольчатую)
- -округлая (round)
- -овальная (oval)
- иррегулярная (неправильная — irregular).
Контур или края:
- -хорошо определяемые (чёткие, ровные)
- -нечёткие, частично перекрытые окружающими тканями
- -микролобулярные (ровные, с небольшими втяжениями по контуру)
- -плохо определяемые, неопределимые (образование более похоже на инфильтрацию)
- -спикулы
Зона контрастирования (англ. non-mass enhancement) Распределение:
- очаговое
- линейное
- сегментарное
- регионарное
- мультирегионарное
- диффузное
Паттерн контрастного усиления:
- гомогенный
- гетерогенный
- сливной
- сгруппированные кольца
Интрамаммарный лимфоузел — это четко отграниченное, равномерно усиливающееся образование с жировыми воротами (обычно ≤ 1 см)
Кожные образования — это доброкачественные усиливающиеся структуры на коже
Неусиливающиеся структуры
- Высокая интенсивность сигнала от протоков на доконтрастных Т1- ВИ
- Киста
- Постоперационные скопления (гематома/серома)
- Посттерапевтическое утолщение кожи и трабекулярные утолщения
- Неусиливающееся образование
- Нарушение архитектоники
- Выпадение сигнала от инородных тел, клипс и т. п.
Дополнительные признаки
- Втяжение соска
- Инвазия соска
- Втяжение кожи
- Утолщение кожи
- Инвазия кожи (прямая инвазия, воспалительный рак)
- Подмышечная лимфаденопатия
- Инвазия грудных мышц
- Инвазия грудной стенки
- Нарушение архитектоники
Жиросодержащие структуры
- Лимфоузел (нормальный, патологический).
- Жировой некроз
- Гамартома
- Постоперационная серома/гематома с жиром
Локализация поражения
Описание кинетической кривой медленное накопление
Начальная фаза:
- умеренное накопление
- быстрое накопление
Отсроченная фаза:
- нарастающая кривая
- плато
- вымывание
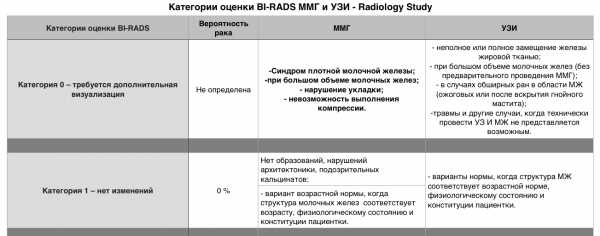
Категории оценки BI-RADS и соответствующие им рекомендации.
| Категории оценки BI-RADS | Рекомендация | Вероятность рака |
| Категория 0 – требуется дополнительная визуализация | Повторить исследование | Не определена |
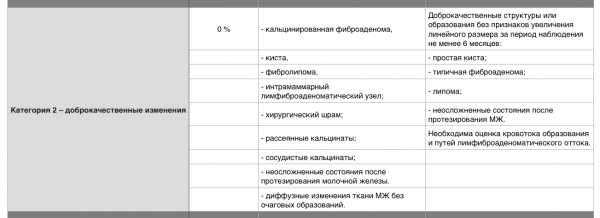
| Категория 1 – нет изменений | Обычное наблюдение | 0 % |
| Категория 2 – доброкачественные изменения | Обычное наблюдение | 0 % |
| Категория 3 – вероятно, доброкачественные изменения | Повторное обследование через короткий интервал времени (6 мес) | 0-2% |
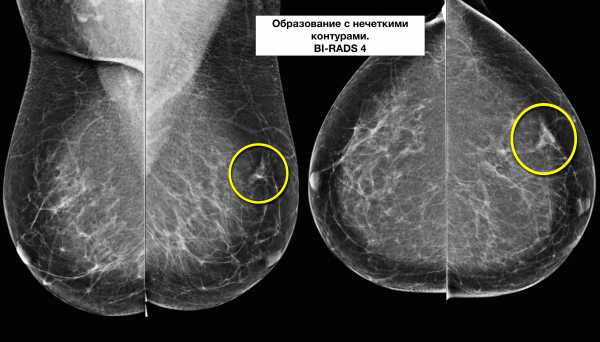
| Категория 4 – подозрение на рак | Биопсия | |
| Категория 4А | Мало подозрительные изменения | 2-10% |
| Категория 4B | Подозрительные изменения | 10-50% |
| Категория 4C | Крайне подозрительные изменения | 50-95% |
| Категория 5 – характерно для рака | Биопсия | Выше 95% |
| Категория 6 – подтвержденный биопсией рак | Хирургическое лечение, если показано | Определена |
Ниже представлен пример
Маммография
Протокол описания маммограмм должен включать:
- 1. Показания к исследованию (скриннинговое, диагностическое);
- 2. Оценка типа структуры молочной железы (МЖ);
- 3. Оценка кожи, сосков, характера изменений структурных элементов, протоков, лимфоузлов. Описание выявленной патологии: очаговых изменений, кальцинатов, измененных лимфатических узлов;
- 4. Сравнение с предыдущими ММГ;
- 5. Заключение с определением категории BI-RADS;
- 6. Рекомендации в отношении дополнительных исследований, консультаций специалистов, сроков следующего обследования.
Расположение маммограмм на негатоскопе/экране монитора и при печати снимков должно быть в зеркальном отражении, симметрично с четкой маркировкой: ММГ в прямых проекциях – «П» и «Л» в наружных отделах, в косых проекциях – «ПК» и «ЛК» в верхних квадрантах.
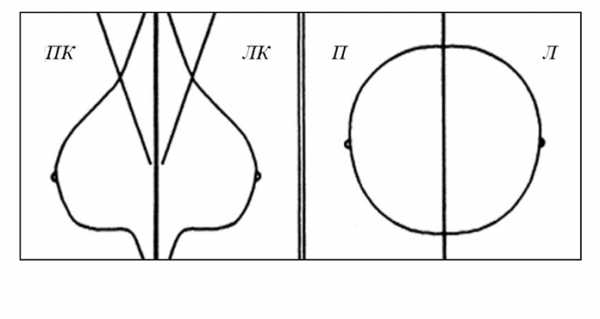 Критерии качества маммограмм: правильная маркировка, четкая дифференциация всех структур железы. На краниокаудальной ММГ — выведение соска на контур по центру, максимальный захват всей железы до грудной мышцы. На косой ММГ — выведение соска на контур, визуализация грудной мышцы до перпендикуляра, опущенного из соска, угол между краем пленки, примыкающим к грудной стенке и грудной мышцей примерно 20 градусов. Отсутствие на снимках складок кожи.
Критерии качества маммограмм: правильная маркировка, четкая дифференциация всех структур железы. На краниокаудальной ММГ — выведение соска на контур по центру, максимальный захват всей железы до грудной мышцы. На косой ММГ — выведение соска на контур, визуализация грудной мышцы до перпендикуляра, опущенного из соска, угол между краем пленки, примыкающим к грудной стенке и грудной мышцей примерно 20 градусов. Отсутствие на снимках складок кожи.
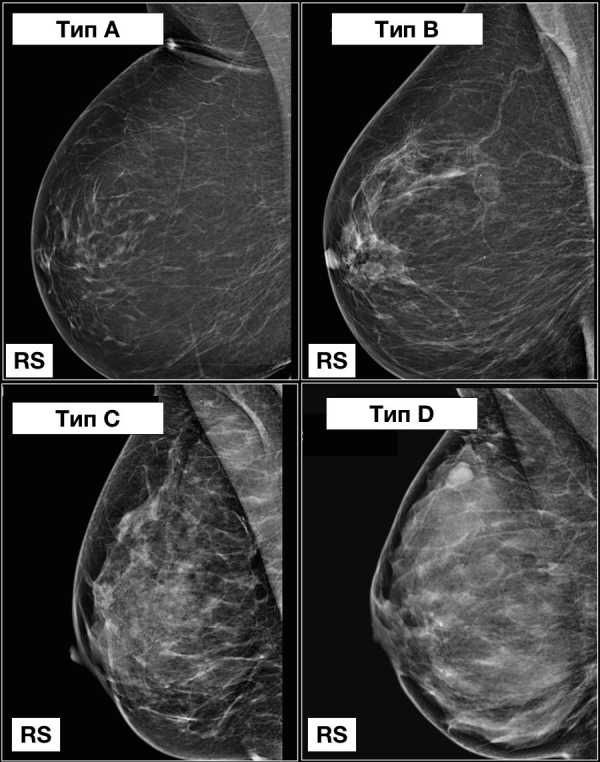
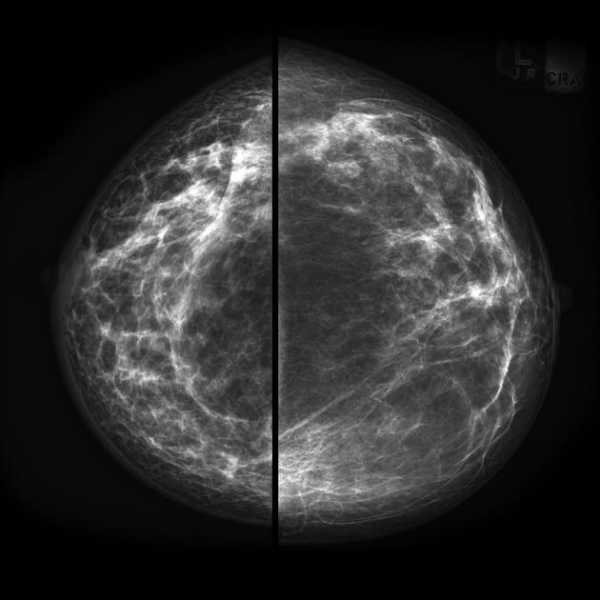
Типы строения молочных желёз при ММГ:
Тип 1: Молочные железы с преимущественным жировым компонентом фиброзно-железистой ткани менее 25% объема МЖ.
Тип 2: Есть очаги фиброзно-железистой ткани, занимающие от 25 до 50% объема МЖ.
Тип 3: Фиброзно-железистая ткань занимает от 51 до 75% площади маммограммы, что может затруднить выявление небольших образований.
Тип4: Очень плотные молочные железы, процент фиброзно-железистой ткани более 75% объема МЖ, что значительно снижает чувствительность ММГ.
Тип5: Наличие имплантатов молочных желёз.
Ниже представлен пример.
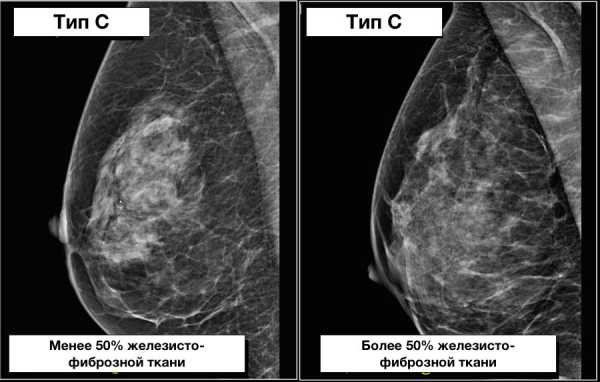
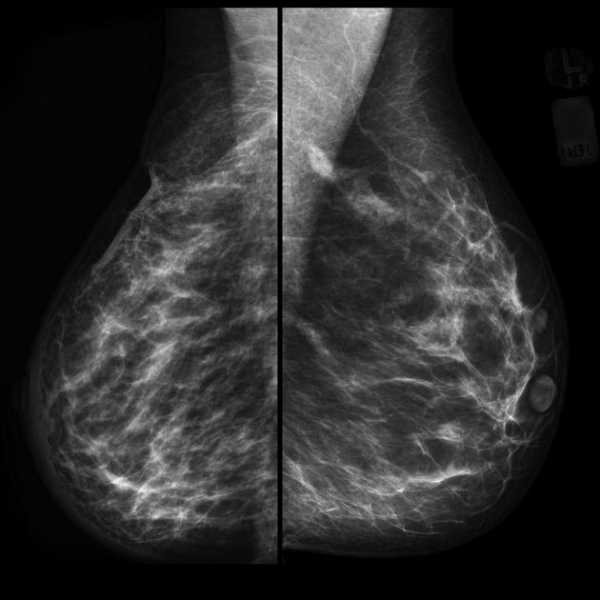
Ниже также представлен пример, на котором наглядны представлены молочные железы, относящиеся к одному типу строения, но с разным содержанием железисто-фиброзной ткани в структуре.
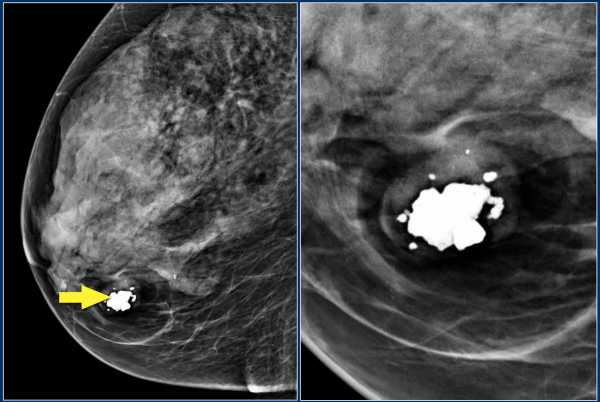
Образование по данным маммографии
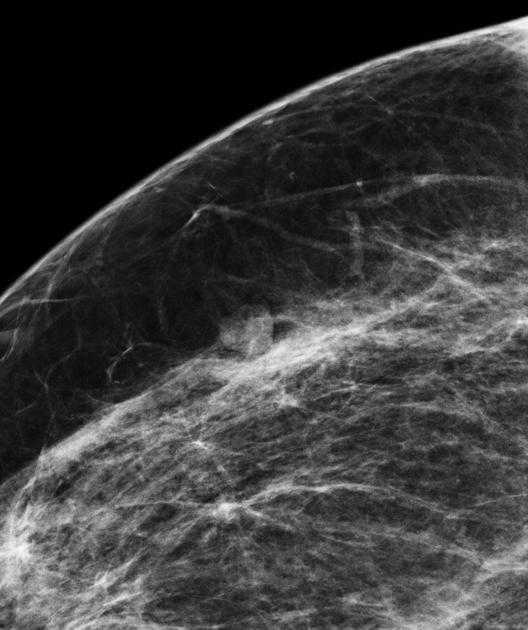
Образование — это объемная структура, выявляемая в 2-х проекциях (только в двух проекциях) и характеризующаяся формой, контурами (краями), плотностью образования и размером.
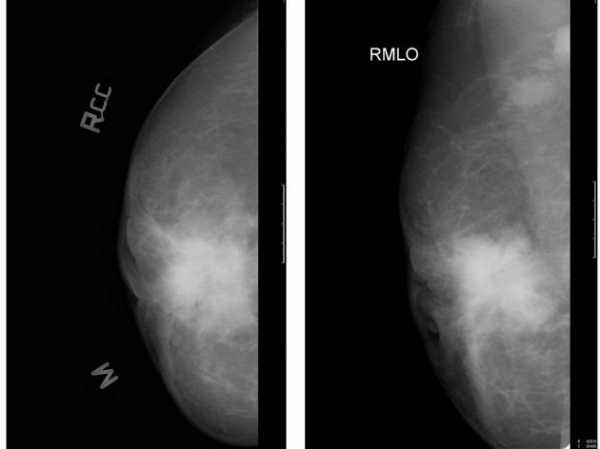
Ниже представлена гамартома, которая также известна фиброаденолипома
При определении патологического очага только на одной проекции, его нельзя назвать объёмным образованием, и в данном случае правомерно использовать термин «плотность» (density/abnormal density) с указанием её локализации. В таких случать необходимо либо доказать, что это образование, либо опровергнуть. В любом случае необходимо дополнительное дообследование (таргетные снимки с компрессией, УЗИ и т.д.).
Форма:
- овальной (включая дольчатую)
- округлой (round)
- иррегулярной (неправильная — irregular).
Анализ формы
Округлая и овальная формы более характерны для доброкачественных новообразований. Неправильная форма чаще встречается при злокачественных процессах. Дольчатая форма образования может при- сутствовать как при злокачественных, так и при доброкачественных процессах, отражая анатомические особенности роста опухоли.
Контуры (края):
- хорошо определяемыми (чёткие, ровные)
- нечёткими, частично перекрытые окружающими тканями
- микролобулярными (ровные, с небольшими втяжениями по контуру)
- плохо определяемыми, неопределимыми (образование более похоже на инфильтрацию)
- спикулами
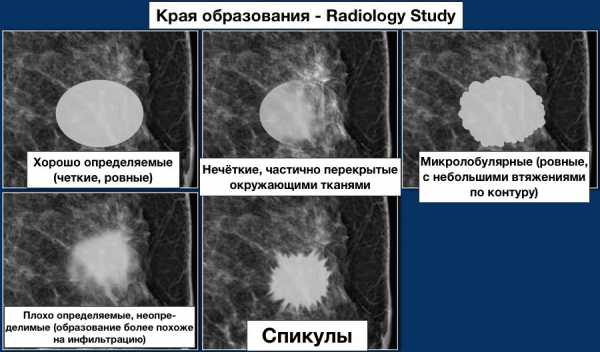
Анализ контура
Капсула при округлых и овальных узловых образованиях в молочной железе четко дифференцируется при наличии жировой ткани в структуре уплотнения.
Наличие ободка просветления (полного или частичного) в большинстве случаев свидетельствует о доброкачественности процесса (за исключением быстро растущих узловых РМЖ). Ободок просветления лучше визуализируется на прицельных снимках с дозированной компрессией.
Четкость контура образования указывает в основном на доброкачественность процесса (исключая внутрикистозный РМЖ, саркому, медуллярную карциному и т. д.). Применение дополнительных методов обследования (УЗИ) позволяет дифференцировать различные объемные образования с четким контуром.
Нечеткость контура узлового образования связана с инфильтрацией окружающих тканей, усилением сосудистого рисунка.
В большинстве случаев нечеткость контура указывает на злокачественность процесса (особенно при спикулообразных тяжах), однако при выявлении «хвоста кометы» необходимы дополнительные исследования – сонография, так как нечеткость контура может встречаться при фиброаденомах, кистах, гематомах, РМЖ в кисте и т. д.
Ниже на представленном снимке визуализируется симптом хвоста кометы.
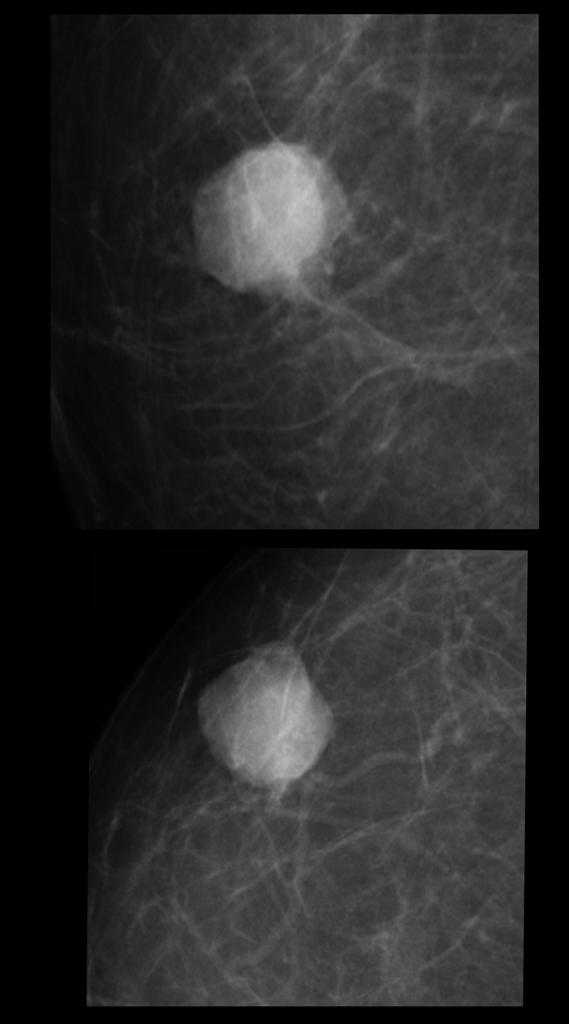
Размытость контура образования встречается при злокачественных опухолях молочной железы и воспалительных заболеваниях (абсцесс).
Из всех опухолевых и опухолевидных процессов только жировая ткань может выглядеть более прозрачной по сравнению с окружающим фоном молочной железы. Поэтому диагностика липом, жировых кист, галактоцеле и т. д. не представляет трудностей.
Высокое интенсивное затемнение на снимке вызывает любой патологический процесс продуктивного или экссудативного порядка (доброкачественная опухоль, киста, РМЖ, саркома и т. д.).
Затемнения неоднородной плотности обусловлены наличием жировых элементов в патологическом очаге и встречаются при фиброаденолипомах, листовидных опухолях, галактоцеле, гамартомах, увеличении лимфатических узлов.
Только анализ контура, состояния окружающих тканей, структуры образования не всегда позволяет дифференцировать различные процессы в молочной железе. Часто приходится прибегать к УЗ-исследованию. Именно в таких случаях необходимо пользоваться BI-RADS-категорией 0. Необходимость дополнительного исследования.
Большинство непальпируемых РМЖ выявляется как маленькие (менее 10 мм) звездчатые структуры. При выявлении тяжистых звездчатых изменений необходим тщательный анализ полученной информации. В первую очередь нужно убедиться, что данные изменения не являются суммацией теней различных структур ткани молочной железы. Для этого необходимо сделать дополнительные прицельные снимки и снимки с увеличением. При подтверждении изменений на дополнительных снимках следует анализ структуры звездчатого поражения. Возможно выявление двух вариантов: «черная звезда» – отсутствует плотный центр в центральной части, множественные овальные или округлые участки просветления, лучистые структуры имеют множество параллельных мелких линий (подобно метле), никогда не достигают кожи; «белая звезда» – плотная центральная часть, выраженные спикулы во всех направлениях, которые достигают кожи.
Выявление «белой звезды» крайне подозрительно на рак молочной железы и требует морфологической верификации. При обнаружении «черной звезды» необходимо выяснить наличие предварительных хирургических вмешательств и пункций в этой зоне молочной железы для проведения дифференциальной диагностики между посттравматическим жировым некрозом (фиброзом после хирургической операции) и РМЖ.
Плотность образования
Анализ плотности (соотношение степени рентгеновского ослабления сигнала зоны поражения относительно ослабления сигнала от равного объема железистой ткани молочной железы):
- жировой плотности
- гиподенсое образование или низкой плотности, но не плотности жира
- изоденсное образование, плотность образования соответствует плотности окружающих фибро-гландулярных тканей железы
- гиперденсное, плотность образования превышает плотность окружающих тканей железы
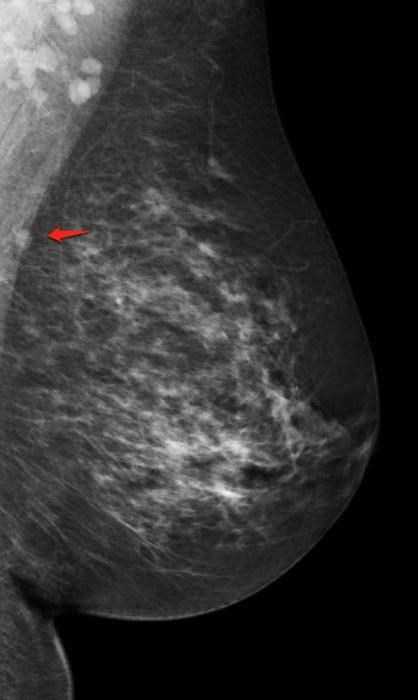
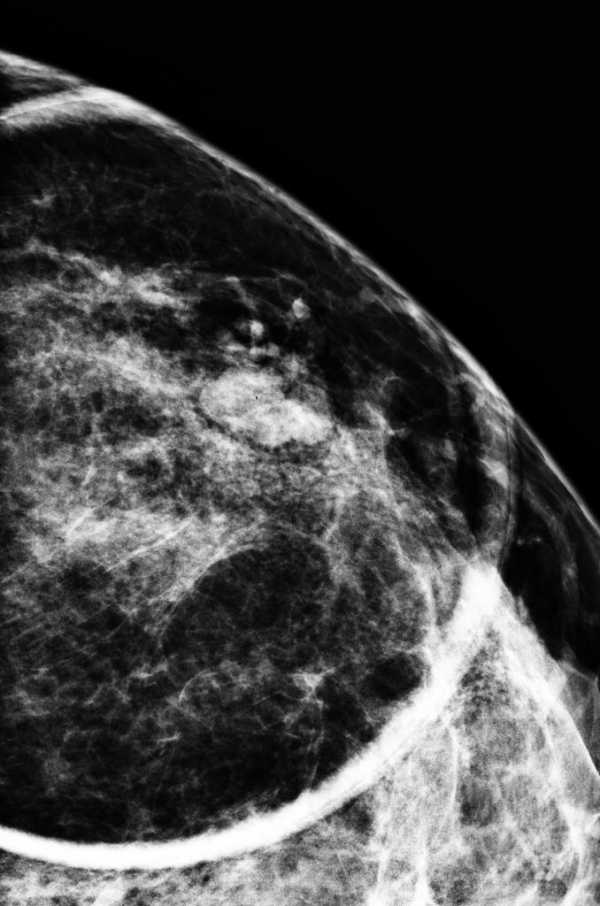
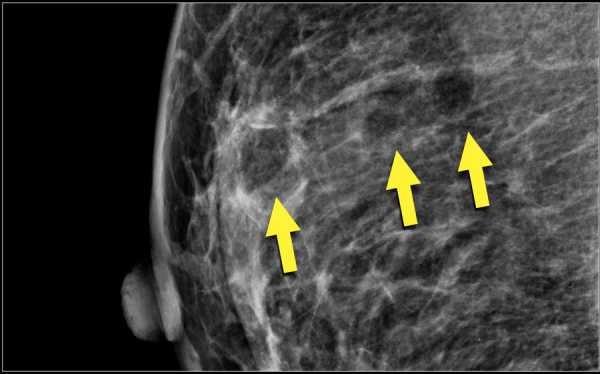 Ниже гиперденсное образование неправильной формы и спикулообразными контурами. Также обратите внимание на фокусное вытяжение кожи. Данное образование относится к группе BIRADS-5 и является инвазивным протоковым раком.
Ниже гиперденсное образование неправильной формы и спикулообразными контурами. Также обратите внимание на фокусное вытяжение кожи. Данное образование относится к группе BIRADS-5 и является инвазивным протоковым раком. 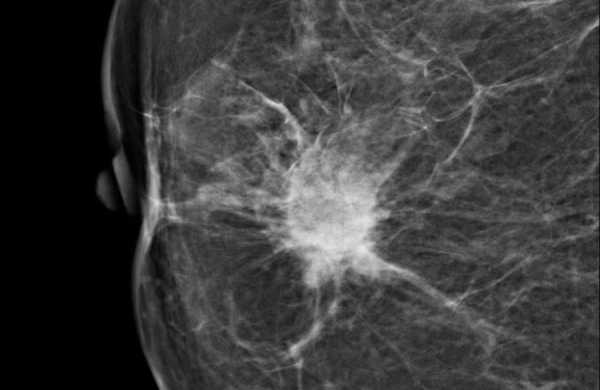 Термин нарушения архитектоники используется при описании участка ткани молочной железы с нарушением привычной анатомической структуры:
Термин нарушения архитектоники используется при описании участка ткани молочной железы с нарушением привычной анатомической структуры: - изменен нормальный ход стромальных элементов и структуры паренхимы
- фокальное втяжение или/и деформация
- имеется локальная звездчатость, отмечаемая в 2-х проекциях,
- образование не визуализируется.
Дифференциальный диагноз при нарушении архитектоники
- радиальные рубцовые изменения
- инвазивная протоковая карцинома
Нарушение архитектоники — это состояние также порой сопряжено в сочетании с развитием злокачественного объемного процесса (в том числе карциномы).
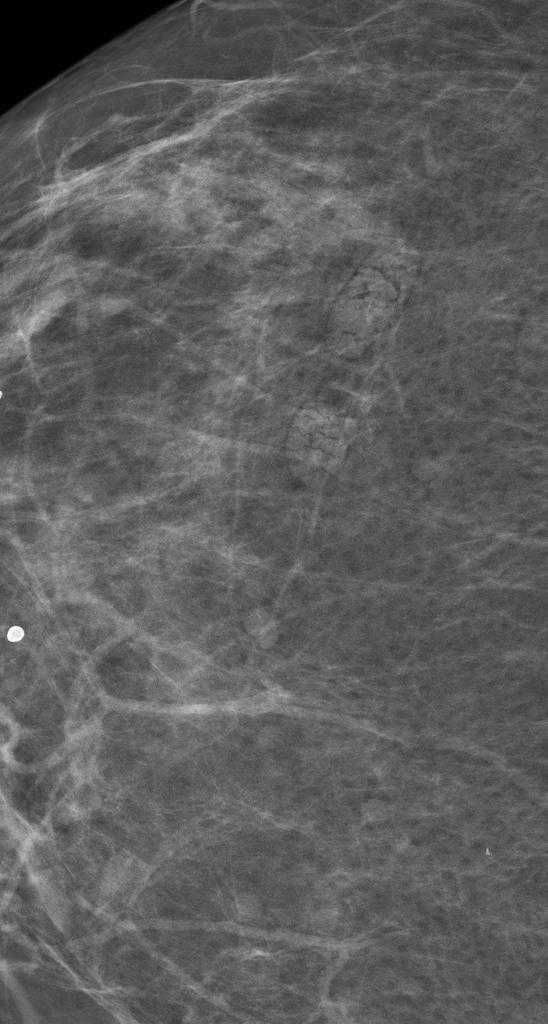
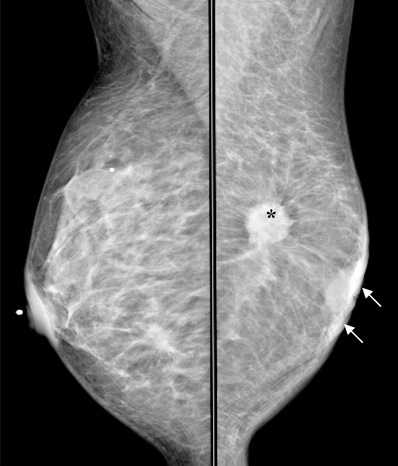
В ниже представленном случае нарушение архитектоники, указанная в желтом кругу обусловленна рубцовыми изменения после резекции, что подтвердилось гистологией.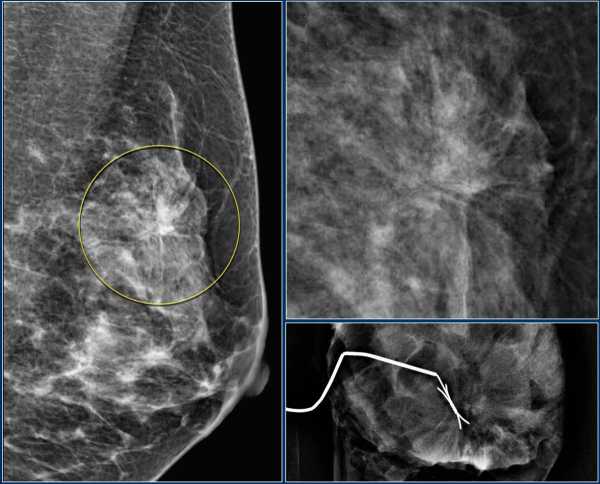 Асимметрия выявляемая на одной проекции рассматривают, как общую асимметрию. Ассиметрия выявляемая на двух проекциях бывает:
Асимметрия выявляемая на одной проекции рассматривают, как общую асимметрию. Ассиметрия выявляемая на двух проекциях бывает: - Фокальная асимметрия
- Глобальная асимметрия
- Развивающаяся асимметрия
Общая асимметрия — объем железистой ткани в одной МЖ значительно больше. При отсутствии нарушения архитектоники, злокачественных кальцинатов и пальпируемого образования — вариант нормального строения.
Фокальная или очаговая асимметрия — участок железистой ткани, определяемый в 2-х проекциях, без наличия определённых границ и который нельзя описать как образование (нет всех критериев определения объёмного образования). Может оказаться нормальным участком ткани МЖ, доброкачественной находкой (рубец после биопсии), так и признаком злокачественного процесса.
При глобальной асимметрии в патологический процесс вовлечено более, чем четверть молочной железы. Наиболее частые причины данной патологии — это вариант нормы, доброкачественной находкой (рубец после биопсии), псевдоангиоматозная гиперплазия.
Развивающаяся или нарастающая асимметрия. Данный термин используют при сравнении с предыдущими исследованиями, когда изменения ранее были менее выражены.
Ниже представлены маммограммы левой и правой молочной железы в двух проекциях, на которых визуализируется асимметричность, но по данным УЗИ признаков объемного образования не были выявлены. 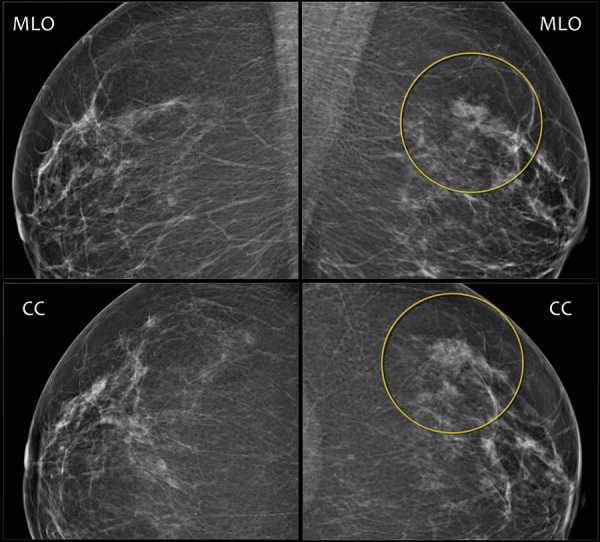
- утолщение кожи
- утолщение междольковых перегородок
- втяжение соска
Все выше перечисленные характерны для злокачественного образования.
На УЗИ были выявлены множественные мелкие образования, что соответствует в большей степени аденокарциноме. После ПЭТ/КТ был поставлен диффузная инфильтративная карцинома.
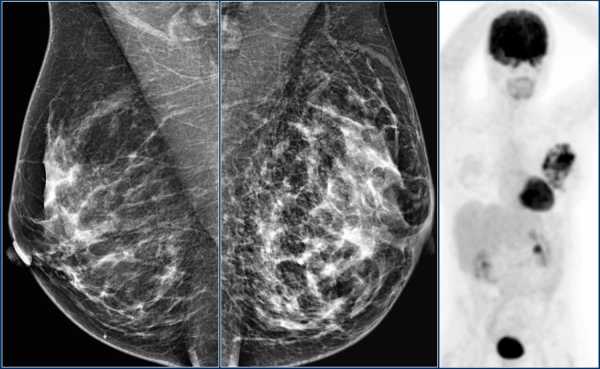
Дифференциальный диагноз: асимметрия или образование.
Все типы асимметрии имеют разные типы контуров или краев в отличии от образований также не имеют признаков объемного образования. Для асимметрии характерно унилатеральное расположение без зеркальной корреляции в противоположной железе и строение аналогичное области фиброзно-железистой ткани.
При асимметрии граница патологических изменений вогнутая, а структура неоднородная (гиперплотные области и включения жира). В то время, как при образованиях внешние границы — выпуклые, что касаемо структуры плотность в центре выше, чем на периферии.
При описании асимметрии термин плотность некорректно использовать так, как данный термин используют при описании объемных образований в сравнении с обычной железистой тканью.
По данным BI-RADS — 2013 кальцификаты принято разделять следующим образом (представлено ниже в таблице):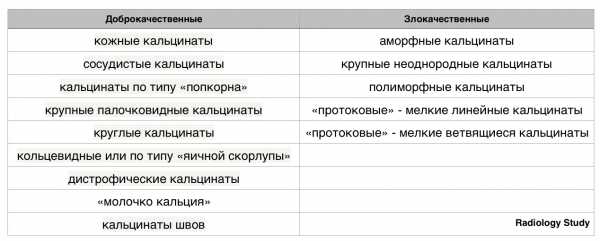
Доброкачественные кальцификаты:
- кожные кальцинаты
- сосудистые кальцинаты
- кальцинаты по типу «попкорна»
- крупные палочковидные кальцинаты
- круглые кальцинаты кольцевидные или по типу «яичной скорлупы»
- дистрофические кальцинаты
- «молочко кальция»
- кальцинаты швов или пунктатов.
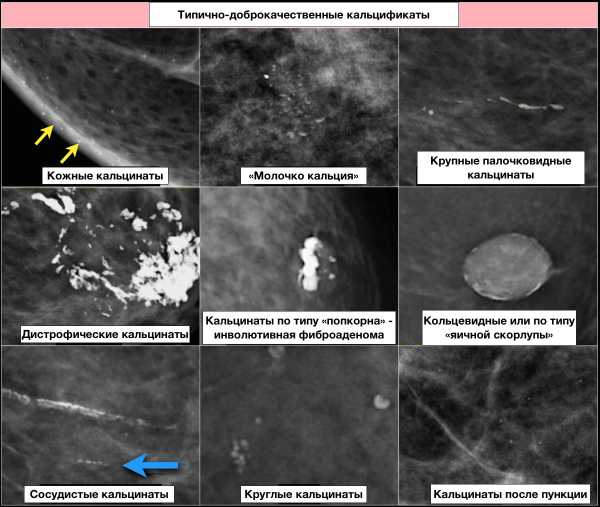
- кальцинаты по типу «попкорна» (более 2-3 мм в диаметре) — инволютивные кальцинированные фиброаденомы;
- сосудистые кальцинаты — в виде параллельных линий. При только начинающемся процессе, кальцинаты могут располагаться только вдоль одной стенки, распределяясь по типу «дорожки». В этом случае нужно проследить ход сосуда, иначе они считаются подозрительными на злокачественные протоковые кальцинаты;
- крупные палочковидные кальцинаты (более 1мм в диаметре), в виде сплошных или прерывистых тяжей. Располагаются по ходу протоков, сходятся по направлению к соску. У женщин старше 60 лет образуются в расширенных протоках;
- круглые кальцинаты могут быть разного размера, они считаются доброкачественными, если расположены беспорядочно. При выявлении изолированных групп мелких кальцинатов следует убедиться в отсутствии динамики при сравнении с предыдущими ММГ;
- кожные кальцинаты (для подтверждения кальцинатов кожи необходимы дополнительные снимки для выведения их на контур);
- кольцевидные или по типу «яичной скорлупы» (жировые кисты, участки жирового некроза, кальцификация секрета в протоках);
- «молочко кальция» — это осаждение кальция в кистах. В прямой проекции их проявления не типичны — рыхлые, округлые, бесформенные. В косой проекции — полулунной формы с вогнутой поверхностью (подчеркивая стенки кист). Главный признак — отличие формы в зависимости от проекции;
- кальцинаты швов;
- дистрофические кальцинаты в месте травматического повреждения или после облучения. Характерна неправильная форма, размер более 0,5 мм в диаметре.
Злокачественные кальцинаты
- аморфные кальцинаты
- крупные неоднородные кальцинаты
- полиморфные кальцинаты
- «протоковые» мелкие линейные кальцинаты
- «протоковые» мелкие ветвящиеся кальцинаты

- мелкие аморфные (бесформенные с размытыми краями) гетерогенные кальцинаты. При диффузном, двухстороннем распространении — вероятнее доброкачественного характера. Сгруппированные, с сегментарным или линейным распределением — подозрение на злокачественный процесс;
- крупные неоднородные кальцинаты, имеющие неправильную форму, склонные к слиянию, крупнее 5 мм в диаметре. Могут быть признаком злокачественных образований или формирующихся дистрофических кальцинатов.
- полиморфные или гетерогенные кальцинаты (различной формы и размера), чаще менее 0,5 мм в диаметре);
- «протоковые» — мелкие линейные или ветвящиеся кальцинаты, длиной до 1 мм, в виде прерывающейся или пунктирной линии (заполнение раковыми клетками просвета протоков).
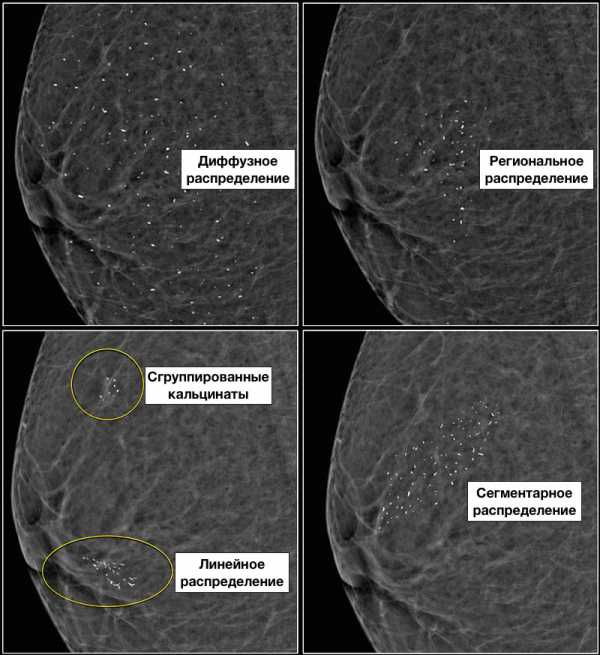
Описание распределения кальцинатов:
- 1. Диффузное — рассеянное по всей МЖ.
- 2. Региональное распределение – на большом участке МЖ (более 2 кубических сантиметров, не являющемся зоной ветвления одного протока.
- 3. Сгруппированные кальцинаты (не менее 5 на площади до 1 кубического сантиметра).
- 4. Линейное распределение — в виде дорожки или линии с разветвлением.
- 5. Сегментарное распределение — в пределах одного или нескольких протоков.
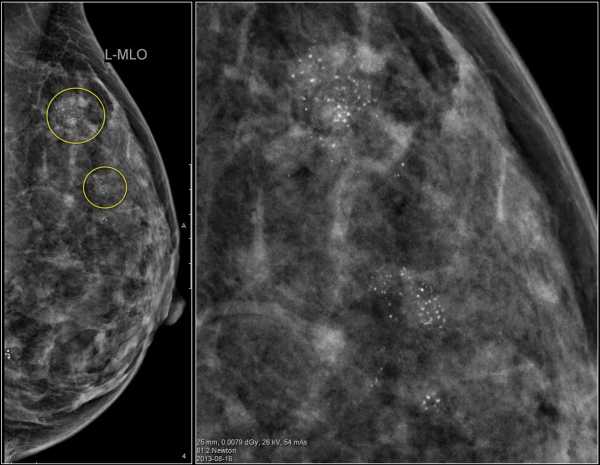
Ниже представлен пример кальцификации. Попробуйте описать патологическую кальцификацию, а затем продолжите чтение.
- Морфология: представлены неоднородные кальцификаты, а также плеоморфные кальцификаты.
- Распределение: часть кальцификатов распределены сгруппировано (2cm), но про данные кальцификаты нельзя сказать, что они имеют линейное или сегментарное распределение.
Мультифокальная дуктальная карцинома с участками инвазивной карциномы.
Описание локализации патологических признаков
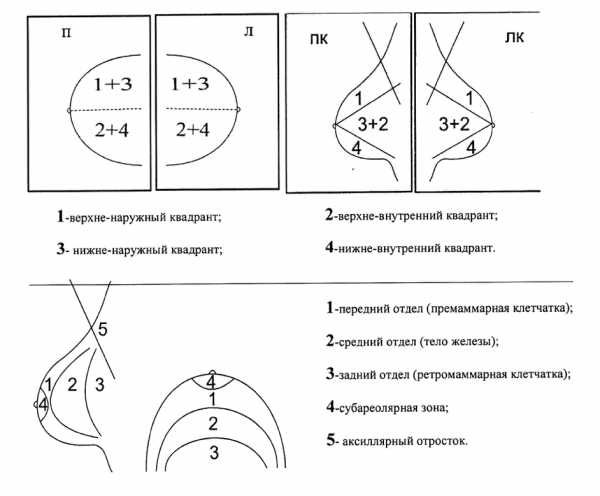
Общепризнанной схемой для оказания локализации патологии в молочной железе является делением её на квадранты
- верхний наружный,
- верхний внутренний,
- нижний наружный
- нижний внутренний
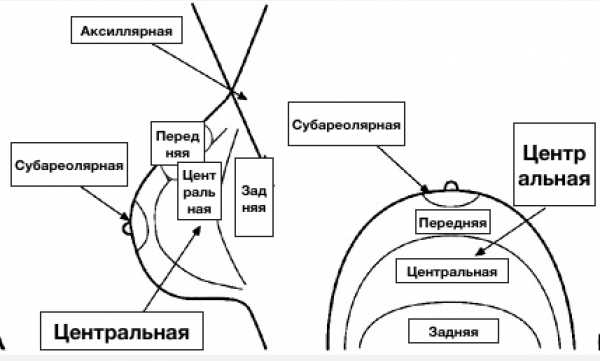
По глубине определяют:
- передний,
- срединный (центральный)
- задние отделы,
- суб-ареоалярная зона.
Локализация
- Расположение
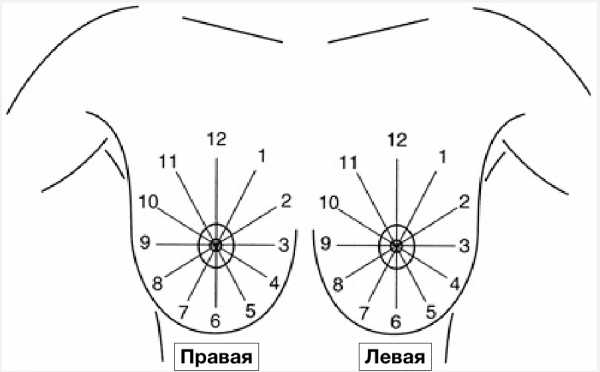
- Квадрант и стрелка часов
- Глубина
- Расстояние от соска
Для более точного указания локализации рекомендуется пользоваться схемой часового циферблата, а также указывать расстояние от патологических изменений до соска.
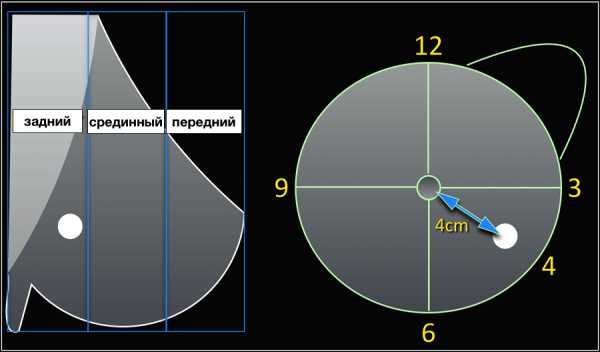
Измерение образования.
Ниже представлены, как неправильно (слева) и правильно (справа) измерять образование, используя правило — перпендикуляр к максимальному длинику. Также схематично представлены примеры и отличия измерения лимфатических узлов на маммограмме и УЗИ.
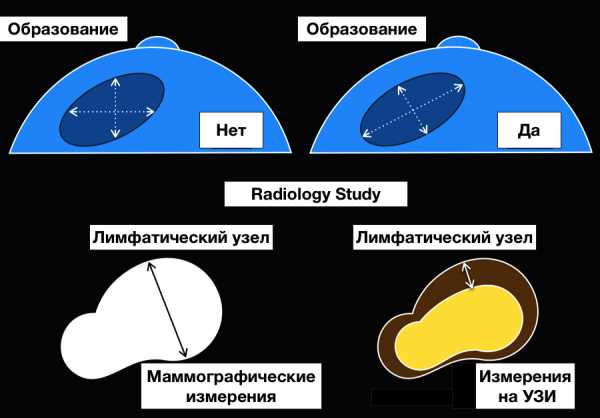
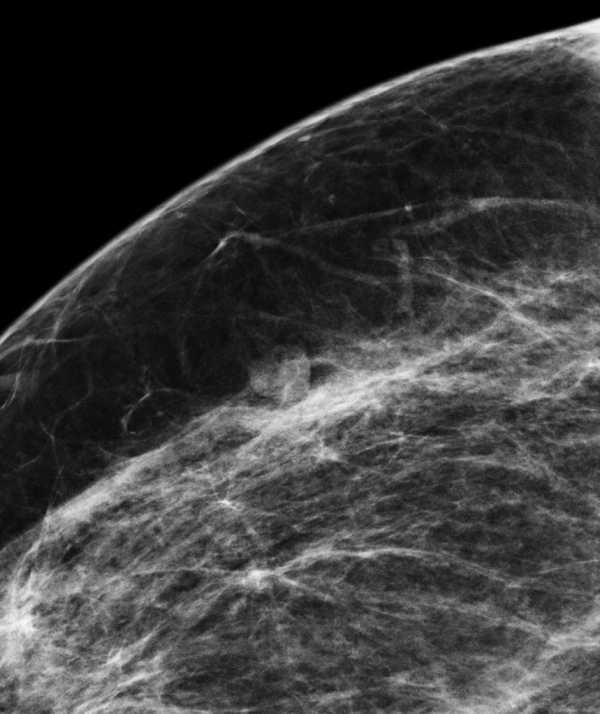
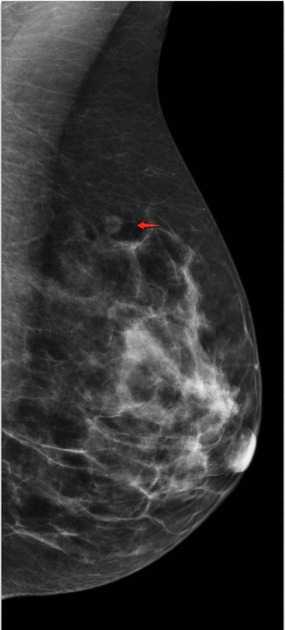
Интрамаммарный лимфатический узел
Интрамаммарный лимфатический узел — это округлое чётко отграниченное образование с центральным участком просветления или тонким рентгенопрозрачным «halo»
Образование кожи
К образованиям кожи относят рубцы, родимые пятна, пирсинг и так далее, что обязательно должно быть заполнено в анкете.
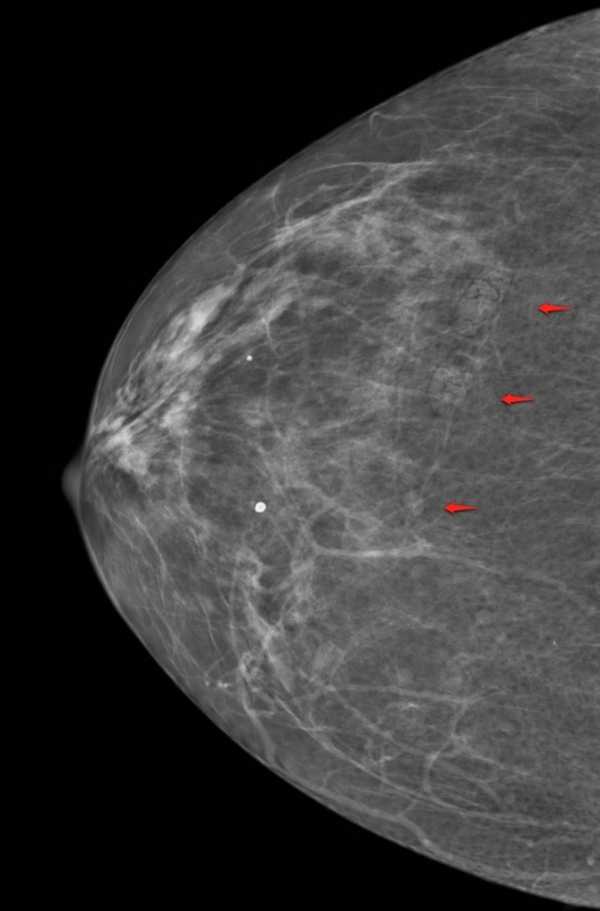
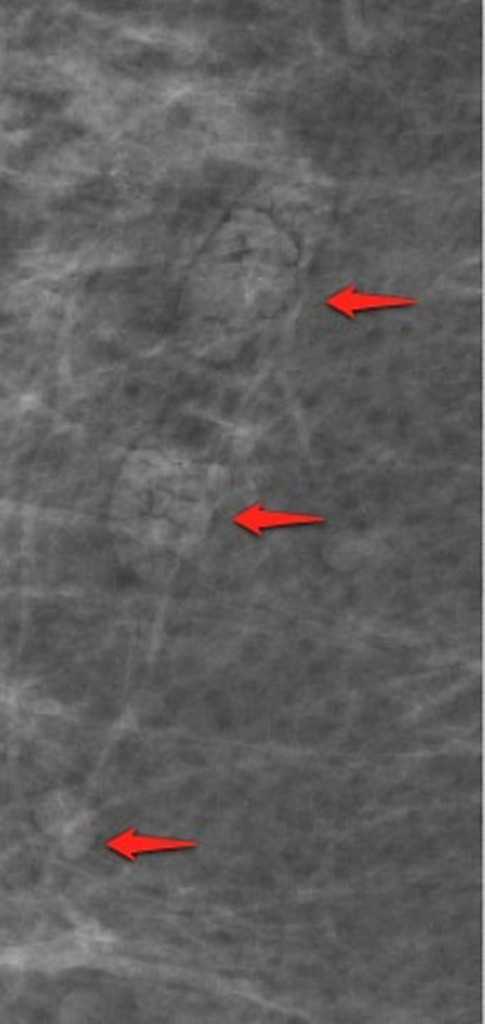
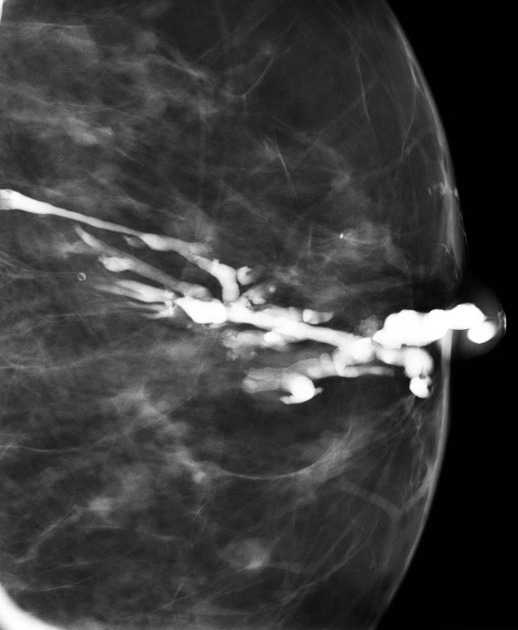
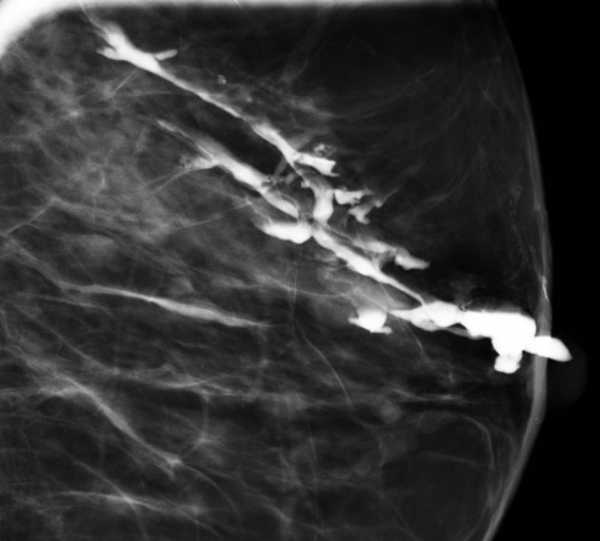
Солитарно расширенный проток
Данные изменения характерны для следующих процессов:
- физиологический лактостаз
- дуктальная эктозия
- злокачественное новообразование
Дополнительные признаки
- Втяжение кожи
- Втяжение соска
- Утолщение кожи
- Утолщение трабекул
- Подмышечная лимфоаденопатия
- Нарушение архитектоники
- Кальцификация
Втяжение кожи, соска и утолщение кожи в сочетании с наличием объемного образования высокой плотности и кальцинацией с линейным или сегментным распределением наиболее характерно для злокачественного процесса (BIRADS-5).
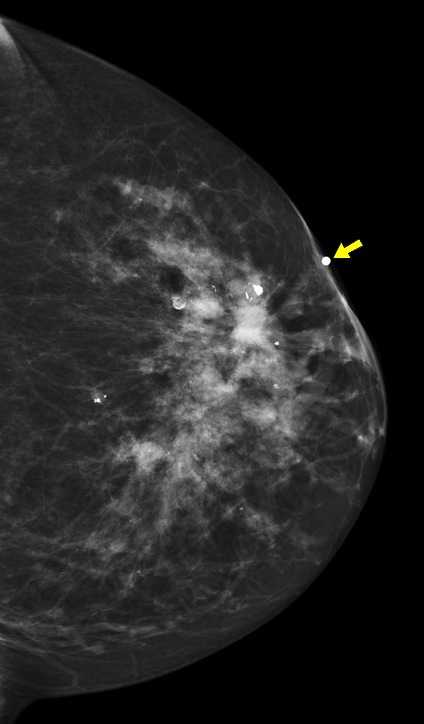
Большинство авторов сходятся во мнении, что наиболее частой причиной втяжения соска являются фиброзные изменения в околососковой области (36,5%), обусловленные жировым некрозом или плазмацитарным маститом за счет утолщения и склерозирования стенок протоков и вовлечения их в лимфоидно-плазмацитарный инфильтрат. Впоследствии это приводит к склерозированию протоков и окружающих тканей и может вызвать при близком расположении к соску его втяжение.
Нередко втяжение соска обусловлено РМЖ, локализующимся около соска. В 22% случаев опухолевый узел располагается близко к соску или при больших размерах опухоли имеется «дорожка» к соску и утолщенная втянутая ареола.
Втяжением соска могут сопровождаться рак Педжета и другие гистологические варианты рака молочной железы, хронический неспецифический мастит, цистаденопапилломы, фиброаденомы, гинекомастия, узловой фибросклероз и такие редкие заболевания, как карциноид молочной железы, паразитарное поражение соска, синдром Шерешевского – Тернера.
Утолщение трабекул обусловленно утолением фиброзных перегородок молочной железы.
-
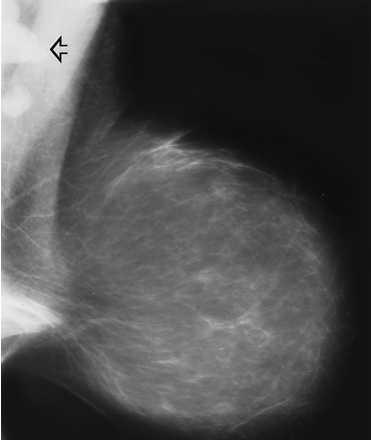
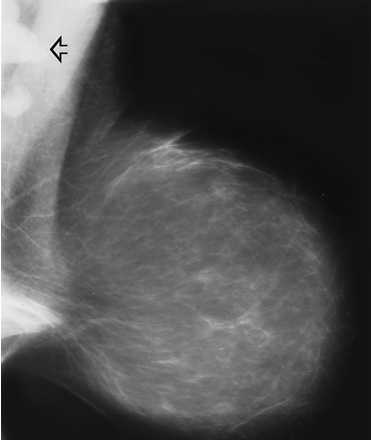
Подмышечная лимфоаденопатия
Наиболее часто лимфоаденопатия при раке молочной железы унилатеральная, реже двухсторонняя. Для рака молочной железы в большей степени характерно кальцификация пораженных лимфатических узлов.
- изменен нормальный ход стромальных элементов и структуры паренхимы
- фокальное втяжение или/и деформация
- имеется локальная звездчатость, отмечаемая в 2-х проекциях,
- образование не визуализируется.
Дифференциальный диагноз при нарушении архитектоники
- радиальные рубцовые изменения
- инвазивная протоковая карцинома
Нарушение архитектоники — это состояние также порой сопряжено в сочетании с развитием злокачественного объемного процесса (в том числе карциномы).
В ниже представленном случае нарушение архитектоники, указанная в желтом кругу обусловленна рубцовыми изменения после резекции, что подтвердилось гистологией.
Причины, виды кальцификации описаны выше.

Категории оценки по данным ММГ и УЗИ
Таблица №2 — категории оценки по данным ММГ и УЗИ
Категория 2
Категория 3
Категория 4 a, b
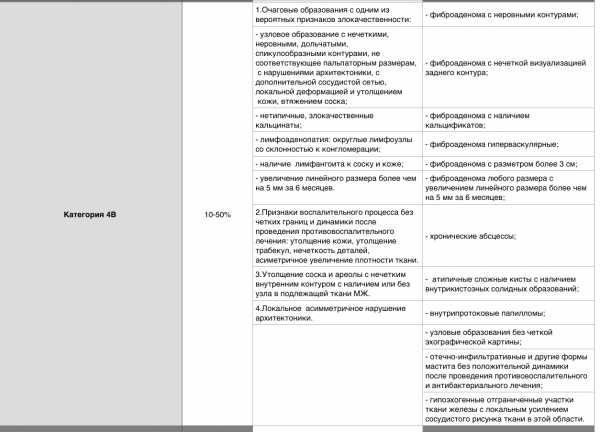
Категория 4с, 5, 6

Источник:
-
ACR BI-RADS® Atlas Fifth Edition
- Radiopaedia
- Radiology Assistant
- Radiografia
-
Методические рекомендации по оценке результатов рентгеновских маммографических, ультразвуковых и магнитно-резонансных исследований молочных желез.
Составители:
Бендерская Н.А. — заведующий рентгенодиагностическим отделением БУЗ УР “Республиканский клинико-диагностический центр МЗ УР”;
Палария Н.Л. — врач-рентгенолог БУЗ УР “Республиканский клинико-диагностический центр МЗ УР”;
Кандрат И.А. — врач-рентгенолог БУЗ УР “Республиканский клинико-диагностический центр МЗ УР”;
Желудова И.И. — заведующая отделением лучевой диагностики БУЗ УР «Городская клиническая больница № 9 МЗ УР».
-
Использование системы BI-RADS для интерпретации данных магнитно-резонансной маммографии при раке молочной железы С.А. Хоружик, к. м. н., доцент, врач-рентгенолог; С.В. Шиманец, м. н. с. диагностического отдела с группой лучевой диагностики; А.В. Карман, к. м. н., в. н. с., руководитель группы лучевой диагностики;
Е.В. Шаповал, д. м. н., заведующая отделом онкомаммологии с онкогинекологической группой
-
Werner A. Kaiser Signs in MR-Mammography
СТАНДАРТИЗАЦИЯ ИНТЕРПРЕТАЦИИ МАММОГРАФИЧЕСКОГО ИЗОБРАЖЕНИЯ — Г. П. КОРЖЕНКОвА
24radiology.ru
Рак молочной железы
Рак молочной железы является наиболее частым злокачественным заболеванием у женщин, составляя около 32% женского рака. Рак молочной железы является вторым по частоте среди причин смерти женщин после рака легких и составляет более 44 000 смертельных случаев ежегодно. Каждая женщина имеет шанс 1: 8 развития рака молочной железы в своей жизни. Несмотря на интенсивные исследования, причинный фактор рака молочной железы остается неизвестным.
Кроме рака молочной железы, около 50% женщин страдают от доброкачественных заболеваний молочной железы. Итак, понимание доброкачественных и злокачественных процессов в молочной железе необходимо для врача акушера-гинеколога.
Анатомия
Молочная железа простирается от II к VI ребра вертикально. Медиально ее ограничивает латеральный край грудины, латерально — средняя подмышечная линия. Подмышечный хвост проходит в подмышечную ямку. Паренхима молочной железы делится на сегменты, содержащие мамарные железы, состоящие из 20-40 долей и дренируются молочными протоками, которые открываются индивидуально в соске молочной железы. Фиброзные волокна размещаются между двумя фасциальными слоями — подвешенные связками Купера, которые поддерживают молочную железу.
Молочная железа разделяется на 4 квадранта:
- верхний наружный квадрант (ВЗК),
- нижний квадрант (НЗК),
- верхний внутренний квадрант (ВВК),
- нижний внутренний квадрант (УВК).
Кровоснабжение молочной железы осуществляется внутренней мамарной (медиальный и центральный сегменты) и латеральной грудной артерией (верхний наружный квадрант).
Подмышечные лимфатические узлы дренируют 97% ткани молочной железы и вторично дренируют надключичные и яремные лимфоузлы. Эти лимфоузлы подразделяются на 3 уровня для оценки прогрессии опухолевого процесса. Лимфоузлы I уровня локализуются латерально от малой грудной мышцы; узлы II уровня размещаются внутрь от малой грудной мышцы; лимфоузлы III уровня лежат медиально от малой грудной мышцы.
Внутренние мамарные лимфоузлы соответствуют 3% лимфатического дренажа молочной железы, преимущественно за ВВК и НПК. Интерпекторальные лимфоузлы (Роттера) размещаются между большим и малым грудными мышцами.
Иннервация молочной железы требует внимания в течение хирургической диссекции. Очень важен межреберно-плечевой нерв, который пересекает подмышечную ямку и несет чувствительные нервные волокна к верхнемедиальные части руки; длинный грудной нерв (Белла) с С5, Сб и С7, что иннервирует в переднюю зубчатая мышца; его повреждения приводит к «крыловидной лопатки»; торакодорзальный нерв иннервирует широчайшую мышцу спины, латеральный грудной нерв иннервирует большой и малый грудной мышцы.
Физиология
Развитие молочных желез оценивается по шкале Таннера. Молочная железа является гормонозависимым органом и изменяется от менархе до менопаузы. Эстрогены способствуют развитию протоков молочной железы и депозиции жира. Прогестерон вызывает лобулярно-альвеолярное развитие, что обеспечивает возможность лактации.
Пролактин участвует в продукции молока, тогда как окситоцин способствует выделению молока. Уменьшение эстрогенной насыщенности организма в постменопаузе приводит к тканевой атрофии, потери стромы, замещения атрофических частиц молочной железы жировой тканью.
Исследование состояния молочной железы
Рутинное обследование молочной железы проводится путем самообследования и при ежегодных профилактических осмотрах всех женщин старше 20 лет. Самообследование молочных желез выполняется примерно на 5-й день менструального цикла, когда молочная железа является наименее чувствительна. Врачебное обследование включает внимательный осмотр кожи, цвета и контуров молочной железы, пальпацию регионарных лимфоузлов, ткани молочной железы с целью выявления патологических объемных образований, выделений из сосков или боли. Нередко пациентка или ее партнер сами проявляют патологическое образование в молочной железе.
Кроме самообследования и ежегодного медицинского обследования состояния молочной железы, третьей составной частью рутинного осмотра является скрининговая маммография каждые 1-2 года у женщин в возрасте между 40 и 50 годами и ежегодно после 50 лет. Женщины с наличием в анамнезе семейного рака молочной железы должны начинать маммографический скрининг на 5 лет раньше того возраста, в котором у молодого члена семьи был обнаружен рак молочной железы.
При выявлении патологического объемного образования в молочной железе выясняют анамнестические данные о времени и метода обнаружения образования, его болезненности, связи с фазами менструального цикла. Проявляют локализацию, размер, форму, консистенцию, подвижность, ассоциированную болезненность и отношение к смежных структур. Подозрительные зоны являются дискретными и болезненными, раковые образования обычно твердые, безболезненные, четко очерченные и неподвижные. Лимфоузлы считаются подозрительными при увеличении их размеров более 1 см, фиксированности, узловатости и неправильной форме.
При обнаружении аномальных образований в молочной железе больные подлежат маммографическому исследованию, что может обнаружить злокачественные изменения в виде плотных масс, структурную дисторсию, ретракцию, асимметричный локальный фиброз, микрокальцификацию линейной, ветвистых структурой, рост васкуляризации, повреждения структуры субальвеолярних протоков.
При ультразвуковом исследовании можно обнаружить патологические образования диаметром более 0,5 см кистозной или солидной структуры. Если подозрительные объемные образования выявляются при пальпации или при радиологических методах визуализации, они подлежат биопсии для определения гистологического диагноза. С этой целью используют игольчатую аспирационную биопсию при кистозных или солидных поражениях, которые пальпируются. Диагностическая точность аспирационной биопсии составляет 80-90%.
Эксцизионная биопсия обычно выполняется при солидных поражениях, если при игольчатой аспирационной биопсии не получено достаточно данных или данные являются неопределенными. Эксцизионная биопсия выполняется также в случаях, когда жидкость является кровянистая, патологические образования персистируют после удаления жидкости или после двух стремлениями, или если жидкость снова накапливается в течение 2 нед. Эксцизионная биопсия выполняется также в том случае, когда поражение, не пальпируются, выявляются при маммографии. Эксцизия выполняется в пределах (1 см) здоровых тканей — «лампэктомия».
Исследование выделений из соска
Если у пациентки имеет место выделения из соска молочной железы, исследуется его характер, латеральность (односторонние или двусторонние), усиление при стимуляции молочной железы, количество задействованных молочных протоков. Большинство случаев выделений из соска имеют доброкачественную этиологию, но цитологическое исследование материала выделений является обязательным.
Кровянистые выделения нередко ассоциируются с интрапротоковой папилломой или инвазивным папиллярным раком. Галакторея ассоциируется с беременностью, аденомой гипофиза, акромегалией, гипотиреоидизмом, стрессом, употреблением медикаментов (оральные контрацептивы, антигипертензивные, психотропные средства). Серозные выделения ассоциируются с нормальной менструацией, употреблением оральных контрацептивов. Желтоватые выделения могут иметь место при фиброкистозных изменениях и галактоцеле. Зеленые, клейкие выделения ассоциированы с эктазией молочных протоков. Гнойные выделения свидетельствуют о поверхностном или центральном абсцессе молочной железы.
Исследования при боли в молочной железе
Боль в молочной железе (мастодиния, масталгия) является частой жалобой пациенток, но редко является симптомом рака молочной железы. Боль может быть компонентом предменструального синдрома, ассоциироваться с гормонозаместительной терапией, нерегулярным ритмом менструаций или фиброкистозными изменениями. Выясняют анамнез, наличие заболеваний молочной железы и гениталий, семейный анамнез рака молочной железы, воздействие ионизирующего излучения, наличие операций на молочной железе, овариоэктомии, адреналэктомии, увеличения или потери массы тела, боли в грудной клетке, аменореи.
www.eurolab.ua