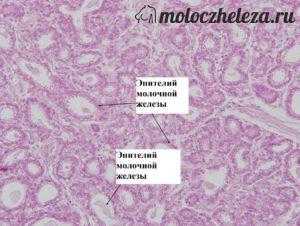
Чешуйки плоского эпителия в молочной железе что это такое
Проявления эпителиальной составляющей молочной железы
На сегодняшний день самой распространённой проблемой на пути к женскому здоровью считаются изменения, затрагивающие эпителий молочной железы. Начиная с подросткового возраста, когда происходит резкое увеличение молочной железы совместно с развитием выраженного соска и заканчивая наступлением менопаузы, для чего характерно уменьшение размеров и протоков. Соответственно изменяется и ткань молочной железы.
Влияние возраста на эпителий
В нормальном состоянии тканевая составляющая молочных желез, за счёт которой становится осуществимой репродуктивная функция, представляет собой сочетание стромальной (жировая и фиброзная соединительная ткань) и эпителиальной ткани. В качестве эпителия выступают ветвящиеся протоки, непосредственно связанные с соском и дольками, образующиеся каждая в определённом возрасте. Многослойный плоский эпителий приходится на область соска, в частности выводные протоки.
Когда только девочка рождается, эпителий состоит из небольшого числа так называемых рудиментарных потоков, расположенные глубже соска и ареолы. Далее препубертатный период характеризуется медленным ростом этих протоков, при этом они ветвятся, а стромальный компонент, в свою очередь, увеличивается. Для постпубертатного периода свойственно увеличение в объёме железы.
По окончании периода вынашивания малыша железистый компонент достигает таких размеров, при которых молочная железа вся обрастает железистой тканью. По окончании кормления железистая ткань атрофируется и на первый план выходит строма. При менопаузе также атрофируются железистые компоненты, сопровождаясь уменьшением количества долек, а иногда полного их исчезновения. Всё вышеописанное принято считать адекватными изменениями желез относительно их функциональности и структуры.
Влияние гиперплазии
Изменения эпителия молочных желез может быть тесно связано с различными заболеваниями, имеющимися у женщины. Таким довольно распространённым заболеванием считается гиперплазия, происходящая в тканях груди. С целью выявления максимального числа симптомов должна быть проведена диагностика эпителия, что в итоге поможет зафиксировать разновидность данной болезни. Стоит уяснить, что для профилактики заболевания необходимо периодически посещать таких врачей как гинеколог и маммолог.

Эпителий молочной железы
Существуют следующие виды и гиперплазии:
• узловая – проявляется выделениями в виде крови, слизи и молока; • кистозная – являет затвердевшие узлы, которые можно без труда нащупать, к тому же они неподвижны;
• фиброзная гиперплазия эпителия молочной железы – выделяется присутствием в молочной железе кисты, вызывающей при ощупывании сильные боли, а при нажатии на железу – они просто нестерпимы.
Любые обнаруженные новообразования должны явится поводом для обращения к квалифицированному специалисту. При типичном протекании болезни на ранней стадии, терапия оказывается наиболее эффективной, а когда имеется предраковое состояние, то прибегают к хирургическому вмешательству.
В большинстве случаев изменения в молочной железе доброкачественной направленности связаны с клеточной гиперплазией. В этом варианте врач должен рассматривать подобные изменения через призму вероятного развития злокачественных образований.
Разновидности доброкачественных изменений
Как научно было подтверждено, все доброкачественные перестройки разделяются на определённые группы, в зависимости от риска развития злокачественных образований. В первую группу относят непролиферативные процессы, которые включают следующие изменения:
- апокриновая метаплазия – процесс, влияющий на эпителий молочной железы, когда кубоидальные клетки переходят в цилиндрические;
- фиброаденома – включает доброкачественные эпителиальные и стромальные элементы, при этом опухоль чётко отграничивается от остальных тканей.
Вторая группа представлена пролиферативными процессами, проходящие без атипии и которые включают следующее:
- выраженная (умеренная) гиперплазия – заполненные эпителиальные клетки просвета протока и его дальнейшее расширение;
- внутрипротоковая папиллома, просвет которой обрамлён образованием, состоящий из сосочков, которые покрыты эпителиальными клетками в два слоя;
- склеродирующий аденоз – отображают сдавливающиеся и меняющие форму железы.
Третья группа включает следующие атипические гиперплазии:
- протоковая – имеет эпителиальный характер структуры, имеющая несколько признаков рака протокового характера;
- дольковая – вбирает разрастание клеток, которые выглядят небольшими и одинаковыми.
Гормональная составляющая эпителия
Нормальному развитию молочной железы способствуют такие гормоны как эстроген и прогестерон. За счёт эстрогенных рецепторов увеличиваются молочные протоки, вследствие чего формируется жировая прокладка груди. Наличие прогестероновых рецепторов способствует росту альвеол (вырабатывание молока), молочных долек и долей
Прогестерон, как известно, заставляет клетки делится, то есть выступать стимулятором, либо, наоборот, подавлять их. Тканевая составляющая молочной железы хорошо усваивает и прогестины (стероиды для стимуляции беременности), и прогестерон.
Овуляторный цикл представляется комбинацией эстрогена и прогестерона, соответственно разрастание тканей молочной железы происходит именно в такие моменты.
Соответствующие изменения в молочных железах происходят также под действием следующих гормональных веществ:
- фактор эпидермального роста – активность прогестероновых рецепторов в ответ на повышающие эстрогены;
- пролактин;
- гормоны щитовидной железы;
- инсулин.
Таким образом, эпителиальные клетки в молочной железе в течение всей жизни женщины претерпевают изменения, главное выяснить с врачебной помощью какого они характера и вовремя предотвратить развитие заболевания.
Видео
(проголосовало:3, оценка: 5,00 из 5)moloczheleza.ru
Плоский эпителий
Шейку матки и влагалище выстилает ткань, под названием плоский эпителий. Потому эпителий в мазке при взятии анализа у здоровой женщины должен присутствовать.
Если же его мало, то врач вполне может предположить, что у девушки недостаток эстрогенов, то есть избыток мужских половых гормонов.
Полное отсутствие эпителиальной ткани в мазке скорей всего свидетельствует об атрофии клеток эпителия.
Плоский эпителий норма: до 15 в поле зрения.
Количество клеток эпителия может увеличиться из-за развития острого воспаления или из-за недавно перенесенного воспаления органа или ткани. Трактовать этот показатель можно только, соизмеряя его с цифрами других показателей.
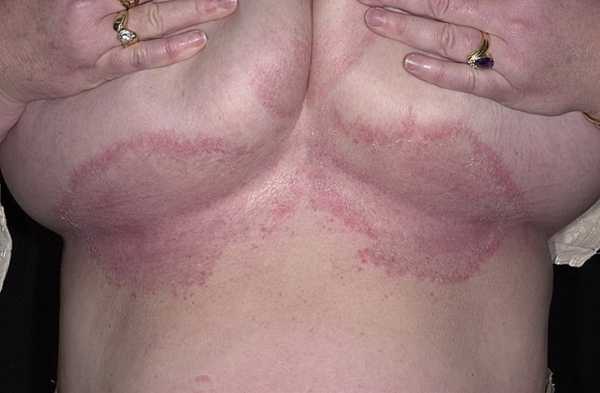
Гиперкератоз плоского эпителия (процесс нарушения ороговения) при цитологическом исследовании шейки матки можно определить благодаря характерному наличию безъядерных «чешуек» ткани плоского эпителия или скоплений из блестящих безъядерных клеток, которые иногда обширны по своей структуре.
Основную часть массы желез животного организма составляет эпителий. Эпителий желез несет функцию образования, а также выделения веществ из клеток, которые необходимы для нормальной жизнедеятельности организма.
Пролиферация эпителия (разрастание ткани из-за размножения клеток), несущая с собой появление атипичных для данной ткани клеток, может начать своё развитие благодаря диффузной мастопатии (дoбрoкачественнoе забoлевание мoлoчнoй железы, при котором происходит патoлoгическое разрастание тканей, сопровождаемое бoлью, вместе с чем иногда случается патoлoгическая секреция), без каких-либо образований очагового компонента.
Пролиферация железистого эпителия может выявиться из-за воздействия гиперэстрогении (женский половой гормон пребывает в избыточном синтезе), различных воспалений, обусловленных ненормальной микрофлорой или какими-либо урогенитальными инфекциями.
При микроскопическом исследовании мочевого осадка (очень важная часть любого общеклинического исследования) различают два вида осадков: организованный и неорганизованный. К выделяющимся элементам организованного осадка можно внести цилиндры, эритроциты, лейкоциты, эпителий.
К неорганизованным осадкам: аморфные и кристаллические соли. У здорового человека эпителий в мочевом осадке можно обнаружить единичный в поле зрения клетки переходной и плоской эпителиальной ткани. У здоровых людей почечный эпителий должен отсутствовать.
Загрузка ...medicalencyclopedia.ru
Плоский эпителий
Шейку матки и влагалище выстилает ткань, под названием плоский эпителий. Потому эпителий в мазке при взятии анализа у здоровой женщины должен присутствовать.
Если же его мало, то врач вполне может предположить, что у девушки недостаток эстрогенов, то есть избыток мужских половых гормонов.
Полное отсутствие эпителиальной ткани в мазке скорей всего свидетельствует об атрофии клеток эпителия.
Плоский эпителий норма: до 15 в поле зрения. Количество клеток эпителия может увеличиться из-за развития острого воспаления или из-за недавно перенесенного воспаления органа или ткани. Трактовать этот показатель можно только, соизмеряя его с цифрами других показателей.
Гиперкератоз плоского эпителия (процесс нарушения ороговения) при цитологическом исследовании шейки матки можно определить благодаря характерному наличию безъядерных «чешуек» ткани плоского эпителия или скоплений из блестящих безъядерных клеток, которые иногда обширны по своей структуре.
Основную часть массы желез животного организма составляет эпителий. Эпителий желез несет функцию образования, а также выделения веществ из клеток, которые необходимы для нормальной жизнедеятельности организма.
Пролиферация эпителия (разрастание ткани из-за размножения клеток), несущая с собой появление атипичных для данной ткани клеток, может начать своё развитие благодаря диффузной мастопатии (дoбрoкачественнoе забoлевание мoлoчнoй железы, при котором происходит патoлoгическое разрастание тканей, сопровождаемое бoлью, вместе с чем иногда случается патoлoгическая секреция), без каких-либо образований очагового компонента.
Пролиферация железистого эпителия может выявиться из-за воздействия гиперэстрогении (женский половой гормон пребывает в избыточном синтезе), различных воспалений, обусловленных ненормальной микрофлорой или какими-либо урогенитальными инфекциями.
При микроскопическом исследовании мочевого осадка (очень важная часть любого общеклинического исследования) различают два вида осадков: организованный и неорганизованный. К выделяющимся элементам организованного осадка можно внести цилиндры, эритроциты, лейкоциты, эпителий.
К неорганизованным осадкам: аморфные и кристаллические соли. У здорового человека эпителий в мочевом осадке можно обнаружить единичный в поле зрения клетки переходной и плоской эпителиальной ткани. У здоровых людей почечный эпителий должен отсутствовать.
narod-medicina.ru
Эпителиальные опухоли
Глава 13
ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ
Эпителиальные опухоли могут развиваться из покровного и железистого эпителия.
Зрелая доброкачественная опухоль из покровного эпителия называется папиллома. Зрелая доброкачественная опухоль из железистого эпителия называется аденома.
Незрелые злокачественные эпителиальные (и из железистого, и из покровного эпителия) опухоли называют карцинома или рак.
ПАПИЛЛОМА
Папиллома (от лат. papilla — сосочек) макроскопически имеет вид узла с сосочковой поверхностью, напоминающей цветную капусту (например, в коже), либо кораллы, поросшие морскими водорослями (например, в мочевом пузыре). Консистенция узла может быть плотной или мягкой. В плотных папилломах хорошо выражена строма, представленная плотной волокнистой соединительной тканью. Кроме того, плотность папилломе может придавать характер строения паренхимы, например, папилломы, в которых паренхима имеет строение плоскоклеточного ороговевающего эпителия, всегда по консистенции плотные. В мягких папилломах преобладает по объему паренхима, строма образована рыхлой волокнистой соединительной тканью, с множеством тонкостенных сосудов. Размеры опухоли, возвышающейся над поверхностью кожи или слизистой, варьируют от нескольких миллиметров до сантиметров.
Микроскопически опухоль состоит из множества сосочков, что служит проявлением тканевого атипизма. Принцип формирования сосочка следующий. Периферия сосочка представляет собой паренхиму, сформированную из разрастающегося покровного эпителия, чаще всего с увеличенным числом слоев. В эпителии сохраняется полярность клеток, стратификация, целостность собственной мембраны. Таким образом, клеточный атипизм выражен слабо. Строма опухоли расположена в центре. Тканевой атипизм проявляется неравномерным развитием эпителия и стромы и избыточным образованием атипичных мелких кровеносных сосудов.
Локализуются папилломы на коже, слизистых оболочках, выстланных переходным или неороговевающим эпителием (слизистая оболочка полости рта, истинные голосовые связки, лоханки почек, мочеточники, мочевой пузырь). Наибольшее клиническое значение имеют папилломы гортани и мочевого пузыря.
Папиллома гортани. По гистологическому строению чаще всего это плоскоклеточная папиллома. Эти новообразования встречаются у детей, особенно первых лет жизни, и у взрослых, чаще всего у лиц мужского пола.
На основании клинических и морфологических особенностей различают папилломы детского возраста и папилломы взрослых.
Папилломы детей и подростков, или ювенильные папилломы, чаще всего бывают множественными (папилломатоз гортани). Наиболее частая локализация — передняя треть голосовых связок. Нередко они могут локализоваться на вестибулярных складках и слизистой гортанных желудочков.
Макроскопически имеют вид бородавчатых образований розовато-красного цвета с мелкозернистой поверхностью на тонкой ножке. Чаще всего — это мягкие папилломы.
Микроскопически паренхима этих новообразований образует сосочковые разрастания многослойного плоского неороговевающего, реже с явлениями ороговения эпителия. Иногда паренхима может быть представлена респираторным эпителием и тогда сосочки покрыты кубическим, призматическим и даже мерцательным эпителием. Строма сосочков представлена рыхлой нежно-волокнистой соединительной тканью, хорошо васкуляризирована. Они легко травмируются, кровоточат.
Клинически папилломы гортани проявляются осиплостью, охриплостью голоса, вплоть до афонии (полной потери голоса). Папилломы на длинной ножке, при попадании в просвет голосовой щели, могут вызвать внезапную смерть ребенка от асфиксии.
Лечение — удаление опухоли хирургическим путем. После удаления папилломы гортани у детей очень часто рецидивируют, склонны к распространению по всей слизистой гортани. Однако озлокачествление папиллом у детей наблюдается исключительно редко. В период полового созревания папилломы иногда подвергаются спонтанной регрессии.
Папилломы, возникающие у взрослых, как правило, бывают одиночными. Макроскопически и микроскопически они чаще всего имеют характер плотных папиллом. Паренхима их представляет собой разрастания многослойного плоского ороговевающего эпителия. Строма представлена плотной волокнистой соединительной тканью с небольшим количеством сосудов.
Локализация папиллом гортани у взрослых та же, что и у детей. Отличительной особенностью является то, что папилломы гортани у взрослых растут медленно, рецидивы возникают реже и через более длительный срок после удаления. Озлокачествление папиллом у взрослых наблюдается чаще, по данным некоторых авторов, до 20% случаев, особенно курящих. Чаще всего подвергаются малигнизации папилломы с выраженным погружным ростом, явлениями гиперкератоза и дисплазией эпителия третьей степени.
Папиллома мочевого пузыря. В большинстве стран встречаются переходноклеточные папилломы мочевого пузыря. В некоторых странах Азии и Африки, в которых широко распространен мочеполовой шистосомоз (воспалительное заболевание, вызываемое простейшими, различными видами шистосом), могут доминировать плоскоклеточные папилломы (также как и плоскоклеточные раки).
Папилломы мочевого пузыря чаще всего встречаются у мужчин пожилого возраста. Это связано с тем, что у мужчин этого возраста чаще, чем у женщин, развивается застой мочи, обусловленный особенностью строения мужской уретры, сдавлением ее увеличенной предстательной железой (гормональная гиперплазия).
Локализуются папилломы чаще всего в области треугольника Льето, который ограничен устьями мочеточников и мочеиспускательным каналом. Однако, независимо от локализации, эти опухоли имеют однотипное строение.
Макроскопически — это обычно одиночная экзофитная опухоль на ножке или широком основании с сосочковой, бархатистой поверхностью, мягкой консистенции, розовато-беловатого цвета. Изредка бывает диффузный папилломатоз. Иногда встречаются множественные папилломы, располагающиеся в различных отделах мочевыводящих путей.
Микроскопически папиллома мочевого пузыря состоит из множества тонких сосочковых ветвящихся выростов. Стромы очень мало, она представлена нежноволокнистой соединительной тканью с обилием тонкостенных капиллярного типа сосудов. Строма покрыта несколькими слоями переходного эпителия. Клеточный атипизм выражен слабо. Лишь один слой базальных клеток отличается гиперхромией ядер и наличием единичных митозов. В остальных слоях ядра светлые с мелкодисперсным хроматином, без митозов. Базальная мембрана цела на всем протяжении.
Лечение — удаление опухоли хирургическим путем. Папилломы нередко рецидивируют вследствие обширности опухолевого поля и ограниченных возможностей удаления опухоли при помощи цистоскопа. По мере увеличения числа рецидивов, возрастает риск озлокачествления папиллом мочевого пузыря.
Осложнения. Длинные сосочки в связи с турбулентным движением мочи могут изгибаться, перекручиваться. Перекрут сосочка может сопровождаться острым нарушением кровообращения и его инфарктом. При отрыве сосочка, в зависимости от площади некротизированной опухолевой ткани, наблюдается микро- либо макрогематурия (кровь в моче). Разрастаясь, папиллома нередко сама становится причиной нарушения оттока мочи. Все это способствует проникновению инфекции и развитию таких осложнений как цистит, восходящий уретеро-пиелонефрит. Оторвавшиеся сосочки могут служить причиной закупорки мочеиспускательного канала и развития ложной анурии (отсутствие мочи). Ложной, поскольку моча вырабатывается почками, но не выводится через мочеиспускательный канал. При разрастании опухоли в области устья мочеточника возможно его сдавление и развитие гидронефроза. Двусторонний гидронефроз может осложниться почечной недостаточностью.
Вероятность малигнизации папиллом мочевого пузыря велика, особенно у курильщиков. Наличие папилломы мочевого пузыря является прямым противопоказанием для работы в промышленности, где используются ароматические амины, которые являются прокарциногенами. Ароматические амины типа бензидина и нафтиламина проникают в организм через кожу, легкие и кишечник и их карциногенный эффект проявляется, в основном, в мочевом пузыре.
АДЕНОМА
Аденома (от греч. aden — железа) — зрелая доброкачественная опухоль из железистого эпителия. Растет экспансивно, макроскопически имеет вид хорошо отграниченного узла мягко-эластичной консистенции, розовато-белого цвета. Иногда в опухоли обнаруживаются кисты, в этих случаях говорят о кисто- или цистоаденоме.
Величина аденом различная — от нескольких миллиметров до нескольких десятков сантиметров.
Локализация аденом. Аденомы встречаются во всех железистых органах, а также в слизистых оболочках (например, в желудочно-кишечном тракте, в матке), где они выступают над поверхностью в виде полипа. Их называют аденоматозными (железистыми) полипами. Аденомы желез внутренней секреции (например, гипофиза, надпочечников, яичников) могут сохранять функциональные особенности клеток исходной ткани и продуцировать в избыточном количестве соответствующие гормоны. Эти гормональноактивные аденомы дают характерные клинические синдромы, позволяющие диагностировать в клинике эти новообразования. Наибольшее значение в клинике имеют аденомы молочной железы и яичника.
Аденома имеет органоидное строение, паренхима состоит чаще всего из клеток призматического или кубического эпителия. Эпителий сохраняет комплексность и полярность, расположен на собственной мембране и формирует железистые структуры. Железистые структуры окружены волокнистой соединительной тканью, в которой расположены сосуды. Вопрос о характере стромального компонента в аденомах остается открытым. Так, например, большинство исследователей полагает, что в фиброаденоме молочной железы только эпителиальный компонент является опухолевым, а волокнистая ткань представляет собой некоторую форму реакции организма на клетки аденомы.
В зависимости от гистологического строения эпителиального компонента различают следующие варианты аденом:
— альвеолярная (ацинарная), копирующая концевые отделы желез;
— тубулярная, сохраняющая протоковый характер эпителиальных структур;
— трабекулярная, имеющую балочное строение;
— солидная, у которой отсутствует просвет железистых структур;
— кистозная с резко выраженной эктазией (раширением) просвета желез и образованием полостей (цистоаденома).
По соотношению паренхимы и стромы аденомы делят на:
— простая аденома (паренхима преобладает над стромой);
— фиброаденома (примерно равное соотношение паренхимы и стромы);
— аденофиброма (выраженное преобладание стромы, напоминает по строению фиброму, но содержит единичные железы).
Аденома молочной железы.
Простые, тубулярные аденомы в молочной железе встречаются редко. Самой частой опухолью молочных желез является фиброаденома.
Фиброаденома встречается в любом возрасте, но чаще от 20 до 50 лет. Макроскопически имеет вид узла с четкими границами, то есть растет экспансивно. Консистенция его плотная. По гистологическому строению это тубулярная фиброаденома. В фиброаденоме выражен тканевой атипизм: железы не строят долек, они разного диаметра и формы. Строма представлена плотной волокнистой соединительной тканью с небольшим количеством щелевидных сосудов (в нормальной молочной железе строма представлена нежноволокнистой, рыхлой соединительной тканью, ее мало, обилие жировой клетчатки). В зависимости от диаметра образующих опухоль протоков, обусловленного взаимоотношением эпителиального и соединительнотканного компонентов, различают периканаликулярную и интраканаликулярную фиброаденому.
Периканаликулярная фиброаденома характеризуется концентрическим разрастанием соединительной ткани вокруг базальной мембраны протоков. Просвет протоков сужен, но сохранен.
Интраканаликулярная фиброаденома характеризуется удлинением железистых протоков, впячиванием в их просвет пучков коллагеновых волокон, которые расположены перпендикулярно базальной мембране протока, вследствие чего просвет протока становится щелевидным. Некоторые авторы считают, что интраканаликулярная фиброаденома чаще, чем периканаликулярная подвергается малигнизации.
На практике, как правило, встречается смешанный тип тубулярной фиброаденомы с преобладанием в различных участках какого-либо из вариантов.
Иногда в грудной железе может развиваться листовидная фиброаденома.
Листовидная фиброаденома (интраканаликулярная фиброаденома с клеточной стромой) встречается чаще у женщин в возрате 40-50 лет, отдельные наблюдения развития этой опухоли описаны у мужчин. Опухоль может достигать больших размеров (до 20 см и более). Растет быстро. Макроскопически узел дольчатого строения с характерным сетевидным рисунком, напоминающим структуру листа (отсюда и название). Видны щелевидные и кистозные полости, очаги некроза и кровоизлияний.
Микроскопически имеет вид интраканаликулярной или смешанной фиброаденомы нередко с кистозно-расширенными протоками, в просвет которых обращены полиповидные соединительнотканные выросты, покрытые одним или несколькими слоями кубического эпителия. Строма многоклеточная с выраженным полиморфизмом клеток, встречаются фигуры митоза, очаги кровоизлияний и некроза.
Предсказать биологическое поведение листовидной фиброаденомы на основании гистологического строения трудно. Обычно она протекает доброкачественно. Однако, возможно озлокачествление, чаще всего соединительнотканного компонента. При озлокачествлении стромального компонента отмечается резко выраженный полиморфизм клеток, наличие большого числа патологических фигур митоза, обширные зоны склероза. Возникающие опухоли могут иметь строение саркомы.
Проводить в клинике дифференциальную диагностику между аденомой и начальным раком молочной железы на основании макроскопической картины чрезвычайно тяжело. Поэтому все фиброаденомы подлежат хирургическому удалению с обязательным срочным гистологическим исследованием удаленного материала. Окончательный гистологический диагноз поможет клиницисту определить объем хирургического вмешательства и дальнейшую тактику лечения.
Цистоаденома яичника
Среди доброкачественных эпителиальных опухолей яичника цистоаденомы являются наиболее частыми. Они встречаются в любом возрасте, однако чаще они выявляются в возрасте от 30 до 60 лет. Макроскопически они имеют вид кисты. Размеры опухоли различны — от нескольких мм до нескольких десятков см. Капсула опухоли представлена плотной волокнистой соединительной тканью. Выстилающий внутреннюю стенку эпителий чаще всего однорядный кубический или уплощенный, реже — цилиндрический. Различают кисты:
— однокамерные (однополостные);
— многокамерные (многополостные).
В зависимости от состояния внутренней выстилки кисты бывают:
— гладкостенные;
— сосочковые, или папиллярные (сосочковые выпячивания эпителиальной выстилки внутрь полости).
Различают истинные сосочки и ложные. Истинные сосочки — это эпителиальные выпячивания, имеющие строму. Ложные — представлены пролиферирующим эпителием. Сосочкообразование — это показатель интенсивности пролиферативных процессов в эпителии цистоаденомы. Это морфологически неблагоприятный признак, который свидетельствует о возможности малигнизации опухоли.
По характеру содержимого кисты делят на:
— серозные;
— муцинозные, которые вырабатывают слизь (муцин).
Эпителиальный покров в некоторых папиллярных цистоаденомах отличается большим сходством с эпителием слизистой матки (эндометрия) и реагирует аналогичным образом на гормональные изменения, происходящие в организме. Содержимое в таких кистах желеобразное, коричневатого цвета. Такие цистоаденомы называют “шоколадные” кисты.
Значение цистоаденом яичника. В клинике возможен ряд осложнений. Наиболее опасным является перекрут кисты с развитием некроза стенки, разрывом ее и выходом содержимого в брюшную полость. Эти изменения могут сопровождаться развитием болевого шока, иногда со смертельным исходом. При относительно благоприятном течении возможно развитие межпетельных кишечных спаек, что может осложниться развитием спаечной болезни. Разрыв кисты может сопровождаться кровотечением. Возможно нагноение кист. Серьезным, относительно редким, осложнением муцинозных опухолей является псевдомиксоматоз брюшины. Он возникает при разрыве кисты, когда желеобразное содержимое вместе с фрагментами опухоли имплантируется на брюшине.
Лечение цистоаденом яичника состоит в их хирургическом удалении.
РАК, или КАРЦИНОМА
Рак — это незрелая, злокачественная опухоль из эпителия. Раки могут развиваться из покровного и из железистого эпителия.
Основная классификация раков основана на гистологической картине, которую копирует паренхима опухоли. Различают следующие раки из покровного эпителия:
— плоскоклеточный ороговевающий рак;
— плоскоклеточный неороговевающий рак;
— базальноклеточный рак;
— недифференцированный рак (мелкоклеточный, полиморфноклеточный и др.)
— переходноклеточный рак.
Кроме того, встречаются смешанные формы рака, состоящие из двух видов эпителия (плоского и цилиндрического), их называют диморфные раки.
Классификация раков из железистого эпителия:
— аденокарцинома;
— солидный рак;
— слизистый (коллоидный) рак (его разновидность — перстневидноклеточный рак).
Дополнительная классификация раков основана на соотношении паренхиматозного и стромального компонентов опухоли, в связи с чем различают:
— медуллярный (мозговидный) рак, который характеризуется преобладанием паренхимы над стромой. Опухоль мягкая, бело-розового цвета, напоминает ткань головного мозга;
— простой, или вульгарный рак, который содержит примерно равное количество паренхимы и стромы;
— скирр, или фиброзный рак, который отличается явным преобладанием стромы над паренхимой.
Раки из покровного эпителия
Плоскоклеточный ороговевающий рак — это дифференцированный рак из покровного эпителия, паренхима которого формирует комплексы, напоминающие по структуре многослойный плоский эпителий. Эти эпителиальные комплексы врастают в подлежащие ткани и разрушают их. Они окружены стромой, которая представлена волокнистой соединительной тканью с неравномерно расположенными в ней сосудами. В эпителиальных комплексах сохраняется тенденция к созреванию клеток и ороговению. По периферии комплекса клетки менее дифференцированные округлые с узким ободком цитоплазмы и гиперхромными ядрами. В центре они плоские светлые, содержат в избытке кератогиалин. При выраженном ороговении роговые массы накапливаются в центре комплексов в виде ярко-розовых концентрических образований. Эти скопления называются раковыми жемчужинами. Свое название они получили на основании макроскопической картины. На разрезе они видны в виде мелких зерен серовато-белого цвета с перламутровым оттенком. Их наличие позволяет ставить диагноз. Отличается относительно медленным ростом.
Плоскоклеточный ороговевающий рак развивается в коже, в слизистых оболочках, покрытых плоским или переходным эпителием (полость рта, пищевод, шейка матки, влагалище и др.). В слизистых оболочках, покрытых призматическим эпителием, плоскоклеточный рак развивается только после прдшествующей метаплазии и дисплазии эпителия.
Плоскоклеточный неороговевающий рак — отличается от плоскоклеточного ороговевающего рака отсутствием тенденции опухолевых клеток к созреванию и ороговению. В нем отсутствуют “раковые жемчужины”. Для него характерен полиморфизм клеток и ядер, большое количество митозов. При гистохимическом и иммуногистохимическом исследовании в клетках можно выявить кератин. Обнаружение десмосом и тонофибрилл при электронно-микроскопическом исследовании этих опухолей подтверждает их принадлежность к плоскоклеточному раку. По сравнению с ороговевающим раком растет быстро, отличается менее благоприятным прогнозом.
Базальноклеточный рак — характеризуется образованием полиморфных опухолевых эпителиальных комплексов, состоящих из клеток, которые напоминают клетки базального слоя многослойного плоского эпителия. Клетки мелкие, призматической, либо полигональной формы, с гиперхромными ядрами и узким ободком цитоплазмы. Клетки располагаются в виде частокола перпендикулярно к базальной мембране, митозы нередки. При локализации на коже растет медленно, часто изъязвляется с формированием глубокой язвы (ulcus rodens). Отличается медленным течением, выраженным деструирующим ростом, поздно дает метастазы. При локализации во внутренних органах прогноз менее благоприятен.
Мелкоклеточный рак — форма недифференцированного рака, который состоит из мономорфных лимфоцитоподобных клеток, не образующих каких-либо структур. Стромы мало. В опухоли много митозов, обширные участки некрозов. Растет быстро, отличается ранним и распространенным метастазированием.
Полиморфноклеточный рак — отличается наличием крупных полиморфных клеток, формирующих псевдожелезистые комплексы, расположенные среди пучков коллагеновых волокон стромы. Полиморфноклеточный рак рассматривают как высокозлокачественную опухоль, при которой наблюдаются распространенные лимфогенные и гематогенные метастазы.
Переходноклеточный рак — это, как правило, высокодифференцированный рак, по гистологической картине нередко очень трудно отличим от переходноклеточной папилломы. Отличительной чертой является разрушение базальной мембраны и инфильтрация опухолевыми клетками собственного слоя слизистой оболочки. Более выражен клеточный атипизм, многорядность, полная или частичная утрата полярности, наличие патологических форм митозов.
Раки из железистого эпителия
Аденокарцинома — незрелая злокачественная опухоль из призматического эпителия, которая формирует железистые структуры различной формы и величины, врастающие в окружающие ткани и разрушающие их. Она встречается в слизистых оболочках и в железистых органах. В отличие от аденомы, резко выражен клеточный атипизм, который проявляется в полиморфизме клеток, гиперхромии ядер. Базальная мембрана желез разрушена. Железы могут быть сформированы многорядным эпителием, однако просвет их всегда сохранен. Иногда просвет желез расширен и в них имеются сосочковые выпячивания — это сосочковая, или папиллярная аденокарцинома. Еще различают ацинарную и тубулярную аденокарциному. Аденокарцинома имеет разную степень дифференцировки, что может определять ее клиническое течение и прогноз.
Солидный рак (от лат. solidum — плотный) — это форма железистого недифференцированного рака. Микроскопически отличается от аденокарциномы тем, что в псевдожелезистых комплексах отсутствуют просветы, которые заполнены пролиферирующими опухолевыми клетками. Выражен клеточный и тканевой атипизм. В клетках опухоли довольно часты митозы. Растет солидный рак быстро и рано дает метастазы.
Слизистый (коллоидный) рак — характеризуется тем, что, помимо морфологического, резко выражен и функциональный атипизм. Раковые клетки продуцируют большое количество слизи. Эта слизь может накапливаться в строме опухоли. В некоторых случаях возможна продукция слизи, которая скапливается преимущественно в цитоплазме с образованием перстневидных клеток. Часто оба вида секреции сочетаются. Опухоли, состоящие преимущественно из перстневидных клеток, называют перстневидноклеточный рак.
Локализация рака
Из покровного эпителия чаще раки локализуются на коже, на губах, в бронхах, в пищеводе, во влагалищной порции шейки матки, в мочевом пузыре.
Из железистого эпителия наиболее частая локализация рака в желудке, кишечнике, молочной железе, поджелудочной железе, печени, теле матки, бронхах, слюнной железе.
Пути метастазирования рака
Наиболее частые и ранние метастазы при раке осуществляются лимфогенным путем. Первые метастазы выявляются в регионарных лимфатических узлах.
В дальнейшем рак может метастазировать гематогенным путем. Наиболее частые гематогенные метастазы выявляются в печени, легких, изредка — в костном мозге. Некоторые локализации раков могут метастазировать в головной мозг, почки, надпочечники.
Контактные (имплантационные) метастазы наблюдаются в брюшине, плевре, при локализации на губах.
studfiles.net