Склерополикистоз яичников
Склерокистоз яичников – методы коррекции состояния, вероятность наступления естественной беременности и ЭКО
Склерокистоз яичников – одно из самых распространенных патологических состояний эндокринной природы в гинекологии. По данным медицинской статистики, такие нарушения в настоящее время диагностируются почти у 10% женщин репродуктивного возраста. И в 75% случаев эндокринного бесплодия проблемы с зачатием обусловлены именно данной патологией.
Склерокистоз яичников: что это такое?

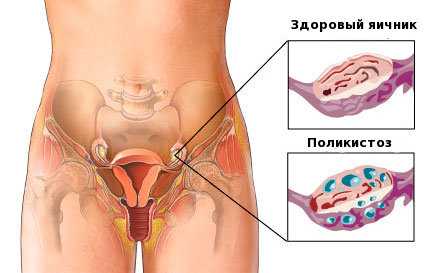
Склерокистозом называют стойкое патологическое состояние, характеризующееся увеличением обоих яичников, уплотнением их наружной белочной оболочки и образованием множественных фолликулярных кист.
В его основе лежат эндокринные нарушения: гиперандрогения с гипоэстрогенией. Кроме того, более чем у половины пациенток имеется также гиперинсулинемическая инсулинорезистентность, что дает дополнительные клинические проявления. Поэтому склерокистоз считают полиэндокринным синдромом. И его лечение должно осуществляться не только гинекологом или репродуктологом, но и эндокринологом.
Склерокистоз является хроническим заболеванием со стойкими и подчас необратимыми изменениями, комплексными метаболическими нарушениями и сочетанием эндокринной и соматической патологии.
В настоящее время полностью устранить это состояние не удается, в основном усилия врачей направлены на коррекцию и компенсацию имеющихся симптомов. В то же время современная медицина позволяет женщине во многих случаях преодолеть ановуляцию и обусловленное этим бесплодие, что считается успешным результатом лечения.
Нозология
Первым официальным упоминанием о склерокистозе яичников считается описание состояния и успешно проведенного хирургического лечения 7 пациенток, сделанное в 1935 году американскими врачами Н. Штейном (Стейн, Stein) и М. Левенталем (Leventhal). Им и присвоено авторство. В последующем эта патология была названа синдромом Штейна-Левенталя (Стейна-Левенталя), такой термин используется и в настоящее время.
Дальнейшее изучение этой проблемы проводилось во многих странах. Были введены «склерокистоз» и «поликистоз яичников», предпринимались попытки дифференцировать эти состояния. В последующем предпочтение стали отдавать общей формулировке «склерополикистоз», независимо от этиологии и патогенетической формы нарушений. При этом выделялись синдром и болезнь склерокистозных яичников. Но это влияло только на прогноз, ведь принципы диагностики и лечения при этом были одинаковы.
В настоящее время для определения этой эндокринно-гинекологической патологии используют МКБ-10. Шифру E 28.2 соответствует синдром поликистоза яичников, синонимами которого являются склерокистозный овариальный синдром и синдром Стейна-Левенталя.
Этиология и патогенез
Несмотря на давнюю историю изучения проблемы и достижения современной медицины, до сих пор достоверно не выяснены причины развития у женщин склерополикистозного перерождения яичников.
К предполагаемым этиопатогенным факторам относят:
- Наследственность. При этом основная роль отводится ферментной недостаточности с нарушением функционирования гидрогеназ и дегидрогеназ, которые участвуют в стероидогенезе. Нередко выявляется также повышенная активность цитохрома Р-450С17альфа. Следствием таких отклонений является снижение эффективности преобразования андрогенов в эстрогены в яичниках при активации внегонадного пути синтеза женских половых гормонов. Эти же энзимные аномалии обуславливают избыточное фосфорилирование в субстратах β-единиц инсулиновых рецепторов органов и тканей, что приводит к снижению чувствительности их к инсулину.
- Хроническая инфекция. При этом определяющим нередко является не воспаление придатков, а нейроэндокринные нарушения с изменением регуляции работы яичников. Описана взаимосвязь между развитием склерокистоза и тонзиллитами.
- Последствия осложненных родов, повторных абортов, хронических гинекологических заболеваний.
- Избыточный вес. Ожирение может быть не только следствием гормонального дисбаланса при склерокистозе, но и выступать в качестве предрасполагающего фактора.
- Нарушения на гипоталамо-гипофизарном уровне, приводящие к нарушениям на овариальном уровне. Сюда относят гипоталамический и диэнцефальный синдромы. Но такие изменения далеко не у всех пациенток являются первичными и этиологически важными. Они могут возникать и вследствие аномальной эстрогении на фоне избыточной постоянной экстрагонадной продукции эстрогенов.
- Первичная патология надпочечников. Этот фактор выявляется лишь у небольшого числа пациенток. Но существует гипотеза о так называемом адренархе в пубертатном периоде. Согласно ей под действием тропных гормонов гипофиза первично стимулируются не яичники, а надпочечники. При этом у девочки изначально могут начинать формироваться мужские вторичные половые признаки, а женский фенотип становится видим чуть позже.
Кроме того, не отрицается роль психогенных факторов. При этом стрессы не являются причиной изменений яичников, но способны выступать в роли провоцирующих факторов. Возникающие на их фоне нейроэндокринные изменения могут приводить к разбалансировке регулирующих связей между различными эндокринными органами и усугублять частично компенсированные яичниковые нарушения.
В целом в настоящее время выделяют яичниковый, надпочечниковый и центральный механизмы развития склерополикистоза. Они имеют некоторые отличия по выраженности основных симптомов.
Клиническая картина

Основные симптомы склерокистоза яичников включают:
- Изменения со стороны репродуктивной сферы в виде нарушений менструального цикла, ановуляции и связанным с нею бесплодием.
- Общие проявления гиперандрогении с признаками вторичной маскулинизации (вирилизации), гирсутизмом, себореей, акне, андрогенной алопецией. При развитии склерокистоза с периода полового созревания могут отмечаться изменение пропорций тела, гипоплазия молочных желез.
- Нарушение толерантности к глюкозе (выявляемое лабораторно).
- Склонность к ожирению.
При склерополикистозных яичниках у женщины обычно отмечается нерегулярность менструального цикла со склонностью к неравномерным задержкам и эпизодическим межменструальным кровянистым необильным выделениям. Возможны и длительные ациклические маточные кровотечения, хотя в целом у таких пациенток имеется склонность к гипоменструациям и даже к развитию вторичной аменореи.
При выраженных гормональных нарушениях отмечается снижение выраженности вторичных женских признаков с одновременным развитием вирилизации. В этих случаях у женщины уменьшается размер груди и происходит перераспределение подкожно-жировой клетчатки, может появляться гипертрофия клитора и изменение тембра голоса. Практически у всех пациенток появляется гипертрихоз (гирсутизм) разной степени выраженности. При этом возможно появление обильных пушковых волос на лице, единичных темных волос вокруг ареол молочных желез, вдоль линии грудины и по белой линии живота, изменение формы лобкового оволосения.
К факультативным признакам склерополикистозного синдрома относят вегетативно-сосудистые нарушения, неврозоподобные расстройства и астенический синдром.
К чему еще приводит склерокистоз?
Последствия склерокистоза яичников связаны не только с репродуктивной системой. Это состояние сопровождается формированием у пациенток гормонального профиля, приближенного к мужскому типу. В результате у женщины повышается риск формирования упорной артериальной гипертензии и дислипопротеинемии с развитием системного атеросклероза, что в несколько раз увеличивает вероятность развития сердечно-сосудистых катастроф.
Изменение толератности к глюкозе означает склонность к развитию диабета 2 типа. Наиболее критичны эти изменения у пациенток к отягощенным анамнезом по эндокринным заболеваниям, при быстром наборе или снижении веса. При этом инсулинорезистентность и уже развившийся диабет далеко не всегда диагностируются своевременно. Это не только может быть причиной появления характерных микроциркулярторных расстройств в нижних конечностях и головном мозге, но и усугубляет клинические проявления дислипопротеинемии.
Синдром склерокистозных яичников не относится к предраковым заболеваниями и жизнеугрожающим состояниям. Но его наличие существенно повышает риск развития онкопатологии. При этом наиболее вероятно выявление рака эндометрия на фоне предшествующего полипоза, ведь слизистая оболочка матки является гормонозависимым образованием.
Не исключена также возможность малигнизации кистозноперерожденной ткани придатков, хотя такое диагностируется достаточно редко.
А может ли склерокистоз яичников привести к эндометриозу?
У некоторой части пациенток эти 2 состояния сочетаются друг с другом, что, тем не менее, не означает наличие доказанной патогенетической связи между ними. В настоящее время придерживаются мнения, что синдром Штейна-Левенталя не способствует развитию любой формы эндометриоза.
Диагностика
Основным диагностическим критерием является обнаружение умеренно увеличенных, плотных яичников в сочетании с характерными клиническими проявлениями и лабораторным подтверждением гиперандрогении.
Поэтому план базового обследования пациентки включает:
- гинекологический осмотр;
- оценку гормонального профиля;
- проверку инсулинорезистентности;
- УЗИ с определением яичниково-маточного индекса, подтверждения наличия склероза белочной оболочки и двусторонней поликистозной дегенерации.
Такого диагностического комплекса обычно достаточно для выявления необходимых диагностических критериев. В качестве дополнительных методик могут использоваться анализ графика базальной температуры, определение уровня 17-КС в моче, пробы с дексаметазоном, ФСГ и прогестероном. Визуализация изменений яичников нередко включает помимо УЗИ еще рентгенографию, КТ, МРТ, лапароскопию. Для оценки сохранности циклических изменений в гонадах проводят УЗИ-мониторинг овуляции.
При необходимости лечения бесплодия дополнительно проводят диагностику, направленную на определение состояния и функциональности эндометрия. Для этого врачом могут быть назначены диагностическое выскабливание или прицельная эндоскопическая биопсия, гистероскопия.
Дифференциальная диагностика
Склерокистоз яичников необходимо дифференцировать от других заболеваний, протекающих с синдромом гиперандрогении. Поэтому обследование должно быть направлено на исключение гиперплазии коры надпочечников с адреногенитальным синдромом, болезнью и синдромом Иценко-Кушинга, гормональноактивных вирилизирующих опухолей, стомального текоматоза яичников, некоторых заболеваний щитовидной железы.
Как лечить склерокистоз яичников?
Лечение в целом зависит не от причины возникновения патологии, а от выраженности симптомов.
При наличии у пациентки ожирения рекомендуется снижение индекса массы тела (ИМТ) с соблюдением редукционной диеты (без голодания) и обязательным повышением уровня общей физической активности. Это необходимо для усиления чувствительности тканей к инсулину.
Такой эффект при необходимости может быть усилен дополнительным применением препаратов на основе метформина и глитазонов. Они относятся к группе сенситайзеров инсулина и принимаются строго по назначению врача под обязательным динамическим контролем глюкозо-толерантного теста. По согласованию с эндокринологом и диетологом в качестве метаболической терапии возможно применение препаратов и других фармацевтических групп.
Уменьшение ИМТ тела способствует снижению выраженности эндокринных нарушений, ведь подкожно-жировая клетчатка является основным местом синтеза внеяичникового эстрогена. При этом снижается патологическая постоянная стимуляция гипофиза, что позволяет улучшить результат назначаемой гормональной терапии.
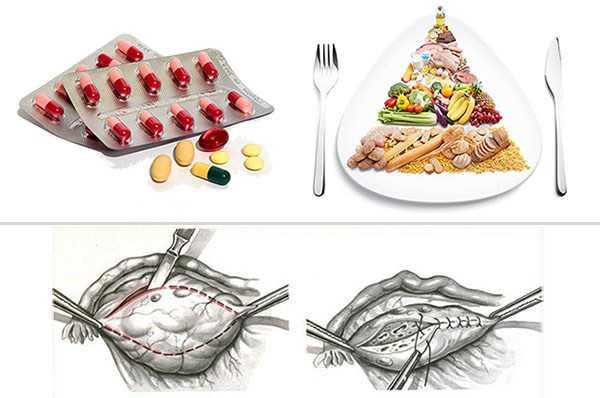
Базовое лечение включает назначение различных комбинаций антиандрогенных и эстроген-гестагенных препаратов. Схема приема подбирается индивидуально, предпочтительно после снижения ИМТ.
Но консервативная терапия склерокистоза далеко не всегда оказывается эффективной. Дело в том, что созревающая яйцеклетка может не овулировать из-за чрезмерно плотной склерозированной белочной оболочки, толщина которой не меняется на фоне приема гормональных препаратов. Поэтому достаточно большому числу пациенток требуется хирургическое лечение.
Но положительный эффект операции объясняется не только обеспечением «зоны выхода» для яйцеклеток. Практически неизбежная потеря части яичниковой ткани способна снизить уровень продукции андрогенов и простимулировать выработку ФСГ.
Лечение склерокистоза яичников народными средствами признано неэффективным, хотя некоторые лекарственные растения могут оказать дополнительное положительное воздействие на фоне подобранной гормональной терапии.
Хирургическое лечение
Первой успешной и давшей хороший клинический результат операцией была клиновидная резекция яичников. В настоящее время хирургическое лечение синдрома Штейна-Левенталя включает и другие виды вмешательств, проводимые лапаротомически (с рассечением передней брюшной стенки):
- клиновидная резекция около 2/3 яичников (при наличии тесно расположенных крупных кист);
- более щадящая клиновидная резекция с одновременной декортикацией оставляемой части яичников;
- демедулляция яичников;
- декортикация.
Широко используемые ранее субтотальная резекция и овариэктомия в настоящее время применяются в основном у пациенток старшего возраста с высоким риском малигнизации кистознотрансформированной ткани. Показанием для таких операций может быть также сочетание склерокистоза с эндометриозом яичников.
Существенными недостатками лапатомного доступа являются вероятность развития спаечной болезни с формированием трубной формы бесплодия и риск последующей атрофии яичника, что чревато ранней менопаузой. Поэтому в настоящее время при склерокистозе яичников все более широко применяется лапароскопическая операция.
Эта малоинвазивная методика является одновременно способом диагностики и лечения, позволяя врачу оценить состояние придатков и брюшины малого таза, провести прицельное и щадящее воздействие. При этом могут быть использованы различные методики: резекции и микрорезекции, электропунктура белочной оболочки, экстравертирование, перфорирование, посегментарная демедулляция, лазерная вапоризация и некоторые другие.
Риск атрофии яичников и спаечной болезни после лапароскопии значительно ниже, чем при классических методиках. Да и переносится такое вмешательство гораздо лучше.
Возможность беременности при склерокистозе

При желании женщины забеременеть основной упор делается на попытках сделать циклы овуляторными и создать условия для пролонгации наступившей беременности. Для этого нередко назначаются индукторы овуляции. Хорошим клиническим эффектом при этом считается восстановление менструального цикла с достаточной толщиной эндометрия, характерными гормональными колебаниями и циклическими изменениями фолликулов.
Если на фоне такой положительной динамики УЗИ показывает появление и созревание доминантного фолликула, назначается однократное введение овуляторной дозы препарата на основе ХГЧ. Это провоцирует выход яйцеклетки, что происходит обычно в течение 2 суток после инъекции. Для стимуляции овуляции широко используется также ребаунд-эффект, возникающий при одномоментной отмене принимаемых ранее гормональных препаратов.
У пациенток старше 30 лет, а также при неэффективности проводимой терапии и большой толщине белочной оболочки по данным УЗИ перед стимуляцией овуляции проводится хирургическое лечение. При этом предпочтение отдается лапароскопической методике. При этом наиболее вероятно наступление беременности в течение первых 3-5 циклов после операции. Дело в том, что в последующем в большинстве случаев происходит восстановление первоначальной толщины белочной оболочки с полным заращением нанесенных при операции надрезов и проколов.
Неэффективность проводимого лечения бесплодия является основанием для решения вопроса о применении вспомогательных репродуктивных технологий.
Основные показания для использования ЭКО при склерокистозе яичников:
- Отсутствие эффекта от проведенной ранее лапароскопии.
- Неэффективность повторных курсов индукции овуляции.
- Сочетание склерокистоза с трубной формой бесплодия.
- Комбинация женского и мужского факторов бесплодия у пары.
Программа ЭКО при этом имеет свои особенности. Женщине для стимуляции овуляции назначаются гонадотропные препараты в сочетании с агонистами и/или антагонистами гонадотропин-рилизинг гормона. Такая схема повышает вероятность успешного получения пригодных для оплодотворения яйцеклеток и одновременно снижает риск развития у пациентки синдрома гиперстимуляции яичников.
При получении в цикле стимуляции овуляции более 3 яйцеклеток хорошего качества пациентке обязательно предлагается возможность криоконсервации. При этом витрификации могут подвергаться как ооциты, так и эмбрионы. Такая тактика позволяет повторные подсадки уже в естественных циклах при неудачной первой попытке ЭКО или после купирования развившихся у пациентки осложнений после стимуляции.
Прогноз
Синдром склерокистоза яичников – хроническое, но поддающееся коррекции состояние. Современные методы лечения позволяют женщинам с этим диагнозом не только корректировать имеющиеся у них метаболические нарушения и эстетически неприятные проявления гиперандрогении. Многие пациентки репродуктивного возраста при своевременном обращении к врачу могут забеременеть и успешно выносить ребенка, что является успехом при этом заболевании.
ginekolog-i-ya.ru
Склерокистоз
Склерокистоз яичников - это процесс их перерождения, сопровождающийся формированием мелких кистозных образований величиной до 1см.
При склерокистозе яичники увеличиваются, а на их поверхности образуются уплотненные оболочки.
Иногда данный синдром называют синдромом Штейн-Левенталя. Обычно склерокистоз формируется в результате поликистоза яичников при прогрессировании нарушений.
Встречаемость составляет 3-5% от всех гинекологических заболеваний, примерно в 30% из них склерокистоз яичников вызывает стойкое бесплодие.
Причины
Основную роль в развитии склерокистоза яичников отводят нарушению процессов синтеза и выделения половых гормонов. Кроме того, играют роль нарушения в работе всех эндокринных органов, так или иначе принимающих участие в регуляции менструального цикла.
Некоторые врачи придерживаются мнения, что склерокистоз возникает из-за чрезмерной продукции фолликулостимулирующего гормона (ФСГ). Это приводит к подавлению нормальной работы яичника и формированию в нем мелких незрелых кист, покрытых плотной оболочкой.
В развитии склерокистоза роль отводится также и нарушению синтеза лютеинизирующего гормона (ЛГ).
Другая теория выделяет основной причиной чрезмерную активность коры надпочечников, а также дефекты в формировании стероидных гормонов и дефицит эстрогенов. По этой причине нарушается созревание фолликулов, повышается уровень мужских половых гормонов и возникает бесплодие.
Виды
Склерокистоз может быть наследственно-обусловленным и приобретенным, обычно возникает у девушек после периода полового созревания и у нерожавших молодых женщин.
Склерокистоз может быть при увеличенных или поликистозных яичниках, либо при уменьшенных или сморщенных яичниках. В обоих случаях их поверхность покрыта плотной оболочкой, под которой могут контурироваться кистозно-перерождаемые фолликулы.
Симптомы склерокистоза
Для склерокистоза характерно наличие следующих симптомов:
- резкое и двустороннее увеличение яичников,
- нарушение менструального цикла,
- бесплодие,
- повышенное оволосение тела, зачастую с мужскими чертами,
- гипоплазия матки, половых органов и груди,
- нарушение веса тела,
- проблемы с гормональным обменом.
Очень часто склерокистоз сопровождает лишний вес и ожирение, хотя это не обязательно.
Могут быть нарушения общего самочувствия из-за дисбаланса андрогенов и гормонов надпочечников: общая вялость и слабость, головные боли, апатия, неврастения, бессонница, снижение сексуальности.
Одними из самых частых проявлений склерокистоза становятся отсутствие менструаций или их нарушения: сначала менструации удлиняются, становятся очень обильными или наоборот, скудными, затем совсем исчезают.
Склерокистоз проявляется бесплодием, обычно оно возникает у 90% пациенток. При этом постепенно нарастают явления гирсутизма – избыточного оволосения, волосы растут над губой, на щеках и на груди, их много на руках и голенях, на животе. При этом наблюдается гипоплазия (недоразвитость) матки, либо ее атрофия, могут быть недоразвиты молочные железы.
Диагностика
Основу диагностики склерокистоза составляют жалобы пациентки, описанные выше, и длительное бесплодие.
Главное обследование – осмотр на гинекологическом кресле - врач прощупывает нормальную или уменьшенную матку, с увеличенными, бугристыми и плотными яичниками, обычно с обеих сторон. В редких случаях яичники уменьшены.
Функциональные тесты с измерением базальной температуры, кольпоцитограммой и соскобом эндометрия показывают однофазность цикла, что говорит об отсутствии овуляции.
Основа инструментальной диагностики – УЗИ, на котором видны уплотненные яичники, покрытые плотной оболочкой и наполненные кистами.
Также показано проведение газовой пельвеограммы – на ней обычно отмечается уменьшение матки и увеличение яичников с формированием овальной или округлой их формы.
Для инвазивной диагностики используют метод диагностической лапароскопии (порой одновременно с лечением).
Лабораторная диагностика заключается в определении уровня гормонов в сыворотке – исследуют половые гормоны, гормоны гипофиза, гормоны надпочечника и щитовидной железы.
При повышении уровня гормонов надпочечников исключают опухоли надпочечника и опухоль гипофиза.
Лечение склерокистоза
Лечением склерокистоза занимаются врачи-гинекологи и эндокринологи. Выделяют консервативный и оперативный методы лечения.
К консервативной терапии склерокистоза относят:
- терапию кломифеном в первые 5 дней цикла с пятых суток менструации. Это приводит к стимуляции овуляции.
- применяют терапию циклофенилом с целью повышения уровня лютеинизирующего гормона,
- для лечения повышенного оволосения применяют овосистон, регулирующий обмен стероидов, что приводит к снижению роста нежелательных волос. Курс иногда дополняют метронидазолом.
- при проблемах с надпочечниками назначают преднизолон по схеме, иногда с дополнением во вторую фазу гидроксипрогестерона. Если менструаций нет, их можно вызвать бисекурином, эффективен ХГЧ.
Сегодня активно применяют хирургический метод лечения – метод полной или частичной декапсуляции яичников. Плотные оболочки лапароскопически срезаются с яичников, рассекаются и сшиваются, клиновидно иссекаются.
За счет подобных операций формируется возможность снять угнетение фолликулов, что приводит к восстановлению менструальной функции и дает возможность зачатия ребенка. Иссекаются кисты, которые вырабатывают эстрогены, что приводит к нормализации функций яичников. Перед операцией проводят выскабливание полости матки, чтоб исключить перерождение слизистой.
Однако результаты хирургического лечения нестойкие, в среднем эффект без дальнейшего лечения держится до полугода. Хирургическое лечение назначают при отсутствии результатов при консервативной терапии.
www.diagnos.ru
Склерополикистоз яичников
Гинекологические заболеванияО синдроме склерополикистоза яичников известно уже более 100 лет, тем не менее, все вопросы касающиеся этой патологии еще не разрешены. Этиопатогенез возникновения склерополикистоза яичников изучен недостаточно, а имеющиеся теории возникновения не полностью отражают его суть. Частота склерополикистоза яичников колеблется от 3 до 11% в репродуктивном возрасте, среди пациенток с бесплодием до 18-20%, а при нарушении менструального цикла до 60%.
Клиника склерополикистоза яичников
В клиникесклерополикистоза яичников имеются:
1.Постоянно встречающиеся симптомы 2.Редко встречающиеся симптомы
К первой группе (постоянные) относятся 2х стороннее увеличение яичников или 2х стороннее поликистозное изменение их. Затем нарушается менструальный цикл (100%) по типу гипоменструального синдрома – опсоменорея с ановуляцией (отсутствие овуляции) или может наступить аменорея (отсутствие менструаций). У 20% пациенток могут быть дисфункциональные маточные кровотечения. Следующий симптом это бесплодие из за гормональных нарушений
Ко второй группе (редких) симптомов относятся гирсутизм (повышенный рост волос) в 54-85% случаев. Далее ожирение (34-36%), а у 28% пациенток имеются вегето – сосудистые нарушения - головная боль, бессонница, раздражительность, депрессия и т.д. Если заболевание сочетается с адреногенитальным синдромом (АГС) появляется гипоплазия молочных желез, матки. Когда же имеется центральный генез заболевания отмечается лакторея.
Диагностика
Критерии постановки диагнозасклерополикистоза яичников:
Клинические:
Первичный склерополикистоз яичников – симмитричное увеличение яичников, гипоменструальный синдром, ановуляция, умеренно выраженный гирсутизм.
- Склерополикистоз яичников сочетанный с адреногенитальным синдромом – аменорея, гирсутизм, вирилизм
- Склерополикистоз яичников сочетанный с гипоталамо – гипофизарной патологией, т.е. вторичный склерополикистоз яичников – ожирение, умеренная гипертензия, умеренный гирсутизм, ДМК и увеличение яичников и матки.
- Ультразвуковые признаки:
- Увеличение размера и объема яичников
- Уменьшение передне – заднего размера матки
- Утолщение оболочки яичника
- Множество подкапсулярных кист.
Гормональные критерии:
- 17КС в моче - нормальный уровень при первичном склерополикистозе яичников, высокий уровень когда сочетается с адреногенитальным синдромом синдромом
- Пролактин, инсулин, ГСПС, тестостерон исследуют для определения возможного сочетаниясклерополикистоза яичников с другой патологией
- Для дифференцировкисклерополикистозе яичников проводят гормональные пробы с прогестероном, синтетическими прогестинами, дексаметазоном и ХГ
Только все эти гормональные исследования и пробы дают представление об имеющихся нарушениях.
Лапароскопические признаки:
- 2х стороннее увеличение яичников
- Плотная, гладкая, блестящая оболочка яичника
- Выраженный сосудистый рисунок на поверхности оболочки яичника
- Множественные фолликулы, просвечивающиеся через оболочку
Морфологические признаки:
- Увеличение количества примородиальных , зреющих и кистозно атрезирующихся фолликулов в 2-5 раз.
- Отсутствие желтых и белых тел
- Склероз и утолщение капилляров
- Утолщение белочной оболочки в 2 и более раз
Лечение склерополикистоза яичников
Лечениесклерополикистоза яичников направлено на восстановление фертильности, профилактику гиперпластических процессов эндометрия и уменьшение гирсутизма.
- Склерополикистоз яичников с нейроэндокринными нарушениями: снижение веса, инсулин снижающие препараты, затем стимуляция овуляции
- Склерополикистоз яичников с гиперпролактинемией: терапия агонистами дофамина 6 месяцев
- Склерополикистоз яичников с надпочечниковой гиперандрогенией: дексаметазон от 6 до 12 месяцев
- Склерополикистоз яичников яичникового и/или надпочечникового генеза: Диане – 35, снижение веса и коррекция метаболических нарушений
Оперативные методы лечения
Проводят клиновидную резекцию яичников или каутеризацию с последующей гормональной стимуляцией функции яичников.
Только дифференцированный подход, комплексное лечение позволят восстановить менструальную и репродуктивную функции присклерополикистозе яичников.
www.clinic-woman.ru
Поликистоз яичников (ПКЯ) или склерополикистоз яичников (СПКЯ) - Ваше здоровье
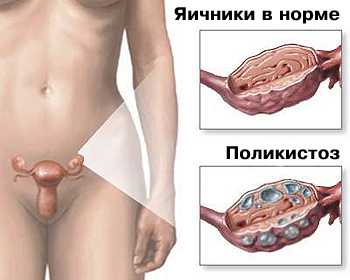
Поликистоз яичников
Эта патология известна давно — более чем 100 лет, однако вопросы этиологии, патогенеза, терминологии полностью не разрешены.
Историческая справка о поликистозе (склерополикистозе)
В России о поликистозе яичников (ПКЯ) упоминается в лекциях профессора К. Ф. Славянского в 1870 г. В последующем в 1915 г. Я. К. Хачкуразов опубликовал клинические наблюдения над 5 женщинами с нарушениями менструального цикла по типу опсоменореи с двусторонним увеличением яичников. С. К. Лесной (1928) описывает два случая резекции яичников у больных с нарушением менструального цикла. При гистологическом исследовании яичников выявлены утолщение белочной оболочки и кистозные изменения в строме яичников.
В дальнейшем Е. Е. Гиговский (1930) представил морфологическое описание склерополикистозных яичников у одной больной. На основании этой гистологической картины автор полагал, что в данном случае имеется недостаточная деятельность передней доли гипофиза и застой крови в сосудах внутренней оболочки тека-ткани яичников.
В 1935 г. впервые была дана клинико-лабораторная характеристика синдрома ПКЯ у 7 оперированных больных, страдающих аменореей, бесплодием и гирсутизмом и двусторонним увеличением яичников. До операции пациентки были подвергнуты трансабдоминальной пневмопель-виографии и лабораторным методам исследования. После операции у больных была восстановлена менструальная функция, у 2 из них наступила беременность. Отсутствие беременности у остальных больных объяснили уплотнением коркового слоя яичников, вызывающим ухудшение созревания фолликулов.
В последующем появляются монографические работы, посвященные вопросам этиологии, патогенеза и клиническим проявлениям данного синдрома.
В 1990 г. на конференции в США, посвященной поликистозу, был выработан «консенсус», согласно которому для диагноза поликистоза яичников требуется минимально два признака:
- нерегулярность менструаций
- клинические проявления гиперандрогении, гирсутизм с оценкой по шкале Ферримана—Галвея более 8 баллов, акне, облысение по мужскому типу или высокий уровень андрогенов в сыворотке крови, но диагноз ПКЯ правомочен только после исключения других причин гиперандрогении.
Согласно «консенсусу» для установления диагноза ПКЯ не требуется ультразвукового исследования с целью оценки морфологии яичников. Однако многие европейские специалисты считают, что ультразвуковое и хирургическое подтверждение наличия поликистозной структуры яичников необходимо.
Общепринятого определения ПКЯ так и не существует по той причине, что синдром имеет множественные проявления и гетерогенен по происхождению. Диагноз ПКЯ правомерен только после исключения других причин гиперандрогении (врожденная гиперплазия надпочечников, андрогенсекретирующие опухоли и гиперпролактинемия). Следовательно, для строгого определения диагноза необходимо исследование гормонов.
Терминология и предыстория
Существовали различные названия данного синдрома. Немецкие авторы предлагали термин «синдром больших серых яичников»; французские — «синдром склерополикистоза яичников»; американские ученые — «поликистоз яичников»; в отечественной литературе широко использовался термин «синдром Штейна—Левенталя» — по фамилиям авторов, давших клинико-морфологическую характеристику этого синдрома, или «болезнь склерокистозных яичников», — по предложению Е. М. Вихляевой (1981).
На основании изучения патогенеза, морфологии яичников при данном синдроме ВОЗ (1980) рекомендовала термины «синдром поликистозных яичников» и «склерополикистоз яичников».
Исходя из данных морфологического исследования яичников, гормонального статуса больных и клинического течения заболевания, была систематизирована макро- и микроскопическая картина ПКЯ и предложены следующие термины:
- истинный поликистоз яичников (или болезнь ПКЯ)
- вторичный поликистоз яичников.
В 1997 г. с учетом клинико-морфологических данных и предложенных Б. И. Железновым терминов рекомендуют следующие термины:
- первичный или истинный ПКЯ (или болезнь ПКЯ)
- вторичный ПКЯ или синдром ПКЯ
а термин, предложенный ВОЗ, — синдром Штейна—Левенталя — отнести к первичной форме ПКЯ.
К сожалению, практические врачи при всех случаях поликистозных яичников пользуются либо только термином «синдром ПКЯ», либо только ПКЯ. Рациональное применение ранее названных терминов будет способствовать определению правильного диагноза и выбору соответствующей патогенетической терапии.
Вторичные поликистозные яичники, или синдром ПКЯ, могут формироваться в период климакса, при воспалительных заболеваниях и особенно при глубоких нейроэндокринных нарушениях, в частности при нарушении функции коры надпочечников (синдром АТС), гипоталамическом синдроме, нейрообменно-эндокринном синдроме и др. При вышеуказанных процессах требуется индивидуальный подход к определению характера лечения.
Частота данной патологии (первичного ПКЯ) в структуре гинекологической заболеваемости составляет от 0,6 до 10% по данным 1997 года, по данным 2000 года — на уровне 4—7% от общей женской популяции. По нашим данным, ПКЯ в ювенильном возрасте среди других нейроэндокринных нарушений составил 12%.
Первичный поликистоз яичников
Этиология данного синдрома до настоящего времени еще полностью не выяснена. Тем не менее за последние годы благодаря усовершенствованию лабораторных, инструментальных методов обследования больных ПКЯ значительно изменились представления об этиологии и патогенезе данной патологии. В качестве причин рассматриваются генетические, перинатальные, психогенные и эндокринные факторы. Изучается роль наследственного фактора при этой патологии. Описано наличие его у родных сестер в 40 семьях. Кроме того, представляет интерес возраст родителей. С увеличением возраста родителей (на момент родов) возрастает возможность мутагенного влияния различных факторов внешней среды на организм плода. Все это позволяет допустить возможность возникновения первичного ПКЯ, обусловленного наследственными факторами. При изучении генеалогического анамнеза в 1989 году в родословных у больных ПКЯ были выявлены:
- злокачественные опухоли (35%)
- опухоли яичников (10%)
- миома матки (35%)
- высокая частота патологии при беременности — гестозы (24%)
- перинатальная патология (12%)
- другие осложнения.
Не исключается и роль инфекции. Характерным в анамнезе этих больных, особенно при центральном генезе, мы отмечаем значительную частоту хронических заболеваний носоглотки (64,9%), детских инфекционных заболеваний, среди которых в 80% случаев диагностировалась корь. Регистрировались:
- печеночно-почечная недостаточность
- ревматизм
- менингит
- энцефалит
- заболевания щитовидной железы, надпочечников
- травмы черепа
- органические заболевания ЦНС
- неблагоприятные производственные факторы (отравление никотином, бензолом, тяжелыми металлами)
- длительный прием пероральных контрацептивов и др.
Патофизиология и патогенез поликистоза
Несмотря на многочисленные работы, дискуссия по патогенезу этой патологии продолжается.
За последние годы появилась новая информация по вопросам патофизиологии и патогенеза поликистоза яичников. В первую очередь, эта патология рассматривается с позиции инсулинорезистентности организма больных. Снижение толерантности к глюкозе, включая сахарный диабет 2-го типа, может встречаться у больных с ПКЯ и в подростковом возрасте, а также при отсутствии ожирения. Отмечается также, что ПКЯ является важным фактором риска развития сахарного диабета 2-го типа. Считается, что в 10% случаев диабет в пременопаузе связан с поликистозом. Ожирение у этих больных ассоциировано с низким уровнем глобулина, связывающего половые стероиды, синтез которого в печени тормозится инсулином. Следовательно, инсулин или инсулиноподобные факторы могут играть важную роль в патогенезе ПКЯ. Нарушение нейроэндокринного статуса при ПКЯ объясняют первичным внутренним дефектом гипоталамуса, что вызывает нарушение механизма обратной связи. Имеются данные, что секреция гонадотропинов при ПКЯ модулируется фактором, связанным с массой тела.
Кроме того, есть мнение, что возобновился интерес к первичному дефекту ферментов и в яичниках, и в надпочечниках, ведущему к нарушению фолликулогенеза или усилению продукции андрогенов. В частности, в яичниках выявлена аномальная активность ферментов 11-р-гидроксилазы, 3-р-гидрогеназы, 17-кетос-тероидредуктазы, 17-Р-гидроксиредуктазы, 17-а-гидроксилазы. Однако нет достаточного количества данных, подтверждающих в качестве первичной причины поликистоза генетический дефект этих яичниковых ферментов. У больных с ПКЯ не найдено мутации генов, отвечающих за эти ферменты. Допускают, что данная патология имеет генетический компонент, так как у этих пациенток часто встречаются родственники с:
- сахарным диабетом 2-го типа
- ожирением
- повышенным содержанием триглицеридов крови
- высоким артериальным давлением
- гирсутизмом
- нарушением менструальной функции.
Однако тип наследования поликистоза яичников однозначно не определен, насчитывается до 40 возможных генов — кандидатов, но наиболее вероятный — это фоллистатин, отвечающий за синтез белка, связывающего активин, который способствует росту фолликула, тормозит продукцию андрогенов в тека — клетках. При ПКЯ повышены экспрессия фоллистатина и синтез фермента CVP11A, а его дефицит ведет к повышению продукции андрогенов. Поскольку проявления синдрома ПКЯ многообразны, не исключается возможность выявления нескольких механизмов этой патологии.
В связи с тем, что вышеизложенные новые сведения по патогенезу ПКЯ еще требуют окончательного подтверждения, в данном руководстве для практического врача мы представляем только известные положения относительно патогенеза ПКЯ по формам проявления данной патологии.
Репродуктивная система
В патогенезе первичного ПКЯ имеют значение регулирующие механизмы репродуктивной системы (секреция РГ ЛГ и выделение тропных гормонов гипофиза) и местные факторы — нарушение функции яичников.
Исследования позволили сформулировать два разных патогенетических варианта ПКЯ у женщин — с ожирением и нормальной массой тела, отражающие роль ожирения, гипер-инсулинемии и резистентности к инсулину. Обосновывают данную теорию патогенеза тем, что тека — клетки яичников имеют рецепторы к инсулину; кроме того, инсулин повышает образование инсулиноподобного фактора роста-1 (ИПФР-1), усиливающего синтез андрогенов яичников и др. При нормальной массе тела патогенез связывают с повышением уровня ЛГ и увеличением соотношения ЛГ/ФСГ с последующим увеличением секреции андрогенов в яичниках. Андрогены способствуют процессу атрезии фолликулов. Кроме того, не исключается участие эпидермального фактора роста, интерлейкина-1 и др. В обоих случаях создается порочный метаболический круг, что приводит к ановуляции, бесплодию, нарушению цикла, гирсутизму. Общим в этих двух патогенетических вариантах являются метаболические нарушения, развивающиеся в пубертатном возрасте. Следовательно, многофакторность развития этой патологии касается не только эндокринного, но и общего гомеостаза. Вследствие этого патогенез поликистоза яичников должен рассматриваться отдельно по формам возникновения и клинического течения заболевания.
Клинические проявления ПКЯ разделяются на 3 группы: типичная с овариальной гиперандрогенией, сочетанная с овариально-надпочечниковой гиперандрогенией, атипичная форма, центральная с выраженными симптомами нарушений гипоталамо-гипофизарной системы.
Основой нарушений нейро-гуморальной регуляции у больных ПКЯ независимо от формы считается увеличенная ациклическая, неадекватная продукция эстрогенов, образующихся экстрагландулярно из избытка андрогенов. Избыток андрогенов в организме и недостаточная секреция ФСГ приводят к формированию мелких фолликулярных кист и кистозно атрезированных фолликулов, которые вызывают повышенную секрецию ингибина, предотвращающего созревание фолликулов. Снижается секреция эстрогенов яичниками, а экстрагландулярная продукция андрогенов увеличивается, и образуется порочный круг гиперстимуляции в системе гипоталамус—гипофиз—яичники.
В 1989 году при яичниковом генезе ПКЯ было проведено биологическое тестирование ингибина. В зависимости от ингибиновой активности выделили три клинические стадии заболевания.
- I стадия характеризуется лютеиновой недостаточностью и метроррагиями
- II стадия — ановуляторными циклами и высокой ингибиновой активностью (60—70%)
- III стадия — низкой ингибиновой активностью (10%). В этой стадии хирургическое лечение даже в сочетании с гормонотерапией было малоэффективным.
Объясняют это явление гибелью фолликулярного аппарата яичников. На основании своих наблюдений они пришли к выводу, что необходимо определение ингибина как информативного теста, позволяющего установить оптимальные сроки для хирургического лечения больных. Все это позволило подтвердить патогенетическое значение ингибина при синдроме поликистоза яичников и назвать его третьим гормоном яичника.
Также существует мнение, что морфологические и стероидо генетические нарушения в яичниках являются результатом неадекватной стимуляции яичников гонадотропинами и андрогенами с повышенным уровнем их в яичниках, которые ингибируют созревание фолликулов и ускоряют процесс их атрезии, допускают, что сдвиги в цирхоральном ритме выброса гонадолиберинов могут быть обусловлены и функциональными изменениями активности гипоталамических структур, обеспечивающих продукцию соответствующих либеринов. Неадекватная секреция гонадотропинов, по данным авторов, может быть следствием первичных или вторичных нарушений в гипоталамо-гипофизарно-яичниковой системе при ПКЯ, а морфологические изменения в яичниках являются реакцией на нарушения в ее деятельности.
Яичниковая форма поликистоза яичников (первичный ПКЯ)
В 1981 году высказали мнение об энзимном дефиците в яичниках, который препятствует конверсии стероидогенеза С19 и С18. Считают, что при этой форме функциональные связи в системе гипоталамус—гипофиз—яичник нарушаются вторично. Происходит первичная гиперпродукция андрогенов вследствие нарушения биосинтеза стероидных гормонов в яичниках, а биосинтез эстрогенов нарушается на стадии образования андрогенов вследствие генетически обусловленной недостаточности ферментов ароматизации 5-3-рол дегидрогеназы в гранулезных клетках, отвечающих за синтез прогестерона, или дефицита фермента 19-гидрогеназы, отвечающего за синтез эстрогенов. При этом происходит нарушение превращения андростендиона, являющегося активным андрогеном, в тестостерон. Все это вызывает более выраженный гирсутизм и постепенное накопление андрогенов, оказывая стимулирующее влияние на ФСГ гипофиза с развитием в яичниках поликистоза. Однако ферментный дефицит в яичниках не способствует положительному эффекту хирургического и гормонального лечения, что позволяет предполагать наличие вторичных нарушений стероидогенеза при этом синдроме.
Надпочечниково-яичниковая форма ПКЯ
Надпочечниково-яичниковая форма ПКЯ обусловливается эмбриональной общностью регуляции надпочечников и яичников, идентичностью их стероидогенеза. Кроме того, эффективность кортикостероидной терапии при этой патологии как бы подтверждает надпочечниковый генез. Идеальным методом для выявления надпочечниково-яичникового генеза считается исследование андростен-диола в крови. Исследование ДЭА-гормона преимущественно надпочечникового происхождения также может служить критерием выявления источника гиперандрогении надпочечникового генеза.
Пусковым механизмом развития данной формы поликистоза яичников является увеличение уровня ЛГ вследствие повышенной экстрагландулярной продукции эстрогенов. При этом происходит стимуляция выработки андрогенов в яичниках, что вызывает угнетение активности 21- или 11-гидроксилазы в надпочечниках, способствующее стимуляции выработки надпочечниковых андрогенов и глюкокортикоидов. Концепция о первичной роли надпочечников в генезе ПКЯ остается дискуссионной.
Центральная, или гипоталамическая форма ПКЯ, или гипоталамо-гипофизарная
Развитие данной формы связывают с первичным или вторичным повреждением гипоталамических центров, в частности лимбической системы. Результаты различных экспериментальных, клинико-лабораторных и рентгенологических методов исследования, указывающие на заинтересованность гипоталамических трансмиттеров, рилизинг-гормонов, гипофизарных и других структур головного мозга, подтверждают существование центрального генеза ПКЯ. Развитие поликистоза при этом происходит вследствие угнетения ФСГ из-за центральных повреждений. Это вызывает недостаточность ферментов ароматизации в клетках гранулезы, при этом адекватное количество эстрогенов не синтезируется, происходит накопление андрогенов, которые подавляют рост и созревание фолликулов, индуцируют атрезию фолликулов и их кистозное перерождение. С другой стороны, гиперпродукция JIF обуславливает изменение ферментной системы в яичниках с усилением секреции андрогенов в тека — клетках, что сопровождается повреждением ФСГ-рецепторов в клетках гранулезы, вызывая подавление роста фолликулов. Все это способствует угнетению фоллиберина — ФСГ и, естественно, ведет к уменьшению секреции ФСГ и эстрогенов в яичниках.
Патогенез центральной формы ПКЯ, вероятно, необходимо рассматривать несколько шире, исходя из того, что гипоталамические центры регулируют нейрообменные процессы в организме и другие эндокринные железы, что подтверждается результатами клинико-лабораторных методов исследования, указывающими на вовлечение в процесс гипоталамо-гипофизарной системы. При рентгенологическом исследовании черепа выявлены структурные изменения в виде различных проявлений эндокраниоза, признаков интракраниальной гипертензии, свидетельствующие о функциональных нарушениях в гипоталамо-гипофизарной системе).
Увеличение жировой ткани
При изучении обменных процессов выявлено ожирение, которое наблюдается в 40 — 52,1% случаев. Патофизиологические механизмы увеличения количества жировых клеток неизвестны. Показана роль эстрогенов (17-р-эстрадиол) как регуляторов деления и дифференцировки адипоцитов. Увеличение жировой ткани объясняют хронически повышенной внеяичниковой продукцией эстрогенов. Ожирение вызывает нарушение метаболизма половых гормонов, так как жировые клетки обладают способностью накапливать стероиды и служат для них в качестве «депо». В жировой ткани содержится в 7 раз больше, чем в плазме крови, тестостерона и андростендиола, в 2 раза — эстраднола и эстрона и в 6 раз — прогестерона. При наличии ожирения у больных поликистозом яичников увеличивается экстрагландулярная ароматизация андрогенов, а после снижения массы тела наблюдается уменьшение в плазме крови андростендиола и тестостерона, появляется возможность беременности. Поэтому снижение массы тела является первым этапом лечения больных ПКЯ при наличии ожирения.
Кроме нарушений жирового и углеводного обмена, в 80—100% случаев у больных ПКЯ выявлено нарушение водно-солевого обмена и возможность ценного дополнительного скринингового дерматоглифического теста. Считается, что этот тест может быть использован для ранней диагностики ПКЯ.
Кроме того, несомненное значение в патогенезе ПКЯ центрального генеза имеют гипоталамические нейротрансмиттеры и нейрогормоны. Это положение было доказано исследованиями симпатоадреналовой системы в 1980 году. При исследовании нейротрансмиттеров, в частности катехоламинов — ДОФА, дофамина, норадреналина, адреналина, у больных ПКЯ центрального генеза выявлены увеличение экскреции дофамина, выраженное снижение его содержания в крови с преобладанием активности гормонального звена САС. Эти исследования были подтверждены в 1981 и 1989 годах.
Нарушение образования и секреции нейротрансмиттеров на определенном преморбидном фоне влечет за собой целую цепь нарушений в системе гипоталамус—гипофиз—яичники—надпочечники и приводит к формированию данного нейроэндокринного синдрома.
Интересные результаты, подтверждающие центральный генез ПКЯ, были получены в 1989 году. При исследовании катехоламинов (ДОФА, дофамин, норадреналин, адреналин) цирхоральным методом и при составлении адренограмм у 17 больных ПКЯ с ожирением получен адреналовый тип адренограмм, у 7 — норадреналовый и у 4 — смешанный, что свидетельствует об индивидуальной реакции САС у больных ПКЯ. При адреналовом типе адренограмм у всех больных был нарушен суточный биоритм КТ, в 77% случаев это проявилось резкой активацией гормонального звена САС с истощением медиаторного звена, в 87% — снижением резервов ДОФА. Следовательно, для большинства больных ПКЯ центрального генеза при наличии ожирения с адреналовым типом адренограмм характерными были снижение активности всех звеньев САС и компенсаторная активация гормонального звена. Под воздействием препарата левадопа, назначенного для восстановления функционального состояния САС, происходило восстановление нормальных показателей экскреции дофамина, НА, А и ДОФА.
У больных с норадреналовым типом адренограмм также был нарушен суточный биоритм КТ, при этом у 60% больных отмечалась активация гормонального звена, а у 71,5% — медиаторного звена САС, что проявлялось у 60% больных снижением экскреции дофамина, а у всех больных — снижением или истощением резервов ДОФА. Все это свидетельствует об истощении дофаминового звена САС. При проведении пробы с леводопой происходило восстановление показателей экскреции дофамина, НА, А и ДОФА.
При смешанном типе адренограмм у 50% больных выявлена активация гормонального звена и у всех — истощение медиаторного звена САС. Суточный биоритм КТ в этой группе больных также был нарушен. После пробы с препаратом леводопа происходило восстановление функционального состояния САС, что подтверждалось нормализацией показателей КТ.
Эти исследования дали возможность подтвердить центральный генез данного заболевания, и дифференциация больных соответственно адренограмме позволяет провести патогенетическую терапию с индивидуальным подбором дозы препарата леводопа.
Нормализация функции САС под влиянием препарата леводопа лишний раз подтверждает ее участие в регуляции репродуктивной функции как одного из центральных механизмов.
Известно и значение люлиберина в генезе ПКЯ. Полагают, что поликистоз яичников может рассматриваться как состояние, связанное с нарушением цирхорального ритма секреции люлиберина и развивающимся в связи с этим дисбалансом гонадотропинов.
Участие эндорфинов в генезе ПКЯ центрального генеза
3-эндорфины — специфическая нейроэндокринная субстанция, регулирующая функционирование гипоталамо-гипофизарной системы. Повышенный уровень 3-эндорфинов у больных ПКЯ позволил высказать мнение о гипоталамическом генезе данной патологии, на основе беспорядочной секреции ГнРГ с последующим нарушением функции гипофиза, обусловливающим неадекватную секрецию гонадотропинов.
Стрессовые ситуации, приводящие к нарушению секреции 3-эндорфинов, КТ и серотонина, осуществляющих освобождение ГнРГ, вызывают в последующем развитие гиперпролактинемии и нарушение функции яичников.
Гиперпролактинемии подтверждает центральный генез этого синдрома. Частота гиперпролактинемии функционального генеза, по данным разных авторов, составляет от 13 до 80%.
Некоторые считают, что гиперпролактинемия при поликистозе яичников формируется теми же патогенетическими механизмами, что и повышение продукции ЛГ. Объясняют гиперпролактинемию избытком эстрона и нарушением синтеза надпочечниками андрогенов, приводящими к дисфункции яичникового и надпочечникового стероидогенеза, но не являющимися первичной причиной развития ПКЯ. Автор считает, что гиперпролактинемия при ПКЯ является признаком сочетания этой патологии с другими эндокринными нарушениями.
Известно, что при ПКЯ в процесс вовлекается и тиреоидная система, что подтверждается тенденцией к снижению уровня ТТГ (ти-реотропина) и Т4 при повышенной секреции ТЗ. Исходя из этого, авторы рекомендуют больных с гиперпролактинемией относить к группе риска нарушения функции щитовидной железы.
Гипермелатонинемия также свидетельствует о центральном генезе ПКЯ.
Результаты исследования экскреции мелатонина у больных ПКЯ показали, что уровень мелатонина у них был повышен [(64,9+ 13,9) нмоль/сут.] по сравнению со здоровыми женщинами [(10,4+ 1,0) нмоль/сут.]. Одновременно выявлено и повышение пролактина. Причем при гиперпролактинемии экскреция мелатонина оказалась значительно выше, чем у больных ПКЯ с нормопролактинемией [соответственно (77,9+10,3) и (64,9+13,9) нмоль/сут.].
Все вышеизложенное позволяет допустить возможность функциональной взаимосвязи между эпифизом и лактотропными клетками гипофиза, что подтверждает взаимообусловленность названных гормонов — пролактина и мелатонина — при данной патологии и лишний раз подтверждает центральный генез истинного поликистоза яичников.
У больных истинным ПКЯ, протекающим с гиперпролактинемией, наряду с гиперфункцией шишковидной железы выявлены повышение содержания серотонина и снижение активности медиаторного звена САС. Следовательно, выявленные нарушения соотношения моноаминов и гормонов у них, с одной стороны, раскрывают значение шишковидной железы в механизме гиперпролактинемии, а с другой — патогенетическую роль эпифиза в развитии синдрома ПКЯ. Значит, изменения показателей пролактина, моноаминов также свидетельствуют о центральном генезе поликистоза.
Подтверждением наличия центрального генеза ПКЯ являются и характер клинического течения данного синдрома, и лабораторные показатели. В анамнезе — частые инфекционные процессы в носоглотке, отягощенная наследственность, травмы черепа, стрессовые ситуации, ожирение, появление неврологической микросимптоматики, значительные изменения липидного метаболизма в сторону повышения холестерина, особенности гормонального статуса (снижение показателей эстрогенов, повышение — андрогенов за счет этиохоланолона и ДЭА, повышение количества пролактина, мелато-нина, серотонина) и изменение функционального состояния САС.

Нарушение жирового обмена
Обобщая данные о патогенезе истинного ПКЯ с различными формами его проявления, можно заключить, что происходящие при этой патологии изменения в организме свидетельствуют о плюригландулярности процесса (гипофиз, яичники, надпочечники, шишковидная железа). Об участии гипоталамуса свидетельствуют нарушения жирового обмена, изменения функционального состояния САС, снижение уровней нейротрансмиттеров. Все это дает основание отнести данную патологию к нейроэндокринным синдромам с вовлечением в процесс гипоталамо-гипофизарно-яичниковой системы. Допускают, что центральным патогенетическим механизмом развития ПКЯ является дисрегуляция цитохром Р450 и 17-андрогенобразующего фермента в яичниках и надпочечниках.
Показатели пролактина, мелатонина и биогенных аминов в двух группах больных ПКЯ
| Контингент обследован-ных | Пролактин(нмоль/ мл) | Мелатонин (нмоль/сут.) | Серото-нин(нмоль/ мл) | Норадрена-лин (нмоль/ сут.) | Адреналин(нмоль/ сут-) | Соотно-шение А/НА |
| Здоровые | 283,2±58,4 | 10,4+1,0 | 0,20±0,03 | 124,24+6,74 | 31,44+12,95 | 1:3,6 |
| Больные ПКЯ с нормопро-лактине-мией | 264,4+53,2 | 64,9±13,9 | 0,23+0,04 | 38,36+4,94 | 20,62+6,62 | 1:1,3 |
| Больные ПКЯ с гипер-пролакти-немией | 815,0+72,4 | 77,90+10,3 | 0,41+0,05 | 33,82+9,35 | 29,00+6,53 | 1:1,1 |
Необходимо отметить, что знание патогенеза всех трех форм ШСЯ имеет большое значение в диагностике, выборе методов лечения и реабилитации больных. При изучении состояния здоровья женщин в период менопаузы, через много лет после клиновидной резекции яичников отмечается, что симптомы ПКЯ персистировали все время. Выявилено, что у женщин этой группы наблюдалась более поздняя менопауза, имелась повышенная частота гистерэктомии, высокая частота возникновения сахарного диабета (16%) и гипертензии (40%).
Клиника поликистоза яичников
Характерными признаками ПКЯ являются следующие:
- нарушение менструальной функции
- первичное бесплодие
- гирсутизм.
Эти симптомы проявляются обычно в возрасте от 18 до 25 лет в отличие от синдрома ПКЯ, когда эта клиника проявляется в возрасте старше 35 лет, а бесплодие является вторичным.
Использование современных методов обследования (лапароскопия, УЗИ, биохимические и радиоиммунные методы исследования гормонов и др.) привело к более точной диагностике данной патологии, позволило разработать новые методы патогенетической терапии и реабилитации этих больных.
Диагностика включает изучение анамнеза, объективного статуса, показателей гормонов гипофиза (ФСГ, Л Г, пролактина), гормона шишковидной железы (мелатонина), яичников (эстрогенов, прогестерона), надпочечников (17-КС, 17-ОКС, ДЭА), гипоталамических нейротрансмиттеров и некоторых показателей обменных нарушений.
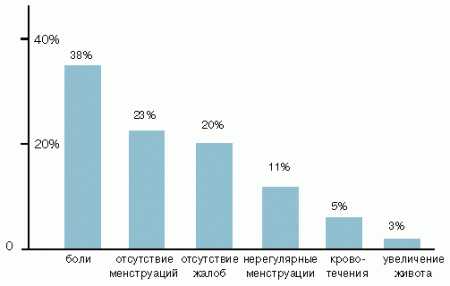
Нарушения менструальной функции
Нарушения менструальной функции отмечаются в 100% случаев, преимущественно по типу гипоменструального синдрома (олигоменореи), а при длительном течении — вторичной аменореи. Нарушение менструального цикла представляется в виде олигоменореи при числе менее 9 менструаций в году или наличии 6 циклов в году, или аменореи — отсутствие месячных в течение 3 и более месяцев. Ранняя и поздняя менархе при этом редкое явление (10% случаев). Нарушение менструального цикла у 58% больных начинается после первых нормальных месячных, в виде олигоменореи, опсоменореи и аменореи. Опсоменорея в ряде случаев чередуется с кровотечениями у 10—17% больных. Ациклические кровотечения составляют до 20% случаев.
Характерным для ПКЯ при всех его формах считается хроническая ановуляция, которая представляет собой конечное выражение ряда специфических нарушений биосинтеза гормонов, возникающих первично в яичниках, коре надпочечников или гипоталамо-гипофизарной системе и приводящих к повышению секреции лютеинизирующего гормона. Последний способствует синтезированию андрогенов в строме яичников и в клетках внутренней оболочки, которые подвергаются интенсивному биосинтезу эстрогенов и способствуют повышению чувствительности к ЛГ РГ, секретирующих ЛГ с образованием порочного круга. Монотонное влияние эстрогенов на фоне снижения прогестерона приводит к пролиферации и гиперплазии эндометрия (до 19,5% случаев), аденокарциноме (до 2,5% случаев). При этом определяющими факторами являются длительность заболевания и ожирение.
Гирсутизм отмечается в 54—85% случаев. В отличие от других симптомов гирсутизм в 79% случаев появляется через 1—3 года от начала менархе, редко (6,1%) — до начала месячных. Степень оволосения рекомендуется оценивать по шкале с определением среднего гирсутного, гормонального и индифферентного чисел. Гирсутизм не считается основным симптомом заболевания. Многие объясняют его генетически повышенной чувствительностью волосяных фолликулов к нормальному количеству андрогенов.
При раннем появлении гирсутизма для своевременного исключения сочетанной формы поликистоза яичников со стертой формой постпубертатного адреногенитального синдрома (АГС) нельзя оставить без внимания и другие признаки вирилизма (гипертрофия клитора, акт, гипоплазия молочных желез и др.). При синдроме ПКЯ гирсутизм объясняется преимущественно яичниковым генезом вследствие недостаточности ряда ферментных систем (З-Р-альдогидроксилазы, 19-гидроксилазы), в тканях яичников нарушается стероидогенез с накоплением андрогенов. Кроме того, гиперплазированная тека — ткань и хилусные клетки больше вырабатывают андрогенов. Появление гирсутизма при ПКЯ объясняют высоким уровнем свободных андрогенов, тестостерона вследствие снижения содержания тестостеронсвязывающего глобулина в яичниках.
Следовательно, при поликистозе обнаруживаются низкое содержание ТСГ и повышение уровня свободных андрогенов плазмы. Малое количество ТСГ у больных ПКЯ объясняют отсутствием значительного подъема уровня эстрогенов в фолликулиновой и лютеиновой фазах овуляторных циклов.
Проявление гирсутизма у больных ПКЯ, протекающим с гиперпролактинемией, объясняют изменением 5L-редуктазы под влиянием пролактина, что приводит к изменению метаболизма андрогенов на периферии. Истинная вирилизация при ПКЯ встречается редко.
Ожирение гипоталамического характера наблюдается в 34—36% случаев, и оно отчасти характеризует центральный генез заболевания, но не является для него типичным симптомом, особенно если сопровождается гирсутизмом. Развитию ожирения благоприятствует гиперандрогения, приводящая к гиперэстрогении, повышению базального уровня инсулина и изменению секреции гонадотропинов. В 50% случаев у полных женщин находят выраженное оволосение.
Лакторея сопровождается гиперпролактинемией с одновременным увеличением количества мелатонина. Возможна лакторея и при нормопролактинемии, которая объясняется повышенной чувствительностью цитоплазматических рецепторов молочных желез даже на нормальный уровень пролактина. Поэтому в этих случаях для правильного определения генеза заболевания и дальнейшей тактики лечения необходимо уточнение уровня пролактина крови.
Общее состояние больных ПКЯ удовлетворительное, работоспособность не нарушена. При гипоталамической форме ПКЯ больные жалуются на
- головные боли,
- бессонницу,
- раздражительность,
- эмоциональную неустойчивость,
- возможно появление склонности к депрессии,
- снижение памяти и либидо,
- появление неопределенных болей в брюшной полости.
Все это — проявление астеноневротических, вегетососудистых и трофико-обменных нарушений.
Объективный статус больных ПКЯ характеризуется сохранением женского фенотипа. Ожирение наблюдается в 34—36% случаев, возможны стрии белого цвета на коже бедер и молочных желез. Молочные железы развиты умеренно, редко выявляется гипоплазия их или увеличение. Макромастия обычно сопровождается лактореей. Гирсутизм возможен различной выраженности, симптомы вирилизации отмечаются редко.
Генитальный статус поликистоза яичников
Наружные половые органы сформированы по женскому типу, для ПКЯ характерны нормальные размеры малых половых губ и клитора. При влагалищном исследовании — матка обычных размеров, и в пределах до 46% случаев выявляется небольшая гипоплазия ее. У 65—66% женщин определяется двустороннее увеличение яичников (5×4 см); они плотноватой консистенции, чаще шаровидной формы, а правый яичник бывает опущен, подвижен и легко пальпируется через правый свод.
Для подтверждения диагноза и формы проявления ПКЯ необходимо провести дополнительные методы исследования.
Лучевые методы исследования:
Обзорный снимок черепа. Проводится для выявления формы ПКЯ, исключения пролактиномы и других органических процессов в головном мозге.
На краниограммах при ПКЯ выявляются признаки эндокраниоза — в 55,6—62% случаев (обызвествление связок турецкого седла — 40%, склероз венечного шва — 20%, лобный или лобно-теменной гиперостоз — до 36,2%); проявление признаков внутричерепной гипертензии — в 37—49% случаев; признаки эндокринопатии (повышенная пневматизация пазухи клиновидной кости, избыточное развитие ячеек сосцевидных отростков — 14,3—25,9% случаев); сочетание всех названных изменений отмечено в 45,7—55,6% случаев.
Необходимо отметить, что при данной патологии обызвествление шишковидной железы выявляется лишь в 25,9—28,6% случаев, при норме — в 47,6%. Причем в группе больных ПКЯ с гиперпролактинемией случаев обызвествления эпифиза оказалось еще меньше, чем у больных с нормопролактинемией.
Рентгенологическое определение костного возраста. По данным рентгенографии костей кистей рук и лучезапястных суставов, при ПКЯ костный возраст опережает паспортный на 3—5 лет.
Пневмопельвиография (ППГ) и геникография (ГГ). На ППГ выявляются увеличенные в 2—6 раз (6x5x3 см; норма 3,8x2x1,2 см) яичники шаровидной или овоидной формы, в виде тени, по плотности приближающейся к телу матки. Рекомендуют вычислять соотношение сагиттального размера матки и длины яичника. У здоровых женщин оно больше единицы, при поликистозе — меньше или равно. Однако ошибки в диагностике при ППГ доходят до 12%.
Геникография применяется в основном у женщин, живущих половой жизнью, для одновременного уточнения проходимости маточных труб.

Ультразвуковая диагностика
Ультразвуковая диагностика. С учетом инвазивности ППГ, возможности осложнений и диагностических ошибок вследствие ППГ широко применяется УЗ-сканирование. Благодаря относительной простоте, доступности, неинвазивности, информативности в диагностике ПКЯ этот метод занимает одно из ведущих мест. При эхографии рекомендуют определить положение матки, характер ее контуров, внутреннюю структуру, размеры матки. При исследовании яичников — установить их размеры, объем (произведение длины, ширины, и толщины х 0,5), структуру, определить количество, локализацию и размеры кистозных включений. Установлено, что при ПКЯ в наибольшей степени уменьшаются толщина и ширина матки — соответственно на 20,6% и 16,7%. Патологические изменения матки встречаются редко (2,8%).
Срединное маточное эхо выявлено в 14,9% случаев, толщиной 0,4-0,6 см.
Данные УЗ-исследования женщин с ПКЯ
| Параметр | Матка | Яичник | ||
| ПКЯ(п=276) | контрольная группа (п=70) | ПКЯ (п=276) | контрольная группа (п=70) | |
| Длина | 4,6±0,1 | 4,9±0,5 | 3,9±0,5 | 3,2±0,4 |
| Толщина | 2,7±0,2 | 3,4±0,5 | 2,6+0,6 | 1,8+0,3 |
| Ширина | 4,0+0,1 | 4,8±0,7 | 3,6+0,4 | 2,9±0,5 |
Объем яичников у здоровых женщин составляет в среднем (8,6+1,6) см3, а у больных ПКЯ он значительно увеличен [(18,0+0,7) см3] и превышает нормальные значения более чем вдвое.
В паренхиме яичников — множественные, диффузно расположенные жидкостные образования меньшего размера (0,3—0,5 см), чем у здоровых (0,6—0,8 см), чаще по периферии, капсула яичника описывается как гиперэхогенное образование толщиной 0,2—0,6 см; уплотнение выявлено в 40,2% случаев. У здоровых женщин капсула яичника не визуализируется. По данным авторов, если объем яичников превышает 11,5 см, то это в 88% случаев свидетельствует о ПКЯ. При динамическом исследовании доминантный фолликул и желтое тело не выявляются.
Трансвагинальная эхография. Имеет более высокую информативность по сравнению с трансабдоминальной. Влагалищный доступ позволяет визуализировать содержимое преовуляторных фолликулов, уточнить зрелость ооцитов, точно диагностировать малые формы эндометриоза, ПКЯ, осуществить диагностику маточной беременности, особенно при ожирении и спаечном процессе в малом тазу. Достоверность этого метода исследования составляет 95%.
Толщина белочной оболочки яичников не является показательным эхографическим признаком поликистозных яичников. Допплерографические исследования позволяют выявить в течение всего менструального цикла почти не меняющиеся значения индекса резистивности, остающиеся в пределах 0,54—0,56. Характерным для ПКЯ авторы считают наличие множественных (более 10), небольшого размера (2—8 мм) эхонегативных включений в яичнике, расположенных чаще всего по периферии его, но они могут быть выявлены и в центральной части. Дополнительным признаком ПКЯ считается утолщение стромы яичников, определенное как визуально, так и с помощью вычисления разницы площади поперечного сечения яичников и суммы площадей эхонегативных включений. Эхогенность стромы яичников превышает эхогенность миометрия.
Магнитно-резонансная томография половых органов. Считается, что MP-томография более информативна, чем УЗИ. Авторы проводили исследование 7 женщин с клинической картиной поликистозных яичников и у всех больных обнаружили, что оба яичника с множественными периферически расположенными кистами, а в центральном отделе яичников — зона снижения явления магнитного резонанса; последнее соответствовало избыточному развитию стромы. Подобные данные получены в 2001 году.
Лапароскопия. Используется как для диагностики, так и одновременно для биопсии яичников, а при необходимости — и хирургической коррекции.
Необходимость использования лапароскопии для диагностики ПКЯ была обоснована в 1982 году. Авторы считают, что лапароскопия позволяет производить осмотр и биопсию яичников, а также проводить более строгий отбор больных для хирургического лечения ПКЯ; рекомендуется применять этот метод обследования как обязательный для диагностики ПКЯ. Точность диагностики данной патологии при лапароскопии достигает 97%. Считают, что этот метод, особенно при использовании электронной микроскопии и иммуноферментных методов исследования, помогает не только определить показания для операции, но и выяснить тонкие механизмы функционального состояния яичников.
Диагностическими признаками первичных ПКЯ при лапароскопии являются утолщение капсулы яичников; отсутствие визуализации просвечивающих сквозь капсулу фолликулов; наличие мелких, древовидно ветвящихся сосудов на капсуле; увеличение размеров яичников за счет гиперплазии стромы яичников и клеток внутренней теки.
Рекомендуется проводить лапароскопию одновременно с гистероскопией в случае отсутствия эффекта гормональной терапии. При этом автор предлагает проводить биопсию яичников и эндометрия для гистологического исследования. Характерным для поликистоза яичников считается увеличение яичников, их перламутровый цвет, гладкую, натянутую белочную оболочку, под которой определяются сосудистый рисунок различной степени выраженности и наличие подкапсульных кист, просвечивающих через оболочку. Благоприятным местом для биопсии автор считает середину верхнего полюса яичника, наиболее отдаленную от ворот яичника, а объем биоптата — 1/3 объема яичника с последующей коагуляцией и контролем гемостаза. У больных с бесплодием в 73,3% случаев автор выявил изменения яичников, характерные для ПКЯ. Кроме того, он описывает терапевтический эффект от биопсии яичников. Через 3 месяца после биопсии у 66,9% женщин отмечена овуляция, у 65,3% — ритмичный менструальный цикл, у 32,2% — наступила беременность. На основании изучения отдаленных результатов автор считает целесообразным после биопсии с 7-го дня назначать стимулирующие овуляцию препараты (клостилбегит в сочетании с гестагенами).
Отмечают, что лапароскопия — наиболее информативный метод оценки состояния половых органов и органов малого таза (наличие перитубарных спаек, «малые формы» эндометриоза, миомы матки небольших размеров), а также имеет еще особое значение для выявления овуляции, ПКЯ, СИЯ, ЛНФ и других заболеваний. Кроме того, при необходимости возможна одновременная хирургическая коррекция. Однако авторы указывают, что лапароскопия является сложной диагностической процедурой, требующей специального оборудования и высокой квалификации гинеколога-эндоскописта. Касаясь возможных осложнений, считают этот метод не лишенным осложнений. Их частота — 2—5% со стороны сердечно-сосудистой системы; кроме того, есть вероятность осложнений, вызванных введением газа в брюшную полость.
На основании тетраполярной реографии выявлено нарушение кровенаполнения мозга, изменение тонуса мозговых сосудов, и поэтому больных с патологией сердечно-сосудистой системы и избыточной массой тела рекомендуют относить к группе риска осложнений при проведении лапароскопии.
В настоящее время более современными и щадящими методами обследования больных с подозрением на ПКЯ являются трансвагинальная эхография и допплеросонография.
Такие методы диагностики, как ЭЭГ, РЭГ, могут способствовать определению генеза ПКЯ, а при гиперпролактинемии — выявлению органических заболеваний ЦНС.
Тесты функциональной диагностики: базальная температура, кольпоцитология, цервикальное число.
Для больных ПКЯ кольпоцитологическая картина характеризуется двумя типами мазков — пролиферативным с низким КПИ (88%) и атрофическим (12%). Кроме того, характерной кольпоцитологической особенностью является сочетание выраженной цитоплазматической пролиферации эпителия и цитолиза. Цитолиз — это лизис цитоплазмы промежуточных клеток, богатых гликогеном. В мазках обнаруживаются большое количество свободно лежащих «голых» ядер, обрывки цитоплазмы клеток среди обширных колоний палочек Додерлейна. Цервикальное число до 6 баллов. Базальная температура монофазная.
Скрининговый дерматоглифический тест. Характерно повышение частоты дуг на пальцах (24,7%), наличие островкового узора и ди-сплазий на теноре (25,5%), дополнительные ладонные трирадиусы и другие изменения.
Общелабораторные методы исследования. Анализы крови и мочи в пределах нормы, сахарная кривая — признаки нарушения толерантности к глюкозе при центральном генезе заболевания, протекающего с ожирением; холестерин — преимущественно в норме.
Исследование гормонов. Показатели экскреции 17-КС и 17-ОКС соответствуют норме. Экскреция 17-КС — 20,8—34,6 мкмоль/сут.; 17-ОКС свободных — 0,11-0,47 мкмоль/сут.; 17-ОКС суммарных — 3,61— 20,3 мкмоль/сут.; ДЭА — 3,4—0,78 мкмоль/сут. (при норме 2,5— 3,45 мкмоль/сут.).
Следовательно, у больных поликистозом функциональное состояние коры надпочечников не нарушено. Однако в литературе имеются сведения и о том, что при всех вариантах ПКЯ в процесс вовлекаются и надпочечники, их глюкокортикоидная функция. В частности, выявлено некоторое увеличение выделения свободных фракций 17-ОКС, ночное падение фракций андростенолона, тестостерона и 17-гидро-ксипрогестерона в крови. При фракционном исследовании 17-КС отмечается увеличение количества андростерона и этиохоланолона, что свидетельствует о яичниковой гиперандрогении.
Концентрация общего тестостерона в плазме крови у больных ПКЯ увеличена, главным образом за счет свободного тестостерона. Ароматизация избыточного уровня эстрона (Э) приводит к увеличению содержания этого стероида. С другой стороны, гиперандрогения и тучность, наблюдаемые у женщин с ПКЯ, снижая секрецию ТЭСГ (тестостерон-эстрогенсвязывающий глобулин) печенью, приводит к повышению свободной фракции Т и эстрадиола. Авторы считают, что гиперандрогения различными путями вызывает гиперэстрогению у больных поликистозом яичников. Все это указывает на то, что надпочечники у больных ПКЯ находятся в состоянии напряжения.
Показатели гипофизарно-яичниковых и надпочечниковьгх гормонов зависят от клинической формы ПКЯ. Для типичной формы характерны нормальный базальный уровень ФСГ и высокий ЛГ. Преобладание ЛГ над ФСГ является характерной особенностью типичной формы ПКЯ и причиной гиперандрогении. Для сочетанной формы (овариально-надпочечниковой) — некоторое увеличение кортизола (Кр) и уровня тестестостерона (Тс) (в 1,5—2 раза); для атипичной формы — низкий базальный уровень ФСГ и ЛГ, секреция эстрогенов снижена, преобладает Э, содержание Э2 снижено (около 0,1-0,2 нмоль/л), снижена секреция прогестерона (Пг).
У 27-43% больных повышен уровень пролактина. У 25—30% больных выявлена гиперпролактинемия, объясняемая снижением допами-нергической активности гипоталамуса. Наряду с повышением пролактина автор отмечает повышение ТТГ, тестостерона и снижение ФСГ с повышением соотношения ЛГ/ФСГ, что вызывает увеличение выработки рилизинг-гормона. По данным исследования в 1989 году, показатели пролактина в крови при ПКЯ повышены [(580,4±65,6) мМЕ/мл], а при ПКЯ, протекающем с лактореей, уровень пролактина достигает (815,0±22,4) мМЕ/мл при норме 283,2+58,4.
Гистологическое исследование эндометрия проводится по клиническим показаниям (обильные, длительные менструации), по утолщению М-эхо при УЗИ, в случае выявления гиперплазии эндометрия при гистероскопии. При ПКЯ возможны не только гиперпластические процессы эндометрия, но и аденокарцинома (от 3—5%).
Макроскопическое и гистологическое исследование яичников проводится во время операции или лапароскопии.
Осмотр: яичники увеличены в размерах, с плотной, гладкой, утолщенной белочной оболочной сероватого цвета, местами просвечивают фолликулы. На разрезе — утолщенная белочная оболочка сероватого цвета, местами желтушная. В толще яичника множество мелких кист, отсутствует желтое тело.
Гистологическое исследование систематизированно представлено в 1982 году. Белочная оболочка утолщена в 8—10 раз за счет разрастания волокнистой ткани в корковом слое, с наличием гиалиноза; уменьшено количество примордиальных фолликулов, зреющих фолликулов; выраженная атрезия кистозно измененных фолликулов, для последних характерна гиперплазия, а иногда и лютеинизация клеток внутренней теки фолликулов, претерпевающих облитерационную атрезию. Характерным является и отсутствие желтых тел. В строме — разрастание коллагеновой и рыхлой соединительной ткани с неравномерным распределением. Местами обнаруживаются ретикулярная ткань, утолщение, склероз кровеносных сосудов, лим-фотромбозы. При наличии дегенеративных изменений фолликулов наблюдаются дистрофические процессы в гранулезе и яйцеклетках.
В последующем подробно изучена гистохимическая структура склерополикистозных яичников с применением люминесцентной и поляризационной микроскопии. На основании полученных данных выделено 3 группы больных. В 1-й группе в theca interna было выявлено небольшое количество липидов, которые по своим физико-химическим свойствам сходны со стероидными гормонами. При этом в эндометрии пролиферация была выражена слабо. Эта группа больных была самой многочисленной. У больных 2-й группы липиды обнаруживались в theca interna в большом количестве, а в эндометрии — выраженные пролиферативные процессы (железисто-кистозная и атипичная гиперплазия). В 3-й группе липиды не обнаруживались, что свидетельствовало о выраженном снижении синтеза эстрогенных гормонов. Эти гистохимические находки представляют большой интерес в отношении прогнозирования процесса после хирургического лечения и для дальнейшей реабилитации больных. Необходимо отметить, что степень морфологических и гистохимических изменений при этом синдроме зависит от длительности заболевания.
Дифференциальная диагностика.
Поликистозные яичники необходимо дифференцировать от следующих заболеваний:
- Постпубертатный адреногениталъный синдром (АТС).
Данный синдром развивается при ХХ-кариотипе. Характерным является недостаточная выработка глюкокортикоидных гормонов, что, в свою очередь, вызывает стимуляцию выработки АКТГ гипофизом с последующей гиперплазией надпочечников, приводящей к повышенному выделению андрогенов. Для клиники АТС характерно раннее появление гирсутизма (с менархе) с дальнейшим нарушением менструации. В объективном статусе отмечаются недоразвитие молочных желез, сильное развитие мышечной ткани по андроидному типу телосложения; в строении половых органов — гипоплазия наружных половых органов, гипертрофия клитора, гипоплазия матки и двустороннее увеличение яичников (однако они менее плотные, чем при ПКЯ). Кольпоцитологически выявляются андрогенные пролиферативные клетки, промежуточные атипичные, различные по форме и величине, по характеру расположения клетки сходны с мазками при ПКЯ. Встречаются парабазальные клетки.
Дифференциально-диагностические признаки ПКЯ
| Признак | Первичный ПКЯ | Вторичный ПКЯ(надпочечниковая форма) | Вторичный ПКЯ(гипоталамичес- кая форма) |
| Увеличение яичников | Выраженное двустороннее | Невыраженное асимметричное | Выраженное двустороннее |
| Ожирение | Универсальное | Отсутствует | Специфическое |
| Бесплодие: первичное вторичное | Характерно Не характерно | Не характерно Характерно | Не характерно Характерно |
| Начало заболевания | С менархе | Постепенное | Резкое |
| Диэнцефальное нарушение | Не характерно | Не характерно | Характерно |
| Вирилизация | Не характерна | Нерезко выражена | Не характерна |
| Дексаметазоновые пробы | Отрицательные | Положительные | Не характерны |
| Гиперплазия эндометрия | Характерна | Редко | Характерна |
Экскреция 17-КС увеличена, 17-ОКС — низкие цифры вследствие врожденного дефицита глюкокортикоидов. Проба с АКТГ характеризуется увеличением 17-КС в 3 раза с незначительным увеличением 17-ОКС.
- Стертая форма болезни Иценко—Кушинга.
Заболевание встречается у молодых женщин. Жалобы на головную боль, нарушение сна, снижение работоспособности, эмоциональную лабильность, повышение аппетита, жажду, отеки, нарушение менструальной функции с выраженной опсоменореей, а затем вторичной аменореей.
Объективно: фрелиховское ожирение, лунообразное лицо, тонкие конечности, стрии, повышение артериального давления, оволосение лица при выраженной клинической картине.
Генитальный статус: гипотрофия матки, яичники слегка увеличены, в этом заключается некоторое сходство с ПКЯ.
Колъпоцитограмма: отсутствие динамических преобразований мазков, высокий монотонный ановуляторный тип КПИ. Количество 17-ОКС увеличено в 2—3 раза, а 17-КС — незначительно в отличие от АТС и ПКЯ.
Краниограмма: только через несколько лет от начала болезни турецкое седло становится порозным и слегка увеличивается в размерах, так как кортикотропные аденомы имеют малые размеры. Часто разлитая или очаговая порозность костей, прилегающих к турецкому седлу. Стертая форма болезни Иценко—Кушинга быстро прогрессирует и переходит в классическую форму с выраженными симптомами.
- Вторичная аменорея, вызванная гипоплазией яичников.
Возникает после наступления половой зрелости. При этом состоянии гирсутизм не выявляется. Характерно ожирение, и поэтому матку и придатки при исследовании трудно контурировать. УЗИ исключает изменения яичников, характерные для ПКЯ. Кольпоцитог-рамма: атрофический тип мазка.
- Вторичная аменорея, связанная с хроническим воспалением внутренних половых органов.
В анамнезе — наличие воспалительного процесса в половом аппарате. Заболевание, связанное с воспалительным процессом, протекает волнообразно, в период ухудшения усиливаются боли в нижних отделах живота и пояснице. При пертубации или ГСГ выявляется непроходимость маточных труб, перитубарные спайки и другие признаки, характерные для воспалительного процесса.
- Идиопатическая форма гирсутизма.
Ведущими симптомами являются гирсутизм, бесплодие и анову-ляторные циклы при нормальном менструальном цикле и неувели-ченных размерах яичников. При исследовании гормонов наблюдается повышение фракции андростерона и этиохоланолона и ацикличность выделения с мочой ЛГ, отсутствие антител к экстракту из ткани яичника в сыворотке крови в отличие от больных ПКЯ. Кроме того, при идиопатическом гирсутизме выявляются поликистоз-ные изменения в яичниках, но менее выраженные, чем при ПКЯ.
- Тотальный адреногиперкортицизм.
Характерны выраженный гирсутизм и высокие показатели 17-КС и 17-ОКС. Яичники при этом заболевании обычно атрофичные (по данным ППГ, УЗИ), что окончательно позволяет исключить ПКЯ.
Гормональные пробы. Для дифференциации вышеназванных заболеваний, особенно для выявления генеза гирсутизма, рекомендуется проведение гормональных проб на подавление или стимуляцию функции надпочечников и яичников. Гормональные пробы позволяют уточнить функциональные резервы определенной эндокринной железы и степень нарушения ее регуляции.
Кортизоновая проба. При гиперплазии надпочечников выделение 17-КС резко уменьшается. Это объясняется блокадой кортизоном секреции АКТГ передней долей гипофиза, что, в свою очередь, вызывает уменьшение экскреции 17-КС. При патологии яичников кортизоновая проба не влияет на продукцию 17-КС.
Проба с АКТГ. При ПКЯ введение АКТГ не вызывает повышения экскреции 17-КС, или увеличение бывает незначительным в отличие от синдрома АГС или болезни Иценко—Кушинга.
Проба с хориогонином. Увеличение экскреции 17-КС на 30—50% указывает на яичниковый генез заболевания; при надпочечниковом гирсутизме количество 17-КС не изменяется. При этой пробе хори-огонин стимулирует секрецию андрогенов за счет стимуляции функции яичников. Следовательно, повышение суммарных 17-КС (ДЭА-С и андростерона) при стимуляции яичников ХГ трактуется как доказательство повышенной способности склерополикистоз-ных яичников к продукции андрогенов хилусными клетками. Подобную пробу рекомендуют проводить на фоне подавления функции надпочечников преднизолоном
При первичном ПКЯ после введения ХГ на фоне подавления функции надпочечников преднизолоном наблюдается увеличение экскреции суммарных 17-КС и их фракций.
Каждая последующая доза препарата после 3-й инъекции вызывает нарастание уровня 17-КС. Однако при осложненной форме повышение 17-КС происходит только после 1-го введения ХГ, а у больных с атипичной формой заболевания реакция на ХГ отсутствует. При гиперплазии коры надпочечников эта проба отрицательна.
Проба с гестагенами. При ПКЯ происходит снижение экскреции 17-КС вследствие блокады секреции АКТГ, а при надпочечниковом генезе гирсутизма секреция 17-КС не снижается.
Проба с кломифеном рекомендуется для уточнения патогенетических форм ПКЯ и прогнозирования исхода резекции яичников. Появление 2-фазного цикла в процессе приема кломифена указывает на яичниковый генез или сочетанную форму ПКЯ, а также на неспособность гипоталамуса и гипофиза к циклическому выбросу люли-берина и гонадотропных гормонов. Отрицательная реакция на кло-мифен свидетельствует о центральном генезе заболевания или наличии у больной гипертекоза яичников.
Проба с ЛГ-рилизинг-гормоном (ЛГ РГ) служит дифференциальной диагностике яичниковой и центральной форм ПКЯ. Для яичниковой формы ПКЯ характерно повышение базального уровня ЛГ в ответ на ЛГ РГ. При центральном генезе реакция ЛГ на введение ЛГ РГ снижена. У большинства больных после введения ЛГ РГ повышается уровень тестостерона и андростендиона.
Дифференциальная диагностика ПКЯ не может основываться лишь на функциональных и гормональных тестах. Необходимо оценить анамнез, клиническую симптоматику, результаты лучевых, инструментальных (УЗИ, лапароскопия и др.), радиоиммунологиче-скиx иммуноферментных методов исследования с обязательным исследованием пролактина и мелатонина.
Лечение поликистоза яичников. Лечебная тактика при ПКЯ в течение последних лет претерпела существенные изменения, но до конца данный вопрос еще не решен. При лечении ПКЯ необходимо учесть сложность и многокомпонентность нарушений механизмов нейрогуморальной регуляции у больных.
Выбор метода лечения ПКЯ необходимо проводить на основании клинико-лабораторных данных и с учетом патогенетических вариантов (форм) заболевания. Лечение ПКЯ разделяется на два вида: гормональное и хирургическое. В препубертатном периоде необходимо предварительно испытать консервативное лечение.
Гормональная терапия
Гормональная терапия считается более целесообразной в начальных стадиях заболевания или для проведения дифференциальной диагностики. Этим целям служат следующие гормональные препараты:
- При центральном генезе ПКЯ рекомендуются низкодозирован-ные монофазные оральные контрацептивы (мерсилон, логест). Эти препараты повышают до нормального уровня ТЭСГ, снижают концентрацию ЛГ, Т, свободного Т, ДЭА. Содержание пролактина и ФСГ остается прежним. Нормализуются менструальный цикл и масса тела. Терапия эстроген-гестагенными препаратами направлена на получение эффекта «отмены», в результате которого обеспечивается спонтанное восстановление функции гипоталамо-гипофизарно-яичниковой системы, регулируется менструальный цикл и происходит овуляция, уменьшается риск злокачественного превращения эндометрия и прогрессирования гирсутизма, а также нормализуются размеры яичников. Во время приема этих препаратов ректальная температура монотонно повышена (37,0—37,2°С), снижается КПИ, не определяется феномен «зрачка». При эффективности препарата после его отмены ректальная температура становится двухфазной, нормализуются и функциональные тесты. Курс лечения продолжается 3 менструальных цикла. При ПКЯ центрального генеза мы рекомендуем антиоксидантную терапию — вагинальный или (при невозможности) абдоминальный фонофорез токоферола ацетата. Данная терапия направлена на снижение интенсивности ПОЛ и повышение стероидогенеза в яичниках. Считается, что при ожирении происходит нарушение метаболизма эстрогенов, выделение гонадо-тропинов, увеличение количества андрогенов, приводящих, по данным авторов, к ановуляции, развитию гирсутизма, гиперпластическим изменениям эндометрия и риску развития рака эндометрия. Исходя из этого, авторы рекомендуют при ожирении до гормональной стимуляции предварительно добиться снижения массы тела путем назначения диеты, витаминов, дегидратационной, рассасывающей терапии. В последующем назначается гормональная терапия. При неэффективности — хирургическое лечение. Считается, что снижение массы тела нормализует продукцию моноаминов и опиоидных пептидов уменьшает экстрагландулярный синтез эстрогенов в жировой ткани. Также рекомендуется при нейроэндокринном синдроме снижение массы тела не только для коррекции липидного обмена, восстановления фертильности, но и для предотвращения развития в молодом возрасте атеросклероза. Для снижения массы тела мы рекомендуем разгрузочную диетотерапию (РДТ) в условиях стационара. Потеря массы тела, по данным А.Р.Мусина (1989), составляла от 5 до 13 кг. После восстановительного периода РДТ с целью коррекции суточного биоритма симпатоадреналовой активности согласно ад-ренограммам назначалась терапия малыми дозами препарата леводо-па. Результаты лечения больных ПКЯ с ожирением оказались следующими: цикличность менструаций была восстановлена в 80% случаев, и у 33% больных наступила беременность. Основой терапии больных с ожирением также считают регуляцию нейромедиаторного обмена гипоталамуса на фоне применения диетических методов снижения массы тела и обязательным компонентом лечения признают хирургический, направленный на уменьшение объема андрогенных структур, сформировавшихся при ПКЯ. При неэффективности гормональной терапии в течение 6—12 мес. необходимо ставить вопрос о хирургическом вмешательстве в любом возрасте, особенно при центральном генезе поликистоза. Авторы обосновывают это тем, что после операции кроме уменьшения объема андрогенных структур в яичниках предотвращаются развитие гиперпластических, предраковых изменений эндометрия и дистрофических процессов в яичниках, прогрессирование гир-сутизма, вегетососудистых нарушений. Препараты кломифен, тамоксифен направлены на повышение ТЭСГ, освобождение гонадотропинов с последующей стимуляцией яичников. Увеличение ФСГ стимулирует созревание фолликулов, а рост Э2 в гранулезных клетках является сигналом положительной обратной связи для овуляторного выброса ЛГ. При неэффективности — хирургическое лечение. Желательно эти препараты назначать при ПКЯ с проявлениями гир-сутизма либо при повышенном уровне тестостерона.
- При яичниковой форме ПКЯ и невыраженном гирсутизме рекомендуется: циклическая гормональная терапия (микрофоллин форте по 0,02 мг с 5-го по 15-й день цикла или по 18-й день в зависимости от уровня эстрогенов, во 2-й фазе цикла — гестагены, предпочтительнее дюфастон по 10 мг 2 раза в день с 11-го по 25-й день цикла или утрожестан по 300 мг/сут. с 17-го по 26-й день цикла).
- При надпочечниковой форме ПКЯ в 1-й фазе цикла — дексаме-тазон по 0,5 мг 2 раза в день, во 2-й фазе — дюфастон или утрожестан. Считается целесообразным при этой форме назначение преднизолона или дексаметазона в сочетании с кломифеном. Эффективность дексаметазона связана с увеличением уровня ТЭСГ и снижением эндогенного Т. Таким об-разом, сочетание этих двух препаратов имеет единое патогенетическое направление, вызывающее повышение уровня ТЭСГ до значений характерных для женщин со спонтанной овуляцией.
- При сочетании ПКЯ с гиперпролактинемией рекомендуются дофаминомиметики — парлодел, норпролак, достинекс, юмекс. Они приводят к снижению уровня пролактина, уровня ЛГ, тестостерона и к уменьшению соотношения ЛГ/ФСГ. Применяется парлодел в сочетании с клостилбегитом. Эффективность данной терапии авторы отмечали в 52% случаев, а при отсутствии эффекта, даже при нормальном уровне пролактина, авторы рекомендуют лапароскопическое исследование и при необходимости — хирургическую коррекцию.
- При сочетании ПКЯ с гипермелатонинемией и гиперпролактинемией — предварительное назначение мексамина в дозе 50 мг 3 раза в день с 5-го по 25-й день менструального цикла, а при аменорее — в течение 3—4 нед., затем парлодел по 2,5 мг 2 раза в сутки в течение 2—3 мес. под контролем показателей гормонов. При отсутствии овуляции — стимуляция овуляции клостилбегитом.
- При ПКЯ с гиперпролактинемией в сочетании со стертой формой АТС рекомендуется дексаметазон в сочетании с парлоделом по короткой схеме в 1-й фазе цикла — с 5-го по14-й день.
- При ПКЯ с маточным кровотечением рекомендуется назначение гестагенов во 2-й фазе цикла (дюфастон, утрожестан, норколут и др.) в сочетании с дексаметазоном в 1-й фазе. Обязателен гистологический контроль состояния эндометрия.
- Независимо от формы ПКЯ — клостилбегит в сочетании с про-гестинами. При этом наступление беременности отмечено в 30% случаев.
Клостилбегит (кломифен) назначается обычно с 5-го по 9-й день менструального цикла в повышающейся дозе — 50; 100; 150 мг. Назначение клостилбегита направлено на высвобождение гонадотропинов. В результате этого происходит стимуляция яичников с созреванием фолликулов. Кроме того, он способствует уменьшению уровня ЛГ и повышению ТЭСГ, вызывающего снижение уровня андрогенов, и тем самым обеспечивает антиандрогенное воздействие на организм. После восстановления регулярного менструального цикла для стимуляции овуляции рекомендуют с учетом сниженного уровня ФСГ применить препарат ФСГ — метродин. С 3—5-го дня цикла вводится по 75 ЕД (1 ампула) метродина в течение 5—7 дней до получения доминантного фолликула, имеющего размеры 18—20 мм. Далее вводится овуляторная доза ХГ (профази или прегнил) в дозе 10 тыс. ед. Доза метродина подбирается индивидуально и может достигать 225 ЕД в сутки. Кроме этого препарата авторы рекомендуют применение РГ ЛГ в пульсирующем цирхоральном режиме 1 раз в час. Частота овуляции при данной методике достигает 80-95%.
Для восстановления овуляторных циклов рекомендуются физиотерапевтические методы лечения, акупунктура, лазеро- и фитотерапия; последняя рекомендуется в сочетании с гормональной, когда имеются нарушения обменных, иммунных процессов.
Лечение поликистоза яичников
Имеются различные варианты лечения поликистоза яичников в зависимости от форм проявления. Однако считаем необходимым повторить, что при синдроме ПКЯ нельзя начинать лечение с гормональной стимуляции овуляции либо проводить хирургическую коррекцию. Первым этапом лечения должна быть коррекция метаболических нарушений и прежде всего — снижение массы тела. Рекомендуют редукционную диету — ограничение жиров до 70—80 г, углеводов до 150—200 г, жидкости до 1,5 л в сутки и исключение из рациона кондитерских изделий. Рекомендуется умеренная физическая нагрузка. Дополнительно назначаются препараты, регулирующие нейромедиаторный обмен, — дифенин, хлоракон, парлодел, т.е. средства, нормализующие функцию гипоталамических структур, вызывающие стимуляцию рилизинг-гормонов. И только после снижения массы тела на 12—15% от исходной и при стойкой ановуляции либо недостаточности лютеиновой фазы можно проводить стимуляцию овуляции (кломифен). Хирургическая коррекция синдрома ПКЯ показана при рецидивирующих гиперпластических процессах в эндометрии и тоже — после предварительной нормализации метаболических процессов.
Рекомендуют коррекцию гормональных нарушений с помощью метформина, так как 40—60% женщин с ПКЯ являются инсулинорезистентными, страдают ожирением. Препарат снижает уровень андрогенов, массу тела и нормализует менструальный цикл (у 90% женщин). Назначается по 500 мг 3 раза в день в течение 4—8 нед.
Хирургическое лечение
Хирургическое лечение поликистоза яичников
Методика операции постоянно технически совершенствуется.
Классический метод заключался в резекции 2/3 яичников путем лапаротомии, а позднее лапароскопическим доступом. Положительный эффект операции отмечен в 63—72% случаев, а по некоторым данным — в 93,3%.
В историческом аспекте имеют значение такие разновидности операций, как декапсуляция, декортикация, демедулляция, экстра-вентирование, надрезы яичников, односторонняя овариэктомия, клиновидная резекция яичников с оментопексией и реиннервацией с имплантацией полового нерва. Использовались и различные шовные материалы для ушивания яичников: дексон, панакрилатный клей МК-7 — для соединения раневых поверхностей яичников и др. Однако эти методы не нашли широкого применения в практике.
В настоящее время широко применяются лапароскопические методы операций.
- Эндоскопическая диатермокоагуляция гонад. Проводится в виде продольных и поперечных насечек коркового слоя яичников размерами 1,5 х 0,5 см с одновременной коагуляцией атрезированных фолликулов, резекции яичников путем их множественной точечной электрокаутеризации и электрокоагуляции на глубину 4 мм. Однако при этой операции менструальная функция восстановилась лишь в 57—86% случаев, беременность наступила у 41—69% больных. Неблагоприятные результаты подобной операции связывают с большой раневой поверхностью при множественной биопсии гонад, возникновением спаечного процесса и недостаточной глубиной операции. Кроме того, при этом происходит чрезмерное повреждение фолликулярного аппарата яичников электрическим током, особенно при использовании монополярной методики электрокоагуляции тканей.
- Лазерная техника в сочетании с обзорной лапароскопией. Авторы считают, что эта методика исключает образование спаек и дает более благоприятные результаты в отношении наступления беременности. К достоинствам операции лазерного клиновидного иссечения яичников (ширина 5—10 мм, глубина 2—10 мм) относят бескровность операции и хорошие отдаленные результаты — через 3—10 дней начинается менструация и через 4—6 мес. восстанавливается овуляторный процесс.
- Метод термокаутеризации во время лапароскопии. Пункция выполнялась игольчатым электродом на глубину 0,8—1,0 см при силе тока 0,9 А, число пункций от 15 до 20. Авторы считают, что этот метод операции лишен недостатков электрокоагуляции, оказывает эффективное, щадящее воздействие на фолликулярный аппарат яичника. Метод прост, не инвазивен, при его применении меньше частота спаечного процесса в малом тазу, сокращается число послеоперационных койко-дней. Благоприятные результаты операции обусловлены разрушением патологически измененной ткани яичников, приводящим к снижению уровня андрогенов и способствующим нормализации функции системы гипоталамус—гипофиз—яичники. Восстановление менструальной функции наблюдалось в 70—80% случаев, репродуктивной — в 37,9—68,5%. После термокаутеризации яичники, ранее резистентные к гормонотерапии, становились восприимчивыми к гормонам.
- Лапароскопическая биопсия яичников. Биопсия яичников размером от 1,5 до 4,0 см с иссечением их на глубину от 2 до 4 см приводила к восстановлению овуляции в 86,1% случаев и беременности — в 66,6%. Однако самопроизвольные выкидыши составили 12,5%. Эффект любого хирургического лечения больных ПКЯ является следствием, с одной стороны, удаления гиперплазированной тека — ткани в яичниках — источника избыточной продукции андрогенов, а с другой — нарушения целостности утолщенной белочной оболочки, способствующего возможности в последующем овуляции. Отрицательные результаты хирургического лечения больных ПКЯ центрального генеза можно объяснить участием в формировании ПКЯ многих звеньев нейроэндокринного гомеостаза в системе ГГЯ-взаимоотношений: нейротрансмиттеров, шишковидной железы, лактотропных клеток аденогипофиза, обменных процессов. Подтверждением сказанного является то, что у больных ПКЯ с гиперпролактинемией после хирургического лечения остаются высокими показатели мела-тонина, серотонина при низком содержании катехоламинов. Таким образом, опираясь на данные этих исследований, можно сказать, что шишковидная железа не только участвует в развитии синдрома ПКЯ центрального генеза, но и имеет решающее значение для выбора метода лечения, предоперационной подготовки этих больных и дальнейшей их реабилитации. Поэтому коррекцию показателей мелатонина и пролактина мы считаем необходимым компонентом предоперационной подготовки и послеоперационной реабилитации больных. Кроме того, особую группу составляют больные ПКЯ с нарушением обменных процессов — ожирением, где только хирургической коррекции данного синдрома недостаточно.
Все вышеизложенное требует соответствующей предоперационной подготовки для реабилитации больных поликистозом яичников. При неэффективности хирургического лечения либо рецидиве процесса следует проводить повторное исследование состояния гормонального статуса для своевременного выбора метода гормональной коррекции.
Если после эффективного хирургического лечения не наступает беременность, необходимо проверить проходимость маточных труб (ГСГ, лапароскопия с хромотубацией, ультрасонография).
Предоперационная подготовка больных ПКЯ
- При центральном генезе данной патологии во время комплексного обследования до хирургического лечения необходимо обратить внимание на массу тела. При повышенных показателях пролактина, мелатонина — провести предварительную коррекцию функции шишковидной железы и лактотропных клеток гипофиза. Для снижения уровня мелатонина мы рекомендуем мексамин. Препарат назначается по 50 мг 3 раза в день в течение 3—4 нед. с последующим исследованием показателей гормонов и нейротрансмиттеров. После лечения происходит нормализация функционального состояния эпифиза мозга, показатели мелатонина снижались в 3—4 раза, одновременно происходили снижение повышенного уровня пролактина и активация медиаторного звена САС. При отсутствии одновременного снижения пролактина и мелатонина необходимо дополнительно назначать парлодел в течение 2—3 мес. У больных с нормопролактинемией и повышенным уровнем мелатонина также необходимо предварительное лечение мекса-мином. При ожирении показано предварительное проведение разгрузочной диетотерапии. В последние годы мы придерживаемся описанной тактики при подготовке больных к операции, что приводит к благоприятным результатам хирургического лечения. При наличии признаков интракраниальной гипертензии рекомендуется в процессе предоперационной подготовки провести деги-дратационную терапию (магнезиальные соли с глюкозой внутривенно, энтерально глицерин или верошпирон по обычной схеме).
- При надпочечниково-яичниковом генезе рекомендуется назначение дексаметазона (0,25—0,5 мг) под контролем показателей 17-КС. Подобная подготовка способствует уменьшению гирсутизма и улучшает исход операции.
- При кровотечениях обязательно диагностическое выскабливание полости матки с целью исключения предрака, удаления патологически измененного эндометрия и создания условий для нормальных циклических преобразований его после операции (Бох-ман Я.В. и др., 1982).
- При вегетососудистых нарушениях мы рекомендуем акупунктурную терапию, центральную электроаналгезию аппаратом ЛЭНАР, эндоназальный электрофорез витамина В1 седативные, вегетотропные препараты.
Послеоперационное ведение больных поликистозом яичников
Больные после операции нуждаются в диспансерном наблюдении. В течение первого года — посещение женской консультации каждые 3 месяца, в последующие 2 года — каждые 6 месяцев, а затем 1 раз в год.
В процессе первого этапа диспансерного наблюдения (первые 3 месяца) необходимо еще раз уточнить клиническую форму ПКЯ, обратить особое внимание на морфологию резецированных яичников с целью соответствующей коррекции данной патологии.
Для своевременной гормональной коррекции больных ПКЯ при неэффективности хирургического лечения либо выявлении рецидива процесса рекомендуем повторное обследование гормонального статуса, позволяющее еще до клинических проявлений рецидива своевременно выбрать метод коррекции.
При невозможности осуществления современных методов исследования необходимо провести комплексную терапию, включающую гормональное лечение (назначение мексамина, парлодела), физиотерапию, ИРТ, при необходимости РДТ и др. Причем назначение каждого вида лечения должно исходить из клинической формы ПКЯ. При неэффективности — направление больных в соответствующие стационары. Восстановление фертильности у больных после хирургического лечения временное — в конце первого года после операции фертильность снижается, и через 3—5 лет наступает стойкая ановуляция.
Гормональная терапия после операции.
Выбор метода зависит от клинических проявлений и данных гормонального исследования.
- При ановуляторном цикле — стимуляция овуляции кломифе-ном, ХГ в сочетании с прогестинами.
- При надпочечниковом генезе ПКЯ рекомендуется дексамета-зон по 0,25 мг в 1-й фазе цикла и прогестины во 2-й.
- При центральном генезе ПКЯ следует нормализовать уровень пролактина (парлодел по 5 мг в сутки в течение 3—4 циклов). При повышенном уровне мелатонина показано лечение мексами-ном (150 мг в сутки) в течение 3 нед. с последующим проведением прогестероновой пробы, а затем циклическая гормональная терапия в течение 3—2 циклов. Одновременно высокие уровни пролактина и мелатонина требуют лечения мексамином совместно с пролакти-ном, что приводит к нормализации показателей и пролактина.
- При наличии ожирения и неполного эффекта хирургического лечения через 2—3 мес. и более после операции мы рекомендуем проведение РДТ с последующим назначением леводопы в малых дозах либо циклическую гормональную терапию, кломифен. Результаты лечения препаратом леводопа после РДТ оказались следующими: у 80% больных была восстановлена менструальная функция, у 33% — наступила беременность. Причем она наступала чаще при норадреналовом и адреналовом типах адренограмм, а у больных со смешанным типом адренограмм беременность не наступала, но была восстановлена цикличность менструаций. Считается целесообразным в комплекс лечения больных ПКЯ с ожирением после неэффективного хирургического вмешательства включать адипозин в курсовой дозе 1000-1500 ЕД. Для лечения больных ПКЯ, протекающим с депрессией, обусловленной отсутствием беременности и другими причинами, для нормализации ЦНС рекомендуют нейротропные препараты в сочетании с антидепрессантами, циклическую витаминотерапию, эндоназальный электрофорез витамина Bj, массаж воротниковой зоны и др. Данный метод лечения может быть использован для реабилитации больных ПКЯ после хирургической коррекции. При неполном эффекте хирургической коррекции требуются проведение обследования в специализированных гинекологических отделениях, использование лучевых, гормональных, биохимических и инструментальных методов исследования. Обоснованием этих положений являются приведенные сведения в отношении гиперпластических процессов органов — мишеней у женщин старше 35 лет, перенесших операцию клиновидной резекции яичников. По данным автора, в 50% случаев выявлена миома матки, в 33,3%, — генитальный эндомет-риоз, в 45% — гиперпластические процессы. У 50% больных выявлены гиперпластические и диспластические процессы молочных желез. Основой формирования гиперпластических процессов явилась стойкая ановуляция, приведшая к длительной эстрогенной стимуляции органов-мишеней при неполноценной лютеиновой фазе. С учетом вышеизложенного считается, что эти больные составляют группу риска развития гиперпластических процессов матки, молочных желез и рекомендуют обязательное диспансерное наблюдение.
- При наступлении беременности у больных ПКЯ их необходимо включить в группу риска невынашивания беременности и выработать план ведения беременности и родов соответственно форме ПКЯ.
Вторичный поликистоз яичников, или синдром ПКЯ
Вторичный поликистоз яичников — чаще всего следствие глубоких нейроэндокринных нарушений, являющихся самостоятельными синдромами, в частности постпубертатного адреногенитального синдрома; гипоталамического, нейрообменно-эндокринного синдрома, гиперпролактинемии и др. Значительные нейроэндокринные изменения в организме больных, происходящие при этих синдромах, вызывают в последующем формирование синдрома ПКЯ. Эти синдромы как отдельные нозологические формы нейроэндокринных нарушений описаны нами в соответствующих главах.
Во всех этих случаях синдром ПКЯ проявляется ановуляцией, соответствующими анамнезом, клиникой, морфологическими изменениями в яичниках и эндокринным статусом.
Проявление синдрома ПКЯ в период становления эндокринного статуса может быть связано с различными причинами (переутомление, плохие социально-бытовые условия, частые инфекционные заболевания). Синдром проявляется различными нарушениями менструальной функции — опсоменореей, менометроррагией, гипомен-струальным синдромом. Морфологические структуры яичников резко отличаются от таковых при первичном ПКЯ — они обычно небольших размеров, с обычной капсулой и наличием множества кис-тозно атрезирующих фолликулов. После установления диагноза и соответствующей терапии (общеукрепляющей, витаминотерапии, иногда и гормональной стимуляции овуляции) нормализуется нейроэн-докринный статус, и процесс поликистоза яичников ликвидируется. При воспалительных или поствоспалительных процессах в половом аппарате яичники бывают неравномерно увеличены за счет основного процесса с наличием множества различных фолликулов (атретиче-ских, созревающих, кистозных). После соответствующей терапии (антибактериальной, физиотерапии, антиоксидантной — фонофорез витамина Е вагинально) с ликвидацией воспалительного процесса происходит восстановление эндокринного статуса больных.
Дифференциальная диагностика. Дифференциальной диагностики требуют первичный и вторичный ПКЯ, гипертекоз яичников. При последнем происходит очаговая гиперплазия и лютеинизация клеток стромы, в основном в центральных отделах яичников на некотором расстоянии от кистозно атрезирующихся фолликулов, количество их резко уменьшено по сравнению с другими формами ПКЯ. Белочная оболочка яичников утолщена, на разрезе в строме яичников видны островки желто-оранжевого цвета — очаги лютеи-низации. Клинически проявляются резкой степенью андрогенизации (гирсутизм, увеличение клитора), стойкой аменореей и др.
Народные методы лечения при поликистозе яичников
Поликистоз яичников – это серьезное гормональное нарушение, из-за которого сильно нарушается менструальный цикл, а овуляция вовсе может не происходить. Проще всего предупредить этот недуг, ведя правильный образ жизни и раз в полгода посещая гинеколога.
Помимо нарушения работы женской репродуктивной системы, поликистоз яичников приводит к различным неприятным явлениям: увеличению массы тела, порой весьма значительному, росту избыточных волос на теле и лице из-за повышенной выработки мужских половых гормонов, нарушению баланса кожи, из-за чего она становится жирной, вскакивают угри, волосы быстро засаливаются.
Такой недуг мешает воплотиться мечтам женщины о материнстве. И часто возникает вопрос, как быстро забеременеть при поликистозе яичников. Конечно же, необходимо адекватное лечение, направленное на восстановление женского гормонального фона и лечение сопутствующих нарушений в организме. При этом врач в конечном итоге может назначить операцию – лапароскопию. Но все же можно первоначально попробовать и народные методы, известные еще нашим бабушкам и порой очень эффективные – вероятно, ваш организм окажется отзывчивым на лечение травами.
Итак, в первую очередь стоит обратить внимание на траву красная щетка, иначе родиолу четырехчастную – сильнейшую женскую траву, славящуюся гомеопатами благодаря ее сильнейшим адаптогенным свойствам, к тому же способствующую омоложению организма. Она помогает наладить гормональный фон, повысить общий иммунитет. При поликистозе 80 грамм красной щетки, а именно ее корней, настаивают на половине одного литра водки неделю в затемненном месте. Пить такое лекарство следует по половине одной чайной ложки 3 раза в день.
Можно настаивать в течение одного часа эту лечебную траву и на воде, заливая одну столовую ложку ее корней стаканом кипятка. Принимать настой следует по трети стакана 3 раза в день. Особенно эффективен он будет, если добавлять к корням красной щетки еще и немного корней левзеи.
Боровая матка, или отилия однобокая – известнейшая женская трава, помогающая при самых разных гинекологических проблемах. При поликистозе ее принимают в комплексе с другими травами, достаточно продолжительно, от нескольких месяцев до года, но зато эффект от восстановления систем женского организма и его омоложения бывает просто потрясающим.
Боровую матку так же и в тех же пропорциях настаивают на водке, как и красную щетку. Можно ложку травы заваривать стаканом кипятка и выпивать настой понемногу за день. К слову, красная щетка в комплексе с боровой маткой создает удивительно целебное сочетание.
При поликистозе яичников также используют настои корня солодки, корня одуванчика, марьиного корня, мяты, крапивы, расторопши, полевого хвоща. Регулярно следует пить зеленый чай, ведь он помогает уменьшать выработку дигидротестостерона. Целебное мумие тоже показано гомеопатами при поликистозе яичников. 100 грамм мумие разводят в теплой воде до консистенции «кашицы». Пропитывают этим средством тампон из стерильного бинта и вводят его внутрь на всю ночь – и так в течение 10 дней. Разумеется, в менструальный период от процедуры следует воздерживаться.
Поликистоз яичников – проблема сложная и неприятная, но вполне излечимая. Помимо медикаментозной терапии попутно следует прибегать и к оздоровлению травами, без фанатизма, конечно же. Тогда результат может быть достигнут намного быстрее, а операция и вовсе может не понадобиться.
2283
tetrad-smerti.ru