Киста яичника и мирена
Кисты и опухоли яичников
Авторы: Березовская Е.П.
Очень часто после посещения УЗИ-кабинета, женщина становится испуганной и расстроенной, потому что у нее обнаружена какая-то киста яичника. Дальше события развиваются по двум сценариям: или женщину «садят» на гормональные контрацептивы на 3 месяца минимум, или же предлагают срочно пройти лапароскопию. Лапароскопией в бывших постсоветских странах, как и в других развивающихся странах, где она применяется в частном секторе здравоохранения, злоупотребляют из-за коммерческой выгоды – это чрезвычайно дорогостоящее хирургическое вмешательство.Тема опухолевидных образований органов малого таза, в частности яичников, очень обширная и сложная, потому что в одном возрасте или одних случаях такие образования могут быть физиологической нормой и не требуют вмешательства, в других – необходимо обследование и лечение, в третьих – срочное удаление.
Что женщины должны знать в отношении кист и опухолей яичников? В первую очередь, это совершенно разные состояния, поэтому подход в диагностике и лечении может быть абсолютно разным. Важно также помнить, что постановка диагноза не может быть основана только на одном результате одного УЗИ. Она должна включать жалобы, симптомы (признаки) и нередко результаты лабораторного обследования.И еще один важный момент: спешка приносит вреда больше, чем пользы, и в случае обнаружения какого-то образования яичника динамика наблюдения в течение определенного периода времени куда благоприятнее, чем поспешное лечение, особенно при отсутствии любых жалоб и симптомов.Теперь рассмотрим два разных состояния яичниковых образований – кисты и кистомы.
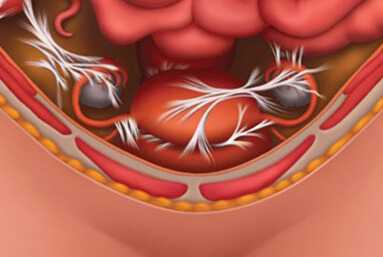
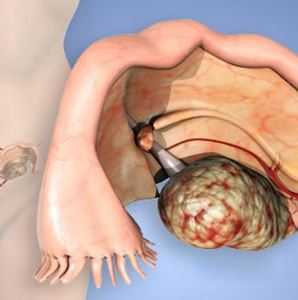
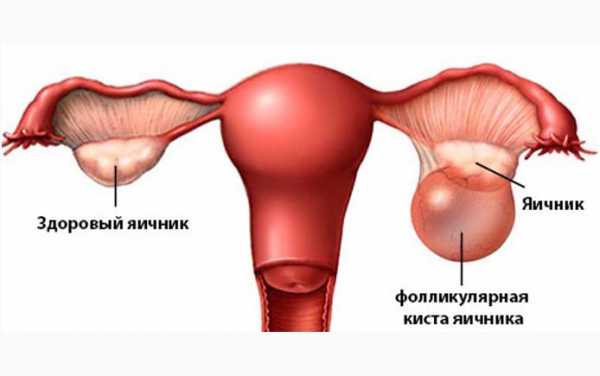
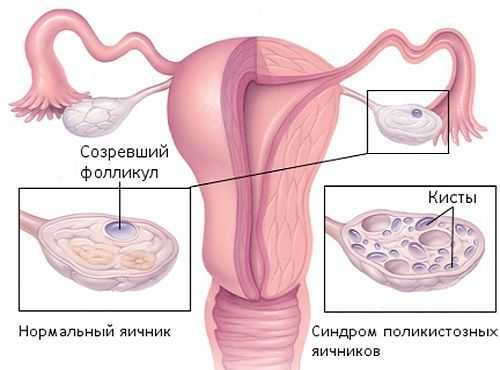
Киста яичников представляют собой мешкообразное образование яичника, не выходящее за пределы яичника и содержащее жидкость. Любая киста содержит определенное количество жидкости.
Кисты яичников встречаются в 30 % женщин с регулярными менструациями, 50 % женщин с нерегулярными менструациями и 6 % женщин климактерического возраста. Функциональные кисты – это физиологическое состояние подросткового периода (10-21 год), когда происходит половое созревание девочки.Какие причины возникновения кист яичников? Причин есть несколько:• Нарушение созревания фолликулов (частое явление при резких колебаниях веса, стрессе, в подростковом и предклимактерическом периоде, при ановуляции)• Гормональный дисбаланс (может быть вызван искусственно при неправильном назначении гормональных препаратов, в результате стресса, на фоне других заболеваний; часто сопровождается нарушением созревания фолликулов)• Беременность (киста желтого тела и др.)• Курение• Ожирение (в результате нарушения овуляции)• Бесплодие (эндометриоидные кисты)• Понижение функции щитовидной железы• Рак яичников• Метастазы яичников (хорионэпителиома и другие).У новорожденных девочек кисты встречаются очень редко. Врожденные кисты яичников наблюдаются у девочек, чьи матери страдали диабетом или резусной иммунизацией в период беременности чаще, чем у девочек здоровых женщин. Обнаружение опухолевидных образований яичников у девочек раннего детского возраста (до полового созревания) требует срочной диагностики для исключения злокачественного процесса.Самые распространенные кисты у девочек-подростков и молодых женщин – это функциональные кисты. Называют такие кисты функциональными, потому что их появление зависит от менструального цикла, то есть от функции яичников. Практически у каждой женщины хотя бы один раз в жизни возникала функциональная киста, хотя женщина об этом может даже не подозревать.
Различают два вида функциональных кист: фолликулярную и лютеиновую.
Под влиянием гипоталамо-гипофизарной системы яичники вырабатывают гормоны, которые регулируют рост фолликулов и созревания яйцеклетки. Однако при ряде нарушений связи яичников с этой системой, что может наблюдаться под влиянием многих факторов (например, из-за стресса или голодания), развитие фолликулов нарушается, и возникает фолликулярная киста яичника (граафиевая киста), которую чаще всего можно обнаружить в первые две недели цикла. Нередко цикл затягивается, потому что становится ановуляторным. В большинстве случаев фолликул регрессирует, то есть постепенно рассасывается.Фолликулярные кисты могут достигать больших размеров, но чаще всего диаметр кисты не превышает 4-6 см.Очень часто фолликулярные кисты путают с овулирующим фолликулом. Принято считать, что в норме размеры доминирующего фолликула на момент овуляции не превышают 2.5 см, однако у ряда женщин они могут быть больших размеров, что не отражается негативно на овуляции. Поэтому о фолликулярных кистах обычно говорят при размерах фолликула больше 3.5-4 см.Фолликул после созревания (овуляции) превращается в желтое тело, и если беременность не наступила, обычно после 21 дня цикла происходит медленное рассасывание желтого тела. Однако в ряде случаев этот процесс может приостановиться и привести к формированию лютеиновой кисты или кисты желтого тела. Такие кисты диагностируются чаще всего во второй половине цикла. Размеры лютеиновых кист могут быть больше фолликулярных и достигать 6-8 см в диаметре. Но даже при таких размерах лечение чаще всего не проводится.Прием гормональных контрацептивов может понижать и, наоборот, повышать вероятность возникновения кист яичников – зависит от их состава, особенно прогестинового компонента. Гормональные контрацептивы, содержащие только синтетический прогестерон, могут привести к образованию кист яичников. Внутриматочная гормональная система «Мирена» провоцирует рост кист, которые рассасываются чаще всего после прекращения пользования данной системой. Также, важно помнить, что прогестерон не только увеличивает риск образования кист яичников, но и рака яичников.
Какие признаки наличия кисты у женщины? В большинстве случаев у женщин нет жалоб, и кисты обнаруживаются случайно при гинекологическом осмотре или УЗИ. Часто кисты рассасываются без врачебного вмешательства, поэтому многие женщины не знают о том, что у них могли быть кисты яичников. Иногда женщина испытывает тянущие боли внизу живота. При перекруте яичника или разрыве кисты может наблюдаться внезапная острая боль. Некоторые женщины жалуются на боль во время половых контактов или при занятиях физкультурой. При воспалении кисты может наблюдаться повышенная температура тела, слабость. Если уровень эстрогенов понижен, появляются кровянистые выделения из влагалища.Лабораторные методы диагностики функциональных кист яичников являются неинформативными, но в некоторых случаях необходимо исключить гормональные кисты и кистомы. С помощью УЗИ можно определить размер образования, его размещение в малом тазу по отношению к другим органам, структуру, проследить за изменениями размеров. С целью диагностики и часто лечения используют лапароскопию у определенной категории женщин (страдающих бесплодием, в предклимактерическом и климактерическом периодах). В любом случае необходимо исключить злокачественный процесс яичников. В большинстве случаев функциональные кисты яичников у женщин детородного возраста исчезают в течение одного или нескольких менструальных циклов без лечения. Повторное УЗИ желательно провести не раньше 8 недель или 2 менструальных циклов. У женщин старше 40 лет необходимо исключить кистозную опухоль и рак яичников.Из медикаментозных методов лечения наиболее распространенным лечением функциональных кист (фолликулярной и лютеиновой) являются комбинированные оральные контрацептивы (КОК), однако они рекомендованы только для определенной категории женщин, в частности, не планирующих беременность. Если у женщин наблюдаются боли, возможно, применение обезболивающих препаратов. При подозрении на инфекцию рационально воспользоваться антибиотиками.
В отношении кист яичника вопрос хирургического лечения противоречивый. Несомненно, женщины, у которых наблюдаются признаки острого живота, чаще всего, нуждаются в операционном лечении. Выбор хирургического метода (лапароскопия или лапаротомия) зависят от навыков врача, состояния женщины, оснащения операционной и многих других факторов. Многие врачи считают, что кисту необходимо удалять хирургически, если размеры кисты превышают 6 см, консервативное лечение было неуспешным, киста быстро увеличивается в размерах.
Доброкачественные опухоли яичников – это новообразования, развивающиеся из разных тканей яичников (80 % всех опухолей яичников эпителиального происхождения). Если киста – это всего лишь мешотчатое образование, накапливающее секрет, но без роста клеток и тканей, опухоли яичников всегда сопровождаются ростом и делением клеток. В общем случае доброкачественные опухоли могут быть кистозными (выглядеть как кисты) или смешанными, гормонально активными (вырабатывающими половые гормоны) или гормонально неактивными, а также они могут расти в теле яичника.Опухоли яичников возникают у 5‑7 % женщин. Пограничные кисты яичников представляют собой опухоли, которые могут переходить в рак при благоприятных для этого процесса факторах. Большое число опухолей яичников диагностируется у женщин старше 40 лет, когда наступают перестройки в гипоталамо-гипофизарной системе, регулирующей яичники. 20 % всех опухолей яичников являются злокачественными опухолями.Основные факторы риска, способствующие развитию опухолей яичников, являются следующие:• Использование КОК• Поздняя первая менструация• Поздняя беременность и роды• Курение• Случаи рака яичников у близких родственников
Диагностирование опухолей и кистом яичника сопровождается сложностью их классификации, потому что по гистологическому (тканевому) строению различают более 40 видов опухолей, которые объединены в 7 основных групп:
• Дисгерминомы, тератомы, эмбриональная карцинома, тератокарцинома, хорионкарцинома, меланома и др.• Зернистоклеточная опухоль, текома, липидоклеточная опухоль, арренобластома, опухоль клеток Сертоли, гинандробластома, и др.• Серозная цистаденома, цистаденофиброма, цистаденокарцинома, муцинозная цистаденома, эндометроозная опухоль, эндометроидная карцинома, рабдомиосаркома, мезенхимальная саркома, и др.• Фиброма, липома, лимфома, фибросаркома.• Лимфосаркома и др.• Опухоль Бреннера, гонадобластома, аденоматоидная опухоль.
Большинство этих опухолей злокачественны, поэтому тканевая дифференциация опухолей яичников играет важную роль в прогнозе исхода заболевания. На УЗИ многие из этих опухолей будут выглядеть почти одинаково, поэтому нередко серьезные опухоли принимаются за кисты и проводится неправильное лечение. К счастью, наиболее распространенными опухолями яичника являются эпителиальные: серозная и муцинозная кистомы (цистаденомы), все остальные виды опухолей встречаются очень редко.Диагностика опухолей яичников такая же, как и кист яичников: учитываются жалобы, признаки и при необходимости проводится лабораторное обследование. Часто врач дифференцирует эти два качественно разных состояния яичников – кист и кистом, для исключения, в первую очередь, злокачественного процесса. Другими словами, при обнаружении любого образования на яичнике, необходимо убедиться, что это не рак. Возрастной критерий и наличие жалоб – это два важных ключа в постановке правильного диагноза.
Лечение опухолей яичника зависит от результатов обследования, но в большинстве случаев их необходимо удалять хирургическим путем (с помощью лапароскопии или лапаротомии).
Консильтации Елены Березовской в КлубКоме
опубликовано 23/05/2013 15:02обновлено 09/11/2016
— Акушерство, гинекология, маммология, Женское здоровье
lib.komarovskiy.net
Плюсы и минусы гормональной спирали Мирена
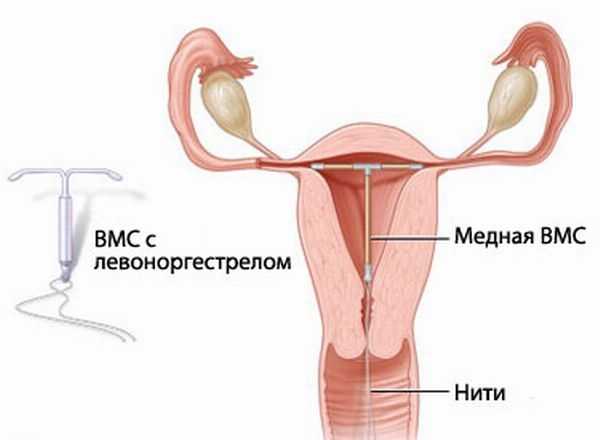
На сегодняшний день одним из наиболее распространённых видов контрацепции как в нашей стране, так и по всему миру, является использование внутриматочных спиралей. Применяются они с середины прошлого века, но постоянно изменяются и совершенствуются. Сегодня на смену привычным медьсодержащим спиралям приходят гормональные системы, наиболее популярной из которых является Мирена. Она соединяет лучшие качества ВМС и пероральных гормональных контрацептивов.
Что собой являет гормональная система Мирена
Выглядит Мирена как обычная спираль Т-образной формы, помогающей надежно закрепить её в матке. Один из краев оснащён специальной петелькой с ниткой, которая предназначена для изъятия системы. В центре спирали находится беловатого цвета контейнер, в котором содержится гормон. Через специальную мембрану он медленно выделяется и поступает в матку. Каждая система содержит 52 мг. гестагена или левоногестрела.
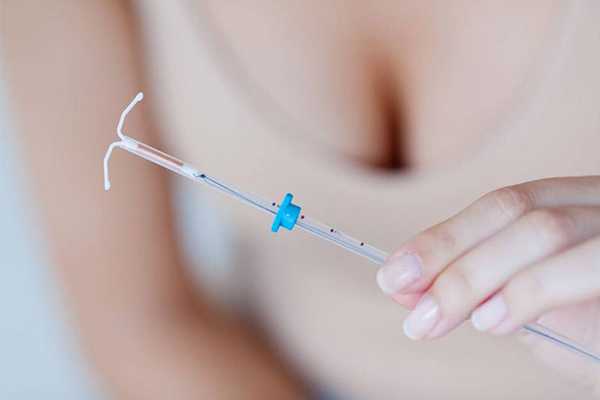 Внешне Мирена практически не отличается от обычной спирали
Внешне Мирена практически не отличается от обычной спирали Сама Мирена заключается в особую трубку и пакуется в отдельную пластиково-бумажную упаковку. Извлекать спираль из неё можно только непосредственно перед установкой. В неповреждённой упаковке система может храниться 3 года при температуре 15-30 градусов.
Как она действует
Сразу после установки Мирена начинает выделять в матку гормон. Ежедневно в её полость попадает 20 мкг., а через пять лет это количество снижается до 10 мкг. в день, поэтому приходит время менять систему. Практически весь гормон при этом сосредотачивается в эндометрии, оказывая местное воздействие. В кровь попадают только микродозы препарата. Начинается выделение гормона примерно через час после введения спирали, а через две недели достигается максимальная его концентрация.
Конечно, этот показатель сильно зависит от веса женщина. При весе в 54 кг. содержание левоноргестрела в крови бывает выше примерно в 1,5 раза. Практически всё вещество расщепляется в печени и выводится почками и через кишечник.
 В белом контейнере содержится лекарственный препарат
В белом контейнере содержится лекарственный препарат Контрацептивный эффект при применении Мирены достигается как при помощи местной реакции на инородное тело, так и под воздействием гормона – это повышает её эффективность до ста процентов. Внедрение оплодотворённой яйцеклетки не происходит из-за истончения и заглушения активности маточного эпителия, так как его естественный рост и функционирование желез приостанавливаются.
После обязательного удаления спирали через пять лет следующую можно ставить сразу же без каких-либо перерывов.
Под воздействием гормона, выделяемого спиралью, подвижность сперматозоидов в матке и её трубах заметно снижается, что также усиливает противозачаточный эффект. Кроме того, слизистый слой цервикального канала становится более толстым и менее проницаемым. Поэтому большинство сперматозоидов просто не проникает в полость матки.
Плюсы использования Мирены
Преимуществ у данной гормональной внутриматочной системы очень много, особенно если сравнивать с простыми спиралями или пероральными контрацептивами.Мирена практически никогда не выпадает, как это бывает с другими приспособлениями. Её гормон расслабляет мускулатуру матки и не позволяет ей выталкивать спираль. Кроме того, использование Мирены заметно снижает риск развития воспалительных процессов.
Так как при использовании Мирены у многих женщин прекращаются менструации, как только это произойдёт, необходимо сделать тест на беременность. После получения отрицательного результата повторный можно не проводить, так как вероятность оплодотворения в таком состоянии практически равна нулю.
Эта гормональная система даёт гораздо более высокую контрацептивную защиту, чем любой другой способ предотвращения беременности. Её эффективность доходит до 100%. При этом сразу после удаления спирали у женщины практически полностью восстанавливается репродуктивная система. Желаемая беременность в течение года наступает у 80% пар.
 Устанавливают Мирену, как и любую другую ВМС
Устанавливают Мирену, как и любую другую ВМС Огромным плюсом гормональной системы является возможность её применения у пациенток разных возрастов. Она не оказывает заметного негативного влияния при использовании в период лактации, поэтому выигрывает у пероральных контрацептивов. Также использовать Мирену могут нерожавшие девушки и женщины в период климакса.
Кроме контрацептивного эффекта, она также обладает лечебными свойствами, может предотвращать некоторые заболевания, защищать эндометрий от гиперпластических процессов, предотвращать разрастание эндометриоидных кист и миом.
Мирена против миомы
Нередко Мирену рекомендуют в качестве лекарственного средства против миомы матки. Она действительно помогает сдерживать её рост и уменьшает неприятные симптомы. Часто при миоме менструации становятся более болезненными и обильными, что доставляет женщине дискомфорт. Применение Мирены делает месячные практически безболезненными и очень скудными, а у 20% женщин они прекращаются вовсе. При этом все органы, в том числе и яичники, продолжают нормально функционировать, просто объём слизистой оболочки матки сильно уменьшается.
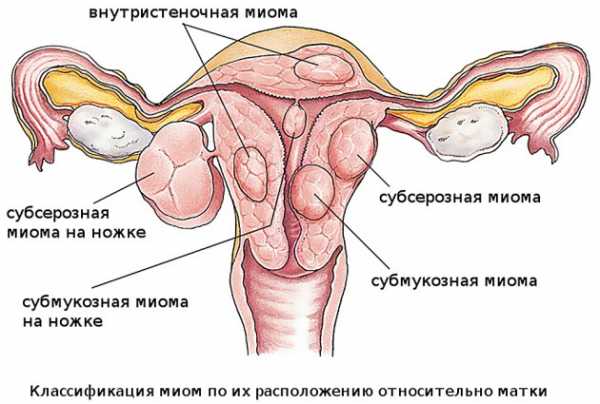 Классификация миом
Классификация миом Такое сдерживающее действие позволяет этой гормональной системе предотвращать появление миом. Если же опухоль уже есть, то наличие Мирены затормозит её рост. Во многих случаях это позволяет избежать хирургического вмешательства и даже удаления матки. Конечно, сама миома никуда не денется, но при этом симптомы пропадут, прогрессирование заболевания прекратится, и женщина получит возможность жить полноценной жизнью. После удаления спирали рост опухоли может возобновиться – тогда просто устанавливают новую гормональную систему.
Побочные действия
Использование Мирены, как и любого другого гормонального средства, может приводить к различным побочным эффектам. Некоторые неприятности могут возникать сразу после установки спирали. В первое время менструации могут стать более длительными и болезненными. Кроме того, из-за перестройки эндометрия у некоторых женщин бывают нерегулярные мажущие выделения. Но постепенно они становятся всё более редкими и скудными вплоть до полного прекращения менструаций. Следует отметить, что после прекращения применения этого средства их характеристики станут прежними на протяжении нескольких месяцев.
 Боль в животе — один из возможных побочных эффектов Мирены
Боль в животе — один из возможных побочных эффектов Мирены Хотя из Мирены левоноргестрол выделяется непосредственно в полость матки, некоторое его количество всё же всасывается в кровь. Обычно его концентрации в крови бывают очень незначительными, примерно в семь раз меньше, чем при использовании оральных контрацептивов. Но всё же риск появления побочных эффектов присутствует. Они могут проявляться в форме незначительного снижения либидо, слабых болях в спине и животе, некотором увеличении массы тела, которое объясняется задержкой жидкости в организме. Большинство неприятных ощущений пропадают через месяц-полтора, изредка через полгода.
Левоноргестрол, который входит в состав Мирены, влияет на толерантность к глюкозе. Поэтому пациенткам с сахарным диабетом, использующим эту спираль, необходимо более тщательно следить за уровнем сахара в крови.
Нередко при использовании Мирены развиваются кисты яичников. Заподозрить их можно при появлении сильных болей в животе, которые не пропадают даже после приёма обезболивающего. Такое состояние редко требует какого-либо лечения. Обычно кисты пропадают сами по себе примерно за три месяца.
Противопоказания
Несмотря на огромное количество преимуществ, существуют ситуации, когда использовать Мирену нельзя. Противопоказана данная спираль женщинам с повышенной чувствительностью к любому из её компонентов. Не рекомендуют её пациенткам с тяжелыми поражениями печени в анамнезе, например, с активным гепатитом, опухолями или циррозом. Запрещена Мирена при злокачественных новообразованиях в матке или её шейке. Тромбоз глубоких вен ног в анамнезе также является противопоказанием к применению данной гормональной системы.
Не подойдёт такой метод предохранения и женщинам, страдающим от повышенной чувствительности к инфекциям и от воспалительных заболеваний органов малого таза. Противопоказана установка спирали и при врождённых или приобретённых аномалиях строения матки, при беременности и послеродовом эндометрите, цервиците и маточных кровотечениях. Также она не подходит пациенткам, которые перенесли септический аборт в течение последнего квартала.
Видео о внутриматочном контрацептиве «Мирена»
Гормональная Спираль Мирена – это высокоэффективное современное средство контрацепции, которое имеет минимум побочных эффектов. При этом она способна предотвратить развитие некоторых заболеваний и затормозить рост миомы матки. Но перед её установкой обязательно необходимо пройти медосмотр и посоветоваться с врачом, чтобы избежать возможных побочных эффектов.
- Автор: Марина
- Распечатать
medistok.ru
Появилась киста яичника после спирали Мирена
Стильная штучка
Стильная штучка
Девочки, подскажите, кто сталкивался с такой проблемой? У меня двое детей, в целях контрацепции гинеколог предложила спираль Мирену. Рассказала мне, что это лучшее, что есть на сегодняшний день, очень удобно: не нужно постоянно что-то принимать, и мужу перспектива понравилась - не нужно пользоваться презервативами, и месячных практически нет, в общем одни плюсы. Поставила спираль в начале прошлого лета, первое время месяца 2 постоянно мазалось - я очень переживала, но гинеколог успокоила - сказала, что это нормально. Потом все нормализовалось, появился какой-то цикл, месячных практически не было, были очень скудные выделения. Но в конце ноября начались обильные месячные, поехала к врачу, делала Узи, так как думала, что кровотечение, но врач опять успокоила, УЗИ все в норме, назначила лечение и сказала наблюдать. Потом все было нормально, пока вчера утром не проснулась с дикой ноющей болью, выпила обезбаливающее и решила наблюдать, но сегодня утром такая же история - сильная ноющая боль внизу живота. Поехала опять к врачу, потом на УЗИ - обнаружили кисту желтого тела левого яичника 40 мм, сказали ничего страшного, такие кисты проходят сами. Гинеколог сказала, что это не обязательно связано со спиралью, а может быть из-за гормонального сбоя. Назначила лечение. Я спросила, возможно мне не подходит эта спираль, может нужно ее достать. Но врач успокоила, сказала не переживать, пропить капли ( растительные), поставить свечи и остальное лечение, сделать УЗИ через 2-3 недели. Я переживаю, еще в в прошлое УЗи (28.11) кисты не было, а теперь такая ситуация. Что делать со спиралью? Оставлять как есть? Узист и еще другая гинеколог подтвердили, что убирать спираль не нужно.15 апреля 2016 в 23:46
Мнения, высказанные в этой теме, передают взгляды авторов и не обязательно отражают позицию администрации.
sovet.kidstaff.com.ua
Акушерство-гинекология
Каждая женщина должна относиться к своему здоровью с особым вниманием. От этого зависит не только её собственное состояние, но и благополучие детей, которых она приведёт в этот мир. Наша клиника поможет вам быть уверенной в том, что ваш организм в полном порядке. А если какие-нибудь проблемы с женским здоровьем всё-таки обнаружатся, наши специалисты приложат все усилия, чтобы они были решены с минимальным вредом для возможности продолжения рода.
Акушерство
Акушерство - одна из основных специализаций «гинекологического отделения клиники Московский доктор». Само это слово взято из французского языка оно переводится как принимать роды, обозначая главную специализацию акушера сопровождать женщину во время родов, помогая ей произвести на свет ребёнка.
Современные акушеры также совмещают функции гинекологов, оказывая услуги ведения беременности. Этот процесс предполагает:
- регулярные осмотры; - диагностику с помощью современной аппаратуры; - сдачу анализов;- консультации по поводу возможных проблем.
Квалифицированное ведение необходимо, чтобы избежать осложнений при беременности, риск развития которых возможен даже у здоровых женщин, но особенного внимания требуют будущие мамы с уже диагностированными патологиями и заболеваниями. Также наблюдение необходимо, чтобы предотвратить наиболее опасные осложнения:
- внематочная беременность; - предлежание плаценты (состояние, когда она перекрывает шейку матки); - маловодие; - диабет беременных;- проэклампсия и т.д.
Эти и другие заболевания диагностируются при помощи УЗИ, различных анализов и осмотра. Наши специалисты осуществят диагностику только вовремя, что поможет предотвратить возможные проблемы.
Также в компетенцию акушера обязательно входит ведение родов. Для многих женщин роды - самый важный период в их жизни. Но он несёт множество опасностей для организма матери и малыша. Среди таковых:
- патологический прелиминарный период. - слабость или бурность родовой деятельности; - раннее излитие околоплодных вод и отслоение плаценты;- гипоксия плода и т.п.
Потому необходимо, что роды проводились в современной, хорошо оборудованной клинике под присмотром специалиста, способного вовремя выявить развитие аномалий. Именно такие условия вам предлагает «медцентр Московский доктор».
Заболевания женской половой системы
Основное направление гинекологии (букв. перевод с греч. наука о женщине) это изучение заболеваний и патологий женских половых органов. В наше время риску заболеть распространёнными гинекологическими болезнями подвергаются женщины и девушки независимо от возраста. Фактически, у большей половины женщин детородного возраста можно найти те или иные отклонения от нормы. Их скорейшее лечение помогает сохранить здоровье не только пациентки, но и её будущих детей.
Существует ряд болезней, которые встречаются наиболее часто. Среди них
- миома матки; - кольпит; - эрозия шейки матки; - воспаление матки и придатков (аднексит, эндометрит и т.д.); - вульвит и вагинит; - эндометриоз; - киста яичников;- хламидиоз и т.д.
Весь спектр женских гинекологических заболеваний можно условно разделить на три основных группы.
Гинекологические воспалительные заболевания
Это целый ряд болезней, вызванных патогенными микроорганизмами, порождающими воспалительные процессы. Гинекологические воспалительные заболевания встречаются очень часто и могут быть вызваны многочисленными факторами, начиная от несоблюдения гигиенических норм и заканчивая постоянными стрессами. При своевременном лечении, которое обеспечат наши специалисты, можно предотвратить их дальнейшее развитие и, в частности, исключить одно из основных осложнений бесплодие. К воспалительным заболеваниям относятся:
- аднексит; - кольпит; - вульвит;- эндометрит и многие другие.
Воспаление каждого отдельного участка женских половых органов имеет собственное название. В эту категорию также относятся инфекционные заболевания, в частности, хламидиозы, кандидозы и т.д.
Болезни с гормональными нарушениями
Они связаны с нарушениями эндокринной системы организма и приводят к осложнениям в половой сфере, которые можно назвать гормональными патологиями. Среди них:
- аномалии развития половых органов; - нарушения менструального цикла; - гиперплазия эндометрия;- нарушения функций яичников и другие.
Гормональные нарушения часто приводят к бесплодию, а также могут стать причиной появления многих других заболеваний, в частности, опухолей.
Заболевания с развитием опухолейЭто болезни с появлением злокачественных или доброкачественных новообразований. Рост опухолей может быть вызван многими причинам, в частности, нарушениями гормонального фона, не до конца вылеченными воспалительными заболеваниями, а также гинекологическими вмешательствами. Среди наиболее распространённых болезней такого типа: киста яичников, миома матки, эрозии, псевдоэрозии и т.д.
Диагностика гинекологических заболеванийВ наше время большинство из перечисленных выше заболеваний поддаются лечению. Современные методики и технологии, используемые в «клинике Московский доктор», позволяют провести бережную и безболезненную терапию, которая полностью восстановит функции половых органов и навсегда победит женские болезни без их перехода в хроническую стадию. Первым и одним из основных этапов лечения является правильная диагностика.
Существует несколько видов диагностики в гинекологии:
- гинекологический осмотр - позволяет визуально и мануально определить состояние органов; - взятие мазка на флору, а также бактериальный посев на флору основной метод выявления инфекций и состояния микрофлоры; - цервикальный мазок обследование, позволяющее выявить онкопатологии шейки матки на самых ранних стадиях: - сдача анализов крови в гинекологии такие анализы необходимы для исследования общего состояния организма, которое влияет на - половую сферу и её заболевания; - гистероскопия и кольпоскопия методы осмотра полости матки при помощи оптических приборов; - трансвагинальное УЗИ ультразвуковое обследование женских половых органов специальным датчиком;- лапароскопия современный и эффективный метод обследования при помощи оптического прибора, вводимого в брюшину пациентки через небольшой надрез.
Лечение гинекологические болезниЕсли ранее многие гинекологические болезни приводили к необратимым последствиям, то современная медицина позволяет избавиться от них, полностью сохранив детородную функцию. Специалисты из «гинекологического отделения клиники Московский доктор» как раз являются представителями этой медицины. Лечение любого заболевания, особенно гинекологического, должно назначаться с учётом особенностей организма пациентки. Сегодня существует несколько основных видов такого лечения:
- медикаментозное с помощью лекарственных препаратов; - физиотерапевтическое различные лечебные процедуры; - хирургическое чаще всего требуется при опухолевых заболеваниях;- гормональное изменение гормонального фона женщины позволяет избавиться от некоторых заболеваний.
Врачи нашей клиники стараются использовать наиболее щадящие методы лечения, которые, однако, известны своей эффективностью. Обращаясь к нам, вы получаете полную уверенность в том, что ваше здоровье будет в полном порядке!
ginekology-md.ru