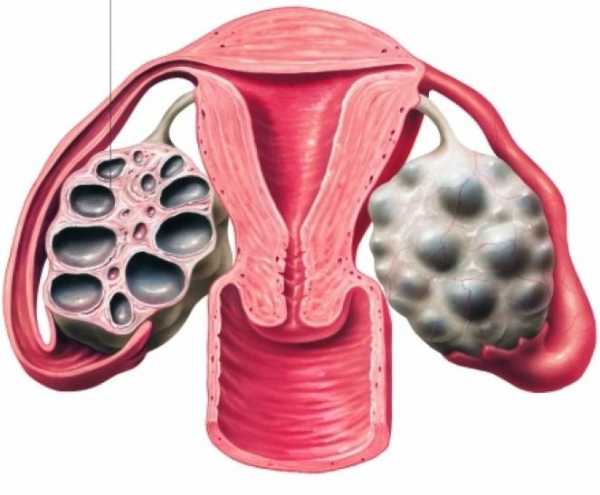
Гистология яичник
Женская половая система: строение и функции яичника, овогенез
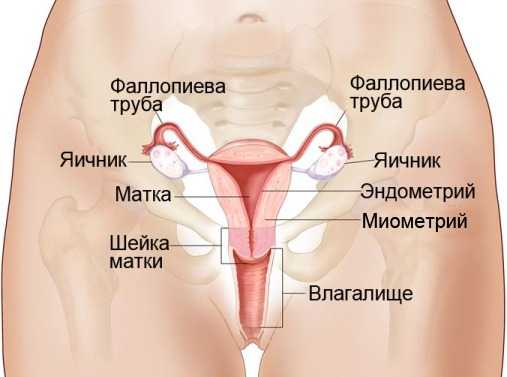
Женская половая система включает гонады (половые железы) — яичники и добавочные органы полового тракта (маточные трубы, матку, влагалище, наружные половые органы).
Яичники
Яичники выполняют две основные функции: генеративную функцию (образование женских половых клеток) и эндокринную функцию (выработка половых гормонов).
Развитие органов женской половой системы (как и мужской) тесно связано с развитием органов мочевыделительной системы. Строма яйчников развивается из мезенхимы первичной почки (мезонефроса), в которую врастают т.н. половые шнуры из целомического (мезодермального) эпителия половых валиков. Овогонии (будущие половые клетки) обособляются намного раньше - из мезенхимы стенки желточного мешка. Маточные трубы, матка и влагалище развиваются из парамезонефральных, или мюллеровых, протоков.
Дифференцировка яичника наступает к 6-й неделе эмбриогенеза. В эмбриогенезе яичников усиленное развитие мезенхимы происходит в основании тел первичных почек. При этом редуцируются свободные концы половых шнуров и почечные канальцы, а мезонефральные протоки атрофируются, тогда как парамезонефральные протоки (мюллеровы) становятся маточными трубами, концы которых расширяются в воронки, охватывающие яичники. Нижние части парамезонефральных протоков, сливаясь, дают начало матке и влагалищу.
К началу 7-й недели начинается отделение яичника от мезонефроса и формирование сосудистой ножки яичника — мезовария (mesovarium). У 7...8-недельных эмбрионов яичник представлен корковым веществом, а мозговое вещество развивается позже. Корковое вещество формируется при врастании половых шнуров от поверхности эпителия полового валика. Между половыми шнурами постепенно прорастает мезенхима, расчленяющая их на отдельные островки. В результате активного размножения овогоний в эмбриогенезе, особенно на 3...4-м месяце развития, количество половых клеток прогрессивно увеличивается. Около половины овогоний с 3-го месяца развития начинает дифференцироваться в овоцит первого порядка (период малого роста), находящийся в профазе мейоза. На этой стадии клетка сохраняется до периода полового созревания, когда происходит завершение всех фаз мейоза (период большого роста). К моменту рождения число овогоний прогрессивно уменьшается и составляет около 4...5%, большая часть клеток подвергается атрезии, основные клетки представляют собой вступившие в период роста овоциты 1-го порядка. Общее число половых клеток к моменту рождения составляет около 300 000 ... 400 000. У новорожденной девочки еще продолжается процесс врастания половых шнуров от поверхностного эпителия, который прекращается к концу первого года жизни (после формирования соединительнотканной оболочки яичников). Мозговое вещество развивается из первичной почки (разрастающейся мезенхимы и кровеносных сосудов мезовария). Эндокринная функция яичников начинает проявляться при достижении женским организмом половой зрелости. Первичный малый рост фолликулов не зависит от гормонов гипофиза, большой рост стимулируется ФСГ аденогипофиза.
Яичник взрослой женщины
С поверхности орган окружен белочной оболочкой (tunica albuginea), образованной плотной волокнистой соединительной тканью, покрытой мезотелием брюшины. Свободная поверхность мезотелия снабжена микроворсинками. При этом сами клетки мезотелия имеют не плоскую, а кубическую форму. Под белочной оболочкой располагается корковое вещество, а глубже — мозговое вещество яичника.
Корковое вещество (cortex ovarii) образовано фолликулами различной степени зрелости, расположенными в соединительнотканной строме. Выделяют 4 типа фолликулов:
- примордиальные;
- первичные;
- вторичные;
- третичные.
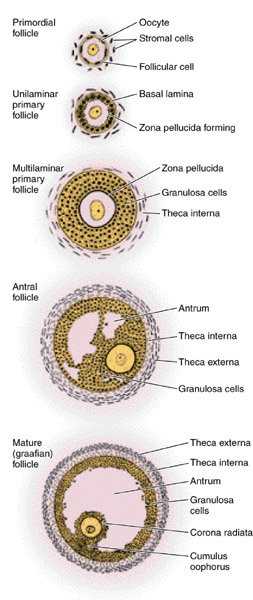
Примордиальные фолликулы состоят из овоцита (в диплотене профазы мейоза), окруженного: одним слоем плоских клеток фолликулярного эпителия и базальной мембраной (этого эпителия). Примордиальные фолликулы – основной тип фолликулов в яичниках женского организма, не достигшего половой зрелости.
Первичные фолликулы. По мере роста фолликулов увеличивается размер самой половой клетки. Вокруг цитолеммы появляется вторичная, блестящая зона (zona pellucida), снаружи от которой располагаются в 1…2 слоя кубические фолликулярные клетки на базальной мембране. В цитоплазме этих клеток на стороне, обращенной к овоциту, хорошо развиты аппарат Гольджи с секреторными включениями, рибосомы и полирибосомы. На поверхности клеток видны два вида микроворсинок: одни проникают в блестящую зону, а другие обеспечивают контакт между фолликулоцитами. Подобные микроворсинки имеются и на цитолемме овоцита. В период деления созревания микроворсинки укорачиваются и даже исчезают. Такие фолликулы, состоящие из: растущего овоцита, формирующейся блестящей зоны и слоя кубического фолликулярного эпителия, называются первичными фолликулами.
Характерной особенностью этих фолликулов является образование блестящей зоны, которая состоит из мукопротеинов и гликозаминогликанов, секретируемых как овоцитом, так и фолликулярным эпителием. В неокрашенном виде она выглядит прозрачной, блестящей, поэтому и получила свое название zona pellucida.
По мере увеличения растущего фолликула окружающая его соединительная ткань уплотняется, давая начало внешней оболочке фолликула – т.н. теке (theca folliculi).
Вторичные фолликулы. Дальнейший рост фолликула обусловлен разрастанием однослойного фолликулярного эпителия и превращением его в многослойный эпителий. Эпителий секретирует фолликулярную жидкость (liquor folliculi), которая накапливается в формирующейся полости фолликула и содержит стероидные гормоны (эстрогены). При этом овоцит с окружающими его вторичной оболочкой и фолликулярными клетками в виде яйценосного бугорка (cumulus oophorus) смещается к одному полюсу фолликула. В дальнейшем в теку врастают многочисленные кровеносные капилляры и она дифференцируется на два слоя — внутренний и наружный. Во внутренней теке (theca interna) вокруг разветвляющихся капилляров располагаются многочисленные интерстициальные клетки, соответствующие интерстициальным клеткам семенника (гландулоцитам). Наружная тека (theca folliculi externa) образована плотной соединительной тканью.
Такие фолликулы, в которых формируется фолликулярная полость, а тека состоит из двух слоев, - называются уже вторичными фолликулами (folliculus secundorius). Овоцит в этом фолликуле уже не увеличивается в объеме, хотя сами фолликулы за счет накопления в их полости фолликулярной жидкости резко увеличиваются. При этом овоцит с окружающим его слоем фолликулярных клеток оттесняется к верхнему полюсу растущего фолликула. Этот слой фолликулярных клеток получил название «лучистый венец», или corona radiata.
Зрелый фолликул, достигший своего максимального развития и включающий одну полость, заполненную фолликулярной жидкостью, называется третичным, или пузырчатым фолликулом (folliculus ovaricus tertiarius), или же Граафовым пузырьком. Клетки лучистого венца, непосредственно окружающие растущий овоцит, имеют длинные ветвистые отростки, проникающие через блестящую зону и достигающие поверхности овоцита. По этим отросткам к овоциту от фолликулярных клеток поступают питательные вещества, из которых в цитоплазме синтезируются липопротеиды желтка, а также другие вещества.
Пузырчатый (третичный) фолликул достигает такого размера, что выпячивает поверхность яичника, причем яйценосный бугорок с овоцитом оказывается в выступающей части пузырька. Дальнейшее увеличение объема пузырька, переполненного фолликулярной жидкостью, приводит к растягиванию и истончению как его наружной оболочки, так и белочной оболочки яичника в месте прилегания этого пузырька с последующим разрывом и овуляцией.
Между фолликулами встречаются атретические тела (corpus atreticum). Они формируются из фолликулов, прекративших свое развитие на разных стадиях.
Под корковым веществом в яичнике располагается мозговое вещество (medulla ovarii), состоящее из соединительной ткани, в которой проходят магистральные кровеносные сосуды и нервы, а также эпителиальные тяжи — остатки канальцев первичной почки.
Генеративная функция яичников Овогенез
Овогенез отличается от сперматогенеза рядом особенностей и проходит в три стадии:
- размножения;
- роста;
- созревания.
Первая стадия — период размножения оогониев — осуществляется в период внутриутробного развития, а у некоторых видов млекопитающих и в первые месяцы постнатальной жизни, когда в яичнике зародыша происходит деление оогониев и формирование первичных фолликулов. Период размножения завершается вступлением клетки в мейоз, - началом дифференцировки в овоцит 1-го порядка. Мейотическое деление останавливается в профазе, и на этой стадии клетки сохраняются до периода полового созревания организма.
Вторая стадия — период роста — протекает в функционирующем зрелом яичнике (после полового созревания девочки) и состоит в превращении овоцита 1-го порядка первичного фолликула в овоцит 1-го порядка в зрелом фолликуле. В ядре растущего овоцита происходят конъюгация хромосом и образование тетрад, а в их цитоплазме накапливаются желточные включения.
Третья (последняя) стадия — период созревания — начинается образованием овоцита 2-го порядка и завершается выходом его из яичника в результате овуляции. Период созревания, как и во время сперматогенеза, включает два деления, причем второе следует за первым без интеркинеза, что приводит к уменьшению (редукции) числа хромосом вдвое, и набор их становится гаплоидным. При первом делении созревания овоцит 1-го порядка делится, в результате чего образуются овоцит 2-го порядка и небольшое редукционное тельце. Овоцит 2-го порядка получает почти всю массу накопленного желтка и поэтому остается столь же крупным по объему, как и овоцит 1-го порядка. Редукционное же тельце представляет собой мелкую клетку с небольшим количеством цитоплазмы, получающую по одной диаде хромосом от каждой тетрады ядра овоцита 1-го порядка. При втором делении созревания в результате деления овоцита 2-го порядка образуются одна яйцеклетка и второе редукционное тельце. Первое редукционное тельце иногда тоже делится на две одинаковые мелкие клетки. В результате этих преобразований овоцита 1-го порядка образуются одна яйцеклетка и два или три редукционных (т.н. полярных) тельца.
Стадия формирования — в отличие от сперматогенеза, в овогенезе отсутствует.
Гоноциты, мигрирующие из первичной эктодермы через энтодерму желточного мешка в половые валики, трансформируются при половой дифференцировке гонад в оогонии в яичниках. По мере прохождения периода размножения, после многократного деления митозом оогонии вступают в следующий этап дифференцировки половой клетки — ооцит 1-го порядка, в котором происходят важные биологические явления, специфические для половых клеток — конъюгация гомологических родительских хромосом и кроссинговер — обмен участками между хромосомами. Эти процессы происходят в ооцитах 1-го порядка, находящихся в профазе I деления мейоза. В отличие от сперматогенеза прохождение ооцитами 1-го порядка стадий профазы 1 мейоза у большинства видов млекопитающих и человека имеет место в антенатальном периоде. Подобно соматическим клеткам, гоноциты, оогонии и ооциты 1-го порядка на стадиях профазы I деления мейоза содержат диплоидный набор хромосом. Оогония превращается в ооцит 1-го порядка с момента, когда она заканчивает период размножения и входит в период малого роста.
Морфологические перестройки хромосом и ядер в ооцитах при их переходе от одной стадии профазы I деления мейоза в другую аналогичны приведенным для сперматоцитов. В отличие от сперматоцитов на стадии диплотены ооциты в диплотене вовлекаются в формирование фолликула. Именно после этой стадии профазы I деления мейоза ооциты участвуют в последовательных стадиях развития фолликулов. Ооциты в диплотене, заключенные в первичные фолликулы, составляют пул половых клеток, из которого непрерывно часть их вступает в период большого роста. В ооцитах, покинувших пул первичных фолликулов и вступивших в период большого роста, происходит активный синтез р- и иРНК и белка, использующихся не только для роста ооцита, но главным образом на первых этапах развития дробящегося эмбриона. Лишь некоторые из вступивших в рост ооцитов и фолликулов достигают преовуляторного размера, созревают и вступают в метафазу второго деления созревания и могут быть оплодотворены.
Следует отметить, что большинство ооцитов в растущих и созревающих фолликулах в разные периоды своего роста претерпевают атрезию. Завершающие этапы периода большого роста ооцита и фолликула, созревания и овуляции происходят циклически и зависят от циклической деятельности системы гипофиз—гипоталамус—яичники.
В начале большого роста фолликулярные клетки, ранее располагавшиеся в виде одного слоя уплощенных клеток, приобретают призматическую форму, делятся путем митоза и фолликулярный эпителий становится многослойным, получая название зернистой зоны (zona granulosa). Среди фолликулярных клеток преовуляторного фолликула различают «темные» и «светлые» клетки. Однако происхождение и значение их остается неясным.
Женские половые клетки, так же как и мужские, в определенной степени отделены от микроокружения гематофолликулярным барьером, который создает оптимальные условия для метаболизма овоцитов. Он состоит из соединительной ткани (теки), сосудов микроциркуляторного русла, базальной мембраны, фолликулярного эпителия и блестящей зоны.
Овуляция. Наступление овуляции — разрыва фолликула и выброса овоцита 2-го порядка в брюшную полость — вызывается действием гипофизарного лютеинизирующего гормона (лютропина), когда выделение его гипофизом резко увеличивается. В предовуляторной стадии происходит выраженная гиперемия яичника, повышение проницаемости гематофолликулярного барьера с последующим развитием интерстициального отека, инфильтрацией стенки фолликула сегментоядерными лейкоцитами. Объем фолликула и давление в нем быстро возрастают, стенка его резко истончается. В нервных волокнах и терминалях обнаруживается в этот период наивысшая концентрация катехоламинов. Известную роль в овуляции может играть окситоцин. Перед наступлением овуляции секреция окситоцина увеличивается в ответ на раздражение нервных окончаний (располагающихся во внутренней оболочке), обусловленное повышением внутрифолликулярного давления. Кроме того, истончению и разрыхлению фолликула способствуют протеолитические ферменты, а также взаимодействие гиалуроновой кислоты и гиалуронидазы, находящихся в его оболочке.
Овоцит 2-го порядка, окруженный фолликулярным эпителием, из брюшной полости попадает в воронку и далее в просвет маточной трубы. Здесь (при наличии мужских половых клеток) быстро происходит второе деление созревания и образуется зрелая яйцеклетка, готовая к оплодотворению.
Атрезия фолликулов. Значительное число фолликулов не достигает стадии зрелости, а претерпевает атрезию — своеобразную перестройку деструктивного характера. Атрезия овоцитов начинается с лизиса органелл, кортикальных гранул и сморщивания ядра. При этом блестящая зона утрачивает свою шаровидную форму и становится складчатой, утолщается и гиалинизируется. Одновременно атрофируются и клетки зернистого слоя, а интерстициальные клетки оболочки при этом не только не погибают, но, наоборот, усиленно размножаются и, гипертрофируясь, начинают напоминать по форме и виду лютеиновые клетки желтого тела, находящиеся в расцвете. Так возникает атретическое тело (corpus atreticum), внешне несколько напоминающее желтое тело, но отличающееся от последнего наличием в центре блестящей зоны овоцита.
В ходе дальнейшей инволюции атретических тел на их месте остаются скопления интерстициальных клеток.
Обильная иннервация атретических тел, а также увеличение содержания рибонуклеопротеидов и липидов в гипертрофирующихся интерстициальных клетках и возрастание активности ряда ферментов в них свидетельствуют о повышении метаболизма и высокой функциональной активности атрезирующихся фолликулов. Так как интерстициальные клетки участвуют в выработке овариальных гормонов, следует допустить, что атрезия, результатом которой является увеличение количества этих клеток, необходима для гормонообразования в яичнике женщины.
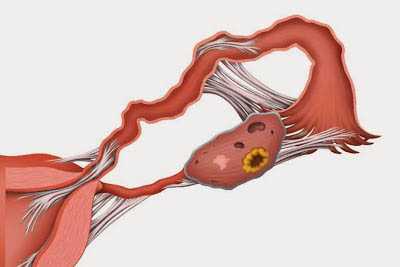
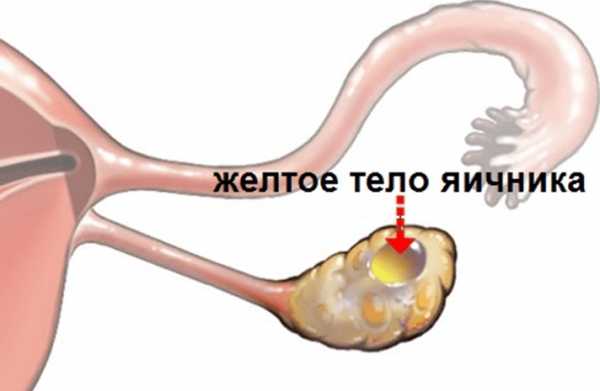
Желтое тело (corpus luteum)
Под влиянием избытка лютеинизирующего гормона, вызвавшего овуляцию, элементы стенки лопнувшего зрелого пузырька претерпевают изменения, приводящие к формированию желтого тела — временной добавочной эндокринной железы в составе яичника. При этом в полость запустевшего пузырька изливается кровь из сосудов внутренней оболочки, целость которых нарушается в момент овуляции. Сгусток крови быстро замещается соединительной тканью в центре развивающегося желтого тела.
В развитии желтого тела различают 4 стадии:
- пролиферации;
- железистого метаморфоза;
- расцвета;
- инволюции.
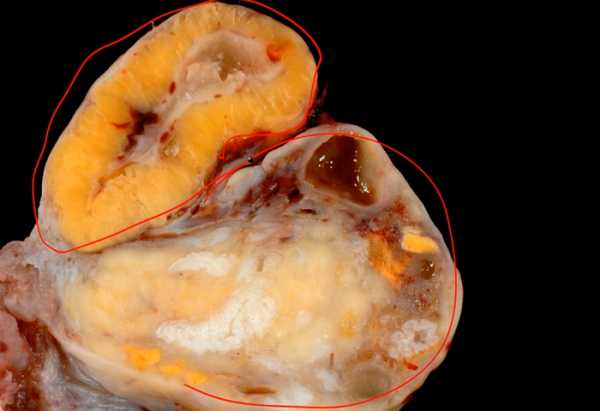
В первой стадии — пролиферации и васкуляризации — происходит размножение эпителиоцитов бывшего зернистого слоя и между ними интенсивно врастают капилляры из внутренней оболочки. Затем наступает вторая стадия — железистого метаморфоза, когда клетки фолликулярного эпителия сильно гипертрофируются и в них накапливается желтый пигмент (лютеин), принадлежащий к группе липохромов. Такие клетки называются лютеиновыми или лютеоцитами (luteocyti). Объем новообразующегося желтого тела быстро увеличивается, и оно приобретает желтый цвет. С этого момента желтое тело начинает продуцировать свой гормон — прогестерон, переходя таким образом в третью стадию — расцвета. Продолжительность этой стадии различна. Если оплодотворения не произошло, период расцвета желтого тела ограничивается 12…14 днями. В этом случае оно называется менструальным желтым телом (corpus luteum menstruationis). Более длительно желтое тело сохраняется, если наступила беременность — это желтое тело беременности (corpus luteum graviditationis).
Разница между желтым телом беременности и менструальным ограничивается только длительностью периода расцвета и размерами (1,5…2 см в диаметре у менструального и более 5 см в диаметре у желтого тела беременности). После прекращения функционирования как желтое тело беременности, так и менструальное претерпевают инволюцию (стадию обратного развития). Железистые клетки атрофируются, а соединительная ткань центрального рубца разрастается. В результате на месте бывшего желтого тела формируется белое тело (corpus albicans) — соединительнотканный рубец. Оно сохраняется в яичнике на протяжении несколько лет, но затем рассасывается.
Эндокринные функции яичников
В то время как мужские половые железы на протяжении своей активной деятельности непрерывно вырабатывает половой гормон (тестостерон), для яичника характерна циклическая (поочередная) продукция эстрогенов и гормона желтого тела — прогестерона.
Эстрогены (эстрадиол, эстрон и эстриол) обнаруживаются в жидкости, накапливающейся в полости растущих и зрелых фолликулов. Поэтому эти гормоны ранее именовались фолликулярными, или фолликулинами. Яичник начинает интенсивно продуцировать эстрогены при достижении женским организмом половой зрелости, когда устанавливаются половые циклы, которые у низших млекопитающих проявляются регулярным наступлением течки (oestrus) — выделением пахучей слизи из влагалища. Поэтому гормоны, под влиянием которых наступает течка, получили название эстрогенов.
Возрастное затухание деятельности яичников (период меномаузы) приводит к прекращению половых циклов.
Васкуляризация. Для яичника характерны спиралевидный ход артерий и вен и их обильное ветвление. Распределение сосудов в яичнике претерпевает изменения в связи с циклом фолликулов. В период роста первичных фолликулов в развивающейся внутренней оболочке формируется сосудистое сплетение, сложность которого возрастает ко времени овуляции и формирования желтого тела. В последующем по мере обратного развития желтого тела сосудистое сплетение редуцируется. Вены во всех частях яичника связаны многочисленными анастомозами, и емкость венозной сети значительно превышает емкость артериальной системы.
Иннервация. Нервные волокна, входящие в яичник, как симпатические, так и парасимпатические, образуют сети вокруг фолликулов и желтых тел, а также в мозговой части. Кроме того, в яичниках обнаруживаются многочисленные рецепторы, через которые афферентные сигналы поступают в ЦНС и достигают гипоталамуса.
Некоторые термины из практической медицины:
- овуляторный пик -- непосредственно предшествующее овуляции увеличение содержания в крови эстрогенов, а также лютеинизирующего и фолликулостимулирующего гормонов;
- ановуляторный цикл -- менструальный цикл, протекающий без овуляции и образования желтого тела;
- предменструальный синдром (syndromum praemenstruale; син. предменструальное напряжение) -- патологическое состояние, возникающее у части женщин во второй половине менструального периода (за 3...14 дней до наступления менструации) и характеризующееся различными нервно-психическими, вегетососудистыми и обменными нарушениями;
www.morphology.dp.ua
Гистология яичника: особенности и функции
Часто многие женщины предвзято относятся к гистологическому исследованию, так как думают, что специалист направляет на него только при подозрении онкологического процесса в организме пациентки. Но это ошибочное мнение. Гинекология отличается широким перечнем показаний к ее проведению, и она нередко используется с целью диагностики.
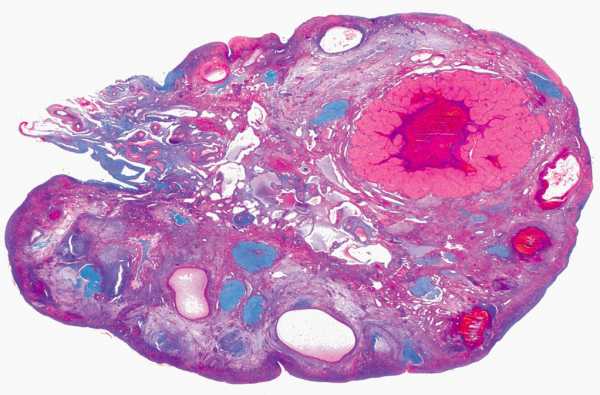
К примеру, гистология яичников – это необходимый этап терапевтического курса. Разберемся более подробно в этом вопросе.
Гистология: что это такое?
Основная функция гистологии – анализ структуры, развития и существования тканей. Проведение подобного исследования в гинекологии требуется в следующих случаях:
- после хирургического либо самопроизвольного прерывания беременности: исследуются ткани эндометрия или плаценты, устанавливаются причины, по которым произошел выкидыш, а также состояние в целом детородного органа, включая также шейку;
- при наличии возможности неблагополучного протекания беременности с целью исследования тканей плода;
- после того как опухоль или кистозное образование иссекается, чтобы установить происхождение, уровень злокачественности;
- с целью анализа состояния эндометрия и различных патологий маточной шейки после выскабливания детородного органа;
- для установления состава тканей полипов или папилломатозных формирований после удаления их хирургическим путем.
Как проводится гистология фолликулов яичника? Сколько существует вариантов проведения процедуры?
Разновидности исследований
В гинекологии под гистологией подразумевается возможность осуществления нескольких типов исследований, которые проводятся в следующих случаях:
- выявление состояния плаценты после замершей беременности либо самопроизвольного аборта, при этом женщине назначаются дополнительные анализы;
- определение онкологических процессов: благодаря исследованию можно установить степень клеточной злокачественности и разработать терапевтическую тактику;
- выявление состояния маточного эндометрия, благодаря чему можно определить причины кровотечений, болевого синдрома, а также рельефности внешнего слоя органа;
- отдельная разновидность – исследование маточной шейки, которое требуется для обнаружения ряда патологий: онкологического процесса, дисплазии, эрозии и др.;
- определение состояния яичников, что является актуальным при наличии новообразований в их структуре, материал для анализа берется посредством пункции;
- гистология кисты яичника, осуществляемая после хирургического вмешательства и позволяющая оценить тканевую структуру, подобная процедура проводится, если другие методы не дают возможности увидеть отклонения в репродуктивном состоянии женщины, и имеет несколько этапов.
Каким образом проводятся гистологические исследования?
Гистология яичников как во время проведения операции, так и после нее состоит из следующих последовательных шагов:
- На материал, полученный во время исследования, наносят особый раствор, который предотвращает гниение тканей.
- Для повышения плотности тканей их обезвоживают, после чего заливают парафином. Благодаря этому образуется твердая масса, необходимая для выполнения надрезов.
- Посредством микротома материал делится на несколько частей.
- На стекла выкладывают кусочки и окрашивают, что требуется для определения разных структур (РНК, ДНК и т. п.).
- Накрытые стеклами ткани осматривают с помощью микроскопа, что дает возможность определения присутствия атипичных клеток в строении яичника.
Гистология обычно продолжается от одной до трех недель. Длительность определяется тем, есть ли собственная лаборатория в медицинском учреждении или нужно доставить материал в иное подразделение (это требует времени). Процедура может проводиться в срочном порядке в течение суток сразу же после операции, но в таком случае нельзя судить о стопроцентной точности полученных результатов. Несмотря на распространенное мнение, выполняющаяся стандартным способом гистология опухоли яичника представляет собой достоверное исследование, которое позволяет своевременно определить злокачественного рода патологии.
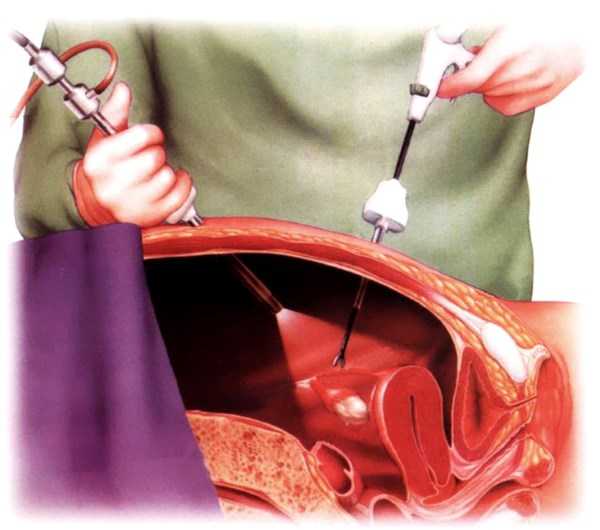
Операция по ликвидации кисты яичника
Определенные виды кист нельзя вылечить только посредством консервативных способов. В таком случае требуется оперативное вмешательство, которое может проводиться двумя путями:
- Лапароскопия производится через маленькое отверстие в стенке живота лапароскопом. Подобное вмешательство отличается меньшей травматичностью, а также характеризуется более быстрым восстановлением.
- Под лапаротомией имеется в виду устранение кисты яичника через сделанный в животе разрез. Подобные операции в настоящее время проводятся нечасто.
Чем же руководствуются при выборе?
На выбор метода операции влияют следующие факторы:
- тип кисты;
- размер;
- состояние здоровья в целом;
- возраст пациентки;
- наличие в клинике необходимого оборудования;
- возможность появления осложнений.
Каждая операция проводится со следующими целями:
- определить природу кисты, для чего после операции осуществляют гистологию;
- предотвратить трансформацию в раковую опухоль;
- ликвидировать кисту и сохранить ткань яичника здоровой.
Какие разновидности кист могут выявляться при проведении гистологии
После удаления кисты яичника взятые во время операции ткани подвергаются скрупулезному микроскопическому анализу, благодаря чему могут обнаруживаться:
- образование доброкачественного характера;
- пограничная опухоль;
- рак придатка.
Волноваться в первом случае не нужно, а вот в следующих требуется обращение к врачу, чтобы пройти детальное обследование и назначить лечение. На основании гистологии яичника терапия подбирается исключительно индивидуально. Если патология имеет злокачественную форму, то обычно осуществляется радикальная операция, совмещенная по усмотрению врача с химической или лучевой терапией. При пограничном характере образования можно попытаться сохранить репродуктивную функцию, но в таком случае появляется риск злокачественной трансформации опухоли. Доброкачественными новообразованиями являются:
- фолликулярные и функциональные;
- эндометриодные;
- серозные однокамерные цистаденомы;
- пароовариальные.
Довольно безопасными для здоровья женщины являются зрелые тератомы и многокамерные серозные формирования. Все опухоли, которые могут быстро увеличиваться и перерождаться в рак, входят в число пограничных гистологический состояний, именно поэтому чаще всего требуется немедленное хирургическое удаление.
Что показывает гистологические исследование кисты
Чаще всего результаты гистологии яичников записываются на латинском языке, именно поэтому расшифровка – это врачебная прерогатива. На бланке в верхней части указывают личные данные женщины, после вид тканей и участок их забора, метод проведения исследования (обычное или срочное), применяемые растворы. Далее в заключении пишутся выводы врача, то есть информация об особенностях выявленных тканей, наличии или отсутствии процессов патологии.
Не стоит волноваться раньше времени
Некоторые пациентки думают, что много сведений, указанных в бланке, говорят о наличии серьезных проблем со здоровьем, но это не всегда так. Нужно помнить, что в заключении не указываются рекомендации. Чтобы их получить, нужно обратиться к врачу. Он назначит необходимые препараты.

Гистология яичников дает возможность достоверного определения природы кист, из-за которых делалась операция, поэтому считается очень эффективным методом диагностики заболеваний в гинекологической сфере. Например, по итогам исследования материала могут обнаружиться онкологическая опухоль яичника первичного типа. Она будет определяться по гистологической структуре в качестве злокачественного эпителиального образования железистого или папиллярного строения. Но в большинстве случаев, если в яичнике есть опухолевый процесс, идет речь о цистаденокарциноме.
Могут ли результаты гистологии яичника быть ошибочными
Почти каждый пациент, получая такой результат гистологии, который он не ожидал, в душе надеется, что он ошибочный. Однако при подобном исследовании погрешности могут случаться очень редко. Благодаря гистология не только определяются раковые клетки, но и в некоторых случаях при применении ряда методов гистологи могут даже установить причину их возникновения. Ошибка может быть допущена только тогда, когда был неправильно произведен забор материала либо не соблюдалась последовательность исследования, а это случается в редких случаях.
Гистология рак яичников не слишком часто выявляет.
Действия после операции
После удаления восстановительный период проходит быстро, что особенно бывает после лапароскопии. Гистология яичников уже проведена, и пациентка выписывается уже на 3-4-й день. Зачастую во время восстановительного периода необходимо употребление оральных контрацептивов, а также пересмотр своего пищевого рациона.
Какие осложнения при кисте могут возникнуть
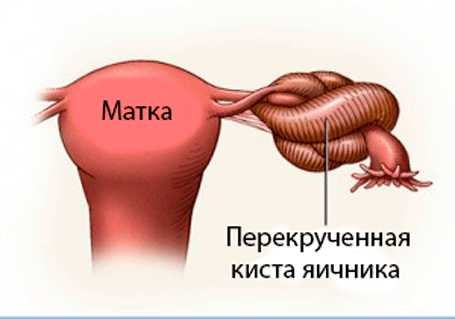
Если киста не исчезает сама по себе через пару месяцев после ее обнаружения, то необходимо заняться серьезным лечением. Его отсутствие способно вызвать ряд осложнений, устранять которые придется только оперативным путем. Особенно серьезная опасность появляется тогда, когда киста говорит об онкологии, и при этом промедление равно смерти. Стоит отметить, что даже образование доброкачественного характера может стать причиной перекручивания ножки, и проявится это очень сильными болями в нижней части живота. Подобное осложнение грозит перитонитом, и уже не получится избежать проведения операции.

Ножка способна перекрутиться через кишечник и вызвать его непроходимость. Частыми осложнениями также могут быть:
- разрыв кисты;
- нагноение;
- поликистоз;
- кровотечение;
- бесплодие как следствие кисты в запущенном состоянии.
Многие пациентки боятся операции, и поэтому доходят до критического состояния, когда необходимо удаление и новообразования, и всего яичника, а в некоторых случаях даже не одного.
Заключение
При диагностировании патологии нужно выполнять все врачебные рекомендации. Если положительные результаты отсутствуют, то отказываться от операции не нужно, поскольку она в настоящее время не является такой травматичной, позволяет избежать значительных осложнений, организм быстро восстанавливается.
fb.ru
(12)Женская половая система(Гистология)
Женская половая система.
Развитие женской половой системы.
Как и в мужском зародыше , первичные половые клетки (гоноциты)впервые появляются в стенке желточного мешка. Отсюда они мигрируют по кровеносным сосудам и внедряются в утолщение эпителия (половые шнуры) на поверхности первичной почки. Влияние окружающих эпителиоцитов, определяет направление дальнейшего развития гоноцитов – но теперь уже в сторону женских половых клеток. С этого момента половые клетки называютсяпрооогониями, развитие половых клеток –оогенезом.
Таблица!!! (перепиши)
Яичник.
Яичник выполняет две функции – генеративную (оброзование зрелых женских половых клеток) и эндокринную (синтез женских половых гормонов). В репродуктивном периоде его строение претерпевает постоянные циклические изменения. Снаружи яичник одетпокровным эпителием и состоит из коркового и мозгового вещества.
Оогенез ( за исключением завершающих этапов) проеткает в корковом веществе яичника и включается три фазы
Размножения
Роста
Созревания
Фаза размноженияовогонияпроисходит внутриутробно и завершаетсядо рождения, поэтому на протяжении всей последующей жизни женщины яичник служит своеобразным хранилищем половых клеток и при хирургических операциях на нем требуется максимальное сохранение его коры, содержащей половые клетки. Большая часть образовавшихся внутриутробно половых клеток гибнет, меньшая вступает вфазу роста, превращаясь впервичные овоциты (тетраплоидные клетки) развитие которыхблокируетсяна диплотенной стадии профазы первого деления мейоза. На стадии пахитены профазы ( как при сперматогенезе) происходит обмен сегментов хроматид, обеспечивающий генетическое разнообразие гамет.
Фаза ростаовоцита складывается из двух периодов: малого и большого. Первый отмечается до полового созревания в отсутствие гормональной стимуляции; второй происходит только после него под воздействием фолликуло-стимулирующего гормона и характеризуется периодическим вовлечением фолликулов в циклическое развитие, завершающееся их созреванием. Длительность интервала до вовлечения фолликула в окончательное развитие может быть значительной (для некоторых более 45 лет), причем их половые клетки в течение этого времени подвергаются воздействию неблагоприятных факторов.
Фаза созреванияначинается с возобновления деления первичных ооцитов в зрелых фолликулах непосредственно перед наступлением овуляции (выход яйцеклетки в брюшную полость). При первом делении созревания образуются вторичный овоцит ( с диплоидным содержанием ДНК) и мелкая почти лишенная цитоплазмы клетка – первое полярное тельце. Вторичный овоцит сразу же вступает во второе деление созревания, которое однако, останавливается в метафазе. При овуляции вторичный ооцит выделяется из яичника и поступает в маточную трубу, где в случае оплодотворения спермием завершает фазу созревания с образованием гаплоидной зрелой женской половой клетки (яйцеклетки) и второго полярного тельца. Полярные тельца нежизнеспособны и в дальнейшем разрушаются. В отсутствие оплодотворения половая клетка подвергается дегенерации на стадии вторичного овоцита.
Строение яичника взрослой женщины в репродуктивный период
С поверхности покрыт мезотелием, под которым располагается оболочка, образованная плотной соединительной тканью – белочной оболочкой. Под ней лежит корковое вещество, а в центре мозговое вещество. Мозговое вещество образовано рыхлой соединительной тканью, эпителиальным тяжами – остатки канальцев первичной почки. В корковом веществе большое количество кровеносных, лимфатических сосудов и нервных элементов. Основу (строму) коркового вещества образует рыхлая соединительная ткань. В строме в большом кол-ве располагаются различные фолликулы, желтые и белые тела на разных стадиях развития. В течение репродуктивного периода в яичнике происходит рост овоцита первого порядка в фолликуле.
Главный компонент коркового вещества это фолликулы находящиеся на различной стадии созревания. Каждый фолликул содержит одну женскую половую клетку, а также фолликулярные клетки эпителиальной природы. Последние лежат на базальной мембране, которая окружает фолликулярный эпителий с наружной стороны. Различают 4 вида фолликулы:
примордиальные
первичные
вторичные
третичные (граафовы пузырьки)
Примордиальные фолликулы – покоящиеся фолликулы от 30000-400000. Расположены в субкапсулярной зоне по размерам -самые мелкие. Фолликулярные клетки плоские, лежат вокруг половой клеткив один слой.
Первичные фолликулы( проснувшиеся фолликулы), вступившие в созревание, по размеру крупнее примордиальных. Вокруг половой клетки появляется блестящая оболочка, образованная гликопротеинами и глюкозамингликанами. Фолликулярные клетки – кубической формы и лежат в 1-2 слоя.
Вторичные фолликулы. Следующая стадия фолликула, размера увеличивается еще больше. Их образование уже связано с гормональным фоном ( воздействие ФСГ). Под его влиянием фолликулярные эпителиоциты начинают усиленно делится. Фолликулярный эпителий становится многослойным, синтезирует фолликулярную жидкость, которая содержит эстрогены. В нем появляется одна или несколько мелких полостей, заполненных жидкостью. Вокруг фолликула формируется дополнительная оболочка тека. Причем, данный признак (наличие теки) появляется раньше, чем полости, и является определяющим при идентификации вторичного фолликула.
Третичный фолликулдостигший своего максимального развития фолликул. По размеру – самый крупный и выпячивает поверхность яичника. Основной объем фолликула занят большой полость. С жидкость. Могут присутствовать также малые полости, еще не успевшие слиться с основной полостью. Как и вторичный фолликул окружен текальной оболочкой.
Строение теки – (покрышка вторичного и третичного фолликула) имеет два слоя –
внутренний слой а) содержит интерстициальные (текальные) клетки с округлым ядрами,б) в них происходят начальные стадии образования эстрогенных гормонов (конечные стадии протекают в фолликулярных клетках)
Наружный слой. Образован плотной волокнистой соединительной тканью. Клетки (фибробласты) имеют узкие ядра.
Кроме фолликулов в коре яичников могут присутствовать структуры, образующиеся из фолликулов
В менструальном цикле -> большая часть превращается в атрезирующие фолликулы > атретические тела > скопления интерстициальных клеток.
2 путь – а) половые клетки б) желтое тело (менструальное желтое тело или желтое тела беременности> белое тело (соединительнотканный рубец.
При образовании лютенизирующего гормона в гипофизе происходит разрыв фолликула и выходи из яичника половой клетки – овуляция. Половая клетки устремляется яицевод, где происходит деление и созревание ее. На месте лопнувшего фолликула происходит образование желтого тела. Его клетки продуцируют прогестерон.
Образование желтого тела.
Фолликулы разрываются, яйцеклетка выходит, фолликул наполняется кровью
Фолликулярные клетки и текалютеоциты и начинается усиленно делится и происходи васкуляризация.
Процессе желеститого . . .. . .. . клеток фолликулярного эпителия образуются лютеиновые клетки. Они крупные округлые, с ячеистой цитоплазмой, содержат желтый пигмент (лютеин) и вырабатывают гормон прогестерон. Эти клетки лежат практически сплошной массой. Как и друге эндокринные образования, желтое тело содержит многочисленные кровеносные сосуды, врастающие из теки. Вокруг желтого тела – волокнистая соединительная ткань, где текальные клетки уже не наблюдаются.
Помимо прогестерона клетки желтого тела синтезирует в небольших количестках эстрогены, андрогены, окитоцин, релаксин. прогестерон тормозит образование ФСГ и созревание нового фолликула в яичнике, влияет на слизистую матки и молочную железу.
Интерстициальные клетки активно пролиферируют, их образуется большое кол-во и затем образуется атретическое тело (интерстициальная железа). Продуцирует эстрогены. Биологический смысл – предотвращение явлений гиперовуляции, достигается определенный фон в крови эстрогенов перед моментом полового созревания.
Все преобразования в фолликулы называются овориальным циклом. Н происходит под влиянием гормонов в 2 фазы:
Фолликулярная фаза. Под влиянием ФСГ.
Лютеиновая. Под влиянием ЛГ, ЛТГ.
Изменения в яичниках вызывают изменения в других органах женской половой системы – яйцеводах, матке, влагалище, молочных железах.
Постменструальный период: 1-11 сутки(5-15)
Предменструальный период 12-24 сутки(16-28)
Менструация 25-28(1-4 сутки)
Пролиферация ->декреция
Яйцеводы.
Стенка яйцевода состоит : слизистой мышечной и серозный облочкек. При этом слизистая образует крупные разветвленные продольные складки, которые закрывают большую часть просвета трубы. Эпителий слизистой – однослойный, мышечная оболочка из двух слоев: циркулярного и продольного.
Матка. Имеет три оболочки : эндометрий , миометрий, периметрий. Когда я учился на первом курсе препод всегда на себе показывал на себе маточные трубы и прочее.
Эндометрий образован однослойным призматическим эпителием и собственной пластинкой. реснитчатые эпителиоциты и секреторные эпителиоциты. Собственная пластинка образована рыхлой волокнистой соединительной тканью , в ней находятся многочисленные маточные железы, трубчатые формы, выпячивания собственной пластинки. Их количество размеры, глубина, активность секреции зависит от фазы овориально-менструального цикла.
Строение энодметрия в предменструальном цикле. Подразделяется на два слоя: поверхностный Функциональный (большой по толщине) – отторгается при менструации; узкий базальный слой – сохраняется при менструации. Один гинеколог сказал менструации это плач матки по неоплодотворенной яйцеклетке.
Многочисленные маточные железы, пронизывающие эндометрий, распространяются на оба слоя эндометрия ( и даже подчас внедряются в мышечную оболочку). Поэтому после менструации в базальном слое сохраняются донышки этих желез, что делает возможным их последующие восстановление.
У большинства женщин достигших половой зрелости, ментсруации повторяются регулярно через 28 дней. В оварильно-менструалльной цикле различают три периода или фазы: менструальный (фаза дескмации эндометрия), которым заканчивается предыдущий менструальный цикл, постменструальный период ( фаза пролиферации эндометрия) и ,наконец, предменструальный период (функциональна фаза или фаза секреции).
ЭНДОМЕТРИЙ -
Менструальный период (МП).На протяжении предменструальной фазы под влиянием прогестерона кровеносные сосуды эндометрия достигают максимального развития. По мере того как к концу предменструального периода жёлтое тело в яичнике начинает атрофироваться, прекращается выработка прогестерона. Вследствие этого начинаются спазмы спиралевидных артерий, результатом чего оказывается значительное уменьшение притока крови к эндометрию……
Постменструальный период (ПП).Этот период начинается вслед за окончанием менструации. В этот момент эндометрий представлен только базальным слоем, в котором остались дистальные отделы маточных желёз. Начинается регенерация функционального слоя, поэтому данный период называется пролиферативной фазой. Продолжается с 5-го по 14-15 день цикла. Маточные железы в ПП растут быстро, но не секретируют. Рост эндометрия стимулируется эстрогенами, которые продуцируются растущими фолликулами. Следовательно, во время ПП в яичнике происходит рост очередного фолликула, который достигает стадии зрелого (третичного) к 14-му дню цикла.
Предменструальный период (ПрП). В конце ПП после овуляции в яичнике образуется жёлтое тело, вырабатывающее прогестерон. Он активирует маточные железы, начинающие секретировать. Толщина эндометрия увеличивается. В клетках соединительнотканной стромы тоже откладываются глыбки гликогена и капельки липидов. Некоторые из этих клеток дифференцируются в децидуальные. Если произошло оплодотворение, то эндометрий участвует в формировании плаценты. Если же оплодотворение не состоялось, то функциональный слой эндометрия разрушается и отторгается при очередной менструации.
МИОМЕТРИЙ.Самая толстая оболочка стенки матки, включает 3 нерезко разграниченных мышечных слоя:
Подсосудистый (слизистый) – внутренний слой, с косым расположением пучков гладкомышечных клеток;
Сосудистый (средний) – наиболее широкий, содержит крупные сосуды (во время родов после отделения плаценты способствуют прекращению кровотечения). Пучки гладкомышечных клеток лежат циркулярно или спирально;
Надсосудистый (подсерозный) – наружный, с косым или продольным расположением пучков гладкомышечных клеток.
ПЕРИМЕТРИЙимеет типичное строение серозной оболочки (мезотелий с подлежащей соединительной тканью). Он покрывает матку не полностью, в тех участках, где он отсутствует имеется адвентиция.
Шейка матки. Отличается тем, что её просвет имеет вид узкого канала, а та часть шейки, которая выступает во влагалище, покрыта слизистой оболочкой с обеих сторон –внутренней(со стороны канала) инаружней(со стороны влагалища).Слизистая оболочка канала шейки(цервикальный канал) покрыта однослойным призматическим эпителием.Слизистая оболочка наружной поверхности(влагалищная часть шейки матки) покрыта многослойным плоским неороговевающим эпителием.Мышечная оболочкашейки матки представлена мощным циркулярным слоем гладкомышечных клеток, составляющих сфинктер матки, при сокращении которого выжимается слизь из шеечных желез. При расслаблении этого мышечного кольца возникает аспирация (всасывание), способствующая втягиванию в матку спермы.
Влагалищемышечно-фиброзная трубка длинной 8-10 см.
Слизистая оболочка – эпителий многослойный плоский, частично ороговевающий. Поверхностные клетки богаты гликогеном. Собственная пластинка образует сосочки. В рвс ткани эластические волокна и лимфоциты.
Мышечная оболочка – продольные пучки гладких миоцитов.
Адвентиция – образована рвс тканью. Содержит венозные сплетения.
Цитологическая классификация влагалищного эпителия.
Базальные клетки – мелкие, округлые, резко базофильные, с тёмными ядрами, высоким ядерно-цитоплазматическим соотношением;
Парабазальные – мелкие, округлые, овальные, базофильны, образуют «хвосты» (вытянутые участки);
Промежуточные – крупные, полигональные, со светлой базофильной или эозинофильной цитоплазмой;
Поверхностные – крупные, плоские, полигональные, эозинофильной (изредка базофильной) цитоплазма, мелкие тёмные (пикнотические) ядра.
Значение содержания клеток разных типов в мазке: базальные клетки могут оказаться в мазке лишь при травме эпителия, парабазальные лишь при резко выраженной эстрогенной недостаточности, промежуточные (признак созревания эпителия), поверхностные (максимальный уровень созревания).
Индекс созревания – соотношение парабазальных/промежуточных/поверхностных клеток, оценивает насыщенность организма эстрогенами, %. При резкой атрафии эпителия (вследствие дефицита гормонов) равен 100-0-0, при умеренной 70-30-0 максимальная доля поверхностных клеток соответствует времени овуляции (0-5-95), в течение большей части цикла представлены как поверхностные, так и промежуточные клетки.
Молочная железа.Является частью репродуктивной системы, её структура…
Представляет собой видоизменённые потовые железы кожи с апокриновым типом секреции. В каждой железе, или долек, которые разделены прослойками жировой и соединительной ткани. Каждая железистая долька имеет свой выводной проток. На своем значительном протяжении эти протоки расширены, образуя млечные синусы, перед кормлением здесь скапливается молоко. Концевые части протоков сужены и открываются в соске железы млечными отверстиями. Число отверстий (8-15) немного меньше числа долек, т.к. некоторые протоки сливаются друг с другом.
До полового созреваниямолочная железа состоит из небольшого числа долей, образованных короткими эпителиальными тяжами, которые располагаются среди волокнистой соединительной и жировой ткани, по сути, представляя собой систему протоков.
При половом созреваниипроисходит рост и ветвление протоков. С каждым половым циклом они удлиняются, в основном, под действием эстрогенов. Под влиянием прогестерона конечные участки протоков («терминальные почки») умеренно пролиферируют, регрессируя в следующей фазе.
При беременности отмечается активация функции железы уже на ранних её сроках под влиянием высоких концентраций эстрагенов и прогестерона. При этом происходит резкое разрастание эпителиальной ткани железы с удлинением и ветвлением протоков и началом развития альвеол. Объём жировой и волокнистой соединительной тканей уменьшается. К концу беременности пролиферация эпителиальных клеток завершается, объём железы увеличивается за счёт их гепертрофии и накопления в альвеолах секреторного продукта с высоким содержанием белка и низким - жиров.
Лактирующая (функционально активная) железа образована дольками, состоящими из альвеол, между которыми располагаются внутридольковые протоки. Форма клеток в альвеолах варьирует в зависимости от степени и фазы секреции.
Эндометрий делится на 3 отдела: базальный, капсульный и париетальный. Первые два образуются в результате расслоения эндометрия при внедрении в него зародыша.
studfiles.net
(12)Женская половая система(Гистология)
Женская половая система.
Развитие женской половой системы.
Как и в мужском зародыше, первичные половые клетки (гоноциты)впервые появляются в стенке желточного мешка. Отсюда они мигрируют по кровеносным сосудам и внедряются в утолщение эпителия (половые шнуры) на поверхности первичной почки. Влияние окружающих эпителиоцитов, определяет направление дальнейшего развития гоноцитов – но теперь уже в сторону женских половых клеток. С этого момента половые клетки называютсяпрооогониями, развитие половых клеток –оогенезом.
Таблица!!! (перепиши)
Яичник.
Яичник выполняет две функции – генеративную (оброзование зрелых женских половых клеток) и эндокринную (синтез женских половых гормонов). В репродуктивном периоде его строение претерпевает постоянные циклические изменения. Снаружи яичник одетпокровным эпителием и состоит из коркового и мозгового вещества.
Оогенез ( за исключением завершающих этапов) протекает в корковом веществе яичника и включается три фазы
Размножения
Роста
Созревания
Фаза размноженияовогонияпроисходит внутриутробно и завершаетсядо рождения, поэтому на протяжении всей последующей жизни женщины яичник служит своеобразным хранилищем половых клеток и при хирургических операциях на нем требуется максимальное сохранение его коры, содержащей половые клетки. Большая часть образовавшихся внутриутробно половых клеток гибнет, меньшая вступает вфазу роста, превращаясь впервичные овоциты (тетраплоидные клетки) развитие которыхблокируетсяна диплотенной стадии профазы первого деления мейоза. На стадии пахитены профазы ( как при сперматогенезе) происходит обмен сегментов хроматид, обеспечивающий генетическое разнообразие гамет.
Фаза ростаовоцита складывается из двух периодов: малого и большого. Первый отмечается до полового созревания в отсутствие гормональной стимуляции; второй происходит только после него под воздействием фолликулостимулирующего гормона и характеризуется периодическим вовлечением фолликулов в циклическое развитие, завершающееся их созреванием. Длительность интервала до вовлечения фолликула в окончательное развитие может быть значительной (для некоторых более 45 лет), причем их половые клетки в течение этого времени подвергаются воздействию неблагоприятных факторов.
Фаза созреванияначинается с возобновления деления первичных ооцитов в зрелых фолликулах непосредственно перед наступлением овуляции (выход яйцеклетки в брюшную полость). При первом делении созревания образуются вторичный овоцит (с диплоидным содержанием ДНК) и мелкая почти лишенная цитоплазмы клетка – первое полярное тельце. Вторичный овоцит сразу же вступает во второе деление созревания, которое, однако, останавливается в метафазе. При овуляции вторичный ооцит выделяется из яичника и поступает в маточную трубу, где в случае оплодотворения спермием завершает фазу созревания с образованием гаплоидной зрелой женской половой клетки (яйцеклетки) и второго полярного тельца. Полярные тельца нежизнеспособны и в дальнейшем разрушаются. В отсутствие оплодотворения половая клетка подвергается дегенерации на стадии вторичного овоцита.
Строение яичника взрослой женщины в репродуктивный период
С поверхности покрыт мезотелием, под которым располагается оболочка, образованная плотной соединительной тканью – белочной оболочкой. Под ней лежит корковое вещество, а в центре мозговое вещество. Мозговое вещество образовано рыхлой соединительной тканью, эпителиальным тяжами – остатки канальцев первичной почки. В корковом веществе большое количество кровеносных, лимфатических сосудов и нервных элементов. Основу (строму) коркового вещества образует рыхлая соединительная ткань. В строме в большом кол-ве располагаются различные фолликулы, желтые и белые тела на разных стадиях развития. В течение репродуктивного периода в яичнике происходит рост овоцита первого порядка в фолликуле.
Главный компонент коркового вещества это фолликулы находящиеся на различной стадии созревания. Каждый фолликул содержит одну женскую половую клетку, а также фолликулярные клетки эпителиальной природы. Последние лежат на базальной мембране, которая окружает фолликулярный эпителий с наружной стороны. Различают 4 вида фолликулы:
примордиальные
первичные
вторичные
третичные (Граафовы пузырьки)
Примордиальные фолликулы – покоящиеся фолликулы от 30000-400000. Расположены в субкапсулярной зоне по размерам -самые мелкие. Фолликулярные клетки плоские, лежат вокруг половой клеткив один слой.
Первичные фолликулы(проснувшиеся фолликулы), вступившие в созревание, по размеру крупнее примордиальных. Вокруг половой клетки появляется блестящая оболочка, образованная гликопротеинами и глюкозамингликанами. Фолликулярные клетки – кубической формы и лежат в 1-2 слоя.
Вторичные фолликулы. Следующая стадия фолликула, размера увеличивается еще больше. Их образование уже связано с гормональным фоном (воздействие ФСГ). Под его влиянием фолликулярные эпителиоциты начинают усиленно делится. Фолликулярный эпителий становится многослойным, синтезирует фолликулярную жидкость, которая содержит эстрогены. В нем появляется одна или несколько мелких полостей, заполненных жидкостью. Вокруг фолликула формируется дополнительная оболочка тека. Причем, данный признак (наличие теки) появляется раньше, чем полости, и является определяющим при идентификации вторичного фолликула.
Третичный фолликул -достигший своего максимального развития фолликул. По размеру – самый крупный и выпячивает поверхность яичника. Основной объем фолликула занят большой полость. С жидкость. Могут присутствовать также малые полости, еще не успевшие слиться с основной полостью. Как и вторичный фолликул окружен текальной оболочкой.
Строение теки – (покрышка вторичного и третичного фолликула) имеет два слоя –
внутренний слой а) содержит интерстициальные (текальные) клетки с округлым ядрами, б) в них происходят начальные стадии образования эстрогенных гормонов (конечные стадии протекают в фолликулярных клетках)
Наружный слой. Образован плотной волокнистой соединительной тканью. Клетки (фибробласты) имеют узкие ядра.
Кроме фолликулов в коре яичников могут присутствовать структуры, образующиеся из фолликулов
В менструальном цикле -> большая часть превращается в атрезирующие фолликулы > атретические тела > скопления интерстициальных клеток.
2 путь – а) половые клетки б) желтое тело (менструальное желтое тело или желтое тела беременности> белое тело (соединительнотканный рубец.
При образовании лютенизирующего гормона в гипофизе происходит разрыв фолликула и выходи из яичника половой клетки – овуляция. Половая клетки устремляется яйцевод, где происходит деление и созревание ее. На месте лопнувшего фолликула происходит образование желтого тела. Его клетки продуцируют прогестерон.
Образование желтого тела.
Фолликулы разрываются, яйцеклетка выходит, фолликул наполняется кровью
Фолликулярные клетки и тека, лютеоциты и начинается усиленно делится и происходи васкуляризация.
Процессе железистого метаморфоза клеток фолликулярного эпителия образуются лютеиновые клетки. Они крупные округлые, с ячеистой цитоплазмой, содержат желтый пигмент (лютеин) и вырабатывают гормон прогестерон. Эти клетки лежат практически сплошной массой. Как и другие эндокринные образования, желтое тело содержит многочисленные кровеносные сосуды, врастающие из теки. Вокруг желтого тела – волокнистая соединительная ткань, где текальные клетки уже не наблюдаются.
Помимо прогестерона клетки желтого тела синтезирует в небольших количествах эстрогены, андрогены, окситоцин, релаксин. прогестерон тормозит образование ФСГ и созревание нового фолликула в яичнике, влияет на слизистую матки и молочную железу.
Интерстициальные клетки активно пролиферируют, их образуется большое кол-во и затем образуется атретическое тело (интерстициальная железа). Продуцирует эстрогены. Биологический смысл – предотвращение явлений гиперовуляции, достигается определенный фон в крови эстрогенов перед моментом полового созревания.
Все преобразования в фолликулы называются овариальным циклом. Происходит под влиянием гормонов в 2 фазы:
Фолликулярная фаза. Под влиянием ФСГ.
Лютеиновая. Под влиянием ЛГ, ЛТГ.
Изменения в яичниках вызывают изменения в других органах женской половой системы – яйцеводах, матке, влагалище, молочных железах.
Постменструальный период: 1-11 сутки(5-15)
Предменструальный период 12-24 сутки(16-28)
Менструация 25-28(1-4 сутки)
Пролиферация ->декреция
Яйцеводы.
Стенка яйцевода состоит: слизистой, мышечной и серозной оболочек. При этом слизистая образует крупные разветвленные продольные складки, которые закрывают большую часть просвета трубы. Эпителий слизистой – однослойный, мышечная оболочка из двух слоев: циркулярного и продольного.
Матка. Имеет три оболочки: эндометрий, миометрий, периметрий. Когда я учился на первом курсе, препод всегда на себе показывал на себе маточные трубы и прочее.
Эндометрий образован однослойным призматическим эпителием и собственной пластинкой. реснитчатые эпителиоциты и секреторные эпителиоциты. Собственная пластинка образована рыхлой волокнистой соединительной тканью , в ней находятся многочисленные маточные железы, трубчатые формы, выпячивания собственной пластинки. Их количество размеры, глубина, активность секреции зависит от фазы овариально-менструального цикла.
Строение эндометрия в предменструальном цикле. Подразделяется на два слоя: поверхностный Функциональный (большой по толщине) – отторгается при менструации; узкий базальный слой – сохраняется при менструации. Один гинеколог сказал менструации это плач матки по неоплодотворенной яйцеклетке.
Многочисленные маточные железы, пронизывающие эндометрий, распространяются на оба слоя эндометрия ( и даже подчас внедряются в мышечную оболочку). Поэтому после менструации в базальном слое сохраняются донышки этих желез, что делает возможным их последующие восстановление.
У большинства женщин достигших половой зрелости, менструации повторяются регулярно через 28 дней. В овариально-менструальном цикле различают три периода или фазы: менструальный (фаза десквамации эндометрия), которым заканчивается предыдущий менструальный цикл, постменструальный период ( фаза пролиферации эндометрия) и, наконец, предменструальный период (функциональна фаза или фаза секреции).
ЭНДОМЕТРИЙ -
Менструальный период (МП).На протяжении предменструальной фазы под влиянием прогестерона кровеносные сосуды эндометрия достигают максимального развития. По мере того как к концу предменструального периода жёлтое тело в яичнике начинает атрофироваться, прекращается выработка прогестерона. Вследствие этого начинаются спазмы спиралевидных артерий, результатом чего оказывается значительное уменьшение притока крови к эндометрию……
Постменструальный период (ПП).Этот период начинается вслед за окончанием менструации. В этот момент эндометрий представлен только базальным слоем, в котором остались дистальные отделы маточных желёз. Начинается регенерация функционального слоя, поэтому данный период называется пролиферативной фазой. Продолжается с 5-го по 14-15 день цикла. Маточные железы в ПП растут быстро, но не секретируют. Рост эндометрия стимулируется эстрогенами, которые продуцируются растущими фолликулами. Следовательно, во время ПП в яичнике происходит рост очередного фолликула, который достигает стадии зрелого (третичного) к 14-му дню цикла.
Предменструальный период (ПрП). В конце ПП после овуляции в яичнике образуется жёлтое тело, вырабатывающее прогестерон. Он активирует маточные железы, начинающие секретировать. Толщина эндометрия увеличивается. В клетках соединительнотканной стромы тоже откладываются глыбки гликогена и капельки липидов. Некоторые из этих клеток дифференцируются в децидуальные. Если произошло оплодотворение, то эндометрий участвует в формировании плаценты. Если же оплодотворение не состоялось, то функциональный слой эндометрия разрушается и отторгается при очередной менструации.
МИОМЕТРИЙ.Самая толстая оболочка стенки матки, включает 3 нерезко разграниченных мышечных слоя:
Подсосудистый (слизистый) – внутренний слой, с косым расположением пучков гладкомышечных клеток;
Сосудистый (средний) – наиболее широкий, содержит крупные сосуды (во время родов после отделения плаценты способствуют прекращению кровотечения). Пучки гладкомышечных клеток лежат циркулярно или спирально;
Надсосудистый (подсерозный) – наружный, с косым или продольным расположением пучков гладкомышечных клеток.
ПЕРИМЕТРИЙимеет типичное строение серозной оболочки (мезотелий с подлежащей соединительной тканью). Он покрывает матку не полностью, в тех участках, где он отсутствует имеется адвентиция.
Шейка матки. Отличается тем, что её просвет имеет вид узкого канала, а та часть шейки, которая выступает во влагалище, покрыта слизистой оболочкой с обеих сторон –внутренней(со стороны канала) инаружной(со стороны влагалища).Слизистая оболочка канала шейки(цервикальный канал) покрыта однослойным призматическим эпителием.Слизистая оболочка наружной поверхности(влагалищная часть шейки матки) покрыта многослойным плоским неороговевающим эпителием.Мышечная оболочкашейки матки представлена мощным циркулярным слоем гладкомышечных клеток, составляющих сфинктер матки, при сокращении которого выжимается слизь из шеечных желез. При расслаблении этого мышечного кольца возникает аспирация (всасывание), способствующая втягиванию в матку спермы.
Влагалищемышечно-фиброзная трубка длинной 8-10 см.
Слизистая оболочка – эпителий многослойный плоский, частично ороговевающий. Поверхностные клетки богаты гликогеном. Собственная пластинка образует сосочки. В рвс ткани эластические волокна и лимфоциты.
Мышечная оболочка – продольные пучки гладких миоцитов.
Адвентиция – образована рвс тканью. Содержит венозные сплетения.
Цитологическая классификация влагалищного эпителия.
Базальные клетки – мелкие, округлые, резко базофильные, с тёмными ядрами, высоким ядерно-цитоплазматическим соотношением;
Парабазальные – мелкие, округлые, овальные, базофильны, образуют «хвосты» (вытянутые участки);
Промежуточные – крупные, полигональные, со светлой базофильной или эозинофильной цитоплазмой;
Поверхностные – крупные, плоские, полигональные, эозинофильной (изредка базофильной) цитоплазма, мелкие тёмные (пикнотические) ядра.
Значение содержания клеток разных типов в мазке: базальные клетки могут оказаться в мазке лишь при травме эпителия, парабазальные лишь при резко выраженной эстрогенной недостаточности, промежуточные (признак созревания эпителия), поверхностные (максимальный уровень созревания).
Индекс созревания – соотношение парабазальных/промежуточных/поверхностных клеток, оценивает насыщенность организма эстрогенами, %. При резкой атрофии эпителия (вследствие дефицита гормонов) равен 100-0-0, при умеренной 70-30-0 максимальная доля поверхностных клеток соответствует времени овуляции (0-5-95), в течение большей части цикла представлены как поверхностные, так и промежуточные клетки.
Молочная железа. Является частью репродуктивной системы, её структура…
Представляет собой видоизменённые потовые железы кожи с апокриновым типом секреции. В каждой железе, или долек, которые разделены прослойками жировой и соединительной ткани. Каждая железистая долька имеет свой выводной проток. На своем значительном протяжении эти протоки расширены, образуя млечные синусы, перед кормлением здесь скапливается молоко. Концевые части протоков сужены и открываются в соске железы млечными отверстиями. Число отверстий (8-15) немного меньше числа долек, т.к. некоторые протоки сливаются друг с другом.
До полового созреваниямолочная железа состоит из небольшого числа долей, образованных короткими эпителиальными тяжами, которые располагаются среди волокнистой соединительной и жировой ткани, по сути, представляя собой систему протоков.
При половом созреваниипроисходит рост и ветвление протоков. С каждым половым циклом они удлиняются, в основном, под действием эстрогенов. Под влиянием прогестерона конечные участки протоков («терминальные почки») умеренно пролиферируют, регрессируя в следующей фазе.
При беременности отмечается активация функции железы уже на ранних её сроках под влиянием высоких концентраций эстрогенов и прогестерона. При этом происходит резкое разрастание эпителиальной ткани железы с удлинением и ветвлением протоков и началом развития альвеол. Объём жировой и волокнистой соединительной тканей уменьшается. К концу беременности пролиферация эпителиальных клеток завершается, объём железы увеличивается за счёт их гипертрофии и накопления в альвеолах секреторного продукта с высоким содержанием белка и низким - жиров.
Лактирующая (функционально активная) железа образована дольками, состоящими из альвеол, между которыми располагаются внутридольковые протоки. Форма клеток в альвеолах варьирует в зависимости от степени и фазы секреции.
Эндометрий делится на 3 отдела: базальный, капсульный и париетальный. Первые два образуются в результате расслоения эндометрия при внедрении в него зародыша.
studfiles.net