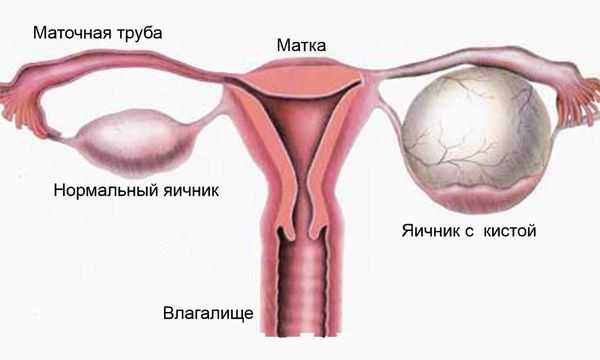
Диффузия яичников что это такое
Дисфункция яичников
Бывает так, что у женщины – задержка менструации, но она на миллион процентов уверена, что не беременна. Или, наоборот, месячные идут часто. И в первом, и во втором примере наблюдается нерегулярность менструального цикла. В таких случаях специалисты говорят о дисфункции яичников. Что это означает? Насколько опасно? И возможна ли беременность при таком диагнозе?
Что такое дисфункция яичников, и какие симптомы могут свидетельствовать о ее наличии?
Если менструальный цикл женщины в норме, то его продолжительность составляет 28-31 день. Из них 3-7 дней – длительность менструации, а 21-30 дней – интервал между ними. В среднем организм женщины за одну менструацию теряет 50-100 миллилитров крови. Если у женщины наблюдается хоть одно отклонение от этой нормы, то врачи говорят о дисфункции яичников, то есть о нарушении их гормональной функции.
Само понятие «дисфункция яичников» болезнью не является. Это следствие определенных заболеваний. Верными «спутниками» дисфункции яичников являются эндометриоз, мастопатия, миома матки, бесплодие. Особенно это относится к женщинам, чей возраст превышает 40 лет. Нарушения гормональных функций яичников может быть сигналом о внематочной беременности или опухолевых заболеваниях. Отсюда напрашивается закономерный вывод, что с возрастом каждая женщина просто обязана вести менструальный календарь и регулярно посещать гинеколога. Если отметки в календаре свидетельствуют о сдвигах в ту или иную сторону – это серьезный повод для обращения к специалисту. Но оставлять без внимания симптомы дисфункции нельзя.
Из ярких симптомов дисфункции яичников – тянущие боли внизу живота как перед, так и во время менструации. Иногда боль бывает сильной – «острой» – и распространяется по всему животу. У многих женщин перед началом менструации отмечается общая слабость, вялость, апатия. Может повышаться температура тела, учащаться сердцебиение, появляться головокружение. Женщины могут быть чрезвычайно раздражительными и агрессивными или, наоборот, плаксивыми. В случае длительного и обильного кровотечения проявляются признаки анемии.
Признаки дисфункции яичников могут пройти самостоятельно, но ненадолго. Если заболевание, которое привело к данному состоянию, не лечить должным образом, то симптомы вернутся через определенное время.
Дисфункция яичников — сигнал, что с организмом «что-то не так», а поэтому необходимо срочно обратиться к врачу.
Причины дисфункции яичников
Причин, которые вызывают подобные гормональные нарушения, довольно много. Среди них – врожденные и приобретенные дефекты яичников, разнообразные эндокринные заболевания, болезни женских половых органов (в частности воспалительные процессы в яичниках и маточных трубах, аденомиоз, эндометриоз, опухоли яичников, фибромиома матки, рак шейки и тела матки), стрессы и неврозы, «сдвиг» с правильного положения внутриматочной спирали, искусственное прерывание беременности (аборт), другие природные и физические факторы. Среди заболеваний эндокринной системы стоит отметить сахарный диабет, ожирение, болезни щитовидной железы и надпочечников. Все эти заболевания становятся причиной гормонального дисбаланса, который напрямую влияет на репродуктивную сферу.
Если говорить об аборте, то стоит отметить, что особо опасным является искусственное прерывание первой беременности. В результате резкого обрывания и прекращения процессов, происходящих в организме будущей матери, происходят изменения, которые нередко приводят к устойчивой дисфункции яичников и, следовательно, повышают риск развития бесплодия.
Иногда несоблюдение правил личной гигиены также становится причиной развития данного состояния. Если кишечник женщины инфицирован, то инфекция может распространиться через кровеносные сосуды на яичники.
Диагностика
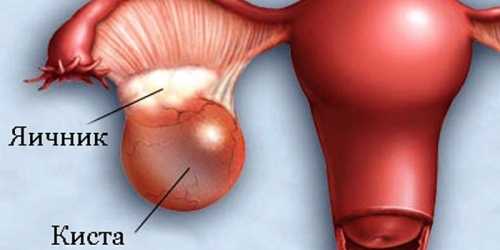
Заподозрить дисфункцию яичников может гинеколог при очередном осмотре. Лучше, если это будет не просто гинеколог, а гинеколог-эндокринолог. Сначала специалист должен исключить хирургическую патологию (к примеру, трубную беременность или кисты яичников), внимательно изучить менструальный календарь женщины, выслушать жалобы пациентки.
Установить диагноз можно при помощи ультразвукового исследования, гистологического исследования соскоба, проведения анализов (микроскопия, посев на флору отделяемого из половых путей, ПЦР).
Также установить дисфункцию яичников можно, проведя исследование:
- гормонального фона посредством взятия анализа мочи и крови из вены;
- состояния гипофиза, головного мозга, эндометрия (внутреннего слоя матки).
Какое именно обследование будет назначено в каждом конкретном случае – зависит от симптомов. Но все женщины должны быть проинформированы: если существуют хотя бы малейшие подозрения на дисфункцию яичников, т следует обратиться к специалисту.
Если диагноз установлен стопроцентно, врач составляет схему лечения. Для этого, в первую очередь, необходимо устранить заболевания, которые привели к данному состоянию. Лечение может основываться как на гормональной терапии, так и на противовоспалительных, рассасывающих, иммуномодулирующих, антибактериальных и противовирусных методах. В некоторых случаях будет рекомендовано физиотерапевтическое и санаторно-курортное лечение, прием витаминов и иногда — успокоительных средств. Все действия врачей в подобных ситуациях направлены на устранение причин, вызывающих дисфункцию яичников, и восстановление менструального цикла.
Женщинам, которые когда-нибудь боролись с дисфункцией яичников, в качестве контрацептивного средства нельзя использовать внутриматочную спираль.
Дисфункция яичников: беременность возможна?
После прохождения курса лечения и восстановления менструального цикла беременность у таких женщин вполне возможна. Правда, этих женщин более тщательно наблюдают в течение всех девяти месяцев ожидания малыша. Также им прописана медикаментозная гормональная поддержка.
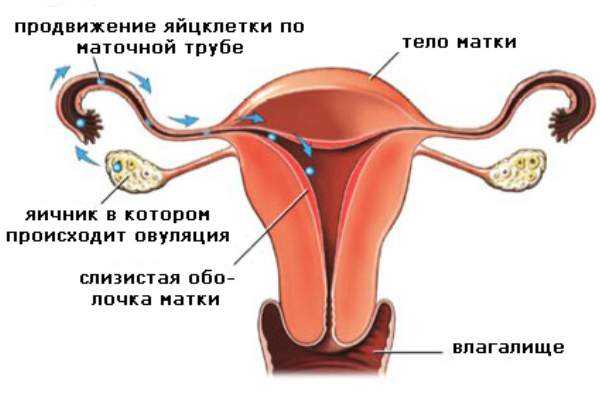
Если же не лечить дисфункцию, то шансы на успех – ничтожно малы. В первую очередь, это связано с тем, что при дисфункции яичников наблюдается отсутствие овуляции. А без овуляции беременность абсолютно невозможна. Для тех, кто не знает, что означает это слово, скажем вкратце: овуляция – процесс выхода созревшей (готовой к оплодотворению) яйцеклетки из фолликула. А если яйцеклетки созревшей нет, то и оплодотворять нечего. Поэтому желающим забеременеть на фоне дисфункции яичников «светит» длительное лечение и стимуляция овуляции при помощи специальных гормональных препаратов.
Тем не менее, ничто в жизни не может сравниться с радостью материнства! А поэтому любые действия, пусть даже длительные и порой утомляющие, вполне оправданы и окупятся с лихвой, когда обычная женщина станет женщиной-матерью и когда она четко осознает, что центр ее вселенной отныне находится в детской кроватке.
Будьте здоровы и пусть у вас все получится!
Специально для beremennost.net Ольга Ризак
beremennost.net
Нарушение функции яичников
Дисфункция яичников – это патологическое состояние, при котором яичники женщины не способны выполнять свои естественные функции – продуцировать гормоны и половые клетки. Обычно это возникает на фоне гормональных сбоев. Болезнь осложняет жизнь женщины, приносит неприятные ощущения, перепады настроения, делает невозможной беременность.
Симптомы дисфункции яичников

Что такое дисфункция яичников? Патология определяется следующими признаками:
- нарушение естественного менструального цикла;
- отсутствие менструаций в течение 6 месяцев и более;
- менструальные выделения либо очень редкие, либо обильные;
- непривычные цвет и запах выделений;
- жжение и боль в промежности;
- кровотечения, происходящие в период между менструациями;
- прекращение овуляции;
- болевые ощущения в нижней части живота;
- появление предменструального синдрома, проявляющегося как сильная усталость, апатия, раздражительность перед началом ежемесячных кровотечений;
- неспособность выносить плод, частые выкидыши.
Достаточно одного симптома, чтобы говорить об опасности развития дисфункции яичников. Но иногда явные признаки болезни могут свидетельствовать о других проблемах с репродуктивной системой, способных привести к более тяжелым состояниям. Поэтому очень важно незамедлительно обращаться к специалисту при наличии жалоб и своевременно начать лечение дисфункции яичников.
К чему приводит дисфункция яичников?
Основная проблема, возникающая при угасании нормальных функций яичников –невозможность забеременеть. В таком состоянии женский организм не способен производить яйцеклетки, что делает оплодотворение невозможным. Если проблема не была вовремя обнаружена, болезнь переходит в хроническую стадию, поэтому ее нужно вовремя лечить.
Длительное игнорирование тревожных симптомов может привести к негативным последствиям: развитию мастопатии, эндометриоза, миомы матки, возможна внематочная беременность. Если вовремя не принять меры, развивается бесплодие, увеличивается риск развития онкологических заболеваний. Женщинам после 40 лет стоит быть особенно внимательными при появлении признаков угасания функции яичников.
Причины появления дисфункции яичников
Причинами возникновения болезни являются все те случаи, которые способны нарушить гормональный баланс и менструальный цикл. А именно:
- венерические заболевания;
- воспалительные процессы, затрагивающие органы таза или любую другую часть тела;
- нарушение нормальной работы желез внутренней секреции;
- болезни эндокринной системы: ожирение, диабет, нарушение работы надпочечников и щитовидной железы;
- травмы головы, в результате которых произошло повреждение гипофиза – производителя гормонов, отвечающих за ежемесячное производство яичниками половозрелых яйцеклеток;
- непрофессиональная установка внутриматочной спирали;
- самопроизвольные или искусственно вызванные аборты;
- длительные стрессы, усталость, недосыпание, плохое питание;
- смена климатической зоны;
- прием некоторых лекарственных препаратов.
Климактерическая дисфункция яичников

Дисфункцию яичников подразделяют на:
- ювенальную, проявляющуюся в юном возрасте;
- климактерическую, характерную для более взрослых женщин.
Ювениальную стадию можно и нужно лечить. Как правило, климактерическая дисфункция яичников – это естественное угасание их нормальной деятельности. Но иногда ее провоцируют гипертоническая болезнь, набор лишнего веса, ожирение, диабет, расстройства центральной нервной системы. Такое состояние повышает риск развития ишемической болезни сердца, разрушения костной ткани.
Об угасании функций яичников у женщин старшего возраста свидетельствует менопауза – прекращение менструаций в период от 6 месяцев и более без явных причин. Обычно это наступает в возрасте 45 – 55 лет, когда в организме наступает спад продукции эстрогена. При этом могут возникать характерные симптомы:
- обильное потоотделение;
- беспокойный сон;
- частые позывы к мочеиспусканию;
- сухость кожи и слизистых оболочек влагалища;
- приливы жара, вызванные повышением лютеинизирующего гормона и снижением эстрогена, сопровождается покраснением кожи.
- раздражительность и беспокойство.
Возрастное изменение функции яичников необратимо. Но снять неприятные симптомы может гормонозаместительная терапия. Она проводится один раз в пять лет. Применяются как естественные гормоны, так и их синтетические аналоги. Однако есть противопоказания, при которых гормонозаместительная процедура невозможна. Это подозрения на развитие эндометриоза стенок матки, варикозное расширение вен с риском тромбоэмболии, нарушение свертываемости крови, болезни печени, почек, эндокринной системы, камни в желчном пузыре. Тогда прибегают к альтернативным методам – приему биоидентичных гормонов, эстроген-рецепторных модуляторов, фитогормонов. Это вещества сходные по строению с натуральными гормонами, но имеют менее выраженный эффект.
Диагностикой этого нарушения занимается гинеколог-эндокринолог. Он назначает исследования, позволяющие выявить состояние гормонального фона:
- фолликулостимулирующий гормон (ФСГ);
- лютеинизирующий (ЛГ);
- прогестерон;
- эстроген;
- пролактин;
- гормоны надпочечников;
- гормоны щитовидной железы.
Дополнительно будет назначено УЗИ органов малого таза, щитовидки, надпочечников, посев из влагалища на флору, микроскопирование, ПЦР – анализ, гистологическое исследование эндометрия полости матки. При необходимости проводят исследование состояния головного мозга. Ведь иногда причиной гормонального расстройства может быть поражение гипофиза.
Набор необходимых диагностических исследований подбирается индивидуально в каждом конкретном случае, что определяет лечение дисфункции яичников. Поэтому может отличаться от перечисленного перечня.
Лечение дисфункции яичников

При наличии критических состояний (кровотечения) лечение, прежде всего, направлено на их устранение. И лишь затем выясняются главные причины дисфункции яичников.
Если это инфекция или воспалительный процесс, то назначают терапию антибиотиками. Основное лечение включает нормализацию менструального цикла, что достигается после приема специально подобранных гормональных препаратов. Так терапия прогестероном в последней трети цикла способна возобновить овуляцию.
Если необходимо, врач прописывает прием иммуностимуляторов и витаминов, гомеопатических препаратов, пищевых добавок. Женщине рекомендуют нормализовать режим питания, увеличить количество времени для сна, внести в распорядок дня физические нагрузки. В некоторых случаях назначают психологическую и психотерапевтическую помощь.
Дисфункция яичников и беременность
Женщина с дисфункцией яичников автоматически попадает в группу риска по причине нестабильности гормонального фона. Это заболевание затрудняет беременность, либо делает ее невозможной. Поэтому необходим курс процедур, направленных на восстановление менструально-овуляторного цикла. Специалист — эндокринолог прописывает индивидуально подобранные гормональные препараты, которые следует принимать в строго установленные дни цикла.
Степень и скорость созревания фолликулов в яичниках контролируют методом УЗИ. Если фолликул достигает оптимальных размеров, вводят другой гормон – хорионический гонадотропин человека (ХГЧ), способный вызвать овуляцию. Такие манипуляции повторяют еще в течение как минимум 3 циклов, контролируя ультразвуковым исследованием и замерами ректальной температуры (показатель наступления овуляции).
Прохождение всего курса нормализует менструацию, возобновляет созревание и выход яйцеклеток, после чего женщина способна забеременеть. Особенно важны первые недели вынашивания плода, так как именно в это время высок риск спонтанного выкидыша. Но и на поздних сроках нужно относиться с должным вниманием к своему состоянию и не пропускать регулярные приемы у специалиста.
Профилактика и меры предосторожности
Иногда избежать тяжелых последствий можно путем соблюдения простых мер, а именно:
- Избегайте переохлаждений. Особенно это касается органов таза, понижение температуры этой области может спровоцировать воспаление яичников, придатков и самой матки.
- Соблюдайте элементарную гигиену половых органов. Эта простая мера позволит не допустить проникновение инфекции по мочеполовым путям к другим важным органам – мочевому пузырю, матке, придаткам, яичникам.
- Не допускайте нервного перенапряжения, истощения. Рационализируйте режим труда и отдыха.
- Не занимайтесь самолечением, не принимайте самостоятельно неизвестные вам медицинские препараты.
Профилактические меры, устраняющие возможность кровотечения после курса лечения, назначает лечащий врач. Обычно это терапия прогестероном в период с 16 по 26 день месячного цикла. Если курс пройден, он провоцирует семидневную менструацию, после которой назначают комбинацию других гормональных препаратов.
Похожие записи
gormonoff.com
Дисфункция яичников у женщин!!!
Дисфункция яичников в гинекологической практике
Яичник – это важный орган репродуктивной системы женского организма. Он является центральным звеном в регуляции циклических изменений в виде менструального и овуляторного циклов. Те проблемы, которые связаны с выпадением такого звена из контроля этих процессов, нарушают не только репродуктивную способность женщины. Страдает весь организм. Ведь яичник – это и эндокринный орган. Подобные состояния всегда были покрыты тайной, на которую современным медикам удалось пролить свет истины.
Что такое дисфункция яичников?
Дисфункция яичников – это патология, характеризующаяся нарушением всех или отдедьных функций яичников. Она не может быть диагнозом или самостоятельным заболеванием. Это, скорее, синдром, состоящий из целого ряда симптомов и нарушений, которые являются ее следствием. Синдром яичниковой дисфункции может возникнуть на любом этапе развития женского организма (от пубертатного до климактерического) и всегда является лишь закономерным проявлением разных заболеваний и вредного действия агентов окружающей среды.
Главным свидетельством дисфункции яичников считаются маточные кровотечения и менструальные нарушения дисфункционального типа. Дополнительные компоненты этого синдрома представлены нарушением овуляции или ее полным отсутствием, бесплодием и эндокринными нарушениями в организме. Все эти проявления связаны с гормональным дисбалансом, который возникает при нарушении функции яичников. Ведь пусковым механизмом всех патологических симптомов при яичниковой дисфункции является недостаточный или диспропорциональный синтез ими гормонов – эстрогена и прогестерона.
Яичниковая дисфункция может возникнуть, как в органически неизмененных яичниках при нарушении их гормональных взаимоотношений с гипоталамо-гипофизарной системой, так и в яичниках с органической патологией и нарушением структуры их тканей. И в том, и в другом случае пострадает их способность выполнять свои функции по синтезу гормонов и овуляторной активности. Эти патогенетические звенья и лежат в основе клинических проявлений и видов дисфункции яичников. Бесплодие, возникающее при этом состоянии, связано как с нарушенной овуляцией, так и недостаточной выработкой гормонов, поддерживающих беременность.
Дисфункция яичников представляет собой клинико-лабораторный синдром, который заключается в неспособности этих органов исполнять свои функции и обязанности в организме. Она всегда является следствием определенной патологии и становится причиной целого ряда заболеваний, выполняя роль своеобразного замка в порочном круге многих болезней.
Причины дисфункции яичников у женщин
Яичники находятся в сложных функциональных отношениях с другими эндокринными железами. Регуляция их функции зависит от функционирования эндокринной системы в целом, фактической способности яичниковой ткани отвечать синтезом гормонов на стимулирующие влияния гипофиза и овулировать яйцеклетку. Не последнее значение принадлежит вредным воздействиям внешних факторов. Причины, которые могут вызвать яичниковую дисфункцию приведены в таблице.
| Группа причин | Заболевания и состояния, при которых возникает яичниковая дисфункция |
| Патология системы гипоталамус-гипофиз |
|
| Соматическая патология в организме женщины |
|
| Поражение яичников |
|
| Внешние воздействия |
|
Признаки и симптомы дисфункции яичников
Поскольку, в основе дисфункции яичников лежит дисбаланс гомонов и овуляторные расстройства, то все симптомы данного синдрома обусловлены исключительно этими состояниями. Они приведены в таблице и сгруппированы по общему патогенетическому признаку.
| Разновидность яичниковой дисфункции | Симптомы, говорящие о ее наличии |
| Гормональная |
|
| Менструальная |
|
| Овуляторная |
|
| Ювенильная | Нарушение менструальной функции у девочек в пубертатном периоде, когда происходит его становление. Если этот процесс затягивается на длительное время, это говорит о наличии яичниковой дисфункции. Проявления типичные для менструальной дисфункции яичников. При длительном течении гормональных нарушений девочки становятся фригидными, половые органы атрофируются с признаками вирилизации (избыток мужских половых гормонов) |
| Климактерическая | Возникает у женщин в предменопаузальном и периоде менопаузы. Проявляется в виде эмоциональной лабильности, менструальных расстройств с длительными задержками месячных или их обильностью, приливами и жаром по телу, гиперемией лица, болями в сердце и перепадами артериального давления, вирильным синдромом (избыточное оволосение) |
Дисфункция яичников очень редко проявляется симптомами нарушения только одной из функций этих органов. Они все страдают, но проявления одной из них могут выступать на первый план в клинической картине.
Диагностика дисфункции яичников
Яичниковая дисфункция, как клинико-лабораторный синдром, требует обязательного подтверждения с помощью дополнительных методов исследования. Правильный их подбор поможет не только определиться с наличием дисфункции яичников, но установит причину ее возникновения и определит пути решения проблемы.
Диагностический комплекс представлен такими исследованиями:
- Общеклинические исследования (анализ крови и мочи);
- Анализ крови на уровень гликемии (сахар крови);
- Биохимическое исследование крови (печеночные пробы, показатели функционирования почек);
- Электрокардиогрфия;
- Анализ гормонального спектра крови;
- Ультразвуковое исследование репродуктивных органов таза;
- Осмотр гинеколога, забор необходимых мазков и соскобов для цитологического исследования и оценки характеристик вагинальной слизи;
- Измерение базальной температуры;
- Томография таза и диагностическая лапароскопия при потребности.
- Рентгенография или томографическое исследование черепа при наличии показаний;
Не в каждом случае дисфункции яичников нужны все эти исследования. Некоторые из них дают общую информацию об организме женщины (исследования, приведенные в пунктах 1,2,3,4), а некоторые назначаются только в случае предположения на патологию гипофиза или недостаточной информативности других методов (исследования из пунктов 9,10). К специфическим диагностическим методам, которые позволяют получить основную информацию о дисфункции яичников, относятся исследование гормонов крови, УЗИ, гинекологический осмотр и регистрация базальной температуры.
Базальная температура при дисфункции яичников. Самым простым, но очень информативным способом определить сохранность овуляторной способности яичников является измерение базальной температуры. Ее определяют утром ежедневно на протяжении менструального цикла (с кровати не вставать) после введения кончика термометра в прямую кишку. В дни овуляции, которые в норме соответствуют средине цикла, происходит скачок температуры, которая будет выше, чем обычно на 0,3-0,7?С. Если этого не будет, стоит думать о наличии яичниковой дисфункции с гормональной недостаточностью.
Гинекологический осмотр. При осмотре у гинеколога особое внимание обращается на характер шеечной и влагалищной слизи. По этому показателю косвенно можно судить о эстрогенной насыщенности организма. В момент овуляции она максимальная, что проявляется наличием во влагалище обильных слизистых выделений, их сильной тягучестью и большим количеством кристаллов при микроскопическом исследовании. В средине менструального цикла цервикальной слизи становится также заметно больше. Если описанные особенности не определяются гинекологом, это говорит о наличии недостаточности гормонов эстрогенового ряда, что является следствием яичниковой дисфункции.
Роль УЗИ методов. УЗИ-диагностике при яичниковой дисфункции принадлежит особое место. С его помощью можно определиться, в чем истинная причина нарушения баланса половых гормонов в организме. Во время проведения диагностической процедуры специальный датчик посылает ультразвуковые волны в полость таза. Их частота настолько высокая, что проходя через ткани с разной плотностью происходит отражение определенного количества волн. Они возвращаются обратно к датчику, который регистрирует отраженный поток. Все колебания обрабатываются специальными компьютерными программами и выводятся на экран монитора в виде определенного графического изображения.
Таким образом специалист, знающий расшифровку этих сигналов, имеет возможность оценить структуру яичников и других органов женской половой сферы (матки, маточных труб, лимфатических узлов, мочевого пузыря). Метод не дает прямой информации о состоянии гормонального фона. Но он позволяет определить:
- Размеры яичников;
- Их структуру;
- Особенности фолликулярного аппарата яичников;
- Наличие овуляции и ее динамику;
- Реакцию яичниковой ткани на введение лекарственных препаратов во время лечения яичниковой дисфункции;
- Патологические изменения в виде поликистоза, единичных больших кист, эндометриоза, внематочной беременности, злокачественных новообразований и метастазов, острых и хронических воспалительных процессов.
Современное УЗИ яичников и органов малого таза предполагает проведение процедуры из разных положений ультразвукового датчика. Такой подход помогает более точно определится с органическими изменениями этих органов, если таковые имеются. Основными режимами исследования являются:
- Трансабдоминальное. Представляет собой стандартное УЗИ через стенку живота;
- Трансректальное. При этом виде исследования датчик находится в прямой кишке;
- Трансвагинальное. Предполагает осмотр тазовых органов при положении датчика во влагалище исследуемой.
Очень важно правильно подготовиться к исследованию. Для этого исключается грубая и пища, способствующая газообразованию в кишечнике, за несколько дней до процедуры. УЗИ обязательно выполняется натощак. При трансабдоминальном его варианте мочевой пузырь должен быть наполнен. Соблюдение последнего правила при других режимах исследования не требуется.
Анализ гормонального спектра крови. Считается единственным объективным подтверждением гормональной несостоятельности яичников. Для этого производится забор венозной крови. Она подлежит тщательному анализу на уровень гормонов:
- Эстрогена;
- Прогестерона;
- Фолликулостимулирующего гормона (ФСГ);
- Лютеинизирующего гормона;
- Хорионического гонадотропина;
- Пролактина.
Крайне желательно, чтобы женщина с признаками яичниковой дисфункции обследовалась на уровень гормонов щитовидной железы (Т3, Т4, ТТГ) и надпочечников (кортизол).
Дисфункция яичников в период беременности
Взаимоотношения между дисфункцией яичников и беременностью могут протекать в двух контекстах:
- Наличие дисфункции до беременности;
- Возникновение дисфункции во время беременности;
В первом случае важно понять одно: возникновение беременности при наличии яичниковой дисфункции невозможно. Во втором случае ситуация может приобретать разные варианты:
- Дисфункция не возникает. Беременность всегда должна исключать любую яичниковую дисфункцию. В это время яичник должен находиться в состоянии своеобразного функционального покоя. Функционирует лишь желтое тело, которое поддерживается хорионическим гонадотропином плаценты;
- Временная дисфункция яичников, которая связана с критическими периодами гестационного срока. Относится к варианту нормы и проявляется временными болями в животе, гипертонусом матки и слизистыми влагалищными выделениями;
- Патологическая дисфункция. Возможна при увядании желтого тела или патологии плаценты. При этом нарушается взаимосвязь в системе хорионический гонадотропин-прогестерон. Это грозит прерыванием беременности в виде выкидыша или внутриутробной гибелью плода.
Помочь при возникновении признаков дисфункции яичников во время беременности можно путем введения гормонов в организм беременной. Это могут быть:
- Если беременность планировалась на фоне приема гормональных средств, обязательно продолжают их прием. Дозировку и целесообразность должен рассматривать только профильный специалист;
- При гипофункции на фоне генитального инфантилизма с 4-6 недель гестации рекомендован прием микрофоллина (полтаблетки в сутки) или туринала в суточной дозе одной таблетки (0,005 мг);
- Если снижен уровень хорионического гонадотропина, назначается хоригонин. Обычно, его доза составляет 750 ЕД дважды в неделю в виде инъекций. После наступления плацентации (14-16 недель) повторяют анализ на уровень этого гормона и отменяют препараты, если его уровень нормальный.
- Прогестерон в виде инъекционного раствора. Вводится по 1 мл через день внутримышечно;
- Препараты с прогестероновым типом действия: дуфастон, утрожестан (10 мг в сутки);
- При наличии кровянистых влагалищных выделений вводится раствор эстрогенных гормонов (эстрадиола дипропионат);
- При надпочечниковой дисфункции и гипотиреозе рекомендован прием или инъекционное введение их гормонов (гидрокортизон, преднизолон, дексаметазон, L-тироксин)
Лечение дисфункции яичников
В выборе метода лечения дисфункции яичников руководствуются причиной ее возникновения. Подход должен быть комплексным и преследовать конкретные цели. Алгоритм дифференцированных лечебных мероприятий приведен в таблице
| Причина дисфункции яичников | Цель лечебных мероприятий | Конкретные лечебные мероприятия |
| Патология гипоталамо-гипофизарной системы | Восстановление нормальных гормональных взаимоотношений между яичниками и гипофизом |
|
| Патология яичников | Восстановление структуры и функции яичников или искусственная имитация гормонального цикла яичников |
|
| Экстрагенитальная патология в организме женщины | Устранение патологических процессов, оказывающих отрицательное влияние на функционирование яичников |
|
| Прочие причины | Устранение любых отрицательных влияний на организм женщины и его укрепление |
|
Препараты и таблетки при дисфункции яичников
В лечение этой проблемы главная роль отводится гормональным препаратам. Они назначаются либо с заместительной целью, либо с целью стимуляции синтеза собственных гормонов яичниками. Конкретные лечебные схемы назначаются исключительно врачом с учетом гормонального фона. Акцент делается на нормализацию уровня гормонов за счет уменьшения избытка одних гормонов и увеличения содержания их антагонистов. Основу лечения могут составить препараты, которые представлены в таблице.
| Группа препаратов | Действующее вещество и торговые названия | Дозировка |
| Эстрогенсодержащие | Эстрадиол (прогинова) | Принимается по одному драже (2 мг) однократно в сутки с началом менструаций на протяжении 3-х недель. После этого следует неделя перерыва. |
| Эстриол (эстриол, овестин) | Выпускается в форме ректальных свечей. Назначается по одному суппозиторию в сутки на протяжении 15 дней после начала менструаций. | |
| Эстрон (фолликулин) | Вводится внутримышечно по одной ампуле (1 мл 0,1% раствора) 15 дней. Комбинируется с гестагенными средствами, имитируя нормальный яичниковый цикл. | |
| Гексестрол (синестрол) | Препарат для инъекционного введения по 1 мл (2 мг) ежедневно две недели начиная с первой недели после начала менструаций. | |
| Антиэстрогенные комплексы | Кломифен (клостилбегит) | Принимается по 50 мг (1 табл.) в сутки пятидневным курсом. |
| Гестагены (препараты прогестерона) | Левоноргистрел (мирена, климонорм) | Принимается по одному драже вечером на протяжении трех недель с недельным перерывом. Существуют внутриматочные формы пролонгированного и медленного высвобождения. |
| Оксипрогестерон и прогестерон | Применяется в виде инъекций по 1-2 ампулы (125-250 мг) однократно после курса эстрогенных препаратов. | |
| Утрожестан | Курсовая доза на один менструальный цикл составляет 200-300 мг. Принимается в один или два приема в течении суток. | |
| Комбинированные оральные контрацептивы | Монофазные (ярина, регулон) | Принимают по одной таблетке в сутки на протяжении 3-х недель. После курса лечения следует неделя перерыва. В двух- и трехфазных средствах содержатся разные дозы гестагенного компонента, что должно учитываться с приемом в определенные дни цикла. |
| Двухфазные (новинет, логест, фемоден, жанин) | ||
| Трехфазные (тризистон, тривиклар) | ||
| Гормоны гипофиза | Фолитропин (гонал, пурегон, формон) | Используется в виде подкожных инъекций на протяжении 4-х недель. Доза постепенно наращивается. |
юфастон при дисфункции яичников
Препарат относится к средствам гестагенного действия, так как содержит синтетический аналог прогестерона. Очень широко используется в лечении яичниковой дисфункции, протекающей с недостаточностью лютеиновой фазы яичникового цикла. Показания и дозировка могут быть такими:
- При дисменорее – циклический двукратный прием с 5 по 25 день таблетки 10 мг;
- Маточные кровотечения дисфункционального генеза – двукратный прием 10-миллиграммовой таблетки в течении недели;
- При предменструальном синдроме и нерегулярности менструального цикла – соблюдают прием, как при дисменорее;
Витамины при дисфункции яичников
Восстановление утраченных функций яичника происходит намного быстрее, если в комплекс лечебных мероприятий включается витаминотерапия. Она может быть представлена как приемом отдельных групп витаминов, так и поливитаминных комплексов. Используются такие препараты:
- Витамин А (ретинола ацетат). Принимается по 10-20 капель раствора однократно в сутки;
- Витамин Е (токоферола ацетат). Назначают в два приема в сутки по одной капсуле;
- Сочетанные препараты витамин А и Е (аевит). Рекомендованная доза составляет 1 таблетку 2 раза в сутки;
- Фолиевая кислота. Суточная доза составляет 5 мг в один или два приема;
- Витамины группы В. Лучше всего, применять комбинированные средства (мильгама, неуробекс, нейробион);
- Аскорбиновая кислота. В основном используется в высоких дозах как в виде инъекций, так и в таблетированных формах;
- Поливитаминные комплексы (витрум, прегнавит, дуовит, квадевит и др.)
Лечение воспаления яичников у женщин народными средствами
Народная медицина при проблемах с яичниками не должна использоваться изолировано. Она может дополнять комплекс традиционных медикаментозных методов лечения. Существует сотни разных рецептов. Один из них включает много этапов и рассмотрен ниже.
Рецепт №1 для первой фазы лечения. Средство на основе алоэ и календулы. Отдельно готовятся две смеси:
- Кагор, сок алоэ, мед. Рекомендуемое соотношение компонентов 2:1,5:1 соответственно. Они смешиваются и настаиваются на протяжении двух дней при комнатной температуре. Хранить исключительно в холодильнике. Принимать по 30 мл (2 ст.л.) два раза в день 5 дней через день;
- Смешиваются сушеные листья подорожника, цветки календулы (по 1,5 ч.л.). Их заливают неполным стаканом кипятка. Настаивать около получаса. Это суточная доза средства, которое после процеживания принимается в течение дня. Дни приема соответствуют промежуткам между приемом алоэ с кагором (через день).
После такого 10-дневного курсового приема переходят к приему следующего средства.
Рецепт №2 для второй фазы лечения. Средство на основе облепихового масла и чистотела. Является продолжением курсового лечения, описанного в первом рецепте. Готовится и принимается так:
- Настаивается сухая трава чистотела (1 ч.л.) в 200 мл кипятка. После остывания и процеживания рекомендуется добавить к настою 2-3 мл сока алоэ. Использовать для спринцеваний весь настой 4 раза через день, начиная с 11-го дня;
- В дни когда спринцевание проводится не будет пропитайте хорошо тампон облепиховым маслом и установите во влагалище на ночь (три раза через день);
Рецепт №3 для третьей фазы лечения. Средство на основе осиновой золы с сидячими ванночками на основе лаврового настоя. Готовится и принимается так:
- Необходимое количество золы из поленьев осины – 5 ст.л.. Они настаиваются в одном литре кипятка на протяжении десяти дней под крышкой, желательно без доступа света. Принимать трижды в день по 50-60 мл после еды, начиная с 18 дня лечебного цикла ежедневно в течении недели;
- Вечером в дни приема нужно принимать ванночки на основе теплого настоя лавровых листьев (на 1,5 л кипятка 70-80 измельченных листиков). Можно разбавлять настой теплой водой.
Дисфункция яичников лечение травами
Используются такие народные рецепты:
- Настойка из грушанки: в пол литровой банке с водкой на протяжении двух недель настаивается 50 гр. листьев грушанки. Принимается 30-40 капель настойки трижды в день;
- Настой из трав мать-и-мачехи и донника. Отдельно измельчить эти компоненты, а затем смешать их 10:1. Настаивать столовую ложку смеси в стакане кипятка. Принимать по 100-150 мл трижды в сутки;
- Настой из травы лапчатки гусиной. Готовится путем настаивания 2 ст.л. в 0,5 л кипятка. Принимать по стакану три раза за день;
Боровая матка при дисфункции яичников
Это растение однозначно относится к излюбленным средствам многих женщин, которые излечились от проблем с яичниками, маткой и бесплодия. Не зря ее называют женской травой. Трудно объяснить с чем связан такой прекрасный эффект растения. Для лечения должны использоваться все компоненты только надземной части этого растения.
Рецепты для его использования:
- Приготовление настойки. В течении месяца в пол литре водки настаивается 50 гр. сухой измельченной травы. По происшествии этого времени настойка хорошо процеживается, а осадок тщательно отжимается. Принимать по 30-40 капель, разводя с небольшом количестве воды;
- Приготовление настоя. Его используют для спринцеваний, сочетая с внутренним приемом спиртовой настойки. Готовится путем настаивания столовой ложки измельченной сухой травы боровой матки в стакане кипятка в течении получаса. Лучше если этот процесс будет происходить на слабом огне или водяной бане. Отстаиваться настой должен 2 часа.
Дисфункция яичников гомеопатия
Гомеопатические средства в последнее время плотно вошли и используются современными акушер-гинекологами при проявлениях яичниковой дисфункции. В аптечной сети реализуются готовые лекарственные формы. В специальных гомеопатических аптеках они изготавливаются индивидуально по рекомендациям врача-гомеопата. Из готовых препаратов используются:
- Гинекохель – трижды в день по 10 капель трехнедельным курсовым приемом;
- Климакт-хель – одну таблетку уложить за щеку до полного рассасывания три раза в сутки. Длительность курсового приема 1-2 месяца;
- Ременс. Реализуется в виде капель и таблеток. Принимать по таблетке или 10 капель трижды в сутки в течении месяца. Таблетки предназначены для рассасывания.
Последствия дисфункции яичников
Дисфункция яичников, как центральное звено патогенеза практически любой гинекологической патологии, приводит к тяжелым последствиям. Страдает как половая сфера, так и женский организм в целом. Это могут быть такие проблемы:
- Маточные кровотечения разной интенсивности;
- Возникновение фибромиомы матки;
- Рак эндометрия;
- Патология молочных желез (мастопатия, фиброаденома, раковые опухоли);
- Атрофия половых органов;
- Половой инфантилизм и фригидность женщины;
- Стойкое бесплодие;
- Ожирение и метаболические нарушения;
- Артериальная гипертензия и прогрессирование заболеваний сердца и сосудов;
- Вирилизация женского организма.
Дисфункция яичников – это очень серьезная проблема женского организма. Ее результатом ставится постепенная утрата женщиной всех тех признаков, которые делают ее женщиной. Ни в коем случае нельзя допустить этого!!!
narozhaem.ru
Диффузные изменения миометрия: признаки, причины, лечение
Что такое диффузные изменения миометрия и что это означает?
Прежде всего, понятие «диффузные изменения» в медицине – не означает болезнь, как таковую, а лишь диагностический признак, который выявляется на ультразвуковом исследовании.
Миометрий – это срединный слой матки, состоящий из пронизанных сосудами мышц, позволяющих органу сокращаться. Он жизненно необходим для отторжения поверхностного слоя эндометрия, удаляющегося из матки вместе с менструальной кровью, и, конечно, для выталкивания младенца во время родов.
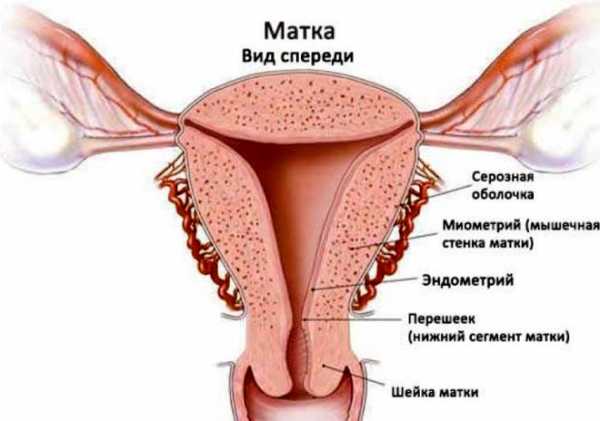
Особенности структуры слоев матки
В любом возрасте нормальное строение слоя миометрия должно быть однородным, без патологических включений.
В начале женского цикла слизистый слой (эндометрий) тонкий, обычно 1 – 2 мм, перед месячным кровотечением он может достигать толщины 12 — 15 мм.
После 45 – 50 лет постепенно происходит истончение обоих слоев.
Поскольку слизистая и мышечная ткань взаимосвязаны, аномальные процессы и патологические изменения структуры тканей обычно затрагивают оба слоя.
При нормально протекающей беременности, если у пациентки до зачатия не было выявлено признаков аденомиоза, мышечный слой однороден и не имеет эхопризнаков диффузных изменений.
Таким образом, диффузные изменения миометрия – это равномерно распределенные по всей мышечной толще неоднородности в структуре ткани, которые просматриваются при ультразвуковом обследовании и указывают на развитие аденомиоза.
Аденомиоз и эндометриоз — в чем разница
Если на УЗИ врач обнаруживает, что ткань миометрия диффузно неоднородная за счет очаговых изменений, то это значит, что вероятность эндометриоза или аденомиоза высока.
В чем отличие этих двух состояний?
При эндометриозе элементы эндометрия (слизистой оболочки тела матки) на разных стадиях способны прорастать во все слои органа, вплоть до брюшинного слоя, и распространяться даже за пределы матки, проникая в яичники и брюшину (внематочный эндометриоз).
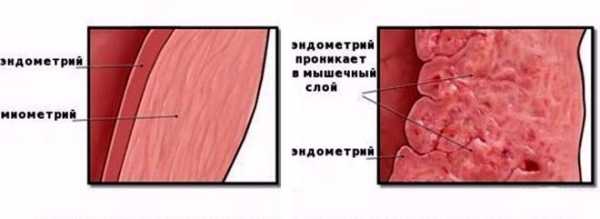
При аденомиозе клетки слизистой внедряются только в мышечную ткань миометрия, не выходя за его пределы. То есть аденомиоз рассматривается как первая фаза эндометриоза.
Причины
Точную причину развития аномальных диффузных изменений в миометрии врачи пытаются выявить путем различного рода исследований – теоретических и клинических.
Но на данный момент существуют определенные подтверждения специалистов, что причинами значительных или умеренных диффузных изменений миометрия, а значит и эндометриоза, могут стать:
- медицинские вмешательства, затрагивающие ткани матки, включая аборты, роды, кесарево сечение;
- диагностические выскабливания, удаление кист, полипов, миом;
- эндокринные патологии — болезни щитовидной железы, сахарный диабет, аутоиммунные процессы, ожирение;
- расстройства функции половых желез, приводящие к гормональным нарушениям, которые провоцируют патологическое разрастание эндометрия;
- наследственная предрасположенность;
- тяжелые и длительные стрессы, вызывающие нейрогенные нарушения;
- половые инфекции любого характера;
- воспалительные заболевания репродуктивных органов;
- длительное и частое солнечное облучение.
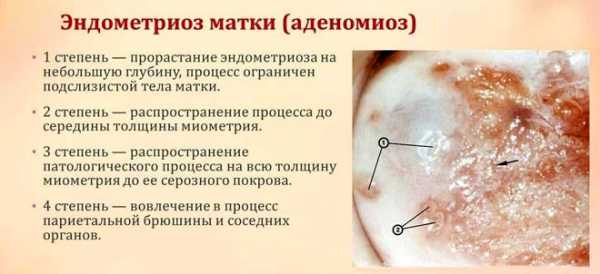
Эхографические изменения
Эхопризнаки диффузных изменений, регистрируемые при процедуре УЗИ – главный показатель неоднородности миометрия.
Эхогенность – что это такое? Прежде всего, это важный параметр в ультразвуковой диагностике.
Термин обозначает способность ткани отражать ультразвуковые волны. При нормальном строении органа эхогенность низкая. Усиление эхогенности миометрия указывает на аденомиоз той или иной степени. Для аномальных зон характерны размытость контуров и неоднородность эхоструктуры миометрия.
При эндометриозе (аденомиозе) в мышечной толще фиксируют диффузные изменения структуры миометрия с гиперэхогенными включениями, то есть, с аномальными уплотнениями, имеющими очень высокую отражательную способность. Кроме того УЗИ показывает утолщение стенки матки до 40 – 50 мм за счет разрастания слизистого слоя.
Если обследование показывает несоответствие толщины эндометрия фазе менструального цикла, а структура миометрия диффузно изменена, это означает высокую вероятность патологии, степень которой зависит от выраженности эхопризнаков.
Эхопризнаки и виды эндометриоза
Эндометриоз (или аденомиоз), при котором обнаруживают изменения в миометрии, имеет 3 формы:
- Диффузная форма, при которой выявляют мелкие структурные изменения в виде эндометриоидных разрастаний по всей поверхности слизистой оболочки и мышечного слоя матки.
Особенности:
- миометрий диффузно поражен особыми эндометриоидными полостями, которые при УЗИ определяются как ячеистая структура;
- гиперэхогенные включения могут быть незначительными — от 1 до 2 мм и достаточно крупными – 3 – 5 мм, рассеянными по всей толще тела матки;
- характерными эхопризнаками диффузных изменений в матке считаются: изменение ее формы и размера. При диффузной форме матка увеличивается до размера 5 – 9 недели беременности и выглядит как шар, становясь еще крупнее до и во время месячного кровотечения;
- в начальной стадии заболевания признаки диффузных изменений миометрия могут быть незначительными, а иногда структура ткани вообще не показывает аномальных участков из-за очень мелких включений. Далее, происходит явное утолщение эндометрия, повышается эхогенность отдельных участков.
- если в мышечном слое присутствуют точечные, линейные эндометриоидные участки, на УЗИ эхографически наблюдается мышечная ткань с гетерогенным (неоднородным) строением;
- поверхность матки становится неровной, на отдельных участках – болезненная при прощупывании.
- Узловая форма. При этом виде аденомиоза округлые образования с клетками эндометрия 2 – 6 мм разрастаются локально по типу узлов, не имеющих поверхностной капсулы и четких контуров.
-
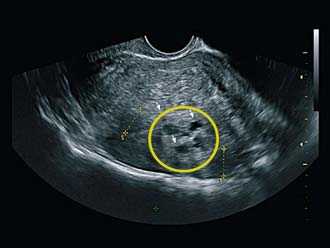 Очаговая форма. В этом случае в маточной толще формируются очаговые образования эндометрия на отдельных участках размером от 2 до 15 мм. Если очаги локализуются в маточном перешейке (узкая часть перед входом в шейку), эта зона уплотняется и набухает. При этом подвижность матки ограничивается, а при попытке смещения возникает боль.
Очаговая форма. В этом случае в маточной толще формируются очаговые образования эндометрия на отдельных участках размером от 2 до 15 мм. Если очаги локализуются в маточном перешейке (узкая часть перед входом в шейку), эта зона уплотняется и набухает. При этом подвижность матки ограничивается, а при попытке смещения возникает боль.
Симптоматика при диффузных изменениях миометрия
На раннем этапе аденомиоз может протекать не давая заметных симптомов, но по мере прорастания эндометрия в толщу маточной стенки и появлении неоднородности миометрия наблюдаются следующие симптомы:
- обильные месячные кровотечения, при которых в крови присутствуют сгустки разного объема, состоящие из фрагментов слизистого слоя;
- болезненные менструации, поскольку разросшийся эндометрий отторгается при более активных сокращениях матки;
- ноющая боль в нижнем сегменте живота в период овуляции (выхода яйцеклетки) на 11 – 15 день цикла;
- мажущие кровяные выделения между менструациями;
- увеличение матки до размера 8 недель беременности;
- дискомфорт при интимной близости;
- болезненность над областью матки при надавливании, при мочевыделении;
- сложности с зачатием, ранние выкидыши при состоявшихся беременностях.
Последствия
Поскольку диффузные изменения в миометрии рассматривают как один из симптомов эндометриоза на разной стадии развития, их прогрессирование может привести к серьезным последствиям:
- Вследствие атипичных кровотечений между менструациями, а также из-за обильности менструальной крови развивается анемия, причем ее тяжелая форма влечет за собой не только вялость и головокружения, но и нарушения в работе всех органов, тяжелые депрессии вследствие дефицита кислорода в мозговых тканях.
- Аномальное разрастание слизистой матки приводит к невозможности имплантации (закрепления) плодного яйца – одной из причин бесплодия.
- Занос эндометриоидных клеток в другие органы, включая яичники, маточные трубы, шейку, петли кишечника, мочевой пузырь, легкие и даже конъюнктива глаз. Это ведет к тому, что в яичниках образуются эндометриоидные кисты, которые необходимо удалять, а клетки эндометрия в других органах, подвергаясь таким же гормональным изменениям, что и слизистая матки, начинают вести «циклично», — набухать и кровоточить с разной степенью интенсивности.
- Спаечные процессы в органах малого таза и брюшной полости из-за воспалительных явлений.
Лечение
Чтобы избежать неприятных последствий при выявлении диффузных изменений миометрия, необходимо ранняя диагностика и активное лечение аденомиоза.
Методы избавления от этой патологии включают медикаментозное, хирургическое и комбинированное лечение.
Лекарственная терапия
Лечение диффузных изменений миометрия медикаментами нацелено:
- на предотвращение осложнений;
- на остановку прогрессирования патологии путем подавления продукции эстрогенов;
- на сохранение детородной функции;
- на устранение болевых синдромов и предупреждение онкологии.
Все группы препаратов имеют много побочных эффектов и серьезных противопоказаний, поэтому принимаются только по назначению гинеколога и после подробного изучения полной (а не ознакомительной) инструкции препарата самой пациенткой.
Основные группы медикаментов:
- Эстроген-гестагенные противозачаточные (Джес, Жанин, Диане 35, Ярина, Демулен, Нон-овлон, Марвелон).
Способны подавлять овуляцию и секрецию эстрогенов. Помогают на начальных стадиях структурных изменений в эндометрии и миометрии. Запрещены при склонности к тромбозам или повышенной вязкости крови.
- Гестагенные препараты – Визанна, Дюфастон, Норколут, Утрожестан, Гетстринон. Назначаются при разной степени поражения миометрия.
- Антигонадотропные (агонисты гонадотропных рилизинг-гормонов), среди которых Неместран, Данол, Бусерелин-Депо, Даноген, Люкрин-депо, Золадекс, Диферелин.
При использовании в инъекциях 1 раз в 28 дней достигается существенная атрофия диффузных, узловых и очаговых изменений в теле матки.
Основное преимущество этих препаратов — сочетание более выраженного лечебного эффекта с минимальным процентом побочных эффектов и рецидивов.
При комбинированном лечении, включающем медикаменты и хирургию, рецидивы диагностируют лишь у 7 – 12 пациенток из ста.
Хирургия
Хирургическое лечение заключается в максимальном удалении концентраций эндометриоидных клеток.
Среди основных методов: лапароскопическая операция, лазерная вапоризация (выпаривание аномальных клеток), криодеструкция и радиоволновой способ, при которых здоровые ткани не затрагиваются, а процесс восстановления сокращается.
После терапии и хирургии необходим определенный интервал (от 1 до 4 месяцев) до зачатия, чтобы матка и весь организм полностью восстановился.
ikista.ru