Патологическая анатомия рак молочной железы
Патологическая анатомия рака молочных желез
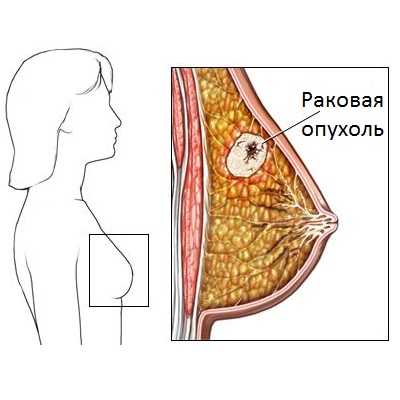
 Рак молочной железы – это следствие приобретенной болезни в виде доброкачественной опухоли. Существуют разновидности рака железистой ткани молочных желез. Она может развиваться на фоне гормональных нарушений, а также быть результатом возникшей дисплазии. Рак развивается в том случае, когда доброкачественная опухоль определена в виде инкапсулированного узла. По консистенции он плотный, твердый и неподвижный. Для этого заболевания характерно наличие пролиферации альвеол и протоков внутри долей.
Рак молочной железы – это следствие приобретенной болезни в виде доброкачественной опухоли. Существуют разновидности рака железистой ткани молочных желез. Она может развиваться на фоне гормональных нарушений, а также быть результатом возникшей дисплазии. Рак развивается в том случае, когда доброкачественная опухоль определена в виде инкапсулированного узла. По консистенции он плотный, твердый и неподвижный. Для этого заболевания характерно наличие пролиферации альвеол и протоков внутри долей.
При этом соединительная ткань, оказавшись вокруг пораженного участка, может прорастать внутрь опухоли, что вызывает в итоге охват всей округлости молочной железы. Протоки внутри долевой железы также поражены вросшейся тканью фиброаденомы (интраканаликулярной). Реже возникает филлоидная опухоль. Иногда рак груди приобретает тип неинфильтрирующего долькового синдрома, то есть, наступает болезнь Педжета.
Основные виды рака
К основным распространенным и часто встречающимся видам рака относят:
-
 Неинфильтрирующий дольковый рак. Он характеризуется тем, что опухоль располагается «на месте», и не переходит в стадии прогрессии. В медицине трактуется, как мультицентричный железистый вариант раковой опухоли.
Неинфильтрирующий дольковый рак. Он характеризуется тем, что опухоль располагается «на месте», и не переходит в стадии прогрессии. В медицине трактуется, как мультицентричный железистый вариант раковой опухоли. - Неинфильтрирующий внутридольковый рак. Характеризуется положением «на месте». Различают его подвиды – сосочковый, угревидный и криброзный.
Сосочковый рак распространяется на области, которые расположены в свободном пространстве расширенных протоков молочной железы. За пределы данной области опухоль не прорастает. Угревидный рак растет мультицентрично, но поражает только одну долевую часть железистой ткани. Пораженный участки поддаются некрозу, который при разрезе выдавливается. Выглядит он, как уплотненный кусок тела, который крошится и кровоточит. Криброзная форма рака выглядит, как решетка. Просвеченные области выступают в роли погибших от рака клеток.
Органоспецифические опухоли разнообразны относительно гистологической картины в целом. Основным источником развития болезни считается гормональное нарушение. Поскольку молочная железа в течение жизни меняет свое гистологическое строение, перемены могут негативно сказаться на здоровье.
Физиологические перемены в молочной железе не означают, что женщина на 100% подвергается риску заболеть раком. Это «платформа» для развития рака, если в момент таких изменений не устранены ненормальные и несвойственные для работы железы явления (опухоли, сбои, инфекции).
Болезнь Педжета
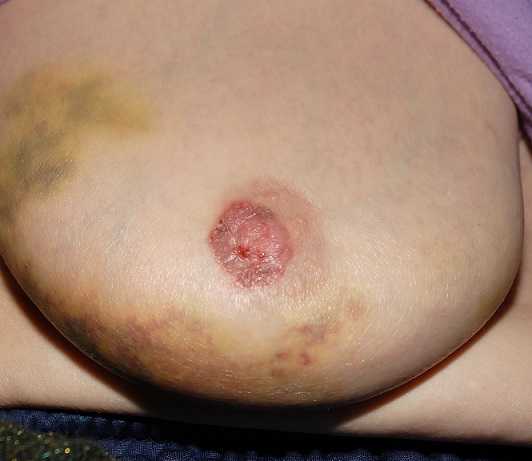
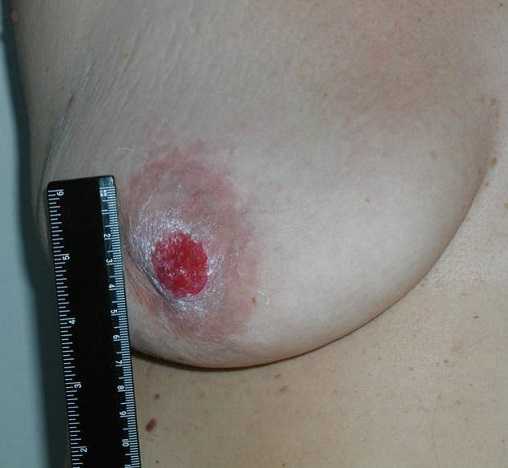 Болезнь Педжета – поражает сразу триаду мягких тканей молочной железы. Сначала болезнь «корнями устанавливается» в очаговой форме в сосках и ареолах. Возникает экзематозное поражение, появляются светлые большие клетки в эпидермисе соска и ареолы. Затем прорастает клетка в ткань ареолы и соска, что вызывает концовку триады и поражение протоков молочной железы. Патологии молочных желез такого рода становятся угрозой для женщин, которые находятся в возрастном графике от 40 до 50 лет. Кожа внутри железы становится рыхлой и неэластичной, ткань утолщается, становится неподвижной к инфекционным бактериям. В результате – это идеальное место для рассеивания клеток рака. Это и есть клетки Педжета, которые характеризуют течение заболевания.
Болезнь Педжета – поражает сразу триаду мягких тканей молочной железы. Сначала болезнь «корнями устанавливается» в очаговой форме в сосках и ареолах. Возникает экзематозное поражение, появляются светлые большие клетки в эпидермисе соска и ареолы. Затем прорастает клетка в ткань ареолы и соска, что вызывает концовку триады и поражение протоков молочной железы. Патологии молочных желез такого рода становятся угрозой для женщин, которые находятся в возрастном графике от 40 до 50 лет. Кожа внутри железы становится рыхлой и неэластичной, ткань утолщается, становится неподвижной к инфекционным бактериям. В результате – это идеальное место для рассеивания клеток рака. Это и есть клетки Педжета, которые характеризуют течение заболевания.
Сами клетки не способны проникнуть внутрь дермы, поэтому диагностировать рак нужно, начиная с эпителия протоков (крупных и мелких). Под микроскопом в заборе клетки имеют строение скирра, в составе – комедокарциномы и криброзные клетки рака. Развиться болезнь может не из одной маленькой клеточки, «вирус» поселяется сразу в нескольких близ лежащих клетках, которые по мере роста, увеличиваясь в размерах, затем сливаются в одну «капну» пораженных микрочастиц. Возникает поле опухоли, в которой образуются устья. Через них вирусные клетки попадают в более мелкие протоки, развиваясь в них дальше.
Попав на новую территорию, клетка Педжита проходит мутацию и меняет свою структуру. Таким образом, выявить связь между имеющимися и новыми родившимися клетками невозможно. Отсюда возникает невозможность остановить прогрессию.
Малигнизированные клетки Педжета поражают эпителий, изменяют элементный состав росткового слоя тканей. Если во время не устранить заболевание хирургическим путем, пролиферирующие раковые клетки в инвазивном виде способны дойти до соска и распространиться «снаружи» эпидермы, охватывая просветы молочных протоков.
Патологическая анатомия и патогенез молочной железы
Почему рак всегда прогрессирует? Почему болезнь не развивается медленно, как вялотекущий вирус? Дело в том, что раковые клетки прорастают в сам организм, который вынужден защищаться. В ответ на такую реакцию со стороны рака организм стремиться выработать «защиту», чтобы в дальнейшем бороться с вредоносными клетками. В итоге – соединительная ткань молочной желез разрастается, чтобы получить новые клетки. Но и они становятся «жертвами» быстро развивающегося вируса.
 Отсюда принято устанавливать заранее (как можно раньше) стадию и причины образования раковых клеток, которых и так немного:
Отсюда принято устанавливать заранее (как можно раньше) стадию и причины образования раковых клеток, которых и так немного:
- Медуллярный рак – форма рака, когда клетки находятся в виде скоплений, сгустков, комков. Строма выражена скудно.
- Скиррозный вид рака – клетки разрастаются по всей имеющейся поверхности, стромы расширяются. Скиррозный вид еще называют простым, поскольку опухоль может содержать одинаковое количество паренхимы и стромы.
Патологическая форма рака причисляется к солидному типу злокачественных опухолей, который отличается отсутствием высоких дифференцированных клеток (более злокачественных). Аденокарцинома при этом менее опасна, поскольку не разрушает основные функции клеток здоровой ткани, и может быть побеждена в лечении. Также следует выделить подтип «патологическая» форма рака скирра – панцирный. Структура у него, как у скиррозного рака, поведение клеток то же. Редкой формой считается апокриновый вид рака. Он рождается в потовых железах, проходит к протокам молочной железы и полностью оседает в железистой ткани. Относительно патогенеза анатомия раковых клеток выделяет несколько видов опухолей. Типовая форменная анатомия – узловая. Диффузный – проявляется в 70% случаях. Также различают гистологические свойства каждого из них.
В последнее время стали применять иммуноферментный метод обследования молочной железы, позволяющий не просто диагностировать опухоль, но и постановить форму ее, причину возникновения и диагноз рецидивов после радикального излечения.
Классификация рака молочной железы
Классификация опухолей злокачественного типа проведена по системе TNM T – первичная форма раковых образований.
| Обозначение | Название | Характеристика |
| Т0 | опухоль не определена (но она есть относительно имеющихся анализов и характеристики болезни) | уплотнения, выделения из сосков |
| TIS | преинвазивная карцинома | синдром Педжета при поражении соска без определения типа раковых клеток |
| Т1 | размер опухолевой части не больше 2 см | проводится фиксация в большую сторону |
| Т1А | размер опухолевой части до 0,5 см | проводится фиксация в большую сторону |
| T1B | размер опухолевой части до 1 см | проводится фиксация в большую сторону |
| T1C | размер опухолевой части до 2 см | проводится фиксация в большую сторону |
| Т2 | размер опухолевой части до 5 см | проводится фиксация в большую сторону |
| Т3 | размер опухолевой части более 5 см | проводится фиксация в большую сторону |
| Т4 | опухоль неустановленных форм и параметров | вероятность распространения на грудную стенку и кожу, «воспалительный процесс прогрессии» |
Опухоли Т1, Т2, Т3 не влияют на деформацию кожи сосков и ареол. При этом Тх – полное отсутствие опухолевых клеток. Относительно классификации выделяют несколько группировок опухолей, которые принадлежат той или иной стадии рака. Сгруппированные обозначения выявляют стадию относительно характеристики болезни.
Факторы риска
Прежде чем углубляться в возможные причины и следствия заболевания, установим факторы риска относительно генетических аспектов. Это шансы, которые дают долю вероятности возможного заболевания во втором и третьем поколении:
-
 Наличие семейного анамнеза (подтип аутосомно-доминантный). Передается по материнской линии.
Наличие семейного анамнеза (подтип аутосомно-доминантный). Передается по материнской линии. - Располагающие к заболеванию раком гены. Вызывают риск заболевания у родственников родства первой и второй степени. Если произошла мутация гена BRCA1, то риск увеличивается втрое.
- Опухоль молочной железы в большей степени проявляется среди тех, кто имеет мутационный кадгеринный ген.
- Имеющиеся ранее заболевания синдрома Линча.
При выявлении цитометрия в протоке молочной железы в момент проведения диплоидности (порог равен 1,00) или при анэуплоидности (порог не равен 1,00), дополнительно изучают фракции клеток в S-митофазы. Данные могут быть получены лишь после биопсии.
Если в митозе S-фазы обнаружены в высокой степени при анэуплоидности такие фракции, врачи готовят пациента к худшему прогнозу. При таких показателях больной живет не более 4 месяцев.
При утверждении диагноза «злокачественная опухоль» врачи не дают гарантии на сохранение молочной железы. Не помогает биопсия, лучевая терапия и простое удаление опухоли хирургическим методом. При этом назначают радикальную мастэктомию, рампэктомию, лимфаденэктомию, операцию Мадена, Пэйти, Хдлстеда. В тяжелых случаях проводят мастэктомию по Пэйти.
загрузка...
загрузка...
prozhelezu.ru
Патоморфология рака молочной железы
09 Апреля в 9:45 6190
Рак молочной железы развивается из эпителия млечных протоков и альвеол. Патоморофологическая характеристика рака молочной железы включает такие параметры, как размер первичного очага, его локализацию в молочной железе, тип роста, морфологическое строение, степень дифференцировки, наличие регионарных и отдалённых метастазов.
Правая и левая молочные железы поражаются одинаково часто. Размер первичного очага является показателем биологической активности опухоли. С увеличением массы опухоли нарастает её агрессивность.
Опухоль чаще всего локализуется в верхненаружном квадранте (60—65% больных), далее по частоте идут верхневнутренний квадрант (12%), нижневнутренний (6%), нижненаружный (10%) и центральный (12%). Локализация рака в молочной железе имеет прогностическое значение. Расположение опухоли в верхненаружном квадранте чаще приводит к метастазированию в подмышечные лимфатические узлы, при локализации опухоли в центральном и медиальном отделах метастазы в парастернальных лимфатических узлах выявляют в 15-60% наблюдений.
Тип роста опухоли отражает степень её злокачественности. Различают две основные формы рака: узловую и диффузную. Последняя в свою очередь подразделяется на отёчно-инфильтративную, панцирную и инфламаторную (мастито- и рожеподобную). Диффузные формы рака обладают быстрым ростом и плохо поддаются лечению.
Темп роста опухоли характеризует степень агрессивности. Клинически его определяют приблизительно, используя анамнестические данные, по увеличению размера за определённые промежутки времени. Различают быстрый рост — время удвоения размера опухоли 1-3 мес, средний — 3-12 мес, медленный —12 мес и более.
Морфологическое строение опухолей молочной железы имеет определённое значение для прогноза заболевания. Наиболее часто (до 80%) встречается инвазивный протоковый рак.
Независимо от гистологического строения на основании степени тканевой и клеточной атипии, определяемой признаками образования канальцев, гиперхроматозом, митозами и полиморфизмом ядер, выраженными в баллах, различают три степени злокачественности опухоли:
- I степень: 3-5 баллов (высокодифференцированный рак);
- II степень: 6—7 баллов (умереннодифференцированный рак);
- III степень: 8—9 баллов (низкодифференцированный и недифференцированный рак).
Степень злокачественности опухоли имеет существенное значение для прогноза заболевания.
Термин «мультицентричный рак» означает обнаружение множественных фокусов неинвазивного или инвазивного рака в разных (нескольких) квадрантах молочной железы. При мультицентрической природе рака опухолевые фокусы развиваются синхронно в разных квадрантах молочной железы. По различным данным, частота наблюдаемой мультицентричности рака молочной железы колеблется от 2,4 до 75%. Столь значительная вариабельность объясняется различным толкованием этого понятия.
Метастазирование рака молочной железы происходит главным образом лимфогенным и гематогенным путями. Наиболее часто отдалённые метастазы обнаруживают в костях, лёгких и плевре.
Различают три основных пути лимфогенного метастазирования рака молочной железы.
- Подмышечный — по ходу лимфатических сосудов от подареолярного сплетения к подмышечным лимфатическим узлам. Этот путь основной, поскольку в подареолярное сплетение попадает лимфа от всех отделов молочной железы.
- Парастернальный — от глубоких отделов центральной и медиальной частей железы по лимфатическим сосудам вдоль ветвей внутренней грудной артерии в парастернальные лимфатические узлы.
- Подключичный — от лимфатических сплетений верхнезадних отделов железы к подключичным лимфатическим узлам (уровни II— III, минуя I).
При блокаде опухолевыми метастазами основных путей метастазирование может происходить по ходу межрёберных сосудов к задним межрёберным узлам, по кожной и подкожной лимфатическим сетям в подмышечные лимфатические узлы противоположной стороны, надключичные лимфатические узлы, по ходу ветвей надчревных сосудов в печень, яичники, забрюшинные и паховые лимфатические узлы.
Савельев В.С.
Хирургические болезни
medbe.ru
27. Рак молочной железы. Заболеваемость. Факторы, способствующие развитию заболевания. Патологическая анатомия, пути метастазирования.
Рак молочной железы — злокачественная опухоль, развивающаяся обычно из эпителия молочных протоков (80%) и долек железы.
Заболеваемость раком молочной железы у женщин неуклонно увеличивается в последние десятилетия и занимает одно из первых мест среди злокачественных новообразований. Частота рака молочной железы колеблется от 80 (США) и 76,1 (Великобритания) до 48,4 (ФРГ) и 46 (Россия) на 100 000 женского населения. Рак молочной железы среди мужчин составляет 0,2 на 100 000 человек. В Москве и Санкт-Петербурге рак молочной железы — наиболее частое онкологическое заболевание у женщин. Заболеваемость женщин, живущих в крупных городах, выше, чем у проживающих в сельской местности. Наиболее часто болеют женщины в возрасте 50—60 лет. По американской статистике, для женщин в возрасте 35 лет риск заболеть раком молочной железы по истечении 20 лет, т. е. к 55 годам, составляет всего 2,5%; для женщин 50-летнего возраста опасность развития рака в период до 75 лет равна 5%.
Этиология. Причиной, способствующей развитию рака молочной железы, является сочетание нескольких факторов риска:
1) наличие рака молочнои железы у прямых родственников;
2) раннее менархе;
3) позднее наступление менопаузы;
4) поздние первые роды (после 30 лет), не рожавшие женщины;
5) фиброкистозная мастопатия при наличии участков атипической гиперплазии эпителия молочных желез;
6) внутрипротоковый или дольковый рак insituв анамнезе (инвазивный или неинвазивный);
7) мутация генов BRCA-1,BRCA-2 иBRCA-3.
BRCA-1 предрасполагает к появлению рака молочных желез и яичников.BRCA-2 имеет отношение только к риску возникновения рака молочных желез. Оба генаBRCA-1 иBRCA-2 в 75% случаев имеют отношение к наследственному раку молочных желез.
Повышение эстрогенной активности, избыточный синтез половых гормонов или введение их в организм по медицинским показаниям стимулируют пролиферацию эпителия молочных желез, способствуют развитию его атипии. Хронические воспалительные процессы в женских половых органах, послеродовые маститы, приводящие к прекращению лактации, расстройства менструально-овариальной функции также могут рассматриваться как предрасполагающие факторы к возникновению рака молочной железы.
Большое значение для лечения рака, течения и исхода заболевания имеет состояние эстрогенных рецепторов (ЭРЦ)). Наличие их в опухоли может в корне изменить течение болезни, поэтому выявление ЭРЦв тканях удаленной опухоли так важно. ЭРц-позитивные опухоли чаще обнаруживаются у больных в менопаузе (при первичных раках 60—70% случаев). ЭРц-негатив-ные опухоли чаще выявляют в пременопаузе. У одной трети больных с ЭРЦ-негативными первичными раками молочных желез в последующем развиваются рецидивы ЭРц-положительных опухолей.
Патологоанатомическая картина. Рак молочной железы чаще развивается из эпителия млечных протоков. Дольковый рак развивается из эпителия, долек железы. Он составляет 1—2% всех раков молочной железы и характеризуется мультицентрическим ростом опухоли.
Правая и левая молочные железы поражаются одинаково часто. Двустороннее поражение молочных желез встречается в 13% наблюдений, а при дольковом раке — несколько чаще. Опухоль второй железы нередко имеет метастатический характер.
Макроскопически различают узловую и диффузную формы рака молочной железы (рис. 5.7). В основном наблюдается узловая форма, при которой опухоль чаще всего локализуется в верхненаружном квадранте (47—60% больных). Далее по частоте локализации идут верхневнутренний квадрант (12%), нижневнутренний (6%), нижненаружный (10%) и центральный (12% больных).
Клиническая картина. При диффузном раке опухолевый узел в железе в большинстве случаев не пальпируется. Опухоль выявляется в виде инфильтрата без четких границ, который может занимать значительную часть молочной железы. Диффузная форма наблюдается при отечно-инфильтратив-ном, воспалительном (маститоподобном или рожистоподобном) и панцирном раке. Диффузные формы рака характеризуются быстрым ростом и ранним метастазированием. Прогноз неблагоприятный.
Метастазирование рака молочной железы происходит главным образом лимфогенным и гематогенным путями, наиболее часто в кости, легкие, плевру.
При определении стадии заболевания учитывается размер опухоли и распространенность процесса (Т — tumor), метастазы в регионарные лимфатические узлы (N—nodus) и наличие отдаленных метастазов (М —metastasis).
Клиническая картина и диагностика. В доклинической стадии выявление опухоли возможно при специально организованном диспансерном обследовании, включающем ультразвуковое исследование, маммографию. При этом обнаруживают опухоли или скопление микрокальцинатов диаметром до 0,5 см, которые не могут быть выявлены при пальпации.
Обычно женщина сама обнаруживает опухоль в молочной железе, что заставляет ее обратиться к врачу. Иногда это происходит неожиданно для больной при профилактическом осмотре или обращении к врачу по поводу другого заболевания. В этот период опухоль обычно уже имеет диаметр 2— 5 см.
studfiles.net
Патологическая анатомия и стадии злокачественных опухолей молочной железы
30 Ноября в 8:14 172
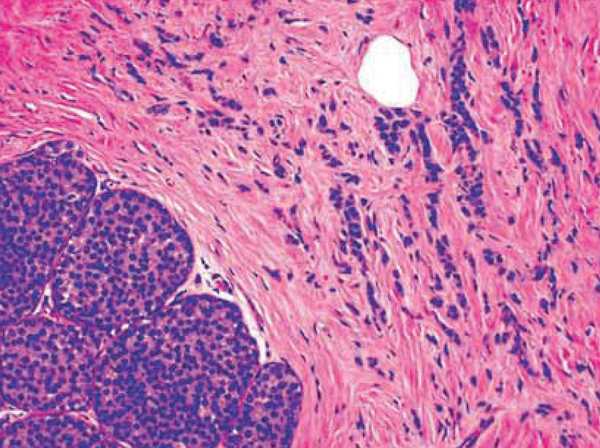
Наиболее распространенный тип злокачественной опухоли молочной железы — инфильтрирующий протоковый рак (ИПР), составляющий примерно 85% всех случаев злокачественных опухолей молочной железы. Опухоль возникает из протоков и прорастает их стенку. Часто является солидной опухолью и может проявляться при осмотре в виде плотного образования. Прогноз в отношении ИПР зависит от стадии опухоли, на которой установлен диагноз. Подтипы инфильтрирующего протокового рак дифференцируют по выраженным гистологическим признакам (рис. 2.3). 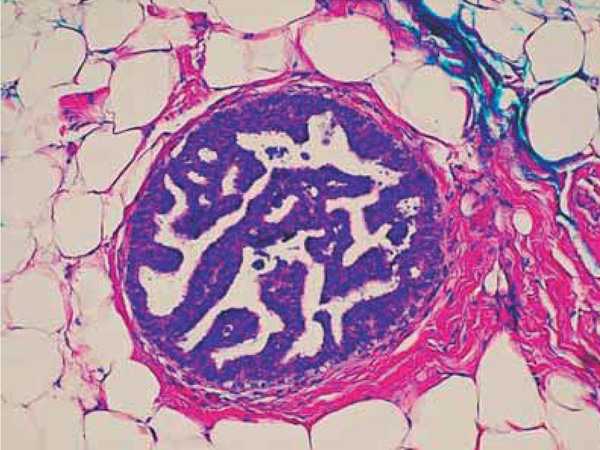
Инфильтрирующий дольковый рак (ИДР) составляет еще 15% случаев инфильтрирующего рака молочной железы. Он возникает из долек молочной железы. Клинически ИДР с трудом может поддаваться диагностике. Часто единственным клиническим проявлением является неотчетливое, едва различимое утолщение. Вероятно, это обусловлено гистологическим строением в виде одного слоя клеток, что позволяет опухоли ускользать от выявления как при осмотре, так и при маммографии (рис. 2.4).
Болезнь Педжета — редкая форма рака молочной железы, проявляющаяся шелушением или образованием корочек в области соска. Являющаяся первопричиной опухоль, обычно инфильтрирующий протоковый рак, почти всегда проявляется таким образом. Диагноз устанавливают посредством биопсии кожи соска, с помощью которой выявляются клетки Педжета. Обнаруженный тип рака определяет лечение и прогноз.
Другие редкие формы рака молочной железы — злокачественные листовидные опухоли, ангиосаркомы, лимфомы и плоскоклеточный рак. Лечение злокачественных листовидных опухолей требует широкого иссечения тканей. Клинически эти опухоли ведут себя как саркома с типичными метастазами в легкие, а не в подмышечные лимфатические узлы.Таким образом, широкая лимфаденэктомия не является эффективной у пациентов со злокачественными листовидными опухолями. Ангиосаркомы встречаются редко и связаны с предшествующей лучевой терапией. Они склонны к агрессивному поведению и лечатся путем удаления, часто требуя мастэктомии и адъювантной химиотерапии. Лимфомы и плоскоклеточный рак лечат так же, как и подобные опухоли других локализаций.
Рак молочной железы описывают в соответствии с классификацией American Joint Committee on Cancer (AJCC, Американский объединенный комитет по онкологии), в которой указывается опухоль (T), состояние лимфатических узлов (N) и наличие метастазов (M) (табл. 2.1).Таблица 2.1. Классификация TNM рака молочной железы из руководства по определению стадии злокачественных опухолей AJCC, 6-е издание (AJCC cancer staging manual)
| Первичная опухоль (T) | |
| TX | Отсутствие возможности оценить первичную опухоль |
| T0 | Отсутствие достоверных признаков наличия первичной опухоли |
| Tis | Ракin situ |
| Tis (ПР in situ) | Протоковый рак in situ |
| Tis (ДР in situ) | Дольковый рак in situ |
| Tis (Педжета) | Болезнь Педжета соска молочной железы без опухоли (болезнь Педжета в сочетании с опухолью классифицируется соответственно размеру опухоли) |
| T1 | Опухоль размером < 2 см в наибольшем измерении |
| T1mic | Микроинвазия < 0,1 см в наибольшем измерении |
| T1а | Опухоль > 0,1 см, но < 0,5 см в наибольшем измерении |
| Tib | Опухоль > 0,5 см, но < 1 см в наибольшем измерении |
| Tic | Опухоль > 1 см, но < 2 см в наибольшем измерении |
| T2 | Опухоль > 2 см, но < 5 см в наибольшем измерении |
| T3 | Опухоль > 5 см в наибольшем измерении |
| T4 | Опухоль любого размера с прямым прорастанием стенки грудной клетки или кожи, только соответствующая данному ниже описанию |
| T4a | Прорастание опухолью стенки грудной клетки без вовлечения грудной мышцы |
| T4b | Отек (включая симптом «апельсиновой корки»), или изъязвление кожи молочной железы, или сателлитные кожные узелки в пределах той же молочной железы |
| T4c | Признаки T4a и T4b, присутствующие вместе |
| T4d | Воспалительная форма рака |
| Регионарные лимфатические узлы (N) | |
| NX | Отсутствие возможности для оценки состояния регионарных лимфатических узлов (например, удаленные ранее) |
| N0 | Отсутствие метастазов в регионарные лимфатические узлы |
| N1 | Метастазы в подвижный подмышечный лимфатический узел или узлы на той же стороне |
| N2 | Метастазы в подмышечные лимфатические узлы на той же стороне, фиксированные или спаянные между собой, или метастазы во внутренние грудные, обнаруживаемые при осмотреа лимфатические узлы на той же стороне в отсутствие выявляемых при осмотре метастазов в подмышечные лимфатические узлы |
| N2a | Метастазы в подмышечные лимфатические узлы на той же стороне, спаянные друг с другом или другими структурами |
| N2b | Метастазы во внутренние грудные, только выявляемые при осмотреа лимфатические узлы на той же стороне и в отсутствие метастазов в выявляемых при осмотре подмышечных лимфатических узлах |
| N3 | Метастазы в ипсилатеральные подключичные лимфатические узлы (узел) или клинически выявляемыеа ипсилатеральные метастазы во внутренние грудные (маммарные) лимфатические узлы (узел) при наличии клинически определяемых метастазов в подмышечные узлы; метастазы в ипсилатеральные надключичные узлы (узел) с или без метастазов в подмышечные или внутренние грудные (маммарные) лимфатические узлы |
| N3a | Метастазы в ипсилатеральный подключичный и подмышечный лимфатический узел или узлы |
| N3b | Метастазы в ипсилатеральный внутренний грудной и подмышечный лимфатический узел или узлы |
| N3c | Метастазы в ипсилатеральный надключичный лимфатический узел или узлы |
| Регионарные лимфатические узлы (pN)б | |
| pNX | Регионарные лимфатические узлы невозможно оценить (например, ранее удаленные или неудаленные для гистологического исследования) |
| pN0 | Гистологически подтвержденное отсутствие метастазов в регионарных лимфатических узлах; дополнительные исследования с целью обнаружения изолированных опухолевых клеток не проводилисьв |
| pN0(i-) | Гистологически подтвержденное отсутствие метастазов в регионарных лимфатических узлах, отрицательный результат иммуно-гистохимического исследования |
| pN0(i+) | Обнаружение изолированных опухолевых клеток, подтвержденное гистологически или с помощью иммуногистохимического исследования, отсутствие скоплений клеток размером свыше 0,2 ммг |
| pNO(mol-) | Гистологически подтвержденное отсутствие метастазов в регионарных лимфатических узлах, отрицательный результат молекулярных исследований (ОТ-ПЦР)д |
| pN0(mol+) | Гистологически подтвержденное отсутствие метастазов в регионарных лимфатических узлах, положительный результат молекулярных исследований (ОТ-ПЦР)д |
| pNl | Микроскопические метастазы в 1-3 подмышечных лимфатических узла и/или во внутренние грудные лимфатические узлы, обнаруженные путем удаления сторожевого лимфатического узла, но не выявляемые при осмотреа |
| pNlmi | Микрометастазы (> 0,2 мм, отсутствуют > 2,0 мм) |
| pNia | Метастазы в 1-3 подмышечных лимфатических узла |
| pNib | Микроскопические метастазы во внутренние грудные лимфатические узлы, обнаруженные путем удаления сторожевого лимфатического узла, но не выявляемые при осмотреа |
| pNic | Микроскопические метастазы в 1-3 подмышечных лимфатических узлае и во внутренние грудные лимфатические узлы, обнаруженные путем удаления сторожевого лимфатического узла, но не выявляемые при осмотреа |
| pN2 | Метастазы в 4-9 подмышечные лимфатические узлы или в выявляемые при осмотре внутренние грудные узлы в отсутствие метастазов в подмышечные лимфатические узлы |
| pN2a | Метастазы в 4-9 подмышечные лимфатические узлы (как минимум один метастаз размером > 2 мм) |
| pN2b | Клинически выявляемые метастазыа во внутренние лимфатические узлы в отсутствие метастазов в подмышечных лимфатических узлах |
| pN3 | Метастазы в 10 или более подмышечных лимфатических узлов или в подключичные лимфатические узлы или клинически выявляемые метастазыа во внутренние грудные узлы на той же стороне при наличии одного или более метастазов в подмышечные лимфатические узлы; или метастазы в более чем 3 подмышечных лимфатических узла с невыявляемыми при осмотре микроскопическими метастазами во внутренние грудные лимфатические узлы; или метастазы в надключичные лимфатические узлы на той же стороне |
| pN3a | Метастазы в 10 или более подмышечных лимфатических узлов (с одним как минимум метастазом > 2 мм) или метастазы в подключичные лимфатические узлы |
| pN3b | Метастазы в выявляемые при осмотреа внутренние грудные лимфатические узлы на той же стороне при наличии одного или более метастазов в подмышечные лимфатические узлы; или в более чем три лимфатических узла с микроскопическими метастазами, обнаруженными при удалении сторожевого подмышечного и внутреннего грудного лимфатического узла, но не выявляемые при осмотреа |
| pN3c | Метастазы в надключичные лимфатические узлы на той же стороне |
| Отдаленные метастазы (M) | |
| MX | Наличие отдаленных метастазов оценить невозможно |
| M0 | Отдаленные метастазы отсутствуют |
| M1 | Отдаленные метастазы |
аВыявляемые при осмотре определяют как обнаруживаемые с помощью визуализирующих методов исследования (исключая лимфосцинтиграфию) или с помощью непосредственного исследования.
бКлассификация основывается на лимфаденэктомии подмышечных лимфатических узлов с лимфаденэктомией сторожевого лимфатического узла или без таковой. Если классификация основывается только на лимфаденэктомии сторожевого лимфатического узла без последующей лимфаденэктомии подмышечных лимфатических узлов, то это обозначают буквами «sn» (от англ. sentinel node — сторожевой узел), например аspN (i+) (sn).
вИзолированные опухолевые клетки определяют как одиночные опухолевые клетки или мелкие скопления клеток размером 0,2 мм, обычно выявляемые только иммуногистохимическими или молекулярными методами, но которые могут быть верифицированы при окраске гематоксилин-эозином. Изолированные опухолевые клетки обычно не демонстрируют достоверных признаков метастатической активности (например, пролиферация или стромальная реакция).
гОпределение было принято в 2003 г. для соответствия с обновленной классификацией International Union Against Cancer (UICC, Международный союз по борьбе с онкологическими заболеваниями).
дОТ-ПЦР — полимеразно-цепная реакция обратной транскриптазы.
еЕсли сочетаются с более чем тремя подтвержденными метастазами в подмышечные лимфатические узлы, то внутренние грудные лимфатические узлы классифицируют как pN3b, чтобы отразить повышенную опасность опухоли.
Эта классификация позволяет распределять рак молочной железы по стадиям (табл. 2.2), что, в свою очередь, затем позволяет прогнозировать частоту рецидивов и формировать основу для алгоритмов лечения.Таблица 2.2. Группировка по стадиям, согласно классификации TNM
| 0 стадия | Tis | N0 | M0 |
| I стадия | T1a | N0 | M0 |
| IIA стадия | T0 | N1 | M0 |
| T1a | N1 | M0 | |
| T2 | N0 | M0 | |
| IIB стадия | T2 | N1 | M0 |
| T3 | N0 | M0 | |
| IIIA стадия | T0 | N2 | M0 |
| T1a | N2 | M0 | |
| T2 | N2 | M0 | |
| T3 | N1 | M0 | |
| T3 | N2 | M0 | |
| IIIB стадия | T4 | N0 | M0 |
| T4 | N1 | M0 | |
| T4 | N2 | M0 | |
| IIIC стадия | Любое T | N3 | M0 |
| IV стадия | Любое T | Любое N | M1 |
Пациентки с диагностированным инфильтрирующим раком молочной железы, у которых опухоль имеет рецепторы эстрогена (РЭ) либо прогестерона (РП), либо оба рецептора, в целом имеют существенно большую продолжительность жизни; наибольшая продолжительность жизни наблюдается у пациенток с РЭ- и РП-положительными злокачественными опухолями.
Гистологическая стадия, которая определяется клеточной архитектурой, дифференцировкой ядер и митотическим индексом, также прогнозирует время до развития рецидива и продолжительность жизни. Микрометастазы в костный мозг могут выявляться с помощью биопсии костного мозга; их используют для оценки отдаленных рецидивов и прогноза в целом. Другие маркеры, например HER2/neu (эпителиальный фактор роста) и катепсин D (индуцируемая эстрогеном протеаза лизосом), могут быть отрицательным прогностическим признаком продолжительности жизни без опухоли и общей продолжительности жизни. К.И. Бленда, М.У. Бухлера, А. Ксендес, М.Г. Сарра, О.Д. Гардена, Д. Уонгаmedbe.ru