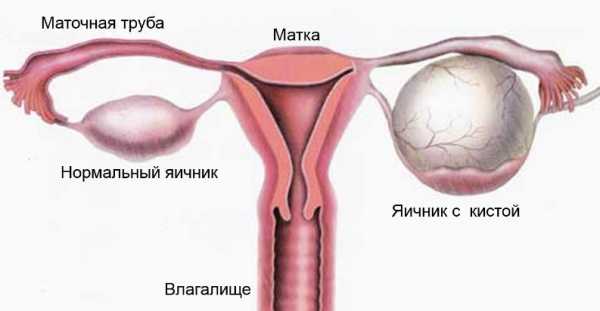
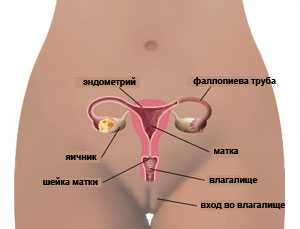
Строение матки и яичников
Маточные трубы и яичники (придатки матки).
Маточная труба (tubae uterinae; salpinx) (рис. 6--7) представляет собой парный проток, который отходит от дна матки в области её углов и идёт по направлению к боковым стенкам таза, располагаясь в складках брюшины, составляющих верхнюю часть широких маточных связок и носящих название брыжейки трубы (mesosalpinx).
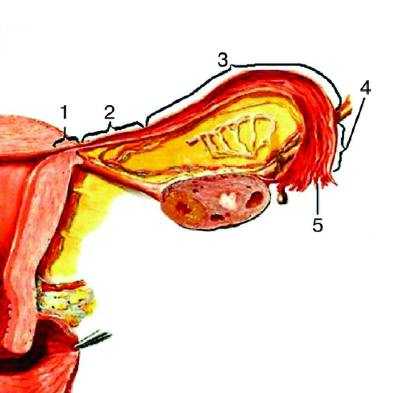
Рис. 6-7. Строение маточной трубы: 1 — маточная часть; 2 — перешеек; 3 — ампула; 4 — воронка; 5 — фимбриальный отдел.
Длина трубы в среднем равна 10–12 см, причём правая обычно длиннее левой. Ближайший к матке участок трубы на протяжении 1–2 см имеет горизонтальное направление. Достигнув стенки таза, труба огибает яичник, идёт кверху вдоль его переднего края, а затем назад и вниз, соприкасаясь с медиальной поверхностью яичника. В трубе различают следующие отделы: маточную часть (pars uterina) — часть канала, заключённую в стенке матки; перешеек (isthmus) — ближайший к матке равномерно суженный отдел (внутренняя треть трубы) диаметром около 2–3 мм; ампулу (ampulla) — cлeдующий за перешейком кнаружи отдел, постепенно увеличивающийся в диаметре и составляющий около половины протяжения трубы, и, как непосредственное продолжение ампулы, — воронку (infundibulum). Согласно названию, этот отдел представляет собой воронкообразное расширение трубы, края которого снабжены многочисленными отростками неправильной формы — бахромками (fimbriae tubae). Бахромки находятся в непрерывном движении (похожем на подметание) и могут достигать яичника. Одна из бахромок, наиболее значительная по величине, тянется в складке брюшины до самого яичника и носит название fimbria ovarica. Движение бахромок обеспечивает подхватывание овулировавшей яйцеклетки в открытую воронку трубы через круглое отверстие (ostium abdominale tubae uterinae).
Функция маточных труб заключается в транспорте яйцеклетки от яичника по направлению к полости матки, в процессе которого становится возможным её оплодотворение. Это определено строением стенки трубы. Непосредственно под брюшиной, покрывающей трубы (tunica serosa), располагается подсерозная основа (tela subserosa), содержащая сосуды и нервы. Под соединительнотканной лежит мышечная оболочка (tunica muscularis), состоящая из двух слоёв неисчерченных мышечных волокон: наружного (продольного) и внутреннего (циркулярного), который особенно хорошо выражен ближе к матке. Слизистая оболочка (tunica mucоsa) ложится многочисленными продольными складками (plicae tubariae). Она покрыта мерцательным эпителием, реснички которого колеблются по направлению к полости матки. Наряду с перистальтическими сокращениями мышечного слоя это обеспечивает продвижение яйцеклетки и содержимого трубы по направлению к полости матки. При повреждении ресничек может произойти патологическая имплантация зародыша. Слизистая оболочка трубы с одной стороны продолжается в слизистую оболочку матки, с другой стороны, через ostium abdominale, примыкает к серозной оболочке брюшной полости. Вследствие этого труба открывается в полость брюшины, которая у женщины, в отличие от мужчины, не представляет собой замкнутый серозный мешок, что имеет большое значение в плане возможности интраперитонеального распространения восходящей инфекции и попадания в полость таза канцерогенов.
ЯИЧНИКИ
Яичник (ovarium) представляет собой парный орган плоской овальной формы, который имеет стабильное расположение на поверхности заднего листка широкой связки матки, обеспечивающее ему возможность выполнения специфических функций женской половой железы. Яичник у половозрелой женщины имеет длину 2,5 см, ширину 1,5 см, толщину 1 см, его объём в среднем равен 8,3 см3. В яичнике различают два конца. Верхний, несколько закруглённый, обращён к трубе и носит название трубного (extremitas tubaria). Нижний, более острый (extremitas uterinа), соединён с маткой особой связкой (lig. ovarii proprium). Две поверхности (facies lateralis et medialis) отделены друг от друга краями. Задний, более выпуклый, называется свободным (margo liber). Передний, более прямой, который прикрепляется к брыжейке, — брыжеечный (margo mesovaricus). Этот край называют воротами яичника (hilum ovarii), так как здесь в яичник входят сосуды и нервы.
Латеральной поверхностью яичник прилежит к боковой стенке таза между vasa iliaca externa и m. psoas major сверху, lig. umbilicale laterale спереди и мочеточником сзади. Длинник яичника расположен вертикально. Медиальная сторона обращена в сторону тазовой полости. На значительном протяжении она покрыта трубой, которая идёт вверх по брыжеечному краю яичника, затем на его трубном конце заворачивает и направляется вниз по свободному краю яичника. С маткой яичник связан посредством собственной связки (lig. ovarii proprium), которая тянется от маточного конца яичника к латеральному углу матки и представляет собой круглый тяж, заключённый между двумя листками широкой связки матки и состоящий в основном из гладкомышечных волокон, продолжающихся в мускулатуру матки.
Яичник имеет короткую брыжейку (mesovarium) — дупликатуру брюшины, посредством которой он по своему переднему краю прикреплён к заднему листку широкой связки матки. К верхнему трубному концу яичника прикрепляются: наиболее крупная из бахромок, окружающих брюшной конец трубы (fimbria ovarica), и треугольной формы складка брюшины (lig. suspensorium ovarii), которая спускается к яичнику сверху от линии входа в малый таз и заключает в себе яичниковые сосуды и нервы.
Яичник относится к периферическим эндокринным органам, но, помимо эндокринной, выполняет и репродуктивную функцию. Его свободная поверхность покрыта однослойным кубическим (яичниковым, зародышевым) эпителием, благодаря чему возможна его неоднократная травматизация при овуляции, яйцеклетка может сразу попасть на поверхность яичника и далее в маточную трубу. Многочисленные овуляции приводят к тому, что поверхность яичника с течением времени покрывается морщинками и углублениями. Область ворот покрыта мезотелием брюшины. Под эпителием находится плотная соединительная ткань — белочная оболочка (tunica albuginea), которая без резких границ переходит в строму коркового слоя яичников (stroma ovarii), богатую клетками, веретенообразно заложенными в сети коллагеновых волокон, в которой проходят сосуды и нервы. Третий (основной) слой — корковое вещество (cortex ovari), которое широкой каймой охватывает четвёртый слой яичника — мозговое вещество (medulla ovarii).
Корковый слой представлен большим количеством фолликулов в различной стадии развития, которые «рассыпаны» непосредственно под белочной оболочкой. В каждом из них содержится развивающаяся женская половая клетка — ооцит (рис. 6-10).

Рис. 6-10. Яичник.а — корковый слой яичника; б — зрелый фолликул.
На момент рождения яичник человека содержит около 2 млн ооцитов, к началу полового созревания — порядка 100 тыс. Когда зрелый фолликул лопается (овуляция), полость его заполняется кровью, стенки спадаются, клетки, выстилающие фолликул изнутри, быстро заполняются липидами и приобретают желтоватую окраску. Образуется новая эндокринная железа — жёлтое тело (corpus luteum). Ооцит превращается в зрелую яйцеклетку уже после овуляции, в маточной трубе. При беременности жёлтое тело увеличивается и превращается в крупное, около 1 см в диаметре, образование — жёлтое тело беременности (corpus luteum graviditatis), следы которого могут сохраняться годами. Жёлтое тело, образующееся при отсутствии оплодотворения, отличается меньшими размерами. В ходе регрессии его клетки атрофируются и теряют жёлтый цвет. Образуется белое тело (corpus albicans), которое с течением времени совершенно исчезает.
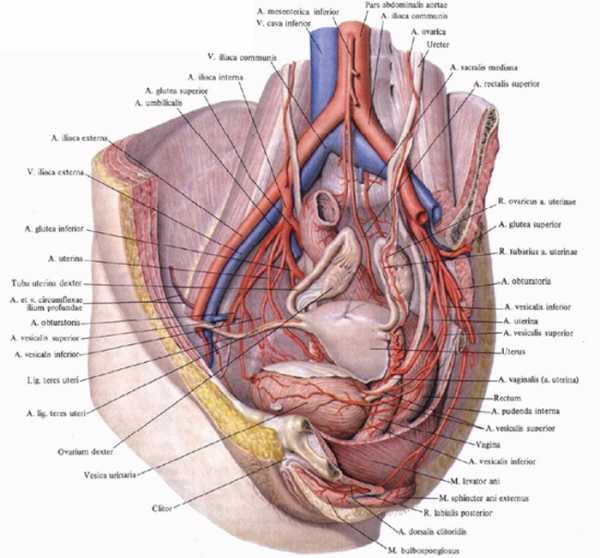
Яичник получает питание из a. ovarica и ramus ovaricus a. uterinae. Вены соответствуют артериям. Начинаясь от plexus ovaricus, вены идут от lig. suspensorium ovarii и впадают в нижнюю полую вену (правая) и в левую почечную вену (левая). Эти анатомические различия очень важны, так как латеральный ход левой яичниковой вены обусловливает её большую подверженность облитерации и тромбозу, особенно во время беременности. Лимфатические сосуды отводят лимфу в поясничные лимфатические узлы. Яичник имеет симпатическую (plexus coeliacus, plexus ovaricus и plexus hypogastricus inferior) и, возможно, парасимпатическую иннервацию.
www.medsecret.net
Строение матки: особенности и функциональные части
Анатомия женской репродуктивной системы достаточно сложна и ее главным органом является матка. Этот орган состоят из нескольких частей, дополнен придатками и т. п. Все они выполняют целый ряд важнейших функций, наиболее значимая из которых, с точки зрения эволюции, репродуктивная. В данной статье рассказано о том, каково строение матки, какие изменения она претерпевает при беременности и какие особенности и патологии может иметь.
Определение
Что такое матка? Это основная часть репродуктивной системы. Она, вместе с другими важными функциональными составляющими, является основным органом, необходимым для зачатия и вынашивания ребенка. В данном материале она рассмотрена вместе с придатками, потому что без них не функционирует. Структура и ее строение вместе с придатками представляет схема в данной статье.
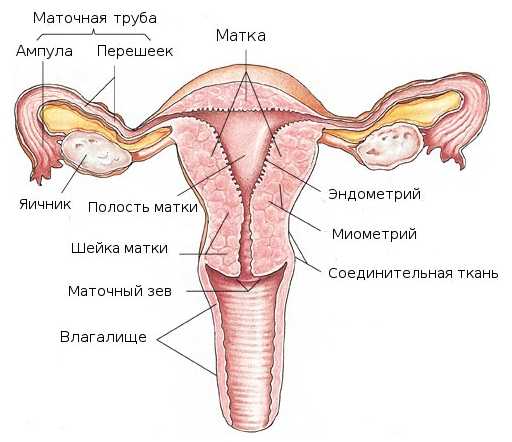
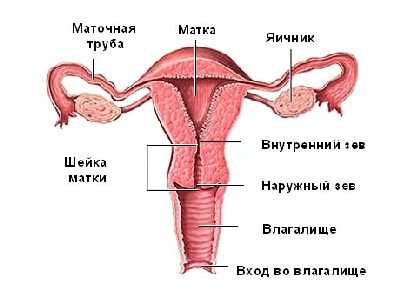
Шейка
Шейка представляет собой цервикальный канал. Изнутри он выстлан эндометрием, а состоит из эластичной мышечной ткани. Структура шейки матки также предполагает наличие большого количества цервикальных желез, которые вырабатывают особую цервикальную слизь. Длина шейки составляет 3-4 см, но изменяется на протяжении беременности.
Эта часть соединяет полость матки с влагалищем. Именно по цервикальному каналу сперматозоиды проникают в полость для оплодотворения в ней яйцеклетки.
Тело
Тело матки – осн6овная часть этого органа. Оно имеет округлую или слегка яйцевидную форму, которая изменяется при беременности. Состоит из полости и стенок, которыми эта полость сформирована. Нижней (относительно расположения в организме) своей частью тело соединяется с шейкой матки, под тупым углом, если расположение шейки нормально. С двух сторон к органу присоединяются фаллопиевы трубы.
Норма габаритов для этой части органа такова:
- Вес матки – 50-60 г, у рожавших женщин – до 80 г;
- Длина матки – 4-7 см;
- Ширина – до 4 см;
- Толщина матки – 4-5 см.
Подробнее читайте в статье: «Размеры матки» .
Полость
Полость матки – это то свободное пространство, которое имеется внутри тела матки и сформировано маточными стенками. Именно в нем происходит оплодотворение яйцеклетки, там впоследствии формируется плацента и эмбрион и т. д. Объем этого пространства составляет 5-6 кубических сантиметров. Но во время беременности он значительно увеличивается.
Стенки
Сколько слоев имеют маточные стенки? Если смотреть на них в разрезе, то можно выделить три функциональных слоя:
- Эндометрий (расположен внутри);
- Миометрий (мышечный слой;
- Субсеррозная оболочка (внешний слой).
Такое строение постоянно для всей полости, то есть, его имеет как задняя, так и передняя стенка матки. Стенки матки в норме имеют изменчивую толщину, зависящую от стадии менструального цикла. Они могут достигать 3-4 см в толщину.
Связки
Связки матки и фасции – образования, которые фиксируют тело матки в малом тазу. Они достаточно эластичны, потому способны растягиваться при увеличении полости органа при вынашивании. Они соединяют стенки матки с брюшиной, другими органами, мышечной тканью. Благодаря им органы размещены в малом тазу на некотором расстоянии и не давят друг на друга. Толщина связок 3-5 мм.
Яичники и придатки
Яичники – парное образование, соединенное с телом органа фаллопиевыми трубами. В них созревают особые фолликулы, в которых, во время овуляции, формируется яйцеклетка. Затем она их покидает и попадает в полость матки. Также эти органы продуцируют гормоны эстроген и прогестерон, которые контролируют менструальный цикл. Нормальный размер одного яичника составляет 30-40 мм, при климаксе они уменьшаются до полутора-двух см.
Маточные трубы
Иное их название фаллопиевы трубы. Они соединяют полость матки с яичниками. Выходя их яичника, яйцеклетка именно по ним попадает в полость матки. Как и яичники, этот орган парный. Нормальные показатели для этого органа – длина 10-12 см, и ширина просвета 2-5 мм. Состоят из миометрия, изнутри выстланы эндометрием, имеют сократительную способность.
Кровеносная система
Имеется большая парная маточная артерия, именно через нее к органу поступает кровь. Доносят до органа ее ветки подвздошной артерии. Маточные артерии располагаются с двух сторон между связками, а их ветви расходятся к поверхностям органа спереди и сзади. По достижению дна органа маточная артерия перестает быть единой и разделяется на множество ветвей, которые направляются к придаткам.
Лимфатические сосуды связаны с лимфоузлами поясницы. А кроме этого – с внутренними лимфоузлами подвздошной артерии, крестца и паха.
Нервная система
Она не слишком активная и осуществляется по тазовым крупным, внутритканевым, нервам. Сигналы приходят из подчревного сплетения, его нижней части.
Расположение
Где находится матка у женщины? Она находится в полости малого таза, за нижней третью брюшной стенки. В нормальном состоянии связки удерживают ее над мочевым пузырем, к которому она слегка наклонена. При этом, в норме между шейкой и самим органом формируется тупой угол.
Но существуют и патологии, когда расположение матки у женщин не соответствует норме. Наиболее частый тип таких патологий – загибы. Чаще всего наблюдаются загибы к брюшине, иногда, к позвоночнику. Где располагается матка в таком случае? Она, фактически, остается на том же месте, однако больше наклонена, между ней и шейкой может быть сформирован острый угол.
Иногда отмечается низкое расположение. Чаще всего, оно наблюдается при опущении органа в результате травмирования связок или падения тонуса органа. В этом случае матка может практически давить на влагалище. Может развиться выпадение.
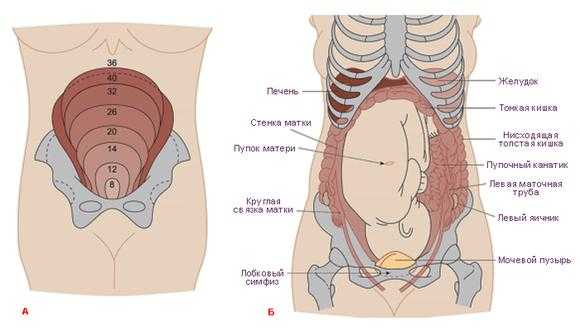
Изменения при беременности
Строение матки при беременности, строго говоря, не изменяется. Изменяется только ее размер и форма. В частности, она очень значительно растягивается, увеличиваясь в несколько раз, под действием давления плода, плаценты, околоплодных вод. Кроме того, в ней формируется плацента, и некоторые изменения происходят и в строении ее эндометрия и кровеносной системе, так как на ранних этапах эмбрион получает питание через них. Строение миометрия не меняется, однако изменяется ее сократительная способность под действием гормонов.
Некоторым изменения подвергается шейка матки. По мере приближения к родам она укорачивается, что облегчает родовой процесс.
На фото представлен объем матки и ее строение при вынашивании ребенка.
Аномалии
Все характеристики органа, перечисленные выше, характерны для нормального строения и развития органа, при его исправном функционировании и нормальном гормональном балансе в организме. Однако имеется немало видов патологий этого органа. Конечно, большая их часть приобретенные и поддаются (или не поддаются) лечению, но существует и множество врожденных аномалий, которые могут беспокоить или не беспокоить женщину, и требовать или не требовать лечения.
Седловидная
В этом случае дно матки изменено, а сам по себе орган имеет форму, скорее, не шара, а конуса, направленного вершиной вниз (к шейке матки). Такое состояние часто ведет к бесплодию, так как при нем сложно выносить ребенка.
Двурогая
Это измененное строение матки женщины, когда орган имеет два выступающих угла, расположенных симметрично. Располагаются они в верхней части органа, то есть направлены в сторону грудной клетки.
Перегородка
Еще одно врожденное патологическое состояния, которое, без лечения, мешает наступлению беременности и/или нормальному вынашиванию. При таком состоянии имеется перегородка, перешеек матки в ее полости.
Удвоение
Как видно из названия, это состояние, когда маток или некоторых ее частей две (три или четыре – если речь идет о парных органах). Они могут иметь разную или одинаковую (очень редко) степень развития. Если планируется беременность, то сначала, обычно, проводится операция по удалению «лишнего» набора органов.
Гипоплазия
Это врожденная недоразвитость тканей органа, в частности, истончение ее эндометрия, связанная с гормональными нарушениями или особенности строения тканей. Такое состояние, обычно, мешает забеременеть, потому требует лечения в случае, если пациентка хочет детей.
Агенезия
Иное название этого врожденного состояния – аплазия. При таком врожденном состоянии матка у женщин полностью отсутствует (при этом, яичники имеются, и гормональный баланс может быть более или менее нормальным, хотя чаще такое явление сочетается с признаками интерсексуальности).
Нарушения расположения
Встречаются такие врожденные аномалии, когда изменено положение матки в организме (при этом, придатки матки могут быть расположены нормально или изменено). Она может быть загнута вперед или назад, в больше или меньшей степени, но если такое состояние врожденное, то оно не требует лечения и даже может исправляться при беременности.
Вывод
Анатомия матки и придатков достаточно сложна. И даже минимальные изменения в ней (врожденные или приобретенные) могут негативно сказаться на здоровье, качестве жизни и репродуктивной функции женщины. По этой причине врачи уделяют достаточно много внимания здоровью этих органов, и даже девочкам до достижения подросткового возраста рекомендуются периодические осмотры у детского гинеколога. Ими не стоит пренебрегать, так как своевременно выявленные, особенности и аномалии могут быть успешно скорректированы именно на ранних этапах.
vashamatka.ru
Лекция 29 Женская половая система
Лекция 29:Женская половая система.
Источники, закладка и развитие органов женской половой системы.
Гистологическое строение, гистофизиология яичников.
Гистологическое строение матки и яйцеводов.
Гистологическое строение, регуляция функций молочных желез.
Эмбриональное развитие органов женской половой системы. Органы женской половой системы развиваются из следующих источников:
а) целомический эпителий покрывающий Iпочки (спланхнотомы) фолликулярные клетки яичников;
б) энтодерма желточного мешка овоциты;
в) мезенхима соединительная ткань и гладкая мускулатура органов, интерстициальные клетки яичников;
г) парамезонефральный (Мюллеров) проток эпителий маточных труб, матки и части влагалища.
Закладка и развитие половой системы тесно связано с мочевыделительной системой, а именно с I почкой. Начальный этап закладки и развития органов поповой системы у лиц женского и мужского пола протекают одинаково и поэтому называется индифферентной стадией. На 4-ой недели эмбриогенеза утолщается целомический эпителий (висцеральный листок спланхнотомов) на поверхности Iпочек – эти утолщения эпителия называются половыми валиками. В половые валики начинают мигрировать первичные половые клетки – гонобласты. Гонобласты впервые появляются в составе внезародышевой энтодермы желточного мешка, далее они мигрируют в стенку задней кишки, а там попадают в кровоток и по крови достигают и внедряются в половые валики. В дальнейшем эпителий половых валиков вместе с гонобластами начинает врастать в подлежащую мезенхиму в виде тяжей – образуютсяполовые шнуры. Половые шнуры состоят из эпителиальных клеток и гонобластов. Первоначально половые шнуры сохраняют связь с целомическим эпителием, а затем отрываются от него. Примерно в это же время мезонефральный (Вольфов) проток (см. эмбриогенез мочевыделительной системы) расщепляется и образуется параллельно ему парамезанефральный (Мюллеров) проток, впадающий также в клоаку. На этом индифферентная стадия развития половой системы заканчивается.
Мезенхима разрастаясь разделяет половые шнуры на отдельные фрагменты или отрезки – так называемые яйценосные шары. В яйценосных шарах в центре располагаются гоноциты, окруженые эпителиальными клетками. В яйценосных шарах гоноциты вступают вIстадию овогенеза – стадию размножения:начинают делиться митозом и превращаются вовогонии,а окружающие эпителиальные клетки начинают дифференцироваться вфолликулярные клетки. Мезенхима продолжает дробит яйценосные шары на еще более мелкие фрагменты до тех пор, пока в центре каждого фрагмента не останется 1 половая клетка, окруженная 1 слоем плоских фолликулярных клеток, т.е. формируетсяпремордиальная фолликула. В премордиальных фолликулах овогонии входят в стадию роста и превращаются вовоциты I порядка. Вскоре рост овоцитовIпорядка в премордиальных фолликулах остонавливается и в дальнейшем премордиальные фолликулы до полового созревания остаются без изменений. Совокупность премордиальных фолликул с прослойками рыхлой соединительной ткани между ними образует корковый слой яичников. Из окружающей мезенхимы образуется капсула, соединительнотканные прослойки между фолликулами иинтерстициальные клеткив корковом слое и соединительная ткань мозгового слоя яичников. Из оставшейся части целомического эпителия половых валиков образуется наружный эпителиальный покров яичников.
Дистальные отделы парамезонефральных протоков сближаются, сливаются и образуют эпителий матки и части влагалища (при нарушении этого процесса возможно формирование двурогой матки), а проксимальные части протоков остаются раздельными и образуют эпителий маточных труб. Из окружающей мезенхимы образуется соединительная ткань в составе всех 3-х оболочек матки и маточных труб, а также гладкая мускулатура этих органов. Серозная оболочка матки и маточных труб образуется из висцерального листка спланхнотомов.
II. Гистологическое строение и гистофизиология матки.С поверхности орган покрыт мезотелием и капсулой из плотной неоформленной волокнистой соединительной ткани. Под капсулой располагается корковое вещество, а в центральной части органа – мозговое вещество. В корковом веществе яичников половозрелой женщины содержатся фолликулы на разных стадиях развития, атретические тела, желтое тело, белое тело и прослойки рыхлой соединительной ткани с кровеносными сосудами между перечисленными структурами.
Фолликулы. Корковое вещество в основном состоит из множества премордиальных фолликулов – в центре овоцитI порядка, окруженный одним слоем плоских фолликулярных клеток. С наступлением полового созревания премордиальные фолликулы под воздействием гормона аденогипофиза ФСГ по очереди вступают в путь созревания и проходят следующие стадии:
Овоцит Iпорядка входит в фазу большого роста, увеличивается в размерах примерно в 2 раза и приобретаетвторичную–блестящую оболочку(при ее образовании участвует как сама яйцеклетка, так и фолликулярные клетки);окружающие фолликулярные превращаются из однослойного плоского вначале в однослойный кубический, а затем в однослойный цилиндрический. Такая фолликула называетсяI фолликулой.
Фолликулярные клетки размножаются и из однослойного цилиндрического становятся многослойным и начинают продуцировать фолликулярную жидкость (содержит эстрогены), накапливающуюся в формирующейся полости фолликула;овоцитIпорядка окруженныйIиII(блестящей) оболочками и слоем фолликулярных клеток оттесняется к одному полюсу (яйценосный бугорок). Такая фолликула называетсяII фолликулой.
Фолликула накапливает в своей полости много фолликулярной жидкости, поэтому сильно увеличивается в размерах и выпячивается на поверхности яичника. Такая фолликула называется III фолликулой(или пузырчатой, или Граафовым пузырьком). В результате растяжения резко истончается толщина стенкиIIIфолликулы и покрывающей ее белочной оболочки яичника. В это время овоцитIпорядка вступает в следующую стадию овогенеза – стадию созревания: происходит первое деление мейоза и овоцитIпорядка превращается в овоцитIIпорядка. Далее происходит разрыв истонченной стенки фолликулы и белочной оболочки и происходит овуляция – овоцитII порядка окруженная слоем фолликулярных клеток (лучистый венец) иI, IIоболочками попадает в полость брюшины и сразу захватывается фимбриями (бахромками) в просвет маточной трубы.
В проксимальном отделе маточной трубы быстро происходит второе деление стадии созревания и овоцит IIпорядка превращается в зрелую яйцеклетку с гаплоидным набором хромосом.
Процесс овуляции регулируется гормоном аденогипофиза лютропином.
С началом вступления премордиальной фолликулы в путь созревания из окружающей рыхлой соединительной ткани вокруг фолликулы постепенно формируется внешняя оболочка – тека илипокрышка. Ее внутренний слой называетсясосудистой текой(имеет много кровеносных капилляров) и содержит интерстициальные клетки, вырабатывающие эстрогены, а наружный слой теки состоит из плотной неоформленной соединительной ткани и называетсяфиброзной текой.
Желтое тело. После овуляции на месте лопнувшей фолликулы под влиянием гормона аденогипофиза лютропина формируется в несколько стадий желтое тело:
Iстадия –васкуляризации и пролиферации. В полость лопнувшей фолликулы изливается кровь, в сгусток крови прорастают кровеносные сосуды (отсюда в названии слово“васкуляризации”);одновременно происходит размножение или пролиферация фолликулярных клеток стенки бывшей фолликулы.
IIстадия –железистого метаморфоза(перерождения или перестройки). Фолликулярные клетки превращаются в лютеоциты, а интерстициальные клетки теки – в текальные лютеоциты и эти клетки начинают синтезировать гормонпрогестерон.
IIIстадия –рассвета. Желтое тело достигает больших размеров (диаметр до 2 см) и синтез прогестерона достигает максимума.
IVстадия –обратного развития. Если не наступило оплодотворение и не началась беременность, то через 2 недели после овуляции желтое тело (называется менструальным желтым телом) подвергается обратному развитию и замещается соединительнотканным рубцом – образуетсябелое тело (corpus albicans). Если наступила беременность, то желтое тело увеличивается в размерах до 5 см в диаметре (желтое тело беременности) и функционирует в течение первой половины беременности, т.е. 4,5 месяца.
Гормон прогестерон регулирует следующие процессы:
Подготавливает матку к принятию зародыша (увеличивается толщина эндометрия, увеличивается количество децидуальных клеток, увеличивается количество и секреторная активность маточных желез, снижается сократительная активность мускулатуры матки).
Препятствует вступлению следующих премордиальных фолликул яичника в путь созревания.
Атретические тела. В норме в путь созревания одновременно вступают несколько премордиальных фолликул, но дозревает из них доIII фолликулы чаще всего 1 фолликула, остальные на разных стадиях развития подвергаются обратному развитию -атрезии(под воздействием гормона гонадокринина, вырабатываемого самой крупной из фолликул) и на их месте формируютсяатретические тела. При атрезии яйцеклетка погибает, от нее остается в центре атретического тела деформированная, сморщенная блестящая оболочка;фолликулярные клетки также погибают, а вот интерстициальные клетки покрышки размножаются и начинают активно функционировать (синтез эстрогенов). Биологическое значение атретических тел:предотвращение суперовуляции – одновременного созревания нескольких яйцеклеток и как следствие этого зачатие нескольких разнояйцевых близнецов;эндокринная функция – в начальных стадиях развития одна растущая фолликула не может создать неободимый уровень эстрогенов в женском организме, поэтому необходимы атретические тела.
Гистологическое строение матки.Матка – полый мышечный орган, в котором развивается зародыш. Стенка матки состоит из 3-х оболочек – эндометрия, миометрия и периметрия.
Эндометрий (слизистая оболочка)– выстлан однослойным призматическим эпителием. Эпителий погружается в подлежащую собственную пластинку из рыхлой волокнистой соединительной ткани и образует маточные железы – по строению простые трубчатые неразветвленные железы. В собственной пластинке слизистой кроме обычных клеток рыхлой соединительной ткани имеются децидуальные клетки – крупные округлые клетки, богатые гликогеном и липопротеиновыми включениями. Децидуальные клетки принимают участие в обеспечении гистотрофным питанием зародыша в первое время после имплантации.
Имеются особености в кровоснабжении эндометрия:
Артерии – имеют спиральный ход – такое строение артерий имеет значение при менструации:
спастическое сокращение спиральных артерий приводит к нарушению питания, некрозу и отторжению функционального слоя эндометрия при менструации;
такие сосуды быстрее тромбируются при уменьшают кровопотерю при менструации.
Вены – образуют расширения или синусы.
В целом в эндометрии различают функциональный (или отпадающий) слой и базальный слой. При определении примерной границы между функциональным и базальным слоями главным ориентиром являются маточные железы – базальный слой эндометрия захватывает лишь самые донышки маточных желез. При менструации функциональный слой отторгается, а после менструации под воздействием эстрогенов фолликул за счет сохранившегося эпителия донышек маточных желез происходит регенерация эпителия матки.
Миометрий (мышечная оболочка)матки имеет 3 слоя из гладкой мускулатуры:
Внутренний – подслизистый слой.
Средний – сосудистый слой.
Наружный – надсосудистый слой.
Периметрий– наружная оболочка матки, представлена соединительной ткпанью, покрытой мезотелием.
Функции матки регулируются гормонами: окситоцином с передней части гипоталамуса – тонус мускулатуры, эстрогенами и прогестероном яичников – циклические изменения в эндометрие.
Маточные трубы (яйцеводы)– имеют 3 оболочки:
Слизистая оболочка – выстлана однослойным призматическим реснитчатым эпителием, под ним – собственная пластинка слизистой из рыхлой волокнистой соединительной ткани. Слизистая образует крупные разветвленные продольные складки.
Мышечная оболочка из продольно и циркулярно ориентированных миоцитов.
Наружная оболочка – серозная.
Молочные железы.Так как функция и регуляция функций тесно связано с половой системой, молочные железы обычно изучают в разделе женская половая система.
Молочные железы по строению сложные, разветвленные альвеолярные железы;состоят из секреторных отделов и выводных протоков.
Концевые секреторные отделыв нелактирующей молочной железе представлены слепо заканчивающимися трубочками – альвеолярными молочными ходами. Стенка этих альвеолярных молочных ходов выстлана низкопризматическим или кубическим эпителием, снаружи лежат отростчатые миеэпителиальные клетки.
С началом лактации слепой конец этих альвеолярных молочных ходов расширяется, приобретает форму пузырьков, т.е. превращается в альвеолы. Стенка альвеолы выстлана одним слоем низкопризматических клеток -–лактоцитов. На апикальном конце лактоциты имеют микроворсинки, в цитоплазме хорошо выражены гранулярный и агранулярный ЭПС, пластинчатый комплекс и митохондрии, микротубулы и микрофиламенты. Лактоциты секретируют казеин, лактозу, жиры апокриновым способом. Снаружи альвеолы охватываются звездчатыми миоэпителиальными клетками, способствующими выведению секрета в протоки.
С альвеол молоко выделяется в млечные ходы (эпителий 2-х рядный), которые далее в междольковых перегородках продолжаются в млечные протоки (эпителий 2-х слойный), впадающие в молочные синусы (небольшие резервуары выстланы 2-х слойным эпителием) и короткими выводными протоками открываются на верхушке соска.
Регуляция функций молочных желез:
Пролактин (гормон аденогипофиза) – усиливает синтез молока лактоцитами.
Окситоцин (с супраоптических паравентрикулярных ядер гипоталамуса) – вызывает выделение молока из железы.
Глюкокортикоиды пучковой зоны надпочечников и тироксин щитовидной железы также способствуют лактации.
studfiles.net
Особенности строения и функции женской матки. Возможные патологии и профилактика заболеваний
Главным органом половой системы женского организма является матка. Орган представляет мышечный орган, полый внутри. Она обеспечивает менструальную функцию и развитие плода. Где находится матка у женщины и какое строение имеет? Какое предназначение органа? Какие аномалии строения существуют?
Основные параметры
Как выглядит матка? Орган имеет форму груши, причем более узкая часть направлена вниз. Матка женщины, которая еще не рожала, имеет длину 7-8 см и ширину 4-5 см, при этом вес составляет приблизительно 50 г. По толщине стенки органа могут быть до 3 см, довольно плотные. Если женщина рожала, размеры могут быть увеличены на 2-3 см, при этом вес матки достигает 100 гр.
Какое строение матки?
Включает в себя три основные составляющие: тело матки, ее шейку и дно матки. Как уже было сказано, тело матки имеет грушеподобную форму, где более узкая часть – шейка – направлена вниз, а дно матки находится вверху. При беременности гинеколог определяет расположение органа в зависимости от недели беременности в области желудка.
Слои матка имеет такие:
- эндометрий (внутренний слой).
- периметрий (внешний слой);
- миометрий;
Внутренний слой матки представляет слизистую оболочку, которой свойственно изменяться каждый месяц. Предназначение эндометрия детородного органа заключается в том, чтобы создать для плодного яйца возможность прикрепиться к матке. Анатомия матки предусмотрена природой: ежемесячно эндометрий выстилает полость изнутри в ожидании появления оплодотворенной яйцеклетки. Если же яйцеклетка не была оплодотворена, беременность не наступила, происходит отторжение оболочки матки эндометрия и его выход с кровью наружу. В этот день начинается явление, которое и называется месячными, длятся они на протяжении 3-5 дней.
Миометрий является важным слоем, обеспечивая растягивание органа до больших размеров во время беременности.
Покрывает орган периметрий – маточный слой, который представляет собой брюшинную серозную оболочку.
Локализация
Расположение матки у женщин в области малого таза перед прямой кишкой и за мочевым пузырем. В нормальном положении продольная ось детородного органа идет вдоль оси таза. Незначительные отклонения можно считать нормой. Но, при некоторых патологиях, нормальное положение матки и придатков может изменяться. К таким патологиям относят загиб, опущение или выпадение детородного органа, расположение сзади и др.
Локализация матки напрямую зависит от мышц и связок, которые удерживают ее в правильном положении. Если мышечный тонус под воздействием каких-либо факторов ослаблен, детородный орган может опуститься и частично, либо полностью выпасть из половой щели. Игнорировать состояние нельзя, да и вряд ли получится это сделать. Во время ходьбы выпавший орган доставляет дискомфорт.
Строение и локализация шейки матки
Рассматривая дно матки и орган в целом, нужно уделить внимание шейке, ведь она не менее важна и оказывает влияние на ход беременности. От того, какой размер имеет шейка детородного органа, будет зависеть возможность женщины выносить ребенка. У женщин с короткой шейкой высокий риск невынашивания беременности. Важна шейка и в процессе родовой деятельности. От расположения и раскрытия будет зависеть успех родоразрешения.
Шейка женской матки связывает детородный орган с влагалищем и имеет форму цилиндра, длина которого составляет 3 см, при ширине 2,5 см. Эти параметры могут меняться при беременности, а также из-за возраста женщины. Так, укорочение размеров шейки при беременности говорит о приближающихся родах.
Используя зеркало, гинеколог легко может осмотреть шейку на гинекологическом кресле, а вот дно матки рассмотреть таким образом невозможно. Находится она в глубине вагины (на 8-12 см), а перед ней расположен мочевой пузырь. Ближе к окончанию беременности шейка детородного органа может сместиться в центр таза.
Какие функции матки?
Основное предназначение заключается в принятии оплодотворенной яйцеклетки и питании плода, который будет развиваться в полости, до того момента, пока не придет время родов.
В среднем беременность длится от 38 до 42 недель. Мышечные волокна органа по мере роста плода (в случае многоплодной беременности плодов) приспосабливаются к увеличению размеров. Когда же приходит определенный момент, под действием окситоцина мышцы начинают непроизвольно сокращаться. Это явление называется схватками, которые являются предвестниками начала родовой деятельности. В это время матка начинает процесс выталкивания ребенка в направлении шейки, при этом последняя начинает расширяться, открывая ребенку доступ во влагалище. Схватки болезненные для женщины, иногда даже кажется, что боль невыносимая.
Беременность в некоторых случаях является причиной ослабления связок и мышц, что приводит к смещению органа со своего нормального положения. Если смещение незначительно, это считается нормальным явлением. Ультразвуковая диагностика дает возможность определить показатель смещения.
Возможные патологии
К неправильному положению приводят некоторые патологии, но и в строении могут быть аномалии, среди которых можно выделить наиболее часто встречающиеся:
- отсутствие (агенезия);
- маленький размер (гипоплазия);
- имеет две полости (двурогая);
- дно вдавлено внутрь (седловидная);
- два полноценных органа (удвоение).
Детородный орган подвержен нарушениям в работе и заболеваниям. Чаще встречаются такие болезни, как миома и эрозия шейки. Часто диагностируются доброкачественные новообразования (полипы, фибромы), нередки случаи обнаружения злокачественных опухолей (рак), носящих враждебный для здоровья и жизни женщины характер.
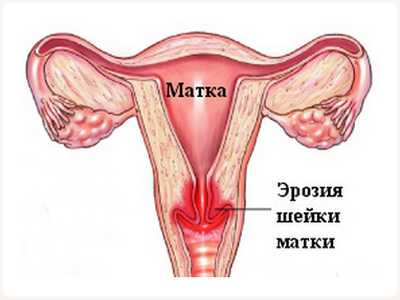
Несмотря на то, что патологии женской половой системы сегодня лечатся успешно, нужно понимать, что чем раньше будет выявлено заболевание, тем больше шансов на полное излечение. Но бывают и случаи, когда лечение невозможно (наличие врожденных патологий органа, его удаление по медицинским показателям, неправильное расположение матки у женщин), даже в этом случае существует возможность стать мамой (суррогатное материнство), поэтому отчаиваться не стоит.
Избежать проблем со здоровьем и вовремя обнаружить нарушения в работе половой системы помогут регулярные осмотры у гинеколога (минимум раз в полгода), а также соблюдение правил личной гигиены и правильного образа жизни.
Важно знать! ×aginekolog.ru