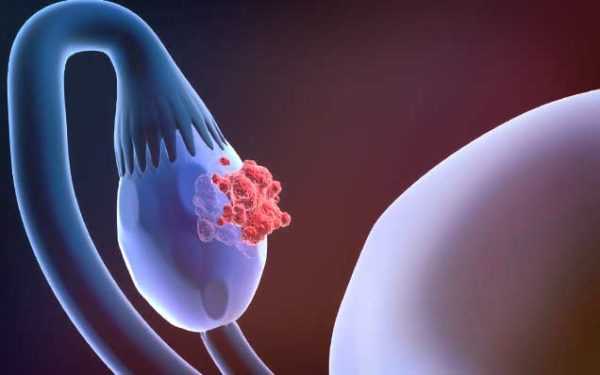
Рак яичников классификация
Классификация рака яичников по стадиям
Процесс по выявлению распространенности раковой опухоли называется определение стадии. Стадия рака яичников, который не распространен явно, в большинстве случаев, определяется в ходе операции. В получении образца ткани для постановки диагноза и определения стадии опухоли заключается одна из целей хирургического вмешательства при раке яичников. Из различных участков брюшной полости и малого таза забираются образцы ткани и изучаются под микроскопом с целью выявления стадии.
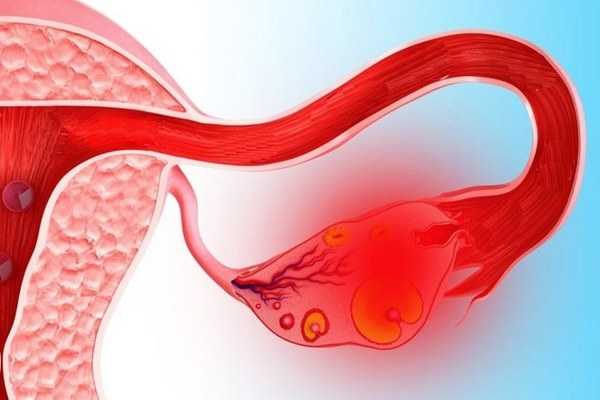
Поскольку на разных стадиях рак яичников имеет различный прогноз и рекомендации по лечению, то крайне важно определение стадии. Сказаться на вероятности излечения пациентки может точность стадирования. Если стадию рака определить неправильно, то опухоль, которая распространилась за пределы яичников, можно пропустить и, следовательно, лечение не будет результативным. Стадия, после её определения, не меняется даже в случае распространения рака в другие отделы организма или его рецидива.
Попросите объяснить вам, как определяется стадия рака, лечащего врача. Также задайте вопрос, будет ли полноценная процедура стадирования проводиться в вашем случае. Спросите о стадии опухоли после проведения операции.
Классифицируется рак яичников согласно системе TNM, разработанной Американским объединенным комитетом по изучению рака (American Joint Committee on Cancer).
Данная система описывает распространение первичной опухоли (Т, от англ. «Tumor»), отсутствие или наличие в близлежащих лимфатических узлах метастазов (N, от англ. «Nodes») и отсутствие или наличие отдаленных метастазов (М, от англ. «Metastasis»).
Система TNM очень похожа на систему FIGO (разработана Международной федерацией гинекологов и акушеров), которая используется большинством онкогинекологов. Результаты оперативного вмешательства учитывают обе классификации.
Аналогично раку яичников проводится стадирование рака маточных труб. Только в категориях «Т» имеются различия.
Также подобно раку яичников стадируется первичная перитонеальная карцинома (ППК). При этом, независимо от распространения опухоли на отдаленные участки, стадия рака во всех случаях определяется как III или IV.
Категория «Т» при раке яичников
Tx: Невозможно описать распространенность опухоли в силу недостаточных данных.
T1: Опухоль находится в пределах одного или обоих яичников.
- T1a: Опухоль расположена внутри одного яичника. Она не проникает в ткань, покрывающую яичник (его капсулу) и не выходит за его пределы. В малом тазу жидкость отсутствует.
- T1b: Обнаруживается раковая опухоль в обоих яичниках, за их пределы однако не выходит. В малом тазу жидкость отсутствует. (За исключением поражения обоих яичников, данная стадия похожа на T1a).
- T1c: Обнаруживается раковая опухоль в одном или обоих яичниках, а также либо прорастает капсулу яичника, либо проникает за его пределы, либо в жидкости из малого таза выявляются раковые клетки.
T2: Обнаруживается раковая опухоль в одном или обоих яичниках и распространяется на ткани малого таза.
- T2a: Раковая опухоль метастазировала на маточные трубы и/или матку. Раковые клетки в жидкости из малого таза отсутствуют.
- T2b: Раковая опухоль метастазировала на маточные трубы и/или матку, а также на ткани малого таза. Раковые клетки в жидкости из малого таза отсутствуют.
- T2c: Раковая опухоль метастазировала (подобно стадиям T2a или T2b) на маточные трубы, и/или ткани малого таза, и/или матку. Раковые клетки обнаруживаются в жидкости из малого таза.
T3: Обнаруживается раковая опухоль в одном или обоих яичниках, а также распространяется за пределы малого таза на оболочку брюшной полости (брюшину).
- T3a: Раковые метастазы столь малы, что невозможно их разглядеть без микроскопа.
- T3b: Раковые метастазы доступны невооруженному взгляду, однако 2 см в диаметре опухоль не превышает.
- T3c: Раковые метастазы более 2 см в диаметре.
Категория «Т» при раке маточных труб
Tx: Невозможно описать распространенность опухоли в силу недостаточных данных.
Tis: Обнаруживаются раковые клетки только во внутренней оболочке фаллопиевой трубы. Не проникают в более глубокие слои. Данная стадия также имеет название карцинома in situ.
T1: Раковая опухоль в маточных трубах и за их пределы не распространяется.
- T1a: Раковая опухоль только в одной маточной трубе. Наружу за ее пределы она не выходит. Ткани, покрывающие яичник, опухоль не прорастает; в жидкости из малого таза раковые клетки отсутствуют.
- T1b: Раковая опухоль в обеих маточных трубах. Наружу за ее пределы она не выходит. Ткани, покрывающие яичник, опухоль не прорастает; в жидкости из малого таза раковые клетки отсутствуют. (За исключением поражения обоих яичников, данная стадия похожа на T1a).
- T1c: Раковая опухоль в одной или обеих маточных трубах, а также либо в жидкости из малого таза обнаруживаются раковые клетки, либо раковая опухоль прорастает наружную оболочку маточной трубы.
T2: Опухоль выходит за пределы одной или обеих маточных труб и распространяется на органы малого таза.
- T2a: Опухоль проникла в яичники и/или матку.
- T2b: Опухоль проникла в другие отделы малого таза.
- T2c: Опухоль распространилась из маточных труб на другие отделы малого таза. В жидкости из малого таза (либо в перитонеальных хирургических смывах, либо в асцитической жидкости) обнаруживаются раковые клетки.
T3: Опухоль распространилась за пределы малого таза на оболочку брюшной полости.
- T3a: Только при биопсии данной области и изучении биоптата под микроскопом может быть выявлена зона внетазового распространения опухоли.
- T3b: Невооруженным глазом видны зоны распространения, однако 2 см в диаметре опухоль не превышает.
- T3c: Зоны распространения превышают 2 см в диаметре.
Категория «N»
На отсутствие или наличие распространения рака на регионарные (близлежащие) лимфатические узлы указывает категория N.
Nx: В силу недостаточной информации невозможно описать вовлечение лимфатических узлов в патологический процесс.
N0: Лимфатические узлы не поражены.
N1: В близлежащих лимфатических узлах обнаруживаются раковые клетки.
Категория «М»
На отсутствие или наличие метастазов в отдаленных органах, таких как печень, легкие или отдаленные лимфатические узлы указывает категория М.
M0: Отсутствуют отдаленные метастазы.
M1: В печень, легкие или другие органы метастазировала раковая опухоль.
Степень опухоли
Вероятность дальнейшего распространения опухоли тем больше, чем выше ее степень.
Степень 1: Похожа на обычную здоровую ткань яичника - высоко дифференцированная.
Степень 2: Меньше похожа на здоровую ткань яичника - умеренно дифференцированная.
Степень 3: Совсем непохожа на здоровую ткань яичника - низко дифференцированная.
Что означает стадия рака яичников?
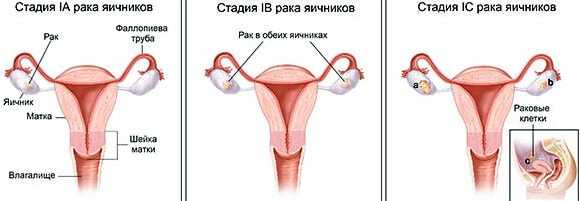
Стадия I
В пределах яичника (или яичников) находится раковая опухоль. За его границы она не распространилась.
Стадия IA (T1a, N0, M0):
Опухоль возникла в одном яичнике и находится только внутри него. Раковые клетки на наружной поверхности яичника отсутствуют. Лабораторный анализ смывов из брюшной полости и малого таза показал отсутствие раковых клеток.
Стадия IB (T1b, N0, M0):
В обоих яичниках имеется раковая опухоль без распространения на их наружную поверхность. Лабораторный анализ смывов из брюшной полости и малого таза показал отсутствие раковых клеток.
Стадия IC (T1c, N0, M0):
В обоих яичниках имеется раковая опухоль. Отмечается также один или более следующих признаков:
- При наличии кистозной опухоли (наполненной жидкостью) отмечается разрыв ее капсулы (наружной стенки опухоли).
- Лабораторный анализ показывает наличие раковых клеток в жидкости или смывах из брюшной полости.
- Раковые клетки находятся на наружной поверхности, по крайней мере, одного из яичников.
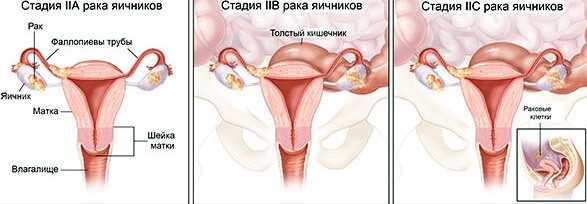
Стадия II
Раковая опухоль в одном или обоих яичниках, также поражает и другие органы малого таза (например, мочевой пузырь, сигмовидную или прямую кишку, матку, маточные трубы). В лимфатические узлы, оболочку брюшной полости (брюшину) и на отдаленные органы опухоль не распространяется.
Стадия IIA (T2a, N0, M0):
Раковая опухоль проникла или распространилась внутрь маточных труб и/или матки. Отсутствие раковых клеток в лабораторных анализах смывов из брюшной полости.
Стадия IIB (T2b, N0, M0):
Опухоль распространилась на близлежащие к яичникам органы малого таза: мочевой пузырь, сигмовидную или прямую кишку. Отсутствие раковых клеток в лабораторных анализах смывов из брюшной полости.
Стадия IIC (T2c, N0, M0):
опухоль распространилась на органы малого таза (подобно стадии IIA или IIB); раковые клетки обнаружены при анализе смывов из брюшной полости под микроскопом.
Стадия III
Поражены один или оба яичника. Отмечается, кроме этого, один или оба следующих признака:
- Опухоль распространилась на лимфатические узлы.
- Опухоль распространилась за пределы малого таза на оболочку брюшной полости.
Стадия IIIA (T3a, N0, M0):
Хирург, в ходе операции, обнаруживает опухоль, которая поражает один или оба яичника. Невооруженным взглядом метастазы в брюшной полости не видны. На лимфоузлы раковые клетки не распространяются. Тем не менее, можно обнаружить крошечные скопления раковых клеток в оболочке верхних отделов брюшной полости при анализе биоптатов под микроскопом.
Стадия IIIB (T3b, N0, M0):
Поражаены один или оба яичника; раковые метастазы, которые видны невооруженным глазом, но не превышают 2 см в диаметре, обнаруживаются в брюшной полости. На лимфатические узлы раковая опухоль не распространяется.
Стадия IIIС:
Раковая опухоль в одном или обоих яичниках. Отмечается, кроме этого, один или оба следующих признака:
- Распространилась опухоль на лимфатические узлы (любая T, N1, M0)
- Обнаруживаются в брюшной полости метастазы рака более 2 см в диаметре (T3c, N0, M0).
Стадия IV (любая T, любая N, M1)
Самая распространенная стадия рака яичников - это стадия IV. Раковая опухоль на данной стадии распространяется в легкие, печень или другие органы, расположеные вне брюшной полости. (Перитонеальная, или брюшная, полость - это отграниченная брюшиной область, которая представляет собой мембрану, изнутри выстилающую брюшную полость и покрывающую большинство ее органов.) Обнаружение в жидкости вокруг легких (так называемой плевральной жидкости) клеток рака яичников всегда свидетельствует о IV стадии заболевания.
Рецидивирующий рак яичников: Это означает, что лечение справиться с опухолью позволило, но она снова появилась (рецидивировала).
www.rusmedserv.com
Стадии рака яичников: классификация, прогноз выживаемости
Рак яичников — это сложная злокачественная патология, провоцирующая серьезные деструктивные процессы в тканях. С развитием она способна метастазировать и поражать весь организм. Успешность лечения зависит от стадии рака яичников. Их всего 4. Лучше в отдельности рассмотреть весь процесс развития заболевания на каждом из этапов.
Особенности начальной стадии развития
Для первой стадии характерно то, что новообразование еще не выходит за пределы яичника. Чаще всего наблюдается одностороннее поражение. При этом заболевание обнаруживается совершенно случайно, на профилактическом осмотре. Дело в том, что на этом этапе симптоматика практически не проявляется, поэтому женщина обращается к специалисту не сразу.
При развитии новообразования капсула органа остается нетронутой, разрастание патологических тканей отсутствует. Рак яичника в это время может маскироваться под другие нарушения функциональности организма, например: проблемы с работой ЖКТ, мочевого пузыря.
Первые проявления ощущаются незначительно, но могут присутствовать постоянно. С развитием опухоли симптоматика будет нарастать. Для этой стадии характерны такие проявления:
- ощущение перенасыщения, часто повторяющиеся вздутие живота;
- болевой синдром и дискомфорт, распространяющийся на тазовую область;
- тошнота;
- снижение аппетита;
- частые позывы в туалет, при этом количество выделяемой мочи может быть незначительным;
- увеличение объемов талии;
- резкое снижение веса.
Для диагностики рака яичников на начальной стадии используется УЗИ. Что касается лечения, то тут применяются химиотерапевтические препараты, а также хирургическая операция. Цель терапии – удаление как можно большего количества злокачественной ткани. Лечение таблетками проводится после оперативного вмешательства.
Нажмите для увеличения
Можно также выделить подтипы онкологии 1 стадии:
- 1А. В этом случае опухоль диагностируется только в одном яичнике, а дальнейшее ее распространение не происходит.
- 1В. Новообразование наблюдается в обоих яичниках. Однако овариальная капсула остается целой и неповрежденной.
- 1С. В этом случае развитие онкологических тканей происходит в двух яичниках, а также их капсулах. Злокачественные клетки проникают в жидкость брюшного пространства.
Естественно, лучше определить рак именно на этой степени развития, так как от этого зависит выживаемость пациентки.
Как развивается рак яичников на второй стадии
Тут тоже можно выделить три подвида онкологической патологии:
- 2А. Раковые клетки в этом случае можно обнаружить и в матке, однако в жидкости брюшной полости они отсутствуют.
- 2В. Опухоль увеличивается в размерах и поражает тазовую область.
- 2С. Новообразование распространяется на внутренние органы малого таза. В жидкости брюшной полости присутствуют онкологические клетки.
Что касается симптоматики, то она может несколько усиливаться. У женщины появляется не очень выраженная боль в животе, подреберье, под ложечкой. Хотя точную локализацию дискомфорта определить достаточно трудно. То есть отнести эти проявления к развитию рака яичников женщина не может.
Так как новообразование увеличивается в размерах, оно может разорвать капсулу яичника. В этом случае болевой синдром будет очень сильным и резким. Такой же эффект может давать перекрут ножки опухоли. Если такое произошло, необходимо обязательное хирургическое вмешательство.
Нажмите для увеличения
Что касается лечения, то оно практически не отличается от терапии на первой стадии. То есть пациентке назначается оперативное вмешательство, а также химиотерапия. Прием препаратов проводится до и после удаления новообразования.
Операция проводится путем надвлагалищной ампутации, радикального удаления матки вместе с придатками, а также фрагмента большого сальника. Даже если сильно поврежден один яичник, то чаще всего удаляется оба сразу, чтобы опухолевый процесс не распространился. Сальник удаляется обязательно, так как метастазы его поражают первым.
Особенности третьей стадии патологии
Классификация рака яичников в этом случае будет такова:
- 3А. Пораженные ткани разрастаются в пределах малого таза. При проведении микроскопии образца в нем обнаруживаются злокачественные клетки.
- 3В. Тут уже у больной появляются метастазы в брюшной полости. Они еще не достигают большого размера, и их диаметр составляет менее 2 см.
- 3С. В этом случае онкологический процесс распространяется. Метастазы можно обнаружить уже не только в брюшной полости, но и в региональных лимфатических узлах. При этом их размер превышает 2 см.
Симптомы на этом этапе развития рака не являются специфическими. Однако их интенсивность возрастает, что является для женщины поводом обращения к врачу. Проявление практически не отличается от тех, которые были при первой степени. Однако дополнительно у пациентки появляется боль в области таза, анемия, кахексия, увеличение размеров живота. Женщина насыщается меньшими порциями пищи. Специфическим симптомом этой степени развития рака яичников является наличие некоторого количества крови в вагинальных выделениях.
Главной опасностью заболевания на этом этапе кроме метастазирования является развитие асцита. Это скопление свободной жидкости в брюшной полости. Такое состояние усложняет лечение. Кроме того, последствием патологии является спонтанный бактериальный перитонит. Большое количество жидкости давит на внутренние органы, ухудшая их работу еще больше.
Что касается лечения, то оно не меняется. Женщине назначается не только химическая терапия, но и оперативное вмешательство. Однако объем хирургической процедуры может различаться. Например, у пациентки удаляется не только пораженный яичник, но и матка вместе с придатками.
Естественно, лучше начать лечение на начальной стадии заболевания. Только в этом случае можно сохранить репродуктивную функцию женщины, а также позволить ей вести привычную полноценную жизнь.
Четвертая стадия развития патологии
Этот этап развития рака является самым сложным. Злокачественные ткани распространяются практически по всему организму, поражая легкие, селезенку, печень, другие органы. То есть прогноз выживаемости в этом случае неутешительный. Лечение рака яичников на последней стадии является затруднительным. Так как заболевание имеет высокий уровень канцерогенности, симптоматика становится острее:
- болевые ощущения постоянные и распространяются на паховую область;
- функциональность пищеварительных органов, легких, печени существенно снижается;
- у больной отсутствует аппетит;
- пациентка ощущает постоянную слабость, разбитость, что приводит к развитию депрессии;
- у женщины также появляется одышка, постоянная тошнота, рвота;
- сбой менструального цикла;
- происходит нарушение свертываемости крови, поэтому может развиваться тромбоэмболия легочных артерий, воспаление легких, а также инсульт;
- кроветворная функция костного мозга тоже ухудшается, поэтому у женщины появляется малокровие, недостаток лейкоцитов и тромбоцитов (иммунитет падает, могут происходить частые трудноостанавливаемые кровотечения);
- метастазы, проникающие в кости, могут приводить к их перелому, что еще больше ухудшает состояние больной.
Что касается лечения, то тут скорее применяется паллиативная терапия, которая направлена на облегчение состояние пациентки. То есть полностью справиться с заболеванием на этом этапе возможности нет. Тут уже говорится не про выживаемость, а про качество оставшегося периода жизни.

Прогноз выживаемости
Итак, если смотреть по стадиям, то рак имеет разные прогнозы относительно выживаемости пациентов. То есть то, как будет складываться дальнейшая жизнь женщины, зависит от степени развития патологии, морфологической структуры новообразования, его дифференцировки. В зависимости от стадии прогноз будет таким:
- На начальных этапах развития онкологического заболевания предсказания врачей практически всегда оптимистические. Выживаемость составляет 80- 90%. Однако это при условии, если рак обнаружен вовремя и диагноз поставлен правильно. Иначе опухоль можно просто пропустить, и она будет распространяться дальше за пределы яичника. Что касается лечения, то оно может не дать нужного результата.
- При раке 2 стадии пятилетняя выживаемость составляет 50-70%. Естественно, если лечение было проведено правильно, а также предпринимаются все профилактические меры, непозволяющие опухоли рецидивировать, то женщина живет гораздо дольше.
- Если заболевание достигло 3 стадии, то положительный прогноз составляет всего 45-50%. Однако если у пациентки появился асцит, то ее шансы выжить снижаются до 20-30%. Дело в том, что скопление большого количества жидкости в брюшной полости приводит к некрозу тканей внутренних органов. Именно это осложнение может привести к смерти.
- Прогноз для последней стадии рака яичников неутешительный. Пятилетняя выживаемость составляет всего 10-15%. Если патология отягощена асцитом, то этот показатель резко снижается до 1,5%. При этом молодые пациентки выживают чаще, чем женщины преклонного возраста. Даже оперативное вмешательство на этой стадии развития не даст необходимого эффекта, так как патология сильно распространилась.
Каким бы страшным ни казался рак яичников, его можно побороть. Однако для этого болезнь должна быть выявлена вовремя. Только правильная диагностика и своевременная терапия может помочь женщине избавиться от злокачественного процесса. Для того чтобы не пропустить его начало, следует не пропускать профилактические осмотры, а при первых же симптомах или дискомфорте обращаться к врачу.
oyaichnikah.ru
Рак яичников: причины, симптомы и лечение
КОД ПО МКБ-10C56. Злокачественное новообразование яичника.
ЭПИДЕМИОЛОГИЯ
Злокачественные опухоли репродуктивной системы отмечают чаще (35%) других онкологических заболеваний женщин. Рак яичников составляет 4–6% злокачественных опухолей у женщин и занимает седьмое место по частоте. По данным
Международного агентства по изучению рака, ежегодно в мире регистрируется более 165 000 новых случаев рака яичников, и более 100 000 женщин умирают от злокачественных опухолей яичников. В Европе, особенно в северных странах, и Великобритании, а также в Северной Америке стандартизованные показатели заболеваемости наиболее высокие (12,5 и более на 100 000). В России ежегодно рак яичников диагностируют более чем у 11 000 женщин (10,17 на 100 000). Данная патология занимает седьмое место в структуре общей онкологической заболеваемости (5%) и третье место среди гинекологических опухолей (после рака тела и шейки матки). За последние 10 лет в стране отмечен заметный прирост заболевания (на 8,5%).
Выживаемость больных данной патологией низкая. Только на первом году после установления диагноза каждая третья больная погибает. По сводным данным популяционных раковых регистров стран Европы, однолетняя выживаемость больных раком яичников составляет 63%, трёхлетняя — 41%, пятилетняя — 35%.
ПРОФИЛАКТИКА РАКА ЯИЧНИКА
Профилактики рака яичников не существует в связи с отсутствием полноценного понимания этиологии и патогенеза этой патологии. К сожалению, единственное, что могут предложить онкологи в настоящее время, это регулярное наблюдение гинекологом с целью раннего выявления яичниковых образований, профилактика и лечение воспалительных заболеваний, приводящих к бесплодию. Последнее повышает риск заболевания, в то время как большое количество беременностей и родов обладает значительным защитным действием.
СКРИНИНГ
Основные причины низкой выживаемости больных злокачественными опухолями яичников кроются в бессимптомном течении заболевания на ранних стадиях, отсутствии полноценной диагностики, малоэффективном лечении, особенно при рецидивах заболевания. Необходимо подчеркнуть, что значительный процент больных опухолями яичников изначально попадают в неспециализированные учреждения, где получают неадекватное лечение. Всё это приводит к фатальному ухудшению результатов последующего лечения.
Эксперты ВОЗ предлагают скрининг, который должен отвечать следующим требованиям:
- тестсистемы, регистрирующие доклиническую фазу заболевания;
- приемлемые для населения методы обследования (доступны, чувствительны, специфичны, не вызывать осложнений);
- определение морфологической принадлежности опухоли.
Проведённые в некоторых странах Европы скрининги населения с акцентом на определение опухолевых маркёров и использование трансвагинального ультразвукового обследования показали их низкую эффективность при значительных финансовых затратах.
КЛАССИФИКАЦИЯ РАКА ЯИЧНИКА
Многокомпонентное строение гонад, сочетание структур самых разных функциональных направлений обусловливают широчайший спектр гистологических форм новообразований этого органа. Если же принять во внимание ещё и переходные формы, а также опухоли, в которых сочетаются два и более гистологических типа, то количество вариантов новообразований яичников возрастёт в геометрической прогрессии. Необычность опухолей яичников подтверждается случаями мультицентрического роста, когда первичные очаги опухоли обнаруживают в забрюшинном пространстве, но при абсолютно неизменённых яичниках.
Были многочисленные попытки деления опухолей яичника по степени злокачественности, однако его считают условным.
Это связано с тем, что в больших опухолях наряду с высоко дифференцированными можно встретить умереннодифференцированные и низкодифференцированные клетки, а это вызывает значительные затруднения при трактовке гистологической формы новообразования. Кроме того, дифференцировка может меняться в процессе прогрессирования заболевания, а также под воздействием проводимой химиотерапии, и быть абсолютно различной в первичной опухоли и её метастазах. Подавляющее большинство больных (85%) страдают эпителиальными формами опухолей яичника.
В настоящее время применяют две классификации рака яичников: FIGO и TNM (табл. 29-6).
Таблица 29-6. Классификация рака яичников по стадиям (TNM и FIGO)
| Категории по системе TNM | Стадии по FIGO | Характеристика |
| T0 | — | Опухоль отсутствует |
| Tx | — | Недостаточно данных для оценки первичной опухоли |
| T1 | I | Опухоль ограничена яичниками |
| T1a | IA | Опухоль ограничена одним яичником, капсула не поражена, на поверхности яичника нет опухолевого разрастания |
| T1b | IB | Опухоль ограничена двумя яичниками, капсулы не поражены, на поверхности яичников нет опухолевого разрастания |
| T1c | IC | Опухоль ограничена одним или двумя яичниками, сопровождается разрывом капсулы; на поверхности яичника опухолевые разрастания; злокачественные клетки в асцитической жидкости или смыве из брюшной полости |
| T2 | II | Опухоль поражает один или два яичника с вовлечением органов и стенок малого таза |
| T2a | IIA | Распространение и/или метастазирование в матку и/или одну или обе маточные трубы |
| T2b | IIB | Распространение на другие ткани таза |
| T2c | IIC | Опухоль ограничена пределами малого таза (IIA или IIB) с наличием злокачественных клеток в асцитической жидкости или смыве из брюшной полости |
| T3 и/или N1 | III | Опухоль поражает один или оба яичника с микроскопически подтверждёнными метастазами за пределами таза и/или метастазами в регионарных лимфатических узлах |
| T3a | IIIA | IIIA Микроскопически подтверждённые внутрибрюшинные метастазы за пределами таза |
| T3b | IIIB | Макроскопические внутрибрюшинные метастазы за пределами таза до 2 см в наибольшем диаметре |
| T3c и/или N1 | IIIC | Внутрибрюшинные метастазы за пределами таза более 2 см в наибольшем измерении и/или метастазы в регионарных лимфатических узлах |
| M1 | IV | Отдалённые метастазы (исключая внутрибрюшинные) |
Примечание. Метастазы в капсулу печени классифицируют как TЗ/стадия III; метастазы в паренхиму печени классифицируют как M1/стадия IV; позитивные цитологические находки в плевральной жидкости расценивают как M1/стадия IV.
ЭТИОЛОГИЯ (ПРИЧИНЫ) РАКА ЯИЧНИКОВ
Этиология рака яичников неизвестна.
ПАТОГЕНЕЗ РАКА ЯИЧНИКОВ
Эпителиальные злокачественные опухоли яичников (рак) составляют около 80% всех опухолей яичников и происходят из эпителия яичников. Остальные опухоли возникают из зародышевых и стромальных клеток. Источником почти всех эпителиальных опухолей яичников считают кисты, возникающие в результате отшнуровывания инвагинированного покровного мезотелия. Клетки в этих кистах могут дифференцироваться как в трубный, так и в эндоцервикальный эпителий. Клетки герминогенных опухолей развиваются из зародышевых клеток, а стромальноклеточные опухоли яичников — из мезенхимальных. Многими авторами, занимающимися этим разделом онкоморфологии, показано, что в значительном числе наблюдений установить начало инвазивного роста невозможно.
Бурное развитие биологических наук в последнее десятилетие и особенно интенсивные исследования в экспериментальнотеоретической онкологии позволили добиться значительных успехов в познании генетических факторов, причастных к возникновению неоплазий у человека. В настоящее время уже нет сомнений в том, что в основе злокачественных новообразований (в том числе и рака яичников) лежат повреждения генетического аппарата в половых и соматических клетках, делающие эти клетки чувствительными к воздействию канцерогенных факторов внешней среды, способных запустить процесс малигнизации. В зависимости от того, в какой клетке произошла первоначальная мутация — половой или соматической, — рак может быть наследственным и спорадическим.
В последнее время вопросы этиологии, патогенеза и ранней диагностики во многом связывают с медикогенетическими исследованиями, направленными на изучение роли наследственной предрасположенности к развитию рака яичников, их генетической гетерогенности и выявление лиц среди родственников с потенциально высоким риском заболеть этой формой рака. В семьях больных раком яичников аналогичную форму рака отмечают в 4–6 раз чаще, чем в популяции. В этих семьях также наблюдают четырёхкратное увеличение частоты развития рака молочной железы по сравнению с общей популяцией. Риск заболеть раком яичников для родственниц первой степени родства в таких семьях в 9–10 раз превышает максимальное значение накопленного общепопуляционного риска. Клиникогенеалогический анализ родословных больных с опухолями органов женской репродуктивной системы позволил разработать критерии, применяемые для идентификации наследственных форм этих заболеваний:
- наличие двух родственниц и более I степени родства (мать–дочь, сестра–сестра), больных раком яичников и/или молочной железы (и/или эндометрия);
- количество больных от общего числа членов семьи (женщин) в возрасте 35 лет и старше составляет 33–50%;
- наличие в семье лиц, заболевших раком в возрасте 20–49 лет (средний возраст больных — (43,0+2,3) года;
- наличие в семье больных раком яичников и первично множественными опухолями разных анатомических локализаций, включая рак органов репродуктивной системы.
Каждый из этих критериев служит показанием для обязательного направления семьи в профильную генетическую консультацию. Первый уровень этиологической и генетической гетерогенности рака яичников был установлен в зависимости от характера его накопления и других опухолей в семьях, что позволило выделить три группы.
- Семьи с накоплением только рака яичников (органоспецифический).
- Семьи с накоплением рака яичников, ассоциированного с другими опухолями органов женской репродуктивной системы (рак молочной железы, рак эндометрия).
- Семьи, где рак яичников выступает компонентом синдрома семейного рака (синдром Линча II).
Особый интерес представляют семьи с накоплением разных опухолей женской репродуктивной системы. Проводя генетический анализ таких родословных, была показана высокая генетическая обусловленность семейного накопления рака яичников и рака молочной железы. Эта особенность выражается в наличии высокого коэффициента генетической корреляции между раком яичников и раком молочной железы (72% общих генов, формирующих предрасположенность к этим двум разным формам опухолей). Есть основания думать, что в основе этих ассоциаций лежат общие генетические факторы подверженности или тесное сцепление генов, ответственных за развитие этих патологий. Одним из значительных достижений в области изучения наследственных форм рака яичников (рака молочной железы) стало открытие генов BRCA1 и BRCA2. Ген BRCA1 был картирован на длинном плече хромосомы 17 (было показано, что мутация этого гена происходит в половых клетках, что приводит к развитию наследственных форм рака яичников и молочной железы). При спорадических опухолях яичников обнаружен высокий процент мутаций генов р53 (29–79%), повышенная экспрессия рецептора эпидермального фактора роста (9–17%), экспрессия Her2/neu онкогена (16–32%) и активация гена Kiras. Таким образом, наследственно обусловленные формы рака яичников (и рака молочной железы) привлекают особое внимание онкологов с точки зрения формирования «групп риска» у родственников с целью ранней диагностики у них предопухолевой и опухолевой патологии. Необходимо отметить, что все диагностированные злокачественные опухоли были ранних стадий, что существенно повлияло на выживаемость больных.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) РАКА ЯИЧНИКОВ
Степень распространения, а соответственно и стадию болезни определяют по данным клинического обследования, результатов оперативного вмешательства и гистологического изучения биоптатов, взятых во время операции с различных участков брюшной полости. Правильное определение стадии болезни позволяет выбрать оптимальную тактику и улучшить результаты лечения.
Необходимо отметить значительные трудности, возникающие при определении распространённости злокачественного процесса, особенно при так называемых ранних стадиях. По данным литературы, даже у больных I–II стадиями рака яичников («ранние стадии») при целенаправленном исследовании более чем в 30% случаев диагностируют метастазы в забрюшинные лимфатические узлы различных локализаций. Исходя из этого, разработанные и неоднократно модифицированные классификации FIGO и TNM не полностью удовлетворяют онкологов, поскольку даже, несмотря на многочисленные поправки, они остаются достаточно условными.
Таким образом, можно прийти к заключению, что, вероятно, существует, по крайней мере, две стадии при раке яичников:
- истинно I стадия (процесс ограничен яичником);
- II стадия (процесс приобрёл уже системный характер).
Однако клинически определить эту грань в настоящее время практически невозможно. Сложность пальпаторной и визуальной диагностики метастазов в забрюшинные лимфатические узлы объясняют тем, что даже поражённые опухолью лимфатические узлы бывают не увеличенными, плотноэластической консистенции, свободно или относительно смещаемыми. Кроме того, забрюшинно, только в парааортальной зоне насчитывают от 80 до 120 лимфатических узлов, и практически каждый из них может быть поражён метастазами.
Большинство исследователей отмечают достаточно высокий процент рецидивов — от 23% у больных с так называемыми ранними стадиями заболевания; операция этим больным была произведена в полном объёме. Кроме того, у больных злокачественными опухолями яичников в 30% наблюдений обнаруживают микрометастатическое поражение костного мозга. Необходимо подчеркнуть, что у больных с микрометастазами в костный мозг чаще (70%) возникают рецидивы заболевания по сравнению с больными, у которых поражения костного мозга выявлено не было (40%).
К сожалению, в настоящее время используемые немногочисленные прогностические параметры не дают в полной мере информации, по которой можно объективно судить о течении заболевания. Доказательством могут служить больные с пограничными опухолями яичников — состоянием, при котором и морфологическая структура, и степень дифференцировки оптимальны с прогностической точки зрения, но рецидивы и метастазы при этой патологии хорошо известны.
Метод проточной цитометрии, считаемый наиболее объективным в настоящее время, также может дать абсолютно разные результаты при исследовании тканей из различных полюсов одного и того же новообразования.
ДИАГНОСТИКА РАКА ЯИЧНИКОВ
Ранняя диагностика рака яичников трудна, поскольку до настоящего времени не существует специфических диагностических тестов, позволяющих выявить опухоль на начальных этапах её развития.
Прогрессирование рака яичников происходит преимущественно вследствие диссеминации по брюшине. Этим объясняют малосимптомное течение заболевания на ранних стадиях, поэтому почти у 80% больных рак яичников диагностируют на поздних стадиях, когда уже есть поражение брюшины за пределами малого таза с вовлечением органов брюшинной полости, асцит, а также лимфогенные и гематогенные метастазы в печени, лёгких (опухолевый плеврит), костях.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
Одним из наиболее интересных и перспективных направлений в диагностике злокачественных опухолей считают определение опухолевых маркёров. Несмотря на кажущееся обилие опухолевых маркёров, единственно надёжным тестом при раке яичников, причём в основном при серозной его форме, служит определение СА 125. Увеличение его концентрации отмечено у 88,8% первичных больных. Однако при исследовании сывороток крови больных с I стадией заболевания содержание маркёра практически не отличается от такового в контроле. При II, III и IV стадиях заболевания концентрация СА 125 увеличивается, что применяют для мониторинга заболевания.
Наблюдаемое увеличение концентрации СА 125 при рецидивах заболевания свидетельствует о необходимости мониторинга всех больных (в периоде ремиссии), поскольку лишь у 1 из 10 больных результат исследования бывает ложноотрицательным. Более того, даже если при первичном обследовании у первичных больных показатели СА 125 не превышали норму, то в процессе ремиссии анализ на содержание маркёров в крови необходим (это связано с возможным увеличением концентрации маркёров при рецидиве). Последнее ещё раз подтверждает потенциальные возможности клеток рака яичников к изменениям, которые проявляются морфологически и на биохимическом уровне.
Увеличение концентрации СА 125 от нуля (либо от базального уровня) до 35 ед./мл, т.е. в пределах нормы, может быть доклиническим проявлением рецидива. Анализ данных показал, что у всех больных с уровнем СА 125 менее 1/2 дискриминационной концентрации, равной 35 ед/мл, и ежемесячным приростом менее 20% от предыдущего значения маркёра, рецидива в ближайшие 6 мес не наблюдают. При полной ремиссии в отсутствие опухоли уровень СА 125 должен быть близким к нулю. Увеличение концентрации маркёра на фоне ремиссии должно стать основанием для комплексного углублённого обследования больной с целью выявления рецидива заболевания.
Открытие опухолеассоциированных Аг, а вслед за ними моноклональных АТ сделало возможным применение этих белков для диагностики и лечения онкологических заболеваний. Данный метод позволяет определить степень распространения процесса и гистологическую форму опухоли. В перспективе метод радиоиммуновизуализации можно применять и в терапии рака яичников, поскольку конъюгированный с моноклональным АТ практически любой терапевтический агент будет доставлен к месту синтеза Аг, т.е. непосредственно к тканям злокачественного образования.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Достоинством ультразвукового метода в диагностике опухолей яичников считают его высокую информативность (чувствительность, специфичность и точность достигают 80–90%), простоту, быстроту, безвредность, безболезненность, возможность многократного проведения. УЗИ малого таза стало рутинным методом в обследовании женщины при подозрении опухоли яичника. Для более углублённой диагностики при наличии опухолей яичников в настоящее время применяют такие высокоинформативные методы, как КТ и МРТ.
Рентгенография грудной клетки — обязательный компонент обследования при подозрении на опухоль яичников, так как позволяет диагностировать возможное метастазирование в лёгкие и плеврит. Это даёт основание с большей или меньшей долей вероятности заподозрить опухоль яичников. Однако только гистологическая верификация диагноза может дать точный и окончательный ответ.
Иногда для постановки диагноза необходимо выполнение лапароскопии или лапаротомии и получение материала для гистологического исследования.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
При обнаружении объёмного образования в области малого таза необходимо исключить такие заболевания, как дивертикулиты, внематочную беременность, кисты и доброкачественные опухоли яичника, ММ и эндометриоз. Следует помнить, что некоторые злокачественные новообразования, такие, как рак ЖКТ или молочной железы, могут метастазировать в яичники.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
При подозрении на злокачественную опухоль яичников требуется консультация онколога.
ЛЕЧЕНИЕ РАКА ЯИЧНИКОВ
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ РАКА ЯИЧНИКОВ
Оперативному вмешательству в настоящее время придают первостепенное значение как самостоятельному методу и как важнейшему этапу в комплексе лечебных мероприятий. Практически при всех опухолях яичников следует производить срединную лапаротомию. Только этот доступ позволяет произвести тщательную ревизию органов брюшной полости и забрюшинного пространства, способствует морфологической верификации диагноза, определению степени дифференцировки и плоидности опухоли и, что самое главное, позволяет удалить опухолевую ткань целиком или частично.
При злокачественных опухолях яичников операцией выбора считают экстирпацию матки с придатками, удаление большого сальника. В некоторых клиниках призывают дополнительно производить аппендэктомию, спленэктомию, резекцию поражённых отделов кишки, а также забрюшинную лимфаденэктомию.
Теоретически тотальная забрюшинная лимфаденэктомия может приводить к лучшим результатам лечения, однако немногочисленные авторы, имеющие достаточный опыт в проведении подобных операций, отмечают практически одинаковую выживаемость больных, перенёсших стандартную операцию, и больных после дополнительной лимфаденэктомии.
Необходимо подчеркнуть, что даже начальные формы заболевания выступают большой проблемой для онкологов. В настоящее время и, вероятно, в будущем лечение следует начинать только с операции, потому что только после лапаротомии можно получить максимальную информацию о состоянии заболевания. При этом следует стремиться к максимальному объёму с учётом частоты рецидивов и метастазов. Однако не всем больным показана радикальная операция. В ряде случаев, явно рискуя, хирурги вынуждены идти навстречу пожеланиям молодых женщин, которые, по тем или иным мотивам, не соглашаются на радикальное оперативное лечение. В подобных случаях необходим строгий индивидуальный подход. Органосохраняющие операции возможны, но лишь при самом тщательном морфологическом исследовании контралатерального яичника, придатков, брюшины, большого сальника, с определением степени дифференцировки, пролиферативного потенциала и других биологических параметров опухоли.
При высокодифференцированных опухолях IA и IB стадий обычно выполняют экстирпацию матки с придатками, удаление большого сальника, биопсию брюшины (не менее 10 образцов, особенно из области малого таза и поддиафрагмальной поверхности), смывы из брюшной полости. В случае подтверждения IA стадии серозного высокодифференцированного рака у женщин, желающих сохранить детородную функцию, можно выполнить одностороннюю аднексэктомию, биопсию контралатерального яичника, резекцию большого сальника, ревизию забрюшинных лимфатических узлов. Щадящий объём операции накладывает на хирурга большую ответственность, поскольку частота диагностических ошибок на всех этапах наблюдения за больной достаточно велика. В связи с этим необходимо обеспечить постоянный строгий контроль за больной.
Всем больным с умереннодифференцированными и низкодифференцированными опухолями IA, IB, IC и II стадий показана операция (экстирпация матки с придатками, удаление большого сальника).
Адъювантную химиотерапию при высокодифференцированных опухолях IA и IB стадий в большинстве клиник обычно не проводят, хотя проводимое послеоперационное лекарственное лечение, даже в монорежиме, повышает пятилетнюю выживаемость на 7%.
При остальных гистологических формах рака яичников IA и IB стадий предпочтительнее проведение радикальной операции. После произведённой радикальной операции рекомендуют проведение адъювантной монохимиотерапии мелфаланом, цисплатином или комбинациями CAP, CP (не менее 6 курсов).
При опухолях II стадии показана полихимиотерапия комбинациями CAP, CP, TP (не менее 6 курсов).
КОМБИНИРОВАННАЯ ТЕРАПИЯ РАКА ЯИЧНИКОВ
Значительно больше проблем возникает при лечении больных с распространёнными стадиями заболевания. В настоящее время нет сомнений в необходимости при первичном лечении этих больных проведения комбинированных или комплексных мероприятий.
Изучая значение последовательности лечебных воздействий при III–IV стадиях рака яичников, пришли к выводу, что вариант «операция+химиотерапия» улучшает выживаемость больных при сравнении с вариантом, когда на первом этапе было проведено лекарственное лечение. Данное утверждение можно обосновать и чисто теоретически:
- неэффективность фармакологических препаратов снимается удалением основной массы опухоли со слабым кровотоком;
- эффективность химиопрепаратов связана с высокой митотической активностью малых опухолей;
- наименьшие остаточные опухоли требуют меньшего количества курсов химиотерапии, в то время как при больших массивах повышается вероятность появления резистентных форм;
- удаление основных опухолевых масс приводит к относительной нормализации иммунной системы больной;
- по возможности, удаляются фенотипически резистентные опухолевые клетки.
Для солидных новообразований характерен сравнительно бедный кровоток, что снижает концентрацию фармакологического препарата в опухолевых тканях и, соответственно, эффективность проводимого лечения. Особенно это выражается в центральных областях опухоли, где часто возникают обширные некрозы, связанные с нарушением трофики тканей. К некротическим участкам примыкают кровоснабжаемые из мелких сосудов многочисленные, особенно жизнеспособные, участки злокачественных тканей. Такое представление подтверждается, правда, косвенно, низким содержанием свободной глюкозы и высоким уровнем молочной кислоты во внутритканевой жидкости солидных опухолей.
Всё это приводит к временному снижению митотической активности злокачественных клеток и в результате к снижению эффективности проводимой химиотерапии, тропной к ДНК клетки только в определённую фазу. Для максимального эффекта большинства фармакологических агентов необходима фракция клеток с быстрым ростом, поэтому при удалении основной массы малочувствительных к химиотерапии клеток остаются более чувствительные небольшие очаги (диссеминаты), обладающие высокой митотической активностью. Кроме того, удаление большой массы опухоли приводит к восстановлению относительной иммунокомпетентности организмаопухоленосителя, в первую очередь вследствие снижения иммуносупрессии, индуцированной опухолью. Как известно, целью хирургического лечения считают удаление максимально возможного объёма первичной опухоли и её метастазов. Если полное удаление опухоли невозможно, удаляют большую её часть. Показано, что выживаемость больных в значительной степени коррелирует с размером оставшихся после операции метастазов. Так, при размерах остаточной опухоли, не превышающих 5 мм, средняя продолжительность жизни соответствует 40 мес, при размерах до 1,5 см — 18 мес, а в группе больных с метастазами более 1,5 см — 6 мес.
В связи с этим в настоящее время рекомендуют следующие стандартные положения для оперативных вмешательств.
Первичная циторедуктивная операция предусматривает удаление максимально возможного объёма опухоли и метастазов перед началом лекарственной терапии. Первичную циторедуктивную операцию считают стандартом при распространённом раке яичников, особенно при III стадии заболевания. Целью циторедуктивной операции должно быть полное или максимальное удаление опухоли. Роль циторедуктивной операции при IV стадии по FIGO противоречива, однако больным с наличием только плеврального выпота, метастазами в надключичные лимфатические узлы или единичными кожными метастазами можно назначать лечение, как при III стадии заболевания. Не показан данный объём операции больным с метастазами в печень и лёгкие. С другой стороны, неоадъювантную химиотерапию считают приемлемой альтернативой циторедуктивной операции при IV стадии заболевания или при технических трудностях хирургического лечения.
Промежуточную циторедуктивную операцию выполняют после короткого курса индукционной химиотерапии (обычно 2– 3 курса). Выполнение операции на данном этапе выступает приемлемым подходом в терапии больных, у которых первая операция была либо пробной, либо малоуспешной.
Операция «Second look» — диагностическая лапаротомия, которую выполняют для оценки остаточной опухоли у больных без клинических проявлений заболевания после курсов химиотерапии. Однако данную тактику в настоящее время широко не используют, поскольку в результате она не приводит к улучшению выживаемости.
Вторичная циторедуктивная операция. Большинство вторичных циторедуктивных операций выполняют при локализованных рецидивах, возникших после комбинированного лечения. Предварительный анализ показал, что кандидаты для выполнения подобных операций могут быть определены с учётом факторов прогноза. Чаще всего это опухоли, которые рецидивируют спустя год и более после завершения первичного лечения и адекватно отвечают на проводимую ранее химиотерапию.
Паллиативные операции в основном производят для облегчения состояния больной, например при кишечной непроходимости на фоне спаечного процесса или прогрессировании заболевания.
К настоящему времени методы оперативного лечения при раке яичников практически не изменились, за небольшим исключением, в то время как лекарственное лечение стало более эффективным и продолжает совершенствоваться.
Широко разрабатываются новые перспективные методы консервативной терапии на стыке генетики, иммунологии, химиотерапии и лучевого лечения. Следует признать, что, вероятно, в ближайшем будущем лечение злокачественных опухолей яичников будет прерогативой консервативной медицины.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ РАКА ЯИЧНИКОВ
Системную химиотерапию считают стандартным методом лечения больных распространённым раком яичника. С учётом того, что при II–IV стадиях рака яичников циторедуктивную операцию не считают радикальной, проведение химиотерапии следует начать как можно быстрее после операции (в ближайшие 2–4 нед).
В настоящее время известно около двух десятков препаратов, обладающих активностью при раке яичников. Одним из наиболее эффективных противоопухолевых средств считают цисплатин, составляющий сегодня основу лекарственного лечения больных раком яичников. Его эффективность равна примерно 30% у ранее лечённых больных и 60–70% у больных, которым не проводили химиотерапию; при этом у 15–20% из них удаётся достичь полных регрессий, а пятилетняя выживаемость в этой группе составляет 16%.
В качестве адъювантной химиотерапии при IA и IB стадиях с признаками высокого риска рецидивирования можно проводить монотерапию цисплатином (50 мг/м2 один раз в 4 нед, 6 введений), которая при низкодифференцированных опухолях ранних стадий значительно увеличивает пятилетнюю безрецидивную выживаемость. Пожилым больным в качестве адъювантной химиотерапии можно назначать монотерапию мелфаланом (по 0,2 мг/кг в 1–5-й дни каждые 28 дней, 6 курсов).
Стандартом первой линии индукционной химиотерапии при II–IV стадиях в настоящее время также считают производные платины и комбинации на их основе, которые значительно улучшили непосредственные и отдалённые результаты лечения по сравнению с режимами без препаратов платины, особенно у больных с небольшими размерами остаточной опухоли. Наиболее популярными комбинациями на основе производных платины считают схемы PC (цисплатин+циклофосфамид в соотношении 75/750 мг/м2) и СС (карбоплатин+циклофосфамид в соотношении 5/750 мг/м2).
Учитывая, что производные платины играют ведущую роль в лекарственном лечении рака яичников, чрезвычайно интересным и перспективным выступает платиновое производное третьего поколения — оксалиплатин. Препарат уже показал свою активность как в монотерапии, так и в комбинациях, продемонстрировав ограниченную перекрёстную резистентность с цисплатином и карбоплатином. Результаты сравнительного мультицентрового исследования по изучению эффективности оксалиплатина в комбинации с циклофосфамидом (ОС) в сравнении с режимом PC показали, что эффективность режимов существенно не различалась. Между тем было отмечено значительное преимущество комбинации с включением оксалиплатина с точки зрения токсичности: анемии III–IV степени и потребность в гемотрансфузиях, а также лейкопения III–IV степени и тошнота III–IV степени наблюдались значительно реже в группе больных, получавших комбинацию ОС. Таким образом, новое платиновое производное представляется бесспорно перспективным в терапии рака яичников.
Говоря о лекарственном лечении рака яичников, нельзя не остановиться на некоторых новых препаратах, среди которых наиболее изучены и широко применяются таксаны (паклитаксел). Препарат продемонстрировал высокую противоопухолевую активность как у больных с рецидивами, так и у не лечённых ранее больных. Согласно результатам исследования, замена циклофосфамида на паклитаксел в комбинации с цисплатином приводит к увеличению частоты объективных эффектов, удлинению безрецидивной и общей выживаемости. В настоящее время комбинацию «цисплатин+паклитаксел» (75/175 мг/м2), наряду с режимами PC, PAC и CC, считают стандартной для проведения индукционной химиотерапии при раке яичников, однако использование её в России ограничено изза высокой стоимости лечения.
Второе таксановое производное — доцетаксел — также обладает высокой активностью при раке яичников. В частности, эффективность его в комбинации с производными платины при проведении индукционной терапии составляет 74–84%.
Отмечено, что комбинации с включением доцетаксела обладают меньшей нейротоксичностью. Вместе с тем пока нет результатов сравнительных исследований по оценке эффективности и токсичности доцетаксела в сравнении с паклитакселом при раке яичников. В связи с этим в настоящее время в официальных рекомендациях препаратом выбора остаётся паклитаксел.
Арсенал противоопухолевых средств, используемых для проведения химиотерапии второй линии, велик. Однако это, скорее, свидетельство того, что один из них не позволяет достигнуть длительных ремиссий у большинства больных.
Эффективность этих препаратов колеблется от 12 до 40% при средней продолжительности жизни 9–12 мес. Топотекан — препарат из группы ингибиторов фермента топоизомеразы–1, также широко применяемый для проведения химиотерапии второй линии. При назначении топотекана в дозе 1 мг/м2 в течение 5 дней частота противоопухолевого эффекта у больных с чувствительными к производным платины опухолями яичника составила 20%, а при резистентных опухолях к препаратам цисплатины — 14%. Этопозид (внутрь в дозе 50 мг/м2 в течение 14 дней) эффективен у 27% больных с резистентностью к производным платины и у 34% с сохранённой чувствительностью.
Еще одним перспективным препаратом для проведения химиотерапии второй линии считают гемцитабин. Эффективность препарата в качестве первой линии химиотерапии составляет 24%, в комбинации с цисплатином — 53–71%. При лечении комбинацией топотекана с паклитакселом удаётся достичь общего эффекта от 29 до 46%. Гемцитабин назначают в дозе 1000 мг/м2 на 1й, 8й и 15й дни каждые 4 нед.
Экспрессия рецепторов эстрогенов опухолевыми клетками эпителиального рака яичников стимулировала изучение эффективности тамоксифена. Частота объективного эффекта тамоксифена при назначении в дозе 20–40 мг ежедневно составляет 13% при средней продолжительности эффекта 4,4 мес. Минимальная токсичность препарата делает обоснованным назначение его больным с увеличением концентрации СА 125 как единственным признаком болезни или ослабленным больным с распространённым опухолевым процессом.
Неудовлетворительные результаты лечения больных с прогрессированием рака яичника стимулируют поиск новых подходов. В настоящее время изучают возможность вакцинотерапии, генной терапии (особенно по замещению мутированного гена р53, моноклональных АТ), в частности возможность назначения трастузумаба, ингибиторов ангиогенеза и передачи внутриклеточных сигналов отдельно или как добавление к проводимой химиотерапии второй линии.
ПРОГНОЗ
По сводным данным, пятилетняя выживаемость при I стадии мезонефроидного рака составляет 69%, при серозном — 85%, при муцинозном — 83% , при эндометриоидном — 78%, а при недифференцированной форме — 55%.
www.medsecret.net
По каким стадиям классифицируется рак яичников?
В настоящее время классификация рака по стадиям осуществляется на основании двух систем – TNM и FIGO. Согласно классификации FIGO, рак яичников подразделяется в зависимости от распространенности процесса и количества метастазов на четыре стадии: 1. I стадия – опухоль находится в пределах одного или двух яичников; 2. II стадия – опухоль целиком находится в малом тазу, не выходя за его пределы; 3. III стадия – опухоль распространяется на брюшину и выходит за пределы малого таза в брюшную полость; 4. IV стадия – опухоль дала метастазы в отдаленные органы.То есть, каждая степень рака характеризуется различным размером опухоли, глубиной проникновения в окружающие органы и наличием метастазов. Деление рака яичников на степени также учитывает и клинические характеристики опухоли, такие, как возможность оперативного удаления, объем хирургического вмешательства, необходимость лечения химиопрепаратами или лучевыми методами, а также прогноз по жизни. Первая стадия рака яичников является начальной, на которой опухоль проросла малый объем тканей, а потому ее можно легко удалить и ограничить лечение только хирургическим вмешательством, без химиотерапии. Соответственно, четвертая стадия рака является самой тяжелой, поскольку опухоль прорастает в брюшину, дает метастазы в лимфатические узлы и отдаленные органы. В четвертой стадии рак является неоперабельным, поэтому проводится только химио- и лучевая терапия, которые позволяют улучшить общее состояние и продлить жизнь человека. Каждая стадия рака определяет возможности лечения, а также прогноз по здоровью и по жизни.
Каждая стадия рака в свою очередь разделяется на несколько подстадий, которые отражают глубину проникновения опухоли и степень поражения органов. В настоящее время для четкого обозначения подстадий опухоли и во избежание многочисленных классификаций, которые будут усложнять научные контакты онкологов из разных стран, под эгидой ВОЗ была создана универсальная система TNM. Именно классификация TNM является международной и позволяет описывать характеристики опухоли (размер, объем пораженных органов, наличие метастазов) максимально точно, подробно и понятно любому врачу-онкологу из любой страны мира.В классификации TNM учитываются следующие параметры:
- Размер опухоли (обозначается буквой Т);
- Метастазы в лимфоузлах (обозначаются буквой N);
- Метастазы в отдаленные органы (обозначаются буквой М).
Категория Т может быть следующей:
1. T1 – опухоль находится только в яичнике:
- Т1а – опухоль имеется только в одном яичнике, капсула сохранна, и на поверхности органа опухолевые элементы отсутствуют;
- Т1b – опухоль имеется в обоих яичниках, капсулы сохранны, на поверхности органов опухолевые элементы отсутствуют;
- Т1с – опухоль может присутствовать в одном или двух яичниках, капсула разорвана и на поверхности органа присутствуют опухолевые элементы; раковые клетки определяются в асцитической жидкости или смыве из брюшной полости.
- Т2а – опухоль распространилась на матку или маточные трубы;
- Т2b – опухоль распространилась помимо матки и маточных труб на другие органы малого таза (мочевой пузырь, прямая кишка);
- Т2с – опухоль поражает все органы и ткани малого таза, но не выходит в брюшную полость.
- Т3а – наличие микроскопических метастазов на брюшине, расположенной за пределами малого таза;
- Т3b – наличие крупных метастазов (до 2 см в диаметре) на брюшине, расположенной за пределами малого таза;
- Т3с – наличие внутрибрюшинных метастазов более 2 см в диаметре или метастазов в близлежащих лимфатических узлах.
- N0 – признаки метастазов в лимфатических узлах отсутствуют;
- N1 – метастазы находятся в 1 – 6 лимфатических узлах, находящихся в непосредственной близости от яичников;
- N2 – метастазы находятся в 7 – 15 лимфатических узлах, находящихся в малом тазу;
- N3 – метастазы обнаруживаются более чем в 15 лимфатических узлах.
Категория М – наличие метастазов в отдаленных органах применительно к раку яичников может быть следующей:
- M0 – метастазы отсутствуют;
- M1 – имеются отдаленные метастазы.
- pul – метастазы в легком;
- ple – в плевре;
- per – в брюшной полости;
- mar – в костном мозгу;
- bra – в головном мозгу;
- oss – в костях;
- ski – в коже;
- lym – в лимфатических узлах;
- oth – метастазы другой локализации;
- hep – в печени.
| Стадия рака по FIGO | Значение Т | Значение N | Значение М |
| I | T1 | N0/N1 | M0 |
| IA | T1a | N0 | M0 |
| IB | T1b | N0/N1 | M0 |
| IC | T1c | N0/N1 | M0 |
| II | T2 | N0/N1 | M0 |
| IIA | T2a | N0/N1 | M0 |
| IIB | T2b | N0/N1 | M0 |
| IIC | T2c | N0/N1 | M0 |
| III | T3 | N1 | M0 |
| IIIA | T3a | N1 | M0 |
| IIIB | T3b | N1 | M0 |
| IIIC | T3c | N0 | M0 |
| IV | Любой вариант (Т1, Т2, Т3, Т4) | Любой вариант (N1, N2, N3) | M1 |
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
Вернуться к началу страницы
ВНИМАНИЕ! Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.www.tiensmed.ru