Гормонально активные опухоли яичников
Гормонопродуцирующие опухоли яичника
Лечение любых гормонопродуцирующих опухолей яичника по самым современным методикам в крупнейшей гинекологии Москвы!
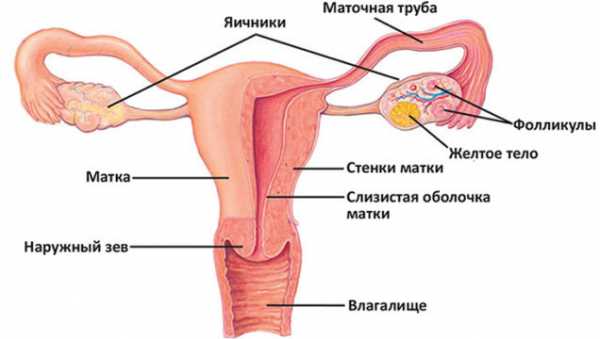
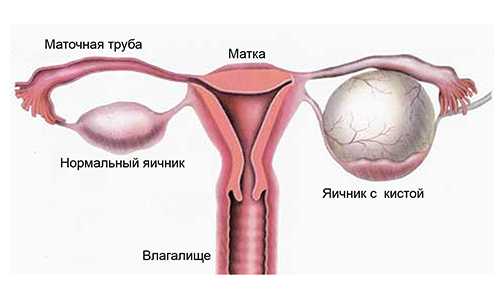
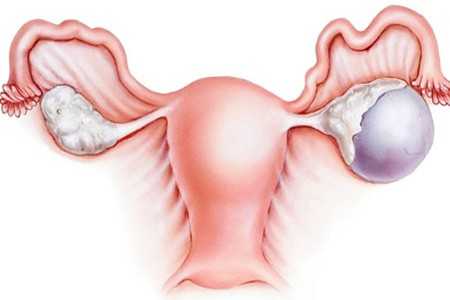
Гормонопродуцирующие опухоли яичника – это разнообразные виды кистозных новообразований в придатках матки, которые медленно растут, вырабатывают большое количество гормонов и приводят к выраженным эндокринным нарушениям, оказывая негативное влияние на менструальную и репродуктивную функции женщины.
Записаться на приём к гинекологу можно по тел.: +7 (499) 504-32-24
Высококвалифицированная медицинская помощь БЕСПЛАТНО по полису ОМС!
Получить консультацию можно через форму обратной связи.
Обратите внимание, что все анализы предоставляемые в Клинику должны быть оригиналами или заверенными копиями.
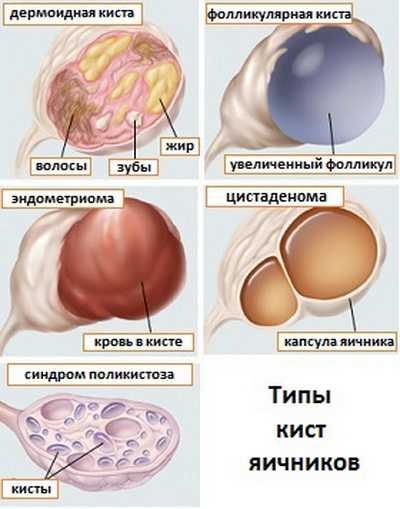
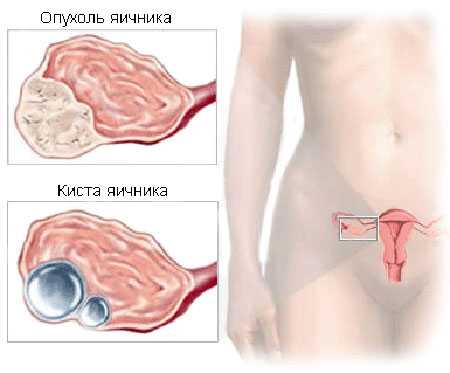
Виды гормонопродуцирующих опухолей яичника
Гормонально-активные кисты по частоте не превышают 10% всех опухолей в яичниках. Наиболее часто встречающимися вариантами будут следующие виды кистозных новообразований:
- гранулезоклеточная опухоль или фолликулома;
- текаклеточная или текома;
- андробластома;
- опухоль Бреннера.
У каждой есть своя особенность, обусловленная стероидными гормонами, которые в больших количествах синтезирует опухолевидное образование.
Причины возникновения гормонопродуцирующих опухолей яичника
Основополагающая причина — генетические нарушения. Однако большое значение имеют предрасполагающие причинные факторы:
- осложнения беременности у матери (гестоз, плацентарная недостаточность, перенесенные во время вынашивания плода вирусные инфекции);
- яичниковые опухоли у матери;
- частые и тяжелые ОРВИ у девочки в детстве;
- короткий менструальный цикл (24 дня и менее);
- ранний приход первых менструаций;
- постоянные и выраженные стрессовые ситуации;
- влияние радиации;
- хроническая патология печени;
- длительно текущие хронические воспаления в придатках;
- длительное и безуспешное консервативное лечение миомы матки;
- лечение по поводу опухолей репродуктивных органов (молочных желез, матки, яичников).

Симптомы гормонопродуцирующих опухолей яичника
1. Фолликулома
Опухоль образуется из клеток, выстилающих внутреннюю поверхность фолликула — женской половой клетки. Ежемесячно один из фолликулов в момент овуляции становится яйцеклеткой, готовой к оплодотворению. Однако возможен вариант, что на месте фолликула образуется опухоль. Основные гормоны, продуцирующие опухолью — эстрогены. Поэтому все проявления зависят от выраженности гормональных влияний и возраста женщины. Если фолликулома возникает у девочек, то будут следующие симптомы:
- преждевременное половое созревание;
- маточные кровотечения;
- увеличение молочных желез раньше времени;
- появление полового оволосения (на лобке, в подмышечных впадинах).
У женщин в периоде половой зрелости фолликулома станет причиной серьезных нарушений менструального цикла (отсутствие месячных, маточные кровотечения). Если гормонопродуцирующая опухоль возникла у пожилой женщины после прекращения менструаций, то могут появиться очень неприятные симптомы:
- кровянистые выделения из половых путей;
- возникновение полового желания (либидо);
- набухание и боль в груди (мастопатия или опухоль молочной железы);
- повышение риска гинекологической онкопатологии.
Фолликуломы чаще бывают с двух сторон, и могут быть больших размеров (до 12 см в диаметре). Высок риск озлокачествления (до 25%), поэтому врач всегда предложит удалить опухоль.
2. Текома
Этот вариант опухоли встречается значительно реже (не более 4%). Как и фолликулома, образование состоит из тека-клеток, которые находятся в фолликуле и вырабатывают гормоны-эстрогены. Неприятными особенностями этого вида новообразования являются:
- быстрый рост;
- одностороннее поражение;
- появление жидкости в животе (асцит).
Возможно доброкачественное и злокачественное течение болезни. Типичные проявления — все эстрогензависимые состояния:
- нарушение месячных с частыми маточными кровотечениями;
- возникновение опухолей матки и молочных желез;
- преждевременное появление половых признаков у девочек;
- возвращение либидо у пожилых женщин.
Лечение только хирургическое, потому что из-за крайне высокого риска онкологической патологии прогноз неблагоприятен.
3. Андробластома
Опухоль формируется из половых клеток, обладающих способностью продуцировать мужские гормоны. Встречается редко, а проявляется влиянием тестостерона на организм женщины. Бывают 3 варианта:
- недифференцированный тип с выраженным увеличением тестостерона в крови у женщин;
- дифференцированный, когда проявления менее выражены;
- смешанный тип.
К симптомам, указывающим на наличие опухоли, секретирующей андрогены, относятся:
- очень редкие и скудные месячные или полное отсутствие критических дней;
- уменьшение размеров молочных желез;
- изменение фигуры по мужскому типу;
- мужское оволосение;
- отсутствие либидо.
Андробластома — доброкачественное новообразование, однако при двустороннем поражении и недифференцированном типе высок риск появления рака яичников.
4. Опухоль Бреннера
Эта разновидность новообразования бывает редко. Обычно это маленькая опухоль (до 2 см) с возможностью продуцирования гормонов-эстрогенов. Симптомы ничем не отличаются от текомы или фолликуломы, а прогноз более благоприятен из-за преимущественного доброкачественного течения болезни.
Диагностика гормонопродуцирующих опухолей яичника
Кроме осмотра врачом-гинекологом и стандартных лабораторных тестов, необходимо сделать следующие исследования:
Любой вариант гормональной кисты не будет иметь большой размер, поэтому при обычном осмотре крайне сложно выявить опухолевидное образование в области придатков. Оптимальный метод диагностики — визуальный осмотр яичников при лапароскопической операции, во время которого врач сможет взять биопсию и выяснить точную гистологическую структуру опухоли.

Гормонопродуцирующие опухоли яичника: лечение
Все лечебные мероприятия проводятся после всестороннего и полного обследования. Любые опухолевидные образования в придатках требуют хирургической операции. При проведении планового вмешательства врач обязательно сделает биопсию — отправит часть опухоли на экстренное гистологическое исследование. Если есть риск малигнизации, то надо выполнить полное удаление кистозной опухоли вместе с яичником. После односторонней цистэктомии все гормональные функции возьмет на себя второй яичник. Если надо будет удалять опухоли с двух сторон, особенно при высоком риске онкопатологии, то после операции потребуется наблюдение у онколога и гинеколога-эндокринолога. После удаления опухоли все симптомы, обусловленные высоким уровнем гормонов в крови, быстро исчезнут. Прогноз при доброкачественных вариантах болезни — благоприятен, при злокачественной опухоли — сомнителен.
Теги: киста
ginekologi.pro
Гормонально активные опухоли яичника
Женские половые железы в процессе внутриутробного развития формируются из «женской» и «мужской» части – целомического эпителия и мезенхимы яичника, которые в дальнейшем заселяются женскими половыми клетками – гоноцитами. Затем «мужская» часть подвергается инволюции, становится рудиментом, который располагается в воротах яичника. Именно в силу таких особенностей гормонально активные опухоли яичника могут быть как «женского» или феминизирующего, так и «мужского» или вирилизирующего типа.
К феминизирующим опухолям относятся:
· гранулезноклеточная опухоль
· текаклеточная опухоль
· смешанные опухоли.
К вирилизирующим опухолям относятся:
· андробластома
· аренобластома
· липоидоклеточная опухоль.
К смешанным (со свойствами мужского и женского типа) опухолям относятся гинандробластома и гонадобластома (гоноцитома).
Гранулезеклеточная опухоль в 30% случаев не обладает гормональной активностью, что несколько затрудняет своевременную диагностику и лечение. Опухоли бывают размером от нескольких миллиметров до 30-40 см. Примерно в 10% случаев такие опухоли озлокачествляются.
Наиболее часто опухоль развивается после 45 лет, в детском возрасте встречается редко и почти не встречается в репродуктивном возрасте. В случае развития опухоли в детском возрасте наблюдаются признаки преждевременного полового созревания
Доброкачественные опухоли яичников подразделяют на:
· эпителиальные
· соединительнотканные.
К эпителиальным новообразованиям яичниковобычно относят:
· серозные:
o гладкостенные
o папиллярные.
· муцинозные опухоли :
o собственно кистомы или псевдомуцинозные кистомы
o псевдомиксомы.
Основной вид соединительнотканной доброкачественной опухоли – это фиброма яичника.
Отдельную группу опухолей составляют гормонально активные опухоли яичниковкоторые делят на феминизирующие опухоли (происходят гормональные сдвиги по «женскому типу») и верилизирующие опухоли (гормональные сдвиги по «мужскому типу»).
Гладкостенные серозные кистомыпредставляют собой шарообразные блестящие тонкостенные образования небольшого размера. Напоминает кисту яичника. Развивается в возрасте 30-50 лет и проявляется в основном лишь жалобами на боли внизу живота.
Диагнозставится преимущественно на основании ульразвукового исследования и биопсии.
Лечение преимущественно хирургическое, органосохраняющее. Прогноз благоприятный.
Папиллярные кистомы более разнообразны по строению и размерам и наиболее часто встречаются в репродуктивном возрасте. Симптомы развиваются раньше, чем при других опухолях яичников. Обычно у таких пациентов неблагоприятный инфекционный фон. Наблюдается нарушение менструальной и детородной (репродуктивной) функции. Наиболее ранний и частый симптом – боли внизу живота и пояснице. Боль может отдавать в нижние конечности. Однако острая боль возникает в основном лишь при перекруте ножки опухоли. Наблюдаются дизурия (нарушение мочеиспучскания), расстройства стула, слабость, плохой сон и аппетит, но в ряде случаев возможно бессимптомное течение заболевания.
Диагностика заболевания проводится на основании клиники, осмотра, ультразвукового исследования и некоторых других вспомогательных методов. Подобные опухоли довольно часто малигнизируют (озлокачествляются).
Лечение оперативное, по возможности органосохраняющее. Прогноз при своевременном удалении кистомы благоприятный.
Муцинозные кистомы имеют округлую форму, долчатую структуру, блестящую поверхность. Величина опухоли может сильно варьировать плоть до гигантских размеров. Опухоль чаще развивается у женщин старше 40 лет. Менструальная функция чаще всего не страдает. Рост опухоли медленный, поэтому длительное время кистома может ничем себя не проявлять. Основные симптомы связаны лишь с увеличением размера опухоли. Наиболее частые симптомы – тяжесть или тупая боль внизу живота, запоры, нарушение мочеиспускания, увеличение размеров живота. Муцинозная кистома часто сочетается с другими опухолями половых органов.
Диагноз ставится на основании клиники, осмотра, данных УЗИ.
Лечение хирургическое, объем операции зависит от возраста женщины и размеров кисты. Прогноз благоприятный.
Псевдомиксома яичника – разновидность муцинозной кистомы. Часто поражает оба яичника. Симптоматика схожа с муцинозной кистомой, специфические признаки отсутствуют. Иногда заболевание маскируется под хронический аппендицит или опухоли брюшной полости. Часто пациенты обращаются к врачу из-за роста размеров живота. При больших размерах опухоли симптоматика становится более разнообразной.
Лечение оперативное – немедленная радикальная операция.
Прогноз при псевдомиксоме яичника серьёзный, т.к. капсула кистомы имеет склонность к разрыву. Невзирая на доброкачественность течения, больные часто погибают от развивающегося истощения.
Соединительнотканная опухоль яичника (фиброма) имеет овоидную форму, обычно повторяющую форму яичника. Развивается чаще после 40 лет обычно на фоне частых нарушений менструальной и детородной функции. Часто сочетается с фибромиомой матки или кистой яичника. Фиброма яичникапочти всегда сопровождается синдромом Мейгса - асцитом (накоплением жидкости в брюшной полости) и/или гидротораксом и/или анемией. Фиброма обычно растет медленно. Осложнения фибромы – перекрут ножки, некроз и нагноение опухоли. Малигнизация встречается редко.
Лечениеоперативное и зависит от размеров опухоли, возраста женщины, а также некоторых других сопутствующих условий.
Прогноз в отсутствие осложнений благоприятный.
Гормонально активные опухоли яичников дают более яркую симптоматику и порой вызывают необходимость привлечения эндокринологов.
Диагностика таких опухолей обычно не вызывает серьезных затруднений, хоть и требует дополнительных методов исследования. Малигнизация гормонально активных опухолей происходит редко.
Лечение хирургическое.
Прогноз при удалении опухоли благоприятный.
Фибромиома маткиявляется одной из самых распространенных доброкачественных опухолей женщин. Частота встречаемости поразительно высока – каждая четвертая женщина старше 30 лет и каждая третья женщина предклимактеричесого возраста имеет данную патологию. Примерно каждая вторая пациентка отделения оперативной гинекологии проходит плановое хирургическое вмешательство по поводу миомы матки.
Фибромиома матки или, точнее, лейомиофиброма – опухоль из гладкомышечной ткани матки с выраженным соединительнотканным компонентом. Миома (лейомиома) матки в чистом виде встречается редко. Так, фибромиома с узлами, находящимися в средней части миометрия имеет соотношение мышечной и соединительнотканной частей 2:1и больше напоминает истинную миому. В подбрющинных узлах фибромиомы данное соотношение составляет 1:3.
К причинам развития фибромиомы относят, прежде всего, стимулирующее влияние гормонального фона на миометрий. Установлено, что повышенный эстрогеновый фон наблюдается не у всех больных, но при этом развивается нарушение обмена эстрогенов и функции желтого тела, изменение чувствительности матки к действию гормонов.
Определенную роль в возникновении и развитии миомы маткииграют нарушения в системе гипоталамус - гипофиз - яичники - матка. Хотя конкретных данных в этой связи мало, большинство авторов сходятся на мысли, что с момента начала пубертата до начала климакса уровень эстрогенов в крови увеличивается примерно в 3 раза и именно этот фактор следует считать если не причинным, то одним из важных пусковых моментов. Имеет значение и наследственность, т.е. в семьях, где были фибромиомы и поликистоз яичника риск развития фибромиом у прямых родственников значительно выше.
Развитие фибромиомы матки наиболее часто характеризуется образованием множественных узлов разнообразной величины. Одиночные узлы встречаются редко. Наиболее частая локализация узлов – по средней линии, возле трубных узлов и боковых отделов шейки матки, где имеются тесные переплетения мышечных волокон. Довольно часто узел начинает расти внутри мышечного слоя. За пределы матки часто миома растет на мышечной ножке. Иногда ножка бывает настолько тонкой, что способна перекручиваться и вызывать осложнения течения заболевания. Простая миома, пролиферирующая миома и предсаркома обычно являются стадиями развития злокачественного заболевания - саркомы, а потому своевременное лечение фибромиомы является наиболее эффективным способом профилактики развития лейомиосаркомы.
Клиника фибромиомы
Клиника зависит от типа роста опухоли, ее локализации и некоторых других факторов. При медленном росте узлов заболевание годами может протекать без каких-либо проявлений, невзирая на довольно крупные размеры фибромиомы к моменту ее выявления. Быстрый рост опухоли дает более выраженную симптоматику, поэтому такие пациенты попадают в хирургическое отделение по прошествии 1-2 лет от начала заболевания.
Пациенты обращаются к врачу, когда обнаруживают кровотечение, связанную с ней анемию, боли внизу живота, симптомы со стороны мочевого пузыря и других соседствующих органов. Кровотечение обычно проявляется в виде обильных месячных (со сгустками, более 5 дней), но затем может трансформироваться в случаи кровотечения вне месячных.
При длительном течении заболевания наблюдаются нарушения функции яичников вплоть до отсутствия овуляций или нарушения функции желтого тела, что приводит к еще более выраженным гормональным сдвигам. Эти сдвиги считаются стимулирующим фактором в развитии кистозных изменений яичников, а также гиперплазии эндометрия. С наступлением менопаузы наблюдается уменьшение размеров опухоли. Если размер опухоли за год увеличивается на 5 недель беременности, то необходимо тщательное обследование для исключения злокачественного перерождения миомы в саркому.
Диагноз фибромиомы
Диагноз ставиться без затруднений уже при обычном гинекологическом осмотре. При подозрении на подслизистую фибромиому иногда необходимо гистероскопическое обследование (осмотр полости матки). Большое значение в диагностике имеют средства медицинской визуализации, среди которых ведущее место отводиться ультразвуковому исследованию. Используются также магниторезонансная томография, рентгенологические и некоторые другие методы.
Лечение фибромиомы
Преимущественно хирургическое. Сегодня стараются применять органосохраняющие операции. Однако при быстром росте опухоли, подозрении на малигнизацию, больших размерах опухоли проводятся радикальные операции: ампутация матки, эктирпация матки.
Но современная хирургия способна удалять даже крупные миомы лапароскопически, что создает дополнительные возможности лечения для врача и пациента. Иногда можно обойтись и без оперативного вмешательства. В этих случаях проводится медикаментозное торможение роста опухоли за счет комплексного лечения гормональными и негормональными препаратами.
Тиротоксическая аденома или болезнь Пламмера– доброкачественное онкологическое заболевание щитовидной железы, приводящее к повышению уровня тироидных (тиреоидных) гормонов в организме, вследствие повышенной их продукции клетками аденомы. При этом в организме развивается особое состояние - гипертироз (гипертиреоз), приводящее к избытку гормонов трийодтиронина (Т3) и тироксина (T4) в крови. Они, в свою очередь, по механизму отрицательной обратной связи блокируют выработку тиреотропного гормона гипофиза (ТТГ), который осуществляет регулирование нормальной работы щитовидной железы. Чаще болеют женщины, однако заболевание встречается и среди мужчин (в 4 раза реже), и среди детей.
Для заболевания характерна связь с геохимическими провинциями по недостатку йода, т.е. там, где обычно развивается эндемический зоб. В отличие от эутиреоидного узлового зоба, аденома, как правило, небольшого размера – 2-3 см. Обычно развивается один узел, но иногда встречаются и многоузловые варианты.
Сегодня основной причиной развития тиротоксической аденомы считают мутацию гена, кодирующего рецептор к тиротропному гормону гипофиза. Считается, что мутантный ген вызывает накопление цАМФ в клетке вне зависимости от силы естественного регулирующего сигнала со стороны гипофиза и, тем самым, заставляет щитовидную железу постоянно продуцировать гормоны. Постоянная стимуляция фолликулов приводит к гиперплазии эпителия, однако их малигнизации происходит крайне редко (не более 2% случаев у взрослых и не более 10% случаев у детей).
Клиника тиротоксической аденомы схожа с диффузным токсическим зобом и включает следующие классические симптомы:
· снижение массы тела
· одышка, слабость, сонливость
· сердцебиение (синусовая тахикардия, иногда мерцательная аритмия)
· непереносимость жары
Отличия состоят в более медленном развитии заболевания, менее выраженном воздействии на сердечно-сосудистую систему и, как правило, в большем возрасте пациентов. Изменения со стороны глаз и кожи - офтальмопатия и дермопатия – не характерны.
cyberpedia.su
11
Вопрос 11
Опухоли яичников
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЯИЧНИКОВ
Наиболее часто встречаются эпителиальные опухоли, дермоидные кисты (зрелые тератомы), фибромы яичников.
ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ
Цилиоэпителиальные опухоли (серозные)
Выделяют два вида серозных цистаденом: гладкостенные и папиллярные. Внутренняя поверхность гладкостенных серозных опухолей выстлана мерцательным эпителием. Данная цистаденома представляет собой тонкостенное образование шаровидной или овоидной формы с гладкой блестящей поверхностью, многокамерное или чаще однока- мерное. Опухоль редко достигает очень больших размеров, содержит светлую прозрачную жидкость.
Папиллярные Особенности клинического течения папиллярных цистаденом: двустороннее поражение яичников, интралигаментарное расположение опухолей, асцит, разрастание сосочков по поверхности опухоли и брюшины, спаечный процесс в брюшной полости, часто встречаются нарушение менструальной и снижение репродуктивной функции. Заболевание протекает более тяжело при наличии эвертирующей формы и двустороннего процесса.
Псевдомуцинозные кистомы
Опухоль имеет овоидную или шаровидную форму, часто с неровной дольчатой (за счет выбухающих отдельных камер) наружной поверхностью. Капсула опухоли гладкая, блестящая, серебристо-белого или голубоватого цвета. Может иметь разнообразную окраску — от зеленовато-желтой до коричневой.
Папиллярные муцинозные опухоли яичников, в отличие от папиллярных серозных, всегда имеют хорошо выраженную ножку. Этим цистаденомам часто сопутствует асцит, также их отличает выраженная склонность к пролиферации.
Гормонпродуцирующие опухоли яичников
Гормонально-активными опухолями яичников называют новообразования, происходящие из гормонально-активных структур «женской» и «мужской» части гонады, секретирующей соответственно эстрогены или андрогены. Различают феминизирующие и вирилизирующие опухоли яичников.
Феминизирующие опухоли:
а) Гранулезоклеточные опухоли — Чаще возникают в постменопаузе, менее чем 5% опухолей выявляется в детском возрасте.
Гистологически выделяют микро-, макрофолликулярные, трабеку-лярные и саркоматозные типы гранулезоклеточных опухолей, последние являются злокачественными.
б) Текаклеточные опухоли —чаще в возрасте постменопаузы. Имеют небольшие размеры. Опухоли солидного строения, плотные, на разрезе ярко-желтого цвета. К озлокачествлению не склонны.
Особенности клинического проявления феминизирующих опухолей яичников:
— в детском возрасте симптомы преждевременного полового созревания;
—в репродуктивном возрасте — нарушение менструальной функции по типу ациклических маточных кровотечений, бесплодие;
— в периоде менопаузы — исчезновение явлений возрастной атрофии наружных и внутренних гениталий, маточные кровотечения, повышенное содержание в крови эстрогенных гормонов.
Феминизирующие опухоли отличаются медленным ростом. Вирилизирующие опухоли:
а) Андробластома — встречается чаще у женщин 20-40 лет; ее частота составляет 0,2% среди всех опухолей. Опухоль образуется из мужской части гонады и состоит из клеток Лейдига и Сертоли.
б) Аррепобластома —встречается чаще у молодых женщин — до 30 лет; имеет плотную капсулу, небольшие размеры, нередко повторяет форму яичника.
в) Липоидоклеточная — Опухоль встречается наиболее редко среди вирилизирующих новообразований и, в основном, в климактерическом периоде и постменопаузе.
Клиническая картина вирилизирующих опухолей:
дефеминизация (аменорея, атрофия молочных желез, понижение либидо), а затем — маскулинизация (рост усов и бороды, облысение, снижение тембра голоса).
СТРОМАТОГЕННЫЕ, ИЛИ СОЕДИНИТЕЛЬНОТКАННЫЕ, ОПУХОЛИ
Фиброма яичника относится к опухолям стромы полового тяжа, к группе теком-фибром. Опухоль имеет округлую или овоидную форму, часто повторяет форму яичника. Консистенция плотная. Встречается преимущественно в пожилом возрасте, растет медленно.
Клинически характерна триада Мейгса:
— опухоль яичника;
— асцит;
—гидроторакс.
Опухоль Бреннера — редко встречающееся образование. Состоит из эпителиальных элементов, располагающихся в виде включений различной формы среди соединительной ткани яичника.
ТЕРАТОИДНЫЕ, ИЛИ ГЕРМИНОГЕННЫЕ, ОПУХОЛИ ЯИЧНИКОВ
Из доброкачественных опухолей этой группы (10%) чаще встречается зрелая тератома (дермоид), которая имеет эктодермальное происхождение, высокодифференцированная. Опухоль может быть различного размера, имеет плотную гладкую капсулу, содержимое в виде жира, волос, зубов и т. д.
ОСЛОЖНЕНИЯ ДОБРОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ
/. Перекрут ножки цистаденомы яичника Причины:
— резкие движения;
— перемена положения тела, физические нагрузки;
— беременность, послеродовый период;
— переедание. Симптомы:
— внезапная интенсивная коликообразная боль в нижних отделах живота;
— напряжение передней брюшной стенки;
— положительные перитонеапьные симптомы;
— тошнота, рвота;
— повышение температуры тела;
— парез кишечника, задержка стула. Диагностика:
— бледность кожных покровов;
— холодный пот;
— тахикардия;
— снижение артериального давления;
—пальпация болезненной опухоли;
— лейкоцитоз;
— УЗИ органов малого таза;
—лапароскопия.
Принципы лечения
Неотложное хирургич вмешательство в объеме удаления придатков матки без предварительного раскручивания ножки кисты для проф-ки тромбоэмболии.
2. Разрыв капсулы цистаденомы яичника
Причины:
— дегенерация в стенке опухоли,
— травма,
— грубое исследование. Симптомы:
— связаны с внутрибрюшным кровотечен, вплоть до геморрагического шока,
— острая боль,
— повышение температуры тела,
— перитонеальные симптомы в основном при разрыве тубоовариальной опухоли.
Диагностика:
— отсутствие опухоли, ранее определявшейся, по УЗИ,
— определение свободной жидкости в дугласовом пространстве,
—получение достаточного кол-ва жид-ти или крови при пункции заднего свода влагалища,
— лапароскопия.
Принципы лечения
Тактика выжидательная. При ухудшении общего состояния и объективных показателей — хирургическое. При исчезновении симптомов в течение нескольких часов (3—6 ч) — консервативная терапия: симптоматическая, десенсибилизирующая, противовоспалительная.
3. Нагноение опухоли яичника
Происходит чаще в кистозных опухолях. Заболевание начинается остро и клинически сходно с острым воспалением придатков матки: нарастание болей в нижнем отделе живота, появление признаков раздражения брюшины, интоксикации. Возможна перфорация гнойника с развитием перитонита.
Лечение — хирургическое.
4. Малигнизация опухолей яичников
Частота малигнизации опухолей яичников составляет 20—50%. Особенно часто подвергаются малигнизации цилиоэпителиальные, реже псевдомуцинозные опухоли.
Признаки малигнизации:
— плотная, неоднородная консистенция опухоли;
— появление опухолей с обеих сторон;
— быстрый рост опухоли;
— ранняя фиксация за счет прорастания в соседние органы;
— признак «шпоры или клюва» в дугласовом пространстве в результате имплантации опухолевых клеток в брюшину.
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЯИЧНИКОВ
Первичным раком называют злокачественные опухоли, первично поражающие яичник.
Вторичный рак яичников (цистаденокарцинома) встречается наиболее часто по отношению к злокачественным опухолям этого органа. Чаще развивается в серозных, реже муцинозных цистаденомах. К. вторичным поражениям яичников относится эндометриоидная цистаденокарцинома, развивающаяся часто у молодых женщин, страдающих первичным бесплодием (рис. 7.3).
Особую группу злокачественных опухолей составляют опухоли из недифференцированных половых клеток — гоноцитов, так называемые герминогенные опухоли: эмбриональная карцинома, хорионкарцинома, незрелая тератома и дисгер-минома. Эти опухоли среди злокачественных опухолей составляют 4—5%.
Метастатический рак яичников (опухоль Крукенберга) чаще у женщин до 40 лет. Первичный очаг может располагаться в желудочно-кишечном тракте (желудок, кишечник), поджелудочной железе, молочной железе, матке. Метастазирование возможно лимфогенным, гематогенным или имплантационным путем.
I стадия — опухоль ограничена яичниками:
1а стадия — опухоль оганичена одним яичником, асцита нет;
16 стадия — опухоль ограничена обоими яичниками;
1в стадия — опухоль ограничена одним или обоими яичниками, но при наличии очевидного асцита или определяются атипические клетки в смывах.
II стадия — опухоль поражает один или оба яичника с распространением на область таза:
2а стадия — распространение и/или метастазы на поверхности матки и/или маточных труб;
2б стадия — распространение на другие ткани таза, включая брюшину и матку;
2в стадия — распространение как при Па или Пб, но имеется очевидный асцит или определяются атипические клетки в смывах.
3 стадия — распространение на один или оба яичника с метастазами по брюшине за пределами таза и/или метастазы в забрюшинных лимфатических узлах:
3а стадия — микроскопические метастазы по брюшине; 1116 стадия — макрометастазы по брюшине меньше или равные 2 см; Шв стадия — метастазы по брюшине более 2 см и/или метастазы в регионарных лимфатических узлах и сальнике.
4 стадия — распространение на один или оба яичника с отдаленными метастазами (отдаленные лимфатические узлы, печень, пупок, плевра). Асцит.
Клиническое течение короткий период удвоения опухоли. Метастазирование: подвздошные, боковые крестцовые, парааортальные и паховые лимфатические узлы. Преобладает имплантационный путь распространения отдаленных метастазов — в париетальную и висцеральную брюшину, плевру, карциноматозный асцит и гидроторакс.
Плотная, безболезненная, подвижная, контуры отчетливые, связана с телом матки, матка бугристая
С целью уточнения состояния смежных органов и особенностей топографии опухоли показаны ирригоскопия, экскреторная урография, фиброгастроскопия, рентгенологическое исследование органов грудной клетки и т. д.
Иммунологические методы ранней диагностики рака яичника — определение опухолевых маркеров СА-125 (при серозной и низкодифференцированной аденокарциноме), СА-119 (при муцинозной циста-денокарциноме и эндометриоидной цистаденокарциноме), гликопро-теидный гормон (при гранулезоклеточном и муцинозном раке яичника).
ПРИНЦИПЫ ЛЕЧЕНИЯ ОПУХОЛЕЙ ЯИЧНИКОВ
Доброкачественные опухоли
В репродуктивном возрасте (до 45 лет) — удаление придатков матки на стороне поражения. При двухсторонних опухолях у молодых женщин — резекция опухоли с возможным сохранением ткани яичника. В пре- и постменопаузе — надвлагалищная ампутация или экстирпация матки с придатками
Пограничные опухоли
Показана экстирпация матки с придатками и омент-эктомия. У молодых жен-шин возможна органосбе-регаюшая операция (удаление опухоли и резекция большого сальника), которая дополняется несколькими курсами адъювантной полихимиотерапии (особенно при прорастании капсулы опухоли или наличии имплантационных метастазов)
Злокачественные опухоли
При I и II стадии — лечение начинают с операции (экстирпация матки с придатками и удаление большого сальника), после которой проводится химиотерапия. При 3 и 4 стадии — лечение начинают с полихимиотерапии, затем проводят циторедуктивную операцию (максимально возможное удаление опухолевых масс и метастазов, надвлагалишная ампутация или экстирпация матки с придатками, удаление большого сальника и метастатических узлов). В последующем повторные курсы полихимиотерапии
studfiles.net
Гормональноактивные опухоли яичников
Гормональноактивные опухоли яичников характеризуются повышенной продукцией половых гормонов в организме, их воздействием на внешний облик женщины и на состояние органов, находящихся под их влиянием. Составляют около 2% всех новообразований яичников.
Гранулезоклеточная опухоль (фолликулома) — встречается редко, но преимущественно в 50 — 60 лет. Получение опухоли типа гранулезоклеточной у животных позволяет предполагать, что развитие ее у женщин происходит под влиянием измененного гормонального равновесия из пролифератов гранулезы в яичниках.
Гранулезоклеточная опухоль макроскопически представляет собой солидное или кистозно-солидное бугристое образование, серовато- желтого цвета на разрезе, часто с кровоизлияниями и участками размягчения Опухоль чаще односторонняя Микроскопическая картина ее разнообразна преобладают мономорфные мелкие клетки, формирующие розетки и фолликулоподобные структуры Клинически многие относят гранулезоклеточные опухоли к потенциально злокачественным, так как после операции могут возникать рецидивы и метастазы. Симптоматология при гранулезоклеточной опухоли зависит от возраста больной. У девочек влияние опухоли выражается в преждевременном половом созревании и появлении маточных кровотечений. У менструирующих женщин при развитии опухоли наблюдается удлинение и усиление менструаций, появление кровотечений в межменструальном периоде, реже — прекращение менструаций. У женщин в глубокой менопаузе наступают явления «омоложения», циклические кровотечения, расцениваемые как возобновление менструаций; отмечаются ациклическое выделение крови, увеличение молочных желез, гиперплазия и полипоз слизистой оболочки матки. При обследовании обнаруживают одностороннюю, туго-эластической консистенции опухоль с гладкой, иногда неровной поверхностью, нередко спаянную с маткой.
Текаклеточная опухоль (текома) — вторая разновидность эстрогенопродуцирующих опухолей. Встречается реже, чем гранулезоклеточная опухоль, преимущественно у женщин в менопаузе.
Текома — односторонняя гормональноактивная опухоль яичника, обычно подвижная, редко достигает больших размеров. Возникает из специализированной корковой стромы (теки) яичников. Макроскопически это плотная бугристая опухоль, на разрезе желтого цвета Микроскопически она состоит из клеток корковой стромы яичника. Текаклеточная опухоль у больных в менопаузе вызывает такие же изменения, как и при гранулезоклеточной опухоли. Однако эстрогенное влияние текаклеточной опухоли обычно выражено еще сильнее. Кроме гиперплазии эндометрия, этой опухоли часто сопутствуют гипертрофия миометрия, фибромиомы матки. Описаны случаи сочетания рака тела матки и текаклеточной опухоли яичника.
Арренобластома — омужествляющая гормональноактивная опухоль яичника. Встречается очень редко у женщин любого возраста, но преимущественно в 20—35 лет. Как правило, это односторонняя небольшая опухоль плотной консистенции Опухоль имеет форму небольшого плотного узла, заключенного в капсулу, на разрезе серого или желтоватого цвета. Состоит из веретенообразных, кубических или низкоцилиндрических клеток, похожих на сертолиевы. Начало развития арренобластомы характеризуется симптомами дефеминизации. Наступают аменорея, уплощение и атрофия молочных желез, отвращение к половой жизни, бесплодие. В дальнейшем появляются симптомы омужествления: фигура женщины становится угловатой, меняются привычные для женского лица контуры, грубеет голос, на коже появляются акне. Отмечаются обильный рост волос по мужскому типу на лице и теле, гипертрофия клитора.
Полезно:
surgeryzone.net