Онкология яичников
Рак яичников: первые признаки и симптомы у женщин, причины, классификация, стадии, прогноз
Среди всех женских онкологий рак яичников занимает по распространенности второе место после шеечного рака.
Подобная патология опасна латентным развитием, что приводит к поздней диагностике, когда опухоль начинает распространять метастазы.
Только у 30% пациенток яичниковый рак удается выявить на начальных стадиях, в остальных случаях патология начинает проявляться только на 3-4 стадии. Именно из-за этого подобный рак называют тихим убийцей.
Самой частой разновидностью онкологии яичников является рак, распространяющийся вдоль поверхности органа. Чаще всего он поражает женщин перед либо после менопаузы, особенно у женщин с поздно наступившей менопаузой или поздно родивших первенца, либо страдающих бесплодием.
Меньше всего рискуют получить яичниковый рак женщины, принимающие препараты оральной контрацепции.
 На сегодня у ученых относительно причин возникновения яичникового рака остается больше вопросов, нежели ответов.
На сегодня у ученых относительно причин возникновения яичникового рака остается больше вопросов, нежели ответов.
Однако существует несколько теорий и предположений, согласно которым рак яичника развивается:
- Под влиянием изменений гормонального статуса;
- При наличии генетических факторов;
- Из-за неблагоприятного воздействия окружающей среды;
- В возрасте после 40;
- Если у пациентки нереализованная репродуктивная функция либо рождение первенца пришлось на довольно зрелый возраст (после 35);
- Под влиянием наследственности.
Классификация рака яичников
Яичниковые опухоли могут иметь первичный, вторичный либо метастатический характер. Первичный рак изначально развивается в форме злокачественной опухоли, а вторичный возникает вследствие перерождения ранее доброкачественных образований.
Метастатический яичниковый рак формируется вследствие распространения метастаз из опухоли другой локализации, например, груди, легких и пр.
Рак яичника относится к классу злокачественных новообразований и в классификации болезней числится под кодом С56.
К распространенным видам рака яичников относятся:
- серозный;
- эпителиальный;
- железистый;
- муцинозный;
- смешанный.
Среди первичных злокачественных опухолей встречаются:
- Дисгерминомы – образования, формирующиеся из зачаточных яичниковых тканей, отличаются высоким показателем злокачественности;
Фото раковой опухоли яичника — дисгерминомы
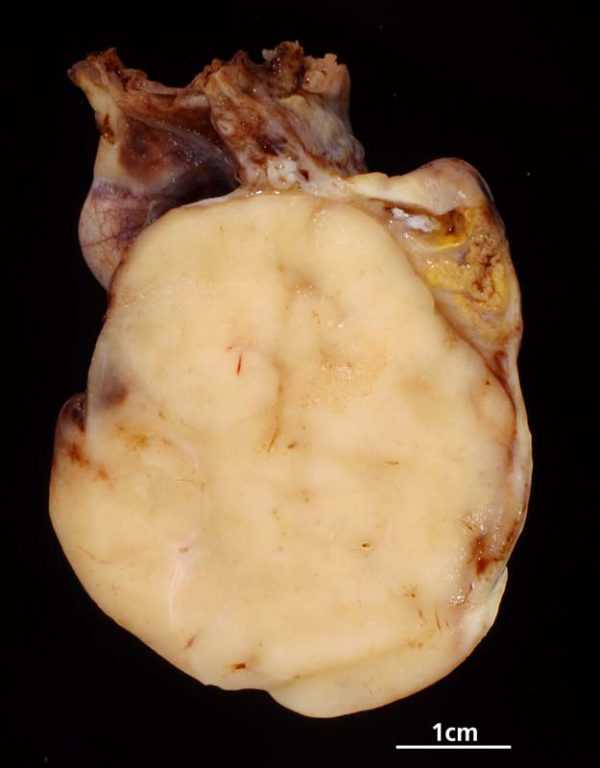
- Карциномы недифференцированные – соединительнотканные опухоли;
- Тератома незрелого типа – формируется еще до рождения в процессе внутриутробного развития из тканей разного типа;
- Гонадобластомы – опухоли, возникающие на фоне генетических нарушений;
- Хорионэпителиома – наиболее свойственна женщинам 25-30-летнего, она формируется из клеточных структур плодного яйца и рассматривается врачами как одна из самых злокачественных яичниковых опухолей.
Симптомы
Ежегодно яичниковый рак выявляется у 25 тысяч пациенток 50-летнего возраста и старше.
На ранних этапах развития опухоль никак себя не выдает, протекая бессимптомно, что и считается наиболее опасным. Симптомы обычно начинают проявляться, когда опухолевый процесс приобретает значительные масштабы и начинает метастазировать.
Первые признаки заболевания
Чаще всего рак яичника определяется уже на поздних этапах опухолевого процесса, что приводит к высокому показателю смертности от подобной патологии. Поэтому женщинам, находящимся в группе риска, рекомендуется особенно внимательней относиться к своему здоровью.
Симптомы рака яичников на ранних стадиях можно легко спутать с другими недугами, потому как они не отличаются специфичностью.
О развитии в яичниках злокачественного опухолевого процесса являются:
- Признаки апатии;
- Чрезмерная утомляемость;
- Постоянная слабость;
- Общее недомогание.
Как видно, такие состояния довольно часто присутствуют в нашей жизни, поэтому поначалу спутать злокачественную онкологию яичников с другим заболеванием весьма просто.
Подобные признаки в большинстве случаев не являются необходимостью для посещения врача и воспринимаются как последствия усталости. Тем временем опухоль продолжает расти, приобретая более типичную клиническую картину.
Основная симптоматика
 К основным проявлениям рака яичника относятся:
К основным проявлениям рака яичника относятся:
- Боль в животе снизу, отдающая поясницу либо ноги, особенно часто появляется после физических нагрузок;
- Месячные становятся нерегулярными;
- Живот увеличивается в объеме, часто беспокоит изжога, метеоризм;
- Быстрый набор или, наоборот, потеря в весе;
- Недомогания в утренние часы;
- Одышка, сонливость, вялость и быстрая утомляемость;
- Сексуальная близость вызывает дискомфорт;
- Кровянистые влагалищные изменения;
- Частые тошнотно-рвотные позывы, отсутствие аппетита;
- Частые позывы к опорожнению прямой кишки, обусловленные давлением опухоли на малотазовые органы.
Стадии и прогноз выживаемости
Яичниковая злокачественная онкология развивается в 4 этапа:
- 1 стадия – опухолевый процесс поражает один яичник только с левой либо с правой стороны. Выживаемость в подобном случае составляет порядка 73%;
- 2 стадия – рак распространяется на обе железы. 5-летняя выживаемость наблюдается лишь у 45%;
- 3 этап – раковый процесс распространяется в брюшную полость. Прогноз выживаемости примерно 21%;
- 4 стадия – яичниковый рак проникает в соседние органические структуры и активно метастазирует по всему телу. Выживаемость лишь 5%.
Метастазирование
Яичниковый рак может метастазировать несколькими способами: гематогенным, лимфогенным и имплантационным.
Чаще всего метастазы распространяются по организму контактным (или имплантационным) способом, когда опухолевые клеточные структуры переносятся с опухоли на здоровые ткани.
Поначалу метастазы распространяются в соседние органы вроде труб или тела матки, а потом опухоль распространяет метастазы в брюшную полость за границы малотазовой области. Имплантационный путь метастазирования считается одним из ранних способов распространения яичникового рака.
Более поздним путем метастазы распространяются лимфогенно. В этом случае опухолевые клетки проникают в лимфоток и переносятся с ним по организму. При гематогенном метастазировании распространение раковых клеточных структур осуществляется посредством кровотока.
Около 90% случаев метастазирования осуществляется лимфогенно или имплантационно, а гематогенное распространение обнаруживается не более чем у 5% пациенток.
В соответствии с целью метастаз у женщин возникают такие признаки, как:
- Кашель с отхаркиваниями кровью;
- Пожелтение кожи;
- Болезненность в костных тканях;
- Неврологические нарушения вроде головных болей или судорог и пр.
Осложнения
 Любая яичниковая опухоль способна перекрутиться, что приведет к прекращению ее питания и кровообращения.
Любая яичниковая опухоль способна перекрутиться, что приведет к прекращению ее питания и кровообращения.
В результате развивается опухолевый некроз, который сопровождается острыми болями, гипертермией и нуждается в непременном оперативном вмешательстве.
Довольно характерным осложнением яичниковой онкологии является асцит, который заключается в скоплении жидкости в забрюшинном пространстве. Подобный процесс проявляется увеличением живота не пропорционально телу. Иногда жидкость скапливается и в грудной области, о чем говорит одышка и плевральный выпот.
Рак яичника может осложняться отечностью конечностей, лимфостазом, плевритом, разрывом стенок органа и пр.
Одним из частых осложнений является и канцероматоз, когда раковые клетки лимфогенно переносятся в область брюшной полости, там они закрепляются на серозной оболочке, напоминая просяные зернышки. Затем клетки будут постепенно объединяться, сливаясь в крупную опухоль.
Как определить опухоль?
Диагностика яичникового рака относится к весьма сложным задачам. Если симптоматика опухоли не выражена, то своевременно обнаружить патологию можно только при регулярных гинекологических осмотрах.
Для выявления онкологии яичников проводятся такие процедуры:
- Гинекологический осмотр, двуручное интравагинальное исследование, в процессе которого удается прощупать бугристую опухоль плотной консистенции. Если образование мелкое, то подобным способом его обнаружить вряд ли удастся;
- Малотазовое ультразвуковое исследование, которое осуществляется с использованием трансвагинальных датчиков и допплеровского картирования;
- Лапароскопия, после которой опухоль подвергается морфологической диагностике;
- Магнитно-резонансная либо компьютерная томография;
- Рентгенологическая диагностика;
- Гистологическое исследование опухолевой ткани.
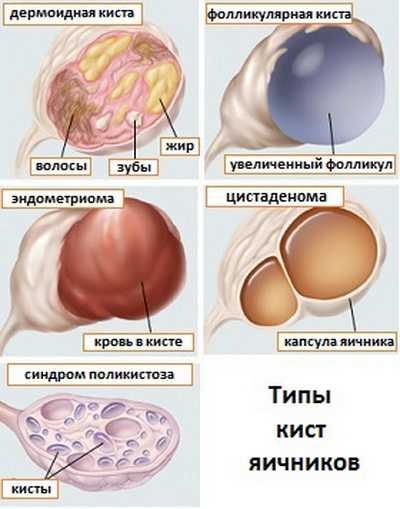
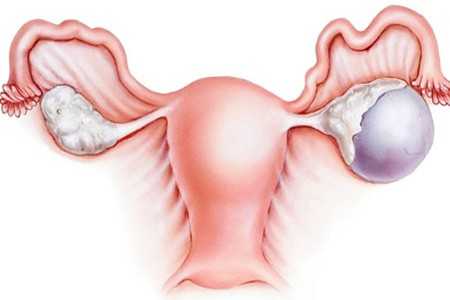
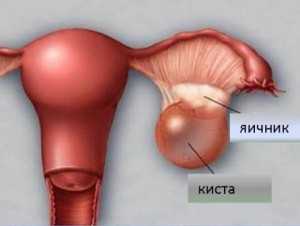
Рак яичников нередко можно спутать с кистой, однако, последняя отличается от онкологии отсутствием клеточного роста. Только профессиональная диагностика поможет точно определить характер образования.
Можно ли вылечить рак яичников?
Для лечения яичниковой злокачественной онкологии рекомендован комплексный подход, основанный на применении оперативного лечения, химиотерапии или радиотерапии.
Видео о принципах лечения рака яичников:
Хирургическая терапия предполагает удаление обоих яичников, маточного тела и сальника, который представляет собой ткань, покрывающую брюшные органы. При необходимости проводится удаление некоторых лимфоузлов, в которых вероятно наличие метастазов.
Если опухоль носит распространенный характер, то особенно важное значение имеет максимальное удаление опухолевых клеток. На 4 стадии яичникового рака показана паллиативная терапия, целью которой является облегчение жизни больной.
После оперативного лечения пациенткам обычно назначается химио- либо радиотерапия. Основу химиотерапевтического лечения составляет применение платиновых препаратов вроде Карбоплатина или Цисплатина. Обычно назначается 4-6 курсов, между которыми полагается трехнедельный перерыв.
После окончания терапии пациентка систематически наблюдается у онкогинеколога. Сначала (первые 2 года) пациентка должна проходить обследование раз в 3 месяца, затем визиты к врачу осуществляются раз в полгода.
Профилактические мероприятия для предупреждения рака яичников заключаются в регулярных гинекологических осмотрах, включающих ультразвуковую диагностику.
Особенно необходим подобный подход женщинам, относящимся к группе риска. Кроме регулярного врачебного наблюдения, необходима коррекция образа жизни с исключением пагубных привычек.
Рекомендуется питаться рационально и сбалансировано, больше двигаться, своевременно рожать детей. Необходимо вовремя лечить разного рода половые инфекции, избегать агрессивного внешнего воздействия вроде облучения, длительного ультрафиолетового воздействия и деятельности на вредных химических производствах.
Все это поможет сократить риск развития яичниковой злокачественной онкологии до минимума.
Видеопередача о раке яичников:
Оцените статью: (Пока оценок нет)gidmed.com
Признаки рака яичника, диагностика, эффективность лечения на разных стадиях заболевания
Рак яичника – злокачественное новообразование, составляющее до 90% всех опухолей этого органа. Заболеваемость в России составляет до 12 тысяч новых случаев в течение года. Из 100 тысяч женщин патология диагностируется у 15-18 пациенток, причем во многих случаях уже в тяжелой степени. Во многом это определяется длительным малосимптомным течением.
Эта болезнь – пятая в списке самых опасных злокачественных опухолей. Она встречается в основном у женщин среднего и пожилого возраста, наиболее часто в группе старше 55 лет. Около 8% случаев рака яичника выявляются у молодых женщин, в этом случае заболевание имеет наследственную природу.
Этиология

Причины возникновения онкопатологии окончательно неизвестны. Она чаще наблюдается в развитых странах, кроме Японии. Ученые предполагают, что свою роль в этом играют особенности питания, в частности, чрезмерное употребление животных жиров.
Основные факторы, провоцирующие рак яичников – нарушение гормонального фона и генетическая предрасположенность.
90% опухолей яичника возникает случайно, при этом риск заболеть составляет около 1%. Если у пациентки в семье были подобные случаи болезни, то вероятность патологии увеличивается до 50%. Особенно высок риск, если у матери или сестер пациентки диагностирован рак яичника или молочной железы с мутацией в генах BRCA1 или BRCA2. У женщин, страдающих раком молочной железы, частота опухолей яичника увеличена в 2 раза.
Главный фактор, приводящий к сбою программы клеточного деления и роста, — постоянные овуляторные циклы без перерывов на вынашивание ребенка. Хроническая гормональная стимуляция ведет к повреждению ткани и усилению защитных механизмов восстановления. В этих условиях увеличивается вероятность злокачественной трансформации.
Длительный срок овуляции характерен для пациенток с ранним началом и поздним завершением менструального цикла, с малым числом беременностей, поздними первыми родами и отсутствием лактации. Риск патологии значительно возрастает при бесплодии, а также при лекарственной стимуляции овуляции в течение 12 циклов и более. Беременность, а также длительный прием оральных контрацептивных средств уменьшают вероятность болезни.
Есть данные о вредном влиянии на яичники инфекционного паротита («свинки»), контакта с тальком и асбестом, лактазной недостаточности.
Классификация патологии
9 из 10 случаев злокачественных образований этого органа – эпителиальный рак яичников. Он формируется из клеток, расположенных на поверхности капсулы – наружного слоя органа. Этим объясняется быстрое образование метастазов в брюшной полости.
В зависимости от микроскопической структуры согласно классификации ВОЗ различают такие виды эпителиального рака яичников:
- серозный;
- эндометриоидный;
- муцинозный рак яичника;
- светлоклеточный;
- опухоль Бреннера;
- смешанный;
- неклассифицированный.
Любая из этих опухолей развивается из эндотелиальных, мезенхимальных или гранулематозных клеток. Все они формируются в эмбриональном периоде из среднего зародышевого листка – мезодермы. Другие виды клеток, например, плоский эпителий, в яичниках не обнаруживаются. Поэтому, например, невозможен плоскоклеточный ороговевающий рак яичников. Определение морфологического варианта имеет значение для формирования лечебной программы.
Распространение злокачественных клеток осуществляется в основном по брюшине, метастазы могут прорасти в стенку кишечника или мочевого пузыря. Кроме того, метастазирование возможно по лимфатическим сосудам с поражением тазовых, паховых и околоаортальных лимфоузлов. Попадание раковых клеток в кровь может вызвать образование отдаленных очагов в мозге, селезенке, печени, коже и легких, а также лимфоузлах над ключицей и в области шеи. Довольно часто опухоль метастазирует в пупок с образованием так называемого узла сестры Мери Джозеф.
У части пациенток новообразование яичника имеет метастатический характер, то есть ее первичный очаг располагается в другом органе (молочная железа, кишечник, маточный эндометрий). Такое поражение называется опухолью Крукенберга.
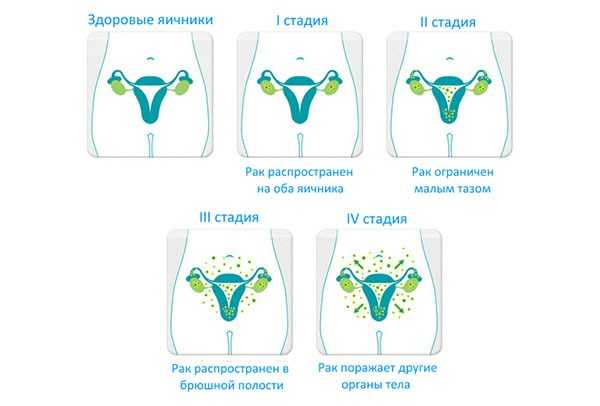
Для оценки клинического течения болезни используются 2 классификации: TNM и FIGO (Международной ассоциации акушеров и гинекологов). Принципы обеих систем схожи:
- 1 стадия (Т1 или I по FIGO) – новообразование развивается в одном или обоих яичниках;
- 2 стадия (Т2, II) – опухоль распространяется на матку, трубы или органы малого таза;
- 3 стадия (Т3, III) – распространение метастазов на брюшину;
- 4 стадия (М1) – имеются злокачественные очаги в отдаленных органах.
N0: лимфатические узлы не поражены, N1 – в них обнаруживаются злокачественные клетки. Для уточнения этого показателя необходима биопсия нескольких указанных образований.
Одной из важных характеристик рака является степень его дифференцировки. Чем выше дифференцированы клетки, тем меньше их склонность к злокачественному росту. По этому признаку различают:
- G1 – высокодифференцированный рак;
- G2 – средняя степень;
- G3 – низкодифференцированная опухоль, обычно высокозлокачественная.
Деление опухолей по степени дифференцировки достаточно условно. В одном новообразовании могут быть клетки с разной злокачественностью. Дифференцировка меняется при прогрессировании болезни, а также под действием лечения. Метастазы и рецидивы нередко значительно отличаются по этому признаку от первичного очага.
Различают первичный, вторичный и метастатический рак. При первичном поражении опухоль изначально поражает яичники. Чаще всего она плотная, округлой или овальной формы, с бугристой поверхностью, характеризуется быстрым распространением клеток по брюшине.
Основа вторичного рака – папиллярная кистома, которая нередко ошибочно принимается за кисту яичника.
Клиническая картина
Симптомы рака яичников появляются при распространенном процессе. Кроме того, серозный рак яичников очень быстро распространяется по брюшной полости. Этим объясняется поздняя диагностика заболевания.
Первые признаки рака яичников неспецифичны. Больные жалуются на периодические умеренные боли в животе, чувство тяжести и распирания. Вследствие сдавления новообразованием кишечника возникают запоры. Иногда боль носит внезапный, острый характер и связана с разрывом капсулы яичника или развитием воспаления вокруг него.
На поздних стадиях присоединяются:
- слабость;
- потеря аппетита;
- увеличение живота при накоплении в брюшной полости жидкости (асцит);
- одышка при скоплении выпота в плевральной полости;
- тошнота и рвота;
- вздутие живота;
- частое мочеиспускание.
Вследствие давления асцитической жидкости происходит выпячивание брюшной стенки с образованием грыжи. Патологические выделения из половых путей для рака яичника нехарактерны. Они возникают лишь при распространении процесса на матку.
Прогрессирование заболевания сопровождается значительным поражением кишечника, приводящим к сужению его просвета и нарушению нормальной работы. Постепенно снижается всасывательная способность кишечных ворсинок, уменьшается поступление питательных веществ в кровь. Развивается истощение, которое нередко является причиной гибели пациенток.
Как быстро развивается рак яичников? Нередко опухоль долгое время протекает бессимптомно. После появления ее клинических признаков прогрессирование заболевания в основном происходит очень быстро, в течение нескольких месяцев.
Особенности отдельных форм рака
Эпителиальный рак
Эпителиальные опухоли чаще развиваются у пожилых женщин. Самый частый вариант – серозный рак яичников. Они растут из клеток, лежащих на поверхности органа. Новообразование медленно растет наружу, проникает сквозь капсулу, его клетки распространяются по всей брюшной полости. Эпителиальный может быть одно- или двусторонним. Он выявляется уже на поздней стадии, когда появляются осложнения, например, асцит. Поэтому прогноз при такой форме неблагоприятный.
У большинства больных в крови определяется повышение уровня СА-125. Лечение включает операцию с последующей химиотерапией. Контроль эффективности вмешательства проводят путем повторных определений СА-125. Эпителиальные опухоли довольно часто рецидивируют.
Зародышевая опухоль
Редкий вариант злокачественного новообразования – зародышевая опухоль, образующаяся из герминогенных клеток, в норме способных превращаться в ткани плаценты, желточного мешка и плода. Основные варианты такого заболевания – тератома и дисгерминома. Реже встречаются эмбриональная карцинома, негестационная хориокарцинома, опухоль желточного мешка и смешанные варианты.
Особенностью герминогенных опухолей является выработка ими разнообразных опухолевых маркеров. В частности, дисгерминома выделяет лактатдегидрогеназу, эмбриональная карцинома и опухоль желточного мешка – альфа-фетопротеин, а хориокарцинома – хорионический гонадотропин. Это явление используется для диагностики новообразований.
Злокачественные зародышевые опухоли – редкое заболевание. Они поражают в основном детей и молодых женщин. Эти образования довольно рано приводят к появлению болей в животе. Они быстро растут, в связи с чем раньше распознаются.
Лечение герминогенных опухолей заключается в удалении пораженного яичника. Нередко выполняется органосохраняющая операция с обязательным определением стадии болезни. После операции назначают химиопрепараты. Дисгерминома высоко чувствительна к лучевой терапии. Эти опухоли имеют более хороший прогноз, чем эпителиальные. Выживаемость больных через 5 лет достигает 70-85%.
Стромально-клеточные патологии
Стромально-клеточные объемные образования возникают из зародышевых клеток полового тяжа. Из них чаще всего встречается гранулезо-текаклеточная опухоль. Она имеет довольно низкую степень злокачественности. Особенностями патологий этой группы является их гормональная активность – выработка тестостерона или эстрогенов.
Такие новообразования чаще наблюдаются после наступления менопаузы. В зависимости от выделяемых гормонов они могут проявляться кровотечениями или явлениями вирилизации («омужествления») – ростом волос на лице, изменением голоса, угревой сыпью. Лечение заключается в полном удалении матки и придатков и лучевой терапии. Химиопрепараты неэффективны. Особенностью рака полового тяжа является его способность к рецидиву через много лет. Выживаемость на ранних стадиях достигает 90%.
Диагностика
Подозрение на рак яичника появляется в ходе общего и гинекологического обследования пациентки. Врач определяет увеличение живота, признаки плеврального выпота, одышку. При двуручном исследовании в области придатков определяется округлое неподвижное образование. На ранних стадиях болезни эти признаки не выявляются.
Диагностика рака яичников дополняется данными дополнительных методов исследования.
Первым шагом является УЗИ – трансвагинальное с помощью влагалищного датчика и трансабдоминальное – через поверхность брюшной стенки.
При подозрении на рак выполняется компьютерная томография органов малого таза и брюшной полости. Метод дает возможность оценить размеры новообразования, степень его прорастания в другие органы, изменение лимфоузлов.
МРТ при раке яичников также является высокоинформативным диагностическим методом.
С учетом большой вероятности распространения злокачественного процесса по брюшине исследование асцитической жидкости путем парацентеза (прокола брюшной стенки) не проводят. Также избегают выполнения пункции овариальных кист. Для получения выпота нередко делают пункцию заднего свода влагалища.
Как диагностировать отдаленные метастазы?
С этой целью больным выполняются такие исследования:
- рентгенография легких — обязательно;
- фиброгастродуоденоскопия и колоноскопия (эндоскопическое исследование желудка и толстой кишки) – при необходимости;
- цистоскопия – при подозрении на поражение мочевого пузыря;
- раздельное диагностическое выскабливание.
Для оценки эффективности лечения в крови определяют онкомаркер рака яичников – опухольассоциированный антиген СА-125. В первоначальной диагностике болезни он не имеет существенного значения. Важны изменения его концентрации в ходе терапии. Некоторые образования секретируют альфа-фетопротеин, хорионический гонадотропин или лактатдегидрогеназу. Уровень этих веществ также может использоваться в качестве диагностического показателя.
Для уточнения функции кроветворной системы, печени и почек проводят анализ крови.
При подозрении на метастазы непосредственно во время операции исследуют жидкость, удаленную из брюшной и плевральной полости, а также выполняют биопсию предполагаемых отдаленных очагов болезни, в том числе на диафрагме.
Чтобы узнать, поражены ли тазовые лимфоузлы, нередко используется диагностическая лапароскопия – осмотр брюшной полости с помощью гибкого оптического прибора – эндоскопа, вводимого через небольшой разрез в брюшной стенке. В области малого таза имеется более 100 лимфоузлов, каждый из которых может быть поражен только на микроскопическом уровне. Этим объясняются объективные трудности распознавания стадии опухоли.
Дифференциальная диагностика осуществляется с такими заболеваниями как:
Лечение

Лечение рака яичников основано на оперативном вмешательстве и химиотерапии. Программа терапии индивидуальна и зависит от возраста, общего состояния пациентки и стадии новообразования.
I стадия
При раке I стадии, когда отсутствует поражение брюшины и других органов, удаляют матку, придатки и сальник. Обязательно проводится поиск злокачественных клеток в смывах с брюшины. Если в ходе операции обнаруживаются очаги, напоминающие метастазы, выполняется срочная биопсия таких участков.
Если опухоль диагностирована у молодой женщины на ранних стадиях, то при настойчивом стремлении пациентки сохранить способность к деторождению удаляют только пораженный яичник и берут биопсийный материал из второго.
Если высокодифференцированный рак обнаружен только с одной стороны без прорастания капсулы яичника, химиопрепараты после операции могут не назначаться. Если опухоль имеет среднюю или низкую степень дифференцировки, в любом случае в послеоперационном периоде используют химиотерапию, в том числе препараты платины. Необходимо пройти от 3 до 6 курсов.
Выживаемость при раке яичников, обнаруженном и прооперированном на ранней стадии, составляет более 90%.
II и последующие стадия
При II и последующих стадиях рака проводятся циторедуктивные вмешательства. Циторедукция – это удаление как можно большей части новообразования, в том числе и метастатических очагов. Чем качественнее сделана операция, тем лучше прогноз. На III – IV стадиях для уменьшения размера новообразования перед операцией нередко назначают химиотерапию.
Циторедуктивное вмешательство может быть выполнено более чем у половины больных с распространенной опухолью. Такое лечение помогает уменьшить выраженность симптомов, улучшить качество жизни и подготовить пациентку к химиотерапии.
Если после операции диагностируется рецидив рака яичников, повторное хирургическое вмешательство выполняют редко, так как оно не улучшает выживаемость пациенток. Показания к повторному хирургическому лечению:
- одиночный опухолевый очаг;
- молодой возраст;
- появление рецидива спустя год и более после завершения химиотерапии.
На IV стадии болезни от операции нередко отказываются. Лечение заключается в назначении противоопухолевых препаратов. В таких случаях применяются паллиативные операции, например, при появлении непроходимости кишечника.
Проведение химиотерапии
Системное применение лекарств необходимо начинать через 10 дней после операции. Химиотерапия при раке яичников состоит из 6 курсов комбинированного лечения препаратами Карбоплатин и Паклитаксел или Циклофосфамид. Они вводятся в течение одного дня, повторный курс назначается через 3 недели. Лечение позволяет добиться безрецидивного периода до 18 месяцев. Продолжительность жизни пациенток увеличивается до 36 месяцев.
Противоопухолевый препарат «Карбоплатин»
Применяемый ранее препарат Цисплатин плохо переносится: появляются тошнота и рвота, поражаются почки и нервная система. Карбоплатин обладает менее выраженными токсичными эффектами, однако на фоне его приема отмечается подавление функции иммунитета (миелосупрессия). Комбинация карбоплатина и циклофосфамида помогает снизить дозировку токсичного препарата.
Перед каждым повторным курсом химиотерапии проводится анализ крови. Если количество нейтрофильных лейкоцитов менее 1,5х109/л и/или число тромбоцитов менее 100х109/л, введение химиопрепаратов переносят на более поздний срок. Правильно выбранная схема лечения позволяет добиться ремиссии длительностью более года у 70% пациенток.
Лечение при рецидиве
Когда первичное лечение (операция и химиотерапия) закончено, больная должна каждые 3 месяца посещать гинеколога. Регулярно контролируется уровень СА-125. Нарастание его содержания в крови служит первым признаком рецидива. Если это произошло, назначаются повторные курсы химиопрепаратов. Рецидив подтверждается с помощью УЗИ, а при необходимости – компьютерной томографии.
В случае развития рецидива позднее года после завершения лечения применяется та же схема, что и в первый раз. Если болезнь вернулась раньше, используется вторая линия химиопрепаратов: Паклитаксел, Топотеканы, Этопозид, антрациклиновые антибиотики и другие. Эффективность химиотерапии при рецидиве невелика: она составляет до 40% и обеспечивает продолжительность жизни до 9-12 месяцев.
Наблюдение после лечения:
- в первые 2 года: осмотр гинеколога, УЗИ и определение СА-125 через каждые 3 месяца;
- в течение 3-го года: те же исследования с интервалом в 4 месяца;
- затем обследование проводится дважды в год.
IP и таргетная терапия рака яичника
Современный метод лечения – введение химиопрепаратов непосредственно в брюшную полость (IP-терапия). Это позволяет лекарству контактировать непосредственно с опухолью, уменьшает выраженность побочных эффектов. Для внутрибрюшинной терапии используется Паклитаксел – препарат растительного происхождения, получаемый из тисового дерева. Его молекула имеет большой размер, поэтому лекарство плохо всасывается в кровь, накапливаясь в брюшной полости. Его вводят еженедельно в течение месяца. Более современным средством из этой группы является Доцетаксел.
Внедряется в клинику и таргетная (целевая) терапия – применение средств, действующих только на опухолевые клетки без влияния на здоровые ткани (препарат Бевацизумаб).
Питание
Питание после химиотерапии должно включать больше животных белков и сложных углеводов. Лучше, если блюда будут щадить органы пищеварения. Для этого продукты следует отваривать на пару, запекать или протирать. Чем меньше животных жиров употребляет пациентка, тем лучше. Есть нужно малыми порциями, но часто – до 6 раз в день.
Диета при раке яичника включает следующие продукты:
- белковые: орехи, яйца, морская рыба, нежирное мясо (телятина, птица);
- молочные: кефир, простокваша, творог, нежирный и неострый сыр, сливочное масло;
- растительные: яблоки, цитрусовые, капуста, болгарский перец, кабачки, баклажаны, зелень;
- злаки: цельнозерновой хлеб, овсяная и гречневая каши;
- углеводы: мед.
Необходимо отказаться от соленых, консервированных, пряных, острых продуктов и приправ, а также от алкоголя.
Лечение народными средствами не поможет избавиться от рака яичников, а лишь приведет к потере драгоценного для пациентки времени. Лекарственные травы могут на время замаскировать проявления болезни, но не остановят рост опухоли.
Прогноз и профилактика

В целом рак яичников характеризуется неблагоприятным течением. Однако прогноз во многом зависит от стадии опухоли.
Сколько живут больные после подтверждения диагноза?
В среднем 40% пациенток проживают 5 и более лет. На ранней стадии этот показатель увеличивается до 90%. При III стадии опухоли отдаленных органов он не выше 20%.
Высокий риск рецидива рака ассоциирован со следующими факторами:
- низкая степень дифференцировки;
- вовлечение капсулы яичника;
- наличие очага на наружной поверхности органа;
- обнаружение злокачественных клеток в смывах и биопсийном материале брюшины;
- асцит.
Вследствие неясных причин болезни и механизмов ее развития первичная профилактика рака неспецифична. Она основана на предупреждении постоянной овуляции. Положительное влияние оказывает беременность. Необходимо вовремя лечить гинекологические заболевания, связанные с нарушением гормонального фона, а также бесплодие.
Скрининговые исследования (определение онкомаркеров, УЗИ) имеют низкую эффективность при высокой стоимости, поэтому во всем мире от них отказались.
Ученые провели исследование, посвященное роли питания в профилактике этой опухоли. 30 тысяч женщин в течение 4 лет снизили долю животных жиров до 20% суточной калорийности, а также увеличили употребление овощей и фруктов. За этот период заболеваемость у них не изменилась, однако в последующие годы снизилась на 40%. Эти данные не были признаны достоверными. Однако общая тенденция снижения риска опухоли при изменении диеты не подвергается сомнению.
Критерии направления женщины на генетическую консультацию для выявления риска семейного рака яичника:
- как минимум 2 близких родственницы (мать или сестры) страдают раком молочной железы, эндометрия или яичников;
- больше трети женщин старше 35 лет в семье имеют перечисленные заболевания;
- наличие родственниц, заболевших в возрасте 20 – 49 лет;
- наличие в семье первично множественных опухолей, включая поражение половой системы.
Эти критерии позволяют выявить группу риска и тщательно провести диагностику. Это позволяет распознать злокачественную опухоль на ранней стадии, когда эффективность лечения очень высока.
ginekolog-i-ya.ru
Рак яичников
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют. Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125. В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в гинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Классификация рака яичников
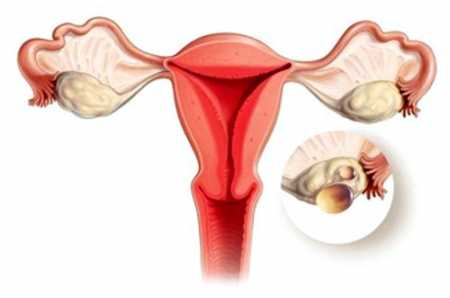
По месту возникновения изначального очага рака гинекология различает первичное, вторичное и метастатическое поражения яичников. Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
На долю вторичного рака яичников в гинекологии приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные - после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза
- IIA (T2a) - рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) - рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) - поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) - макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников. По наблюдениям, повышенный риск развития рака яичников ассоциирован с наличием бесплодия, дисфункции яичников, гиперплазии эндометрия, частых оофоритов и аднекситов, миомы матки, доброкачественных опухолей и кист яичников. Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
Симптомы рака яичников
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования. Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе. Маскулинизирующая опухоль – аденобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
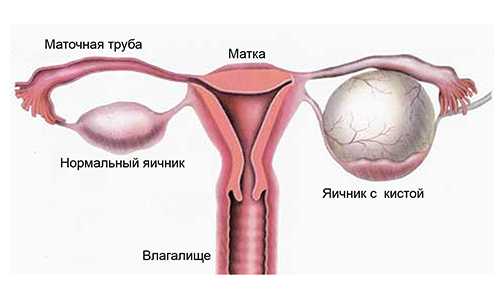
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота. Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности. Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.). Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.
Лечение рака яичников
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника. В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией. При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе. Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции. Лучевая терапия при раке яичников обладает незначительной эффективностью.
Прогноз и профилактика рака яичников
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой. В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% - со II ст., 11% - с III ст.; 5% - с IV ст. Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.
www.krasotaimedicina.ru
Рак яичников: симптомы у женщин, современные методы лечения
Рак яичников – злокачественная опухоль, источником которой является эпителий. Это достаточно распространенная патология: в структуре общей онкозаболеваемости она занимает 7-е место, среди злокачественных заболеваний женских половых органов – 3-е, кроме того, этот рак составляет порядка 4-6 % злокачественных новообразований у женщин в целом. Так, в России им заболевает ежегодно по 15 женщин на каждые 100 000 (это средний показатель, в одних регионах заболеваемость минимальна, а в других, напротив, значительно выше указанного значения). К сожалению, у каждой 4-й женщины злокачественное новообразование диагностируется не на начальной, а уже на III-IV стадии.
О том, почему возникает рак яичников, какими симптомами он проявляется, а также о принципах диагностики и современных методах лечения данной патологии вы узнаете из нашей статьи.
Причины и механизм развития
 Хронические воспалительные заболевания придатков — один из факторов риска развития рака яичников.
Хронические воспалительные заболевания придатков — один из факторов риска развития рака яичников.Ведущими причинами возникновения рака яичников на сегодняшний день считаются гормональные нарушения в организме женщины и генетическая предрасположенность к данной болезни. Так, доказано, что женщины, перенесшие одну или несколько беременностей, рожавшие страдают им значительно реже, чем те, кому выставлен диагноз «бесплодие». Также на развитие данной патологии влияют:
Описаны 3 синдрома наследственной предрасположенности к этому заболеванию:
- семейный рак яичников (вероятность заболеть напрямую зависит от того, сколько близких родственников заболело данной патологией ранее: если ею страдают 2 родственницы первой степени родства, риск составляет 50 %; если рак яичников выявлен у одной родственницы первой степени родства и одной – второй степени родства, риск равен 7 %; если он диагностирован только у одной родственницы первой степени родства, риск составляет 4-5 %);
- семейный рак молочной железы/яичников (женщины страдают сразу обоими заболеваниями; степень риска их развития также определяется числом страдающих ими близких родственниц; если развивается какая-либо одна из этих патологий, вероятность того, что появится вторая, возрастает в 2-4 раза);
- синдром Линча II (в семьях ближайших родственников высокая заболеваемость аденокарциномами разных локализаций – рака эндометрия, молочной железы, яичников, ободочной и прямой кишки; вероятность развития рака, опять же, зависит от числа заболевших родственников, но в любом случае она в 2 раза выше, чем у лиц, не страдающих синдромом Линча).
Рак составляет 80-90 % всех злокачественных опухолей яичников. По форме роста и развития его делят на первичный и вторичный.
- Первичный рак развивается сам по себе, без предшествующих ему кистозных изменений органа. Такие опухоли, как правило, низкодифференцированные, имеют малый размер, розово-серый цвет, внешне похожи на тутовую ягоду или комок икры. Трудны для диагностики.
- Вторичные формы рака яичников развиваются из предшествующей им доброкачественной кисты. Клетки ее внутреннего слоя озлокачествляются и затем распространяются на другие слои. Они могут быть одно- или многокамерными, вырастают до больших размеров, неоднородны по плотности.
Рак яичников часто метастазирует. Как правило, это происходит путем слущивания (иначе – эксфолиации) злокачественно перерожденных клеток с поверхности пораженных тканей яичника и распространения их с током внутрибрюшной жидкости на близлежащие органы – брюшину, диафрагму, капсулу печени, сальник.
Другой путь метастазирования – с током лимфы, однако он вовлекается в процесс, как правило, позднее, когда метастазы в брюшной полости уже имеются. С лимфой раковые клетки попадают в забрюшинные, парааортальные, тазовые, паховые лимфоузлы.
У 2-3 из 100 больных злокачественные клетки попадают в кровь и с ее током распространяются в печень, кости и головной мозг.
Опухоль может прорастать и в близлежащие органы – мочевой пузырь и прямую кишку.
Классификация заболевания
По классификации TNM выделяют такие стадии рака яичников:
- Тх – информации для оценки опухолевого процесса недостаточно;
- Т0 – первичная опухоль не обнаружена;
- Т1 – опухоль находится в области яичников;
- Т1а – новообразование ограничено одним яичником, не прорастает в капсулу;
- Т1b – новообразование ограничено двумя яичниками, не прорастает в капсулу;
- Т1с – опухоль ограничена одним или двумя яичниками, прорастает в капсулу, либо в асцитической жидкости или смыве из брюшной полости обнаруживаются злокачественные клетки;
- Т2 – поражены один или два яичника плюс органы или стенки малого таза;
- Т2a – патологический процесс распространен на ткани матки или маточной трубы;
- Т2b – патологический процесс распространен на другие органы малого таза, асцита нет;
- Т2с – распространение рака то же, но в асцитической жидкости обнаруживаются злокачественные клетки;
- Т3 – новообразование распространяется за пределы малого таза либо имеются метастазы в регионарных лимфатических узлах;
- Т3a – за пределами малого таза обнаруживаются микроскопические метастазы;
- Т3b – метастазы, расположенные за пределами малого таза, имеют размеры не более 2 см;
- Т3с и/или N1– метастазы за пределами малого таза крупные – более 2 см в диаметре, либо метастазы в регионарных лимфоузлах;
- М1 – обнаружены внебрюшные метастазы и/или метастазы в ткани печени, в плевральной жидкости – раковые клетки.
Поскольку рак яичников может иметь разную степень дифференцировки опухолевых клеток, а от этого напрямую зависит тактика лечения и прогноз болезни, в классификацию по TNM добавляют еще 1 вид градаций – G:
- G1 – пограничная или высокая степень дифференцировки;
- G2 – степень дифференцировки средняя;
- G3 – низкодифференцированная опухоль.
Также крайне важна классификация рака яичников по стадиям. Выделяют 4 стадии, причем I, II и III, в свою очередь, делятся на A, B и С. Стадия IV соответствует стадии ТxNxM1, а I-III полностью совпадают с аналогичной стадией по TNM (то есть стадия 1А соответствует Т1а, стадия 1B – Т1в и так далее). Чем больше стадия, тем тяжелей патологический процесс и тем, соответственно, хуже прогноз женщины к выздоровлению и даже жизни.
Клинические проявления
 Увеличиваясь в размерах, опухоль сдавливает близлежащие органы, что проявляется тяжестью в животе, болью в пояснице, склонностью к запорам.
Увеличиваясь в размерах, опухоль сдавливает близлежащие органы, что проявляется тяжестью в животе, болью в пояснице, склонностью к запорам.Начальные стадии рака яичников какими-либо специфическими проявлениями не сопровождаются. Однако это не означает, что болезнь в этот период протекает бессимптомно. В частности, кистозное образование, из которого берет начало вторичный рак, постепенно увеличивается в размерах и оказывает давление на рядом расположенные органы – кишечник, мочевой пузырь, матку. Это проявляется тяжестью внизу живота, склонностью к запорам, расстройствами мочеиспускания, дискомфортом в области поясницы. Также возникает и постепенно нарастает общая слабость и утомляемость. Имеют место нарушения менструального цикла. Болевой синдром, как правило, не выражен.
В ряде случаев болезнь проявляет себя внезапно – приступом острой боли в животе, связанной с перекрутом ножки новообразования, возникшим из-за этого нарушением ее кровоснабжения либо разрывом капсулы.
Если опухоль гормонально-активная, имеют место признаки гиперэстрогенемии (повышенного уровня в крови эстрогенов) или гиперандрогении (когда повышена концентрация андрогенов – мужских половых гормонов).
На поздних стадиях, при метастазировании болезнь может сопровождаться асцитом (так называют свободную жидкость в брюшной полости) или плевритом. Также на поздних стадиях болезни у женщин снижается аппетит, и они заметно теряют в весе вплоть до кахексии (истощения).
Принципы диагностики
На подозрение о том, что у пациентки опухоль яичников, врача могут натолкнуть ее жалобы в сочетании с данными анамнеза (указание на это заболевания у ближайших родственниц). Объективное обследование, в частности, пальпация области малого таза, вероятно, частично подтвердит это предположение – в левой, правой или обеих подвздошных областях может пропальпироваться опухолевидное образование. При первичном раке яичника оно окажется единичным, неподвижным, будет иметь небольшие размеры, неопределенную форму (напоминает тутовую ягоду), плотную консистенцию, зернисто-бугристую поверхность. При вторичном раке размеры новообразования могут широко варьироваться, форма его также бывает различной, структура неоднородная, кистозная, поверхность – от гладкой до бугристой, подвижность отсутствует.
При общем гинекологическом осмотре, который показан всем женщинам с подозрением на опухоль репродуктивных органов, может обнаружиться, например, нависание заднего свода влагалища или какие-либо иные признаки опухолевого процесса.
Подтвердить факт наличия новообразования поможет ультрасонография (УЗИ) органов малого таза. Ее в данной ситуации проводят не только абдоминально (через переднюю брюшную стенку), но и при помощи вагинального датчика (его вводят во влагалище и таким образом осуществляют исследование).
Рентгеновская компьютерная томография покажет более четкую картинку, чем УЗИ, поможет уточнить размеры и локализацию опухоли. Применяют этот метод в тех случаях, когда ультрасонография по какой-то причине не дала точной информации о степени патологического процесса.
Магнитно-резонансная томография является еще более совершенным методом диагностики, нежели компьютерная. Преимущество ее в возможности получить изображение в разных проекциях, а значит, обнаружить прорастание новообразования в соседние с яичниками органы. К тому же лучевая нагрузка при МРТ отсутствует.
Методом, позволяющим достоверно установить диагноз «рак», то есть выяснить природу опухоли (ее клеточное строение) и распространенность патологического процесса, является лапароскопия с прицельной биопсией (при этом от измененных тканей отрезают кусочек с целью последующего исследования под микроскопом).
Определенную информацию врачу может дать цитологическое исследование пунктата дугласового пространства либо содержимого брюшной (при асците), плевральной (при плеврите) полостей. Для этого тонкой иглой прокалывают мягкие ткани заданной области и набирают в шприц патологическую жидкость для последующего исследования. При раке яичников в этой жидкости обнаружатся злокачественные клетки, характерные для того или иного вида опухоли.
Если после проведения всех вышеописанных исследований с диагнозом так и не удалось определиться, проводят диагностическую лапаротомию – в стерильных условиях операционной вскрывают брюшную полость в определенной области и визуально оценивают состояние органов, в том числе и яичников. При раке, конечно, обнаруживают там опухоль, кусочек которой исследуют под микроскопом и определяют, рак ли это и какой именно.
С целью выявления метастазов больной могут назначить рентгенографию органов грудной клетки или пищеварительного тракта, УЗИ печени и прочие методы диагностики.
Что касается лабораторных исследований, информативным может оказаться анализ крови на онкомаркеры: альфа-фетопротеин, хорионический гонадотропин, СА-125 и НЕ-4. Однако повышение уровня этих веществ не всегда говорит именно об описываемой нами патологии, а может иметь место и в некоторых других клинических ситуациях.
Принципы лечения
 Один из ведущих методов лечения рака яичников — хирургическое вмешательство.
Один из ведущих методов лечения рака яичников — хирургическое вмешательство.Комплекс лечебных мероприятий подбирают каждой больной индивидуально в зависимости от гистотипа рака, стадии опухолевого процесса, возраста женщины, сопутствующих заболеваний и ряда других факторов. Как правило, лечение включает в себя оперативное вмешательство, химио- и лучевую терапию и/или гормонотерапию.
Операция выполняется обычно (даже на ранней стадии рака яичника) в объеме удаления матки, придатков (маточной трубы и яичника) с двух сторон и большого сальника.
Лишь в единичных случаях, если опухолевый процесс затрагивает лишь 1 яичник, у молодых женщин проводят только одностороннюю аднексэктомию (проще говоря, удаляют придатки на стороне поражения) и оментэктомию (резекция сальника) с последующей химиотерапией. Это позволяет сохранить репродуктивную функцию женщины – дать ей шанс на то, что в будущем она сможет зачать, выносить и родить ребенка.
Также во время операции удаляется максимально возможное количество метастазов и проводится ревизия региональных лимфатических узлов со срочным гистологическим их исследованием.
Химиотерапию проводят перед операцией, после нее либо в качестве самостоятельного метода лечения (например, при распространенном процессе, когда проводить хирургическое вмешательство не имеет смысла). Применяются препараты группы цитостатиков:
- цисплатин,
- мелфалан,
- производные платины.
Одним из новых препаратов химиотерапии является паклитаксел. Он обладает высокой противоопухолевой активностью, уменьшает риск развития рецидива и лучше своих собратьев переносится больными. Обычно применяют не один какой-то препарат, а комбинацию двух-трех из них.
В ряде случаев химиотерапия позволяет остановить размножение клеток опухоли. Переносится пациентками она тяжело, побочными эффектами являются тошнота, рвота, выпадение волос, угнетение кроветворения, токсическое воздействие на печень и почки.
На эффективность химиотерапии влияют общее состояние пациентки, клеточный состав и размеры остаточной опухоли, длительность интервала без лечения (в случае рецидива), количество метастазов.
Лучевая терапия не столь широко, как терапия цитостатиками, применяется с целью лечения рака яичников, поскольку зачастую не оказывается эффективной. Однако в случае отдельных гистологических видов опухоли такое лечение вполне оправдывает себя.
Что дальше?
Женщина, которая прошла лечение по поводу рака яичников, должна находиться на диспансерном учете у онколога в течение 5 лет. Врач периодически проводит осмотры и назначает обследования, которые помогут увидеть, не возникли ли новые очаги опухоли, а если они появились, обнаружить их как можно раньше. В течение первых трех лет обследование проводят раз в 3 месяца, затем раз в полгода в течение еще двух лет. Если в течение этого периода не развился рецидив, обследования не показали ничего, что могло бы насторожить врача, женщина считается выздоровевшей.
Прогноз
Согласно данным статистики стран Европы, в течение года после установления диагноза выживает более 60 % больных, трехлетняя выживаемость составляет 41 %, а пятилетняя – 35 %. Зависит это от стадии болезни, гистологического типа и дифференцировки опухоли и ряда других факторов. Несомненно, рак яичника ранних стадий и высокой степени дифференцировки протекает относительно благоприятно – пятилетняя выживаемость составляет более чем 90 %. При раке III стадии этот показатель снижается до 15-20 %, а при IV стадии – менее 5 %. Низкодифференцированные раки характеризуются более плохим прогнозом по сравнению с высокодифференцированными.
К какому врачу обратиться
Обычно подозрение на рак яичника возникает у гинеколога. В дальнейшем женщина лечится у онколога. При семейных случаях заболевания показана консультация генетика. В диагностике рака большое значение имеет квалификация специалиста по лучевой диагностике и патоморфолога. Если в будущем женщина запланирует беременность, вероятно, ей понадобится помощь врача-репродуктолога.
Наверняка каждая женщина, дочитавшая эту статью до конца, сделает правильный вывод: к своему здоровью необходимо относиться внимательно! Следует обращать внимание на возникшие неприятные симптомы, не мириться с ними, не терпеть, а обращаться за помощью к врачу. Это поможет своевременно – на ранней стадии – установить диагноз, а она, как видно из статистических данных, при условии правильного лечения – совсем не приговор.
О раке яичников рассказывают в программе «Жить здорово!» с Еленой Малышевой (с 33:35 мин.):
Жить Здорово! Рак яичниковmyfamilydoctor.ru