Беременность после каутеризации яичников
Беременность после каутеризации яичников
Добрый День Елена Петровна! Буду очень благодарна за Ваш ответ. Рост 162, вес 46; 26 лет.; Менструации с 14 лет цикл не нормализовался. Бывали задержки от3-6 месяцев; с 2011 года Диагноз СПКЯ (анализы крови не сохранились) и с 2013 прием Диане 35 (назначил доктор, тк беременность не планировалась, и акне на лице+СПКЯ). За время приема Диане 35 очистилось лицо, кожа стала идеальной. Принимала до 2016 года, когда решила забеременеть. После отмены Диане 35 прошли первые менструации, потом задержка на два месяца, потом менструация и опять задержка , менструаций так и не дождалась (делала постоянно тесты на овуляцию, они выдавали постоянно положительный результат) .....(итого прошло 8 месяцев с окончания приема Диане). Сделала Узи( яичники увеличины , фолликулов по 16-18 шт,эндометрий 7 мм результаты узи 2011, 2012 и 2013 и 2016 г схожи) сдала кровь ( тк давно не было менструаций день цикла неизвестен ЛГ-46, ФСГ 5,6, Тестостерон 26), доктор назначил операцию. Сегодня выписали из больницы после Лапараскопия. Каутеризации яичников. (так же во время операции сделали биопсию правого яичника( результатов пока нет) и коагуляцию очагов эндометриоза (о эндометриозе узнал доктор, когда делал операцию). . При выписке доктор сказал, что оба яичника были поражены поликистозом. И сказал нужно как можно скорее постораться мне забеременеть, не упустить момент. назначил пить 1)метипред по 1/4 таб в день на ночь в плоть до наступления беременности и во время беременности(1 триместр) .2) дюфастон с 14 дня цикла ( 14 дней). 3) фолиевая кислота.4) измерять базальную температуру . Если не получится в 1 цикл забеременеть, то во второй цикл к кэтой же схеме добавить с 5-9 день цикла кломифен 50 мг.
Меня очень пугает назначение Метипреда,доктору я высказала свои опасения, он сказл, что это не сташно, боятся не стоит, это стандартное назначение после такой операции и с моим диагнозом (СПКЯ). Елена Петровна так ли это???
Уточнила про Дюфастон так же, не помешает ли он наступления беременности, доктор сказал нет. Так ли это???
klubkom.net
Каутеризация яичников — прижигание стимулирующее овуляцию
Многие женщины испытывают проблемы с зачатием и вынашиванием ребенка. Разрешить их дилемму позволит каутеризация яичников. Обычно процедура проводится при обнаружении поликистоза, если консервативное лечение не дало положительного эффекта. За счет того, что хирургическое вмешательство считают малоинвазивным, осложнений после терапии почти нет. Восстановительный период короткий, потому что хирург не делает большого разреза.
Когда требуется помощь хирурга
Каутеризация яичников показана женщинам, страдающим от поликистоза яичников. Патологическое состояние проявляется в виде возникновения множественных кистозных образований на поверхности органа. При этом дефект не относят к опухолевым узлам, это недозревшие фолликулы.
Чаще патология возникает из-за гормонального нарушения, когда отмечается излишняя активность андрогенов (мужские гормоны). Почти все женщины с подобным заболеванием страдают от бесплодия. Усугубляет ситуацию сопутствующий фактор, при поликистозе отмечается явное уплотнение капсулы яичника. Операция показана только в том случае, когда консервативное лечение не дало результата.
Подготовка к операции
Прежде, чем врач проведет лапароскопическое вмешательство, сдают анализы. От их результатов зависит необходимость назначения операции. Медикам важно понять, даст ли результат каутеризация яичников и можно ли ее провести данной пациентке.
Потребуется предъявление результатов следующих лабораторных исследований:
- установка резус-фактора и группы крови;
- проверка на ВИЧ, сифилис, гепатиты;
- общие анализы мочи и крови;
- биохимический анализ крови;
- коагулограмма;
- мазок на флору;
- флюорография;
- ЭКГ с расшифровкой;
- консультация терапевта.
Накануне требуется соблюдение строгой диеты, всю пищу, что вызывает образование газов, исключают из рациона. Запрещено есть тяжелую и жирную пищу, ужин должен быть легким. Алкогольные напитки нельзя употреблять весь период лечения. Последний прием пищи предполагается не позднее 18:00 в день перед операцией.
При условии, что отмечаются проблемы с опорожнением кишечника, врач назначает пациентке прием слабительного препарата. Акт дефекации производится вечером перед сном и в утренние часы.
День, на который назначена операция, не подразумевает приема пищи, желудок должен быть пустым. Иногда на фоне стресса или недостатка пищи пациентка не может сходить в туалет. Для разрешения проблемы назначается клизма. После того, как все этапы соблюдены, женщина отправляется в операционную.
Как проводят операцию
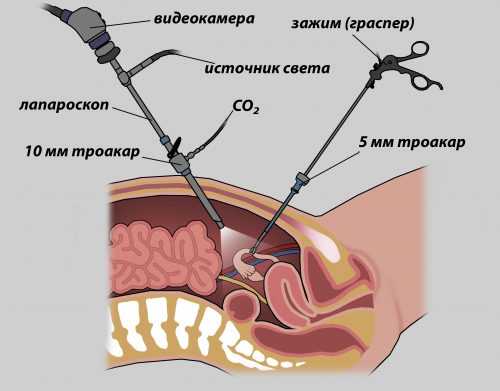
Операция занимает около 40 минут, в зависимости от ситуации могут быть отклонения в большую сторону. Хирургу требуется подобраться к участку, для этого производится 3 прокола. Через данные отверстия врач вводит оборудование, и проводит саму операцию.
Наполнение брюшной полости углекислым газом происходит после того, как лапароскоп оказывается внутри. За счет подобного действия перед хирургом открывается широкий обзор. Действия транслируются на мониторе, за счет изображения с камеры, которая также водится внутрь через сделанное отверстие.
В работе врача применяют монополярный коагулятор или лазер термоаргонового типа. Доктор делает насечки на поверхности измененного яичника в проекции кистозных образований. В ходе операции из кисты изливается жидкость. Уже на операции видно, как яичники теряют свои лишние объемы. Схожие манипуляции проводят и со вторым яичником.
Через короткий промежуток времени женщина может ждать приход овуляции. Наступление беременности возможно уже в первом нормальном цикле после операции.
После прижигания пациентка находиться в палате еще несколько дней. Это делается для формального наблюдения, за редким исключением, женщины не испытывают проблем в период восстановления.
Результат процедуры
Для пациентки врач подготовит указания, которые помогут наступить беременности быстрее. Пациентке важен итоговый результат, иначе бы они не проходили длительный курс консервативной терапии.
Для закрепления эффекта потребуется:
- Пройти полную реабилитацию.
- Правила гигиены в этот период должны быть соблюдены особенно тщательно.
- Будущей маме прописывают усиленную витаминную терапию, назначают полезную диету. От нагрузок лучше отказаться, они должны быть в меру, организм после операции утруждать не стоит.
- Прием препаратов для стимуляции овуляции обязателен.
Возможность наступления зачатия присутствует уже на первом этапе, как только пройдет менструальный цикл. По мнению гинекологов это не лучший временной отрезок, потому стоит подождать. Для каждой пациентки даются индивидуальные советы. Обычно, врачи разрешают задумываться о беременности через 3 месяца после проведения операции.
Каутеризация яичников проводится в специализированных медицинских учреждениях. В некоторых больницах нет оборудования, а где-то проблема с кадрами. По этой причине требуется тщательный подбор специалиста, который должен обладать опытом и знаниями. Доверять свое здоровье новичку в этом дело опасно, ведь из-за одной ошибки беременность может не наступить никогда.
drlady.ru
Процедура каутеризации парных половых желез женщины
Каутеризация яичников – это метод оперативного вмешательства, используемый для удаления образований на репродуктивных органах. Данный способ помогает пациенткам не просто устранить заболевание, но и сохранить детородную функцию. Для того чтобы понять как проводится каутеризация яичников и что это такое, необходимо изучить детальную информацию по этому вопросу.
Показания к терапии
Каутеризацию яичников назначают гинекологи, когда выявляют у пациенток поликистоз данных органов. Это заболевание происходит вследствие нарушения созревания фолликулов. В организме каждой женщины детородного возраста происходит овуляция.
Во время нее яйцеклетке, готовой к оплодотворению, необходимо освободиться из яичника. Но оболочка фолликула не разрывается, препятствуя выходу яйцеклетки. В результате такой фолликул развивается дальше, растет, внутри него образуется жидкость. В итоге возникает кистоз.
Подобное явление осуществляется каждый месяц, когда происходит овуляция, что приводит к формированию множества опухолей яичников. При поликистозе вероятность забеременеть резко снижается, ведь яйцеклетка не достигает матки, чтобы встретиться со сперматозоидом. Поэтому такую проблему стоит устранять своевременно, что делается с помощью прижигания имеющихся наростов.
Преимущества каутеризации
По сравнению с другими методиками, применяемыми при поликистозе яичников, к примеру, электродриллингом, резекцией, декортикацией, каутеризация имеет ряд преимуществ. Благодаря им врачи отдают предпочтение именно этому способу терапии.
Достоинства методики заключаются в следующем:
- Риск того, что возникнут осложнения, минимальный.
- После проведения прижигания женщина имеет возможность зачать ребенка в ближайшее время.
- Вероятность получения повреждений во время процедуры, также небольшая. Ведь все манипуляции врачей выводятся на экран с помощью видеокамеры, вводимой внутрь брюшной полости.
- У пациенток не возникает сильной боли в процессе заживления швов.
- После операции в малом тазу не появляются спайки.
- Реабилитационный период недолгий, женщины восстанавливаются в короткое время.
Неблагоприятные последствия способны возникнуть у пациенток, имеющих вредные привычки. Поэтому женщинам настоятельно рекомендуют отказаться от них в период реабилитации.
Но даже проведение каутертзации яичников не гарантирует того, что поликистоз не вернется. К сожалению, у большинства пациенток спустя несколько лет болезнь возвращается. Поэтому женщинам следует регулярно проверяться у гинеколога в целях профилактики рецидива.
Противопоказания
Любое оперативное вмешательство имеет свои противопоказания к применению. Процедура каутерзации сама по себе имеет мало ограничений. Больше всего запреты связаны с применением в ходе операции наркоза.
Таким образом, врачи не рекомендуют проводить терапию женщинам со следующими патологиями:
- Болезнями дыхательных органов, сердца и сосудов.
- Гемофилией.
- Тяжелой формой геморрагического диатеза.
- Острой степенью почечной или печеночной недостаточности.
- Инфекционными болезнями.
- Воспалительным процессом труб матки или яичников.
Что касается инфекционных и воспалительных патологий, то они являются временными противопоказаниями. Поэтому перед тем, как назначать оперативное вмешательство необходимо пройти лечение этих недугов.
Подготовительные меры
Оперативное вмешательство – это всегда стресс для организма, поэтому его необходимо обязательно подготовить к процедуре. Для этого лечащий врач назначает несколько диагностических мероприятий. Это позволяет убедиться, что у пациентки нет противопоказаний для проведения операции.
В обязательном порядке женщины проходят следующее обследование:
- Общий анализ мочи и крови, биохимический анализ крови. Лабораторное исследование помогает оценить состояние организма в целом.
- Коагулограмма. Она позволяет оценить свертываемость крови, а также проверить общее состояние здоровья. Способность крови к свертыванию – это очень важный показатель, особенно при проведении оперативного вмешательства. Если имеется большое отклонение от нормы, то возможно у пациентки имеются проблемы с деятельностью печенью.
- Исследования крови на ВИЧ-инфекцию, гепатит, сифилис.
- Мазок из влагалища для проверки наличия патогенных микроорганизмов.
- Электрокардиограмма. Этот вид диагностики также очень важен. Он помогает определить, в каком состоянии находится сердце. За день до снятия кардиограммы женщине следует отказаться от употребления спиртных напитков. В день обследования нельзя курить, пить кофе, нагружать организм физически. В противном случае результаты будут искажены.
- Флюорография. Данный метод необходим для того, чтобы врач убедился в отсутствии у больной проблем с дыхательными органами, в частности туберкулеза.
Такое обследование проводится в обязательном порядке. Оно позволит предупредить развитие осложнений во время оперативного вмешательства.
Но помимо медицинской диагностики пациентам требуется еще придерживать некоторых рекомендаций перед лечением. Правила следующие:
- Соблюдать диету за 2-4 дня до процедуры. Нельзя употреблять спиртные напитки, кушать жирные блюда, продукты, способствующие образованию газов в кишечнике.
- За день до терапии запрещается любая пища и жидкость, иначе возможно проникновение содержимого желудка в легкие.
- Перед вмешательством нужно провести очищение кишечника. Для этого применяют клизму, либо слабительные препараты.
- Пациенткам, страдающим лишним весом, следует задолго до операции сесть на диету. В противном случае период реабилитации будет более долгим.
- Женщинам, увлекающимся курением, надо постараться бросить эту привычку. Это снизит вероятность развития негативных последствий.
Если пациентка принимает какие-то медикаменты, то об этом нужно предупредить доктора заранее. Также следует сообщать о месячных, так как во время них прижигание не делается.
Проведение операции
Процедура каутеризации яичников длится примерно 40 минут, но конкретное время зависит от состояния больной, характера болезни. Для проведения прижигания врач делает несколько проколов в брюшной полости, через которые вводят инструменты.
После введения всех необходимых для операции устройств полость живота заполняют углекислым газом. Это помогает лучше видеть участок, подвергающийся прижиганию. Для наблюдения за ходом терапии в брюшину вводят камеру, с помощью которой все происходящее внутри будет показываться на мониторе.
Для прижигания доктор применяет специальное устройство, под воздействием которого кистозное образование начинает разрушаться, все содержимое капсулы выходит наружу, размер яичников нормализуется. Через некоторое время у пациентки стабилизируется овуляция.
После завершения оперативного вмешательства женщине накладывают швы, сразу же переводят в палату. При отсутствии осложнений пациенток отпускают домой уже спустя 3 дня.
Период восстановления
Для того чтобы женщина быстрее восстановилась и смогла зачать ребенка после каутеризации яичников необходимо придерживаться некоторых правил реабилитации. Доктор обязательно назначает пациенткам в этот период медикаменты.
К ним относятся:
- Витамины.
- Гормональные средства.
- Препараты, которые способствуют стимулированию овуляции.
- Лекарства, помогающие активизировать работу иммунной системы.
В первое время женщины ощущают газообразование в брюшной полости. Это происходит вследствие использования углекислого газа при проведении операции. Проколы, которые врач делал при каутеризации, заживают довольно быстро.
Доктора рекомендуют своим пациенткам в реабилитационный период больше двигаться, но не перегружать организм. Также женщинам следует принимать пищу маленькими порциями, но примерно 4-5 раз в день. Придерживаться принципов правильного питания нужно обязательно.
Для быстрого восстановления организма надо еще обратить внимание на следующие советы врачей:
- Нужно внимательно следить за гигиеной интимных органов. При этом не стоит проводить эксперименты со средствами, предназначенными специально для ухода за половыми органами.
- Полностью отказаться от употребления спиртных напитков, курения.
- Нельзя заниматься сексом на протяжении конкретного периода времени. Точный срок определяет лечащий доктор.
- Если это возможно, то лучше восстановить свой организм в условиях санатория.
После оперативного вмешательства первые месячные приходят в любое время. У каждой женщины это случается по-разному. Поэтому беспокоиться по поводу того, что менструации наступила позже или раньше обычного, не стоит. Со временем цикл полностью восстановится.
Зачатие после терапии
После проведения оперативного вмешательства женщина способна зачать ребенка уже в первый менструальный цикл.  Овуляция наступает у большинства пациенток уже через две-три недели.
Овуляция наступает у большинства пациенток уже через две-три недели.
Но врач не советуют больным планировать беременность в первый цикл. Оптимальное время для зачатия лучше выбрать спустя 2-6 месяцев после каутеризации яичников. Но и медлить с беременностью не нужно, потому что поликистоз снова возникает через несколько лет после его удаления.
Во многих случаях для того, чтобы женщины забеременели, доктор назначает им прием гормональных препаратов. Главное, выбрать опытного врача и строго выполнять все его рекомендации.
Виды операций
Помимо каутеризации яичников лечение проводят с помощью других хирургических методик. Выбор способа лечения зависит от того, какова цель терапии, объем операции.
Популярными методиками для лечения поликистоза являются следующие типы оперативного вмешательства:
- Диагностическая лапароскопия. Ее проводят, когда врачи сомневаются в том, что у женщины имеется поликистоз. Если при этом подтверждается диагноз, то сразу проводится удаление новообразования яичников.
- Декортикация репродуктивных органов. Этот метод терапии заключается в том, что доктор удаляет верхний слой, который начал уплотняться и превращаться и кисту. После этого фолликулы снова растут и созревают.
- Клиновидная резекция. Данная операция предполагает не только устранение поликистоза, но и удаление части яичника. Часто к такой терапии прибегают, если в органах развивается сразу несколько кистозных образований.
- Электродриллинг. Такое оперативное вмешательство представляет собой прижигание нароста с помощью электрического тока.
Каутеризацию яичников по сравнению с указанными методиками считают наиболее эффективной и безопасной операцией. У нее минимум противопоказаний, нет осложнений, а главное, операция помогает женщинам восстановить репродуктивную функцию.
tvoiyaichniki.ru
Беременность после каутеризации яичников при спкя
Синдром поликистозных яичников (СПКЯ) — это патология структуры и функции яичников, характеризующаяся овариальной гиперандрогенией с нарушением менструальной и генеративной функции.
СИНОНИМЫ СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Болезнь поликистозных яичников, первичные поликистозные яичники, синдром Штейна–Левенталя, склерополикистозные яичники. В более раннем источнике (2007г.) БПКЯ и СПКЯ разделены как формы ПКЯ
КОД ПО МКБ-10 E28.2 Синдром поликистоза яичников.
ЭПИДЕМИОЛОГИЯ СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Частота СПКЯ — примерно 11% среди женщин репродуктивного возраста, в структуре эндокринного бесплодия доходит до 70%, а у женщин с гирсутизмом СПКЯ выявляют в 65–70% наблюдений.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Этиопатогенез СПКЯ до конца не изучен, несмотря на большое число предложенных теорий. Вместе с тем большинство исследователей считают СПКЯ гетерогенным заболеванием, наследственно обусловленным, характеризующимся нарушением менструального цикла, хронической ановуляцией, гиперандрогенией, увеличением размеров яичников и особенностями их морфологической структуры: двусторонним увеличением размеров яичников в 2–6 раз, гиперплазией стромы и текаклеток, множеством кистозноатрезирующихся фолликулов диаметром 5–8 мм, утолщением капсулы яичников.
Кардинальный признак СПКЯ — овариальная гиперандрогения. Суммируя имеющиеся научные работы по этой проблеме, можно определить следующие механизмы патогенеза.
Нарушение гонадотропной функции. Эра синтеза и применения ГнРГ в 80е гг. дала не только возможность индукции овуляции, но и более углублённого изучения роли нарушений гонадотропной функции в патогенезе СПКЯ. Выдвинули гипотезу о первичном нарушении цирхорального ритма выделения ГнРГ с периода пубертата как причины возникновения СПКЯ, возможно, генетически обусловленной. Важную роль отводят средовым (стрессорным) факторам, нарушающим нейроэндокринный контроль в регуляции секреции ГнРГ, в результате чего увеличивается базальный уровень синтеза ЛГ и происходит относительное уменьшение продукции ФСГ. Известно, что период полового созревания критический в жизни девочки, на фоне которого генетические и средовые факторы способствуют манифестации различных нейроэндокринных синдромов.
В результате избыточной стимуляции ЛГ повышается продукция андрогенов в текаклетках, формируется кистозная атрезия фолликулов с гиперплазией текаклеток, стромы, не происходит селекции и развития доминантного фолликула. В результате относительного дефицита ФСГ, необходимого для синтеза цитохрома Р450, который активирует ферменты для метаболизма андрогенов в эстрогены, происходит накопление андрогенов и дефицит эстрадиола. По механизмам отрицательной обратной связи уменьшение уровня эстрадиола стимулирует синтез ЛГ, что является вторым фактором для повышения базального уровня ЛГ. Кроме того, эстрогены (в основном эстрон), синтезируемые внегонадно из тестостерона в большом количестве, повышают чувствительность клеток гипофиза к ГнРГ, что способствует хронической гиперсекреции ЛГ. Гиперпродукция андрогенов приводит к атрезии фолликулов, гиперплазии стромы текаклеток и белочной оболочки. Кроме того, повышенные концентрации андрогенов положительно коррелируют с уровнем ингибина В, который подавляет секрецию ФСГ.
С другой стороны, увеличение секреции ГнРГ может быть не первичным, а вторичным в ответ на гиперпродукцию андрогенов и уменьшение синтеза эстрадиола в яичниках. При этом овариальная гиперандрогения — это результат нарушения аутопаракринной регуляции роста и созревания фолликулов, а также дисрегуляции цитохрома Р450с17. Вследствие этих нарушений снижается синтез эстрадиола, что по механизму обратной связи стимулирует секрецию ГнРГ. Овариальную гиперандрогению отмечают у пациенток с нормальным уровнем гонадотропинов. При этом показана гиперреакция текаклеток поликистозных яичников на нормальные уровни ЛГ.
Инсулинорезистентность и гиперинсулинемия. Впервые о сочетании гиперандрогении и инсулинорезистентности при СПКЯ было сообщено в 1980 г., что способствовало развитию гипотезы о том, что ожирение и гиперинсулинемия должны играть основную роль в патогенезе СПКЯ у пациенток с инсулинорезистентностью. Однако гиперинсулинемию отмечают также и у пациенток с нормальной массой тела и СПКЯ. Следовательно, ожирение способствует, но не относится к основным факторам развития инсулинорезистентности при СПКЯ. Частота инсулинорезистентности составляет 35–60%. Патогенетические механизмы инсулинорезистентности до конца не известны, многофакторны и у подавляющего большинства пациенток с СПКЯ обусловлены не дефектом инсулинового рецептора, а нарушениями на рецепторном и пострецепторном уровне трансдукции инсулинового сигнала в клетку.
В норме инсулин связывается с трансмембранным инсулиновым рецептором, активируя несколько процессов, в частности аутофосфорилирование тирозина и последовательные реакции транспорта глюкозы в клетку. В результате происходящих каскадных механизмов запускается транспорт глюкозы в клетку, опосредованный инсулином. Важная роль в формировании инсулинорезистентности отводится генетически детерминированному нарушению тирозинкиназного пути фосфорилирования инсулинового рецептора. Серинфосфорилирование рецептора ингибирует активность тирозинкиназы инсулинового рецептора. У пациенток с СПКЯ доказано ингибирование трансдукции инсулинового сигнала в клетку в результате превалирования серинфосфорилирования. Те же механизмы усиливают активность цитохрома Р450с17 — ключевого в синтезе андрогенов как в яичниках, так и в надпочечниках.
Определённая роль в периферической инсулинорезистентности принадлежит гиперандрогении, поскольку андрогены изменяют структуру мышечной ткани в сторону превалирования мышечных волокон II типа, менее чувствительных к инсулину. Сопутствующее ожирение, чаще висцеральное, примерно у 50% пациенток усугубляет имеющиеся нарушения чувствительности к инсулину, оказывая синергичный эффект.
В норме не инсулин, а больше инсулиноподобный фактор ростаI играет важную роль в стероидогенезе. Но действие инсулина в концентрации выше нормы реализуется не только через инсулиновые рецепторы, но и рецепторы инсулиноподобного фактора ростаI. Инсулин и инсулиноподобный фактор ростаI способствуют усилению ЛГзависимого синтеза андрогенов в текаклетках и строме, стимулируют избыточную секрецию ЛГ. Инсулин также повышает активность цитохрома Р450с17, таким образом увеличивая продукцию овариальных и адренальных андрогенов. Гиперандрогении также способствует увеличение концентрации свободного биологически активного тестостерона изза уменьшения образования ГСПГ в печени. Показано, что инсулин регулирует продукцию ГСПГ. При гиперинсулинемии синтез ГСПГ снижается, что приводит к повышению концентраций свободных фракций как тестостерона, так и эстрадиола. Кроме того, инсулин подавляет продукцию белков, связывающих инсулиноподобный фактор ростаI, повышая их биологическую активность, а следовательно, синтез андрогенов в яичниках.
Роль ожирения сводится к внегонадному синтезу тестостерона и эстрона. Этот процесс имеет автономный характер, не зависит от гонадотропной стимуляции. Эстрон, синтезирующийся в жировой ткани, замыкает «порочный круг» в патогенезе формирования ПКЯ, повышая чувствительность гипофиза к ГнРГ.
Овариальные факторы. Последние исследования объясняют гиперпродукцию андрогенов генетически обусловленной дисрегуляцией цитохрома Р450с17 — ключевого фермента в синтезе андрогенов в яичниках и надпочечниках. Активность данного цитохрома регулируют те же механизмы, что участвуют в активации инсулинового рецептора, т.е. имеет место генетическая детерминанта овариальной, надпочечниковой гиперандрогении и инсулинорезистентности. Показано, что у пациенток с СПКЯ в крови повышена концентрация ингибитора апоптоза, т.е. снижается процесс атрезии фолликулов, которые персистируют.
Известно, что примерно у 50% пациенток с СПКЯ отмечают надпочечниковую гиперандрогению. Механизмы повышенной продукции ДГЭАС при нормальной и избыточной массе тела различны. У пациенток с нормальной массой тела (примерно у 30%) имеет место генетически обусловленная дисрегуляции цитохрома Р450с17, что приводит к повышенной продукции адренальных и овариальных андрогенов по единому механизму. У пациенток с ожирением активация андрогенной функции надпочечников обусловлена избыточной продукцией кортиколиберина и, соответственно, АКТГ, поэтому увеличивается синтез не только ДГЭАС, но и кортизола.
На основании анализа результатов многочисленных исследований можно предложить два варианта патогенеза СПКЯ у пациенток с нормальной массой тела и у инсулинорезистентных пациенток (рис. 181, 182). На генетические причины надпочечниковой и яичниковой гиперандрогении у пациенток с нормальной массой тела указывают и данные анамнеза и клинической картины, поскольку частота перенесённых заболеваний не выше, чем в популяции, и, кроме как нарушений менструальной и генеративной функции, пациенток ничего не беспокоит. Тогда как у пациенток с ожирением повышена частота ОРВИ и много диэнцефальных симптомов, что указывает на центральный, гипоталамический генез формирования СПКЯ — нарушение нейроэндокринного контроля секреции ГнРГ.
Патогенез СПКЯ у инсулинорезистентных больных представляется следующим образом (рис. 18-2). Пубертатный период характеризуется инсулинорезистентностью изза повышенной продукции гормона роста. Инсулин — важный митогенный гормон, необходим в пубертатном периоде в повышенных концентрациях для нормального физического развития и созревания органов и тканей репродуктивной системы. Как уже отмечалось, это критический период в жизни, когда может быть манифестация любой генетически обусловленной патологии, особенно под воздействием различных средовых факторов.
Рис. 18-1. Патогенез СПКЯ у пациенток с нормальной массой тела.
Рис.18-2. Патогенез СПКЯ у инсулинорезистентных больных.
Таким образом, патогенез СПКЯ многофакторный, с вовлечением в патологический процесс овариальных, надпочечниковых и экстраовариальных факторов и имеет различные механизмы у пациенток с нормальной массой тела, ожирением, инсулинорезистентностью.
КЛИНИЧЕСКАЯ КАРТИНА СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Клиническая картина СПКЯ характеризуется нарушением менструального цикла, первичным бесплодием, избыточным оволосением, угревой сыпью. В последние годы всё чаще (около 50%) встречаются женщины с нормальной массой тела, слабовыраженными андрогензависимыми дерматопатиями, так называемые безгирсутные пациентки. Менархе своевременный — 12–13 лет. Нарушение менструального цикла с периода менархе — по типу олигоменореи у подавляющего большинства женщин (70%), реже дисфункциональные маточные кровотечения (7–9%). Вторичная аменорея (до 30%) встречается у нелеченых женщин старше 30 лет при сопутствующем ожирении, а у пациенток с нормальной массой тела наблюдается с менархе и не зависит от длительности ановуляции.
ДИАГНОСТИКА СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
В настоящее время большинство исследователей приняли критерии диагностики, предложенные на Роттердамском консенсусе в 2004 г.: олигоменорея и/или ановуляция, гиперандрогения (клинические и/или биохимические проявления), эхографические признаки поликистозных яичников. Наличие двух из трёх этих признаков диагностирует СПКЯ при исключении других причин формирования ПКЯ.
АНАМНЕЗ
В анамнезе у пациенток с нормальной массой тела частота перенесённых заболеваний не выше, чем в популяции; при ожирении — большая частота перенесённых нейроинфекций, экстрагенитальной патологии, отягощённая наследственность по инсулинонезависимому сахарному диабету, ожирению, артериальной гипертонии.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
При физикальном исследовании морфотип женский, при избыточной массе тела у большинства пациенток висцеральный тип распределения жировой ткани; степень выраженности гирсутизма от скудного до выраженного. Определяют индекс массы тела: избыточной масса тела считается при индексе массы тела более 26 кг/м2, а ожирение — при индексе массы тела свыше 30 кг/м2. В зависимости от характера распределения жировой ткани ожирение может быть по женскому типу, или гиноидное (равномерное распределение жировой ткани), или по мужскому типу (центральное, кушингоидное, андроидное, висцеральное) с преимущественным отложением жировой ткани в области плечевого пояса, передней стенки живота и мезентерии внутренних органов. Висцеральный тип ожирения чаще сопровождается инсулинорезистентностью и наблюдается у 80% пациенток с СПКЯ и избыточной массой тела. Рекомендуют определять не только индекс массы тела, но и отношение объёма талии к объёму бёдер. Этот индекс характеризует тип ожирения и риск возникновения метаболических нарушений. Отношение объёма талии к объёму бёдер более 0,85 соответствует висцеральному типу, а менее 0,85 — женскому типу ожирения.
Клиническим проявлением инсулинорезистентности считается наличие «нигроидного акантоза»: участки гиперпигментации кожи в местах трения (паховая, подмышечная области и др.). При пальпации молочных желёз у большинства пациенток определяют признаки фибрознокистозной мастопатии. При гинекологическом исследовании у пациенток с нормальной массой тела определяют увеличенные яичники.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
При исследовании уровня гормонов в крови у большинства пациенток определяют повышенную концентрацию ЛГ, тестостерона, 17-ОП, увеличение соотношения ЛГ/ФСГ более 2,5; в 50–55% наблюдений — снижение концентрации ГСПГ, повышение концентрации ДГЭАС, у 25% пациенток — повышение концентрации пролактина. Чувствительный метод диагностики гиперандрогении — определение индекса свободных андрогенов, который рассчитывается по следующей формуле:
Индекс свободных андрогенов = Общ.Т x 100 / ГСПГ
Значительное повышение уровней 17-ОП и ДГЭАС требует исключения в первую очередь ВГКН. Для этого в современной клинической практике используют пробу с АКТГ. Повышение уровня 17ОП и ДГЭАС (более чем в 8–10 раз) в ответ на введение АКТГ свидетельствует о ВГКН, причиной которой является генетически детерминированный дефицит фермента 21гидроксилазы.
Участие яичников и надпочечников в синтезе тестостерона примерно одинаково — по 30%. Поэтому повышенная концентрация тестостерона не может дифференцировать надпочечниковую и яичниковую гиперандрогению. В связи с чем, практикующим врачам с целью дифференциальной диагностики можно рекомендовать определение в плазме крови ДГЭАС — основного маркёра надпочечниковой гиперандрогении, до и после пробы с дексаметазоном. Исследование 17кортикостероидов и стероидного профиля мочи малоинформативно, поскольку отражает метаболизм всех андрогенов и не может точно выявить их источник даже после проведения пробы с дексаметазоном.
Диагностика метаболических нарушений в первую очередь направлена на выявление инсулинорезистентности методом орального глюкозотолерантного теста. При этом в крови определяют базальный и стимулированный приёмом 75 г глюкозы уровень инсулина и глюкозы. Если через 2 ч уровень глюкозы крови приходит к исходным цифрам, а инсулина — нет, это свидетельствует об инсулинорезистентности. Если через 2 ч повышен уровень не только инсулина, но и глюкозы, это свидетельствует о нарушенной толерантности к глюкозе. При этом отмечается повышение базальной концентрации инсулина. На следующем этапе метаболических нарушений развивается инсулинонезависимый сахарный диабет, который диагностируют при повышенной базальной концентрации и глюкозы, и инсулина. При этом проведение глюкозотолерантного теста не рекомендуют.
Основные клинические и биохимические критерии инсулинорезистентности: висцеральное ожирение, «нигроидный акантоз», стимулированная глюкозой гиперинсулинемия, уровень инсулина натощак 12,2 мМЕ/л и более, индекс HOMA более 2,5 (инсулин натощак x глюкоза натощак / 22,5).
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Важнейший метод в диагностике СПКЯ эхоскопическая картина поликистозных яичников.
Эхоскопические критерии поликистозных яичников:
- объём яичников более 8 см3;
- увеличение площади гиперэхогенной стромы;
- число анэхогенных фолликулов диаметром до 10 мм не менее десяти;
- усиленный кровоток и обильная сосудистая сеть в строме (при доплерометрии).
В отличие от эхоскопической картины мультифолликулярных яичников, характерных для раннего пубертата, гипогонадотропной аменореи, синдрома резистентных яичников, специфическим проявлением мультифолликулярных яичников при УЗИ является небольшое число фолликулов диаметром около 10 мм, расположенных по всему яичнику между небольшим количеством стромы со слабым эхосигналом, причём объём яичников не превышает 8 см3.
По данным эхографического и эндоскопического обследований, выделено два типа поликистозных яичников в зависимости от расположения фолликулов по отношению к строме: I тип поликистозных яичников — диффузное — и II тип — периферическое расположение фолликулов по отношению к гиперэхогенной строме. I тип чаще наблюдают у пациенток с нормальной массой тела, скудным гирсутизмом, резистентных к кломифену, большой частотой вторичной аменореи и СГЯ. II тип поликистозных яичников (классический), всем хорошо известный, чаще выявляют у больных с ожирением. Именно у пациенток с I типом поликистозных яичников в анамнезе имелись беременности, закончившиеся самопроизвольным прерыванием в ранних сроках. По тестам функциональной диагностики у них периодически тестируются овуляторные циклы с НЛФ, при этом визуальный осмотр при лапароскопии выявляет текалютеиновые кисты диаметром 10–20 мм по типу синдрома лютеинизации неовулированного фолликула. При этом яичники больших размеров, капсула яичника тонкая, но гладкая без стигм, что свидетельствует об ановуляции. Данный клиникоморфологический вариант СПКЯ (нормальная масса тела, скудный гирсутизм, большая частота вторичной аменореи, I тип поликистозных яичников) встречается всё чаще. Среди этих пациенток наблюдают «овулирующие поликистозные яичники» (примерно у 9–11%). Нередко при лапароскопии выявляют СГЯ без предшествующего применения стимуляторов овуляции в виде текалютеиновых кист, иногда многокамерных, общим размеров от 5 до 10 см в диаметре. Это так называемая эндогенная гиперстимуляция за счёт влияния собственных гонадотропинов, уровень которых может быть нормальным, встречается примерно у 11–14% пациенток с I типом поликистозных яичников. Данный факт свидетельствует о гиперреакции текаклеток на нормальную концентрацию ЛГ.
Биопсия эндометрия показана женщинам с ациклическими кровотечениями в связи с большой распространённостью гиперпластических процессов эндометрия. В настоящее время не вызывает сомнений, что у женщин с СПКЯ высокий риск развития рака эндометрия. К отягощающим факторам относятся метаболические нарушения и длительность ановуляции.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Дифференциальную диагностику проводят у пациенток с нормальной массой тела с ВГКН, а при ожирении — с вторичными поликистозными яичниками у пациенток с метаболическим синдромом (табл. 18-1, 18-2). Как видно из представленных данных, при формировании вторичных поликистозных яичников гормональная и эхографическая картина не отличается от таковой при СПКЯ с ожирением. Только на основании данных анамнеза (наличие периода регулярных менструаций, беременностей, родов, вторичное нарушение менструальной и генеративной функции на фоне прибавки массы тела) можно отличить СПКЯ с ожирением от вторичных поликистозных яичников. На наш взгляд, это важно для практикующих врачей, поскольку длительность хронической гиперандрогенной ановуляции будет значительно выше у пациенток с СПКЯ (с менархе) и ожирением, что, в первую очередь, будет отражаться на эффективности различных методов стимуляции овуляции.
Таблица 18-1. Дифференциально-диагностические критерии ВДКН и СПКЯ при нормальной массе тела
Показатель ВГКН СПКЯ (синдром поликистозных яичников) Морфотип Интерсексуальный Женский Гирсутизм II–III степени Скудный — I степени Менструальный цикл Неустойчивый, реже «нестойкая» олигоменорея Олигоаменорея с менархе Генеративная функция Невынашивание — 90%Бесплодие — 10% Бесплодие I — 90% ТФД НЛФ, периодически ановуляция Ановуляция ЛГ/ФСГ 2,5 — 70% ДГЭАС у 100% у 30-35% УЗИ Норма или мультифолликулярные яичники Чаще I тип поликистозных яичниковТаблица 18-2. Дифференциально-диагностические критерии вторичных ПКЯ на фоне МС и СПКЯ с ожирением
Показатель НОЭС (нейрообменно-эндокринный синдром) Показатель НОЭС (нейрообменно-эндокринный СПКЯ (синдром поликистозных яичников) Морфотип «Кушингоидный» «Кушингоидный» у 80% Гирсутизм Вторично на фоне прибавки массы тела С менархе Нарушение менструальной функции Вторично на фоне прибавки массы тела С менархе Генеративная функция Бесплодие II — 80% Бесплодие I — 90%ЛЕЧЕНИЕ СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
ЦЕЛИ ЛЕЧЕНИЯ
Лечение пациенток с СПКЯ направлено на:
- нормализацию массы тела и метаболических нарушений;
- восстановление овуляторных менструальных циклов;
- восстановление генеративной функции;
- устранение гиперпластических процессов эндометрия;
- устранение клинических проявлений гиперандрогении — гирсутизма, угревой сыпи.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ СИНДРОМА ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
Независимо от конечной цели лечения на первом этапе необходима нормализация массы тела и коррекция метаболических нарушений. Комплексная метаболическая терапия, включающая принципы рационального питания и медикаментозные средства, подробно изложена в разделе «Метаболический синдром».
У инсулинорезистентных пациенток с нормальной массой тела рекомендуют на I этапе терапию метформином — препаратов из класса бигуанидов. Метформин приводит к снижению периферической инсулинорезистентности, улучшая утилизацию глюкозы в печени, мышцах и жировой ткани. Препарат назначают по 1000–1500 мг в сутки под контролем глюкозотолерантного теста. Длительность терапии 3–6 мес, в том числе на фоне стимуляции овуляции.
Стимуляцию овуляции проводят у пациенток, планирующих беременность, после нормализации метаболических нарушений. На первом этапе индукции овуляции применяют кломифена цитрат. Надо отметить, что длительно применявшийся метод стимуляции овуляции назначением эстрогенгестагенных препаратов, основанный на ребаунд- эффекте после их отмены, не потерял своей популярности. Кломифена цитрат относится к синтетическим антиэстрогенам — классу селективных модуляторов ЭР. Механизм его действия основан на блокаде ЭР на всех уровнях репродуктивной системы. После отмены кломифена цитрата по механизму обратной связи происходит усиление секреции гонадолиберина, что нормализует выброс ЛГ и ФСГ и, соответственно, овариальный фолликулогенез. Кломифена цитрат назначают с 5-го по 9-й день менструального цикла по 50–100 мг в день. Если нет эффекта при назначении 100 мг, то дальнейшее увеличение дозы кломифена цитрата нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифена цитрату. Критерием оценки эффективности проводимой стимуляции овуляции служит восстановление регулярных менструальных циклов с гипертермической базальной температурой в течение 12–14 дней, уровень прогестерона в середине второй фазы цикла 15 нг/мл и более, а также подтверждение овуляции индивидуальным тестом, определяющим преовуляторный пик ЛГ в моче.
Гиперинсулинемия снижает эффективность стимуляции овуляции, поэтому инсулинорезистентным пациенткам с СПКЯ кломифена цитрат назначают на фоне приёма метформина, что повышает частоту наступления овуляции и беременности по сравнению с монотерапией кломифена цитратом. Длительность гиперандрогенной ановуляции (более 10 лет), возраст старше 28 лет также могут способствовать резистентности к кломифена цитрату. Можно выделить следующие критерии кломифенрезистентности: возраст старше 30 лет, индекс массы тела >25, объём яичников >10 см3, уровень ЛГ >15 МЕ/л, уровень эстрадиола
armatura-sip-as.ru