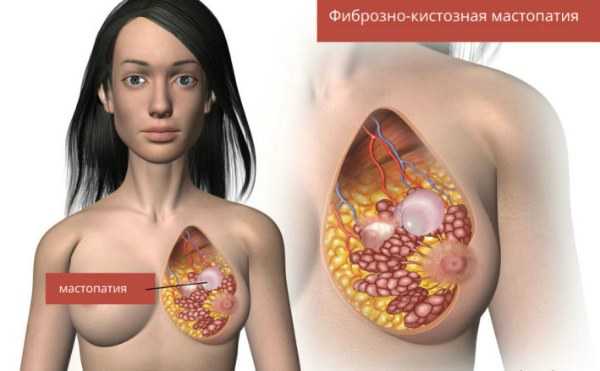
Причины мастопатии
Мастопатия и женское здоровье - виды, симптомы и причины мастопатии
Наталья 09 Июня в 0:00 3333
Мастопатия — это доброкачественное заболевание молочной железы, проявляющееся в патологическом разрастании ее тканей.Мастопатией чаще заболевают женщины детородного возраста — от 25 до 45 лет.
Данная болезнь поражает восемь женщин из десяти.
Эта болезнь влияет на самочувствие многих женщин, а в отдельных случаях приводит к возникновению рака груди — поэтому врачи и называют данное заболевание предраковым.
Мастопатия, или, по-научному более точно, фиброаденоматоз (ФАМ), названия одного и того же процесса. Данная болезнь представляет собой целый комплекс самых разнообразных доброкачественных изменений в молочных железах.
Для обозначения отдельных форм мастопатии применяется около пятидесяти других терминов, что отражает как различные исторические этапы в изучении этой проблемы, так и особенности этих состояний молочных желез.
Установлено, что развитие ФАМ обусловлено нарушениями в регуляторной деятельности центральной нервной системы и в гипофизарногипоталамической зоне головного мозга, а также функции яичников, надпочечников, щитовидной железы и печени.
Специалисты полагают, что различными формами данной болезни страдает до 60% женщин в зрелом репродуктивном и инволютивном возрасте (от 25 до 55 лет). В подростковом и юношеском возрасте это состояние встречается у 35—45% девочек.
По данным некоторых специалистов, фиброаденоматоз имеет место у всех женщин. Это обусловлено нарушением гормональных взаимоотношений в организме в разные периоды жизни женщины. В связи с этим ФАМ начинает активно развиваться уже в период прихода первых месячных, достигает максимальных проявлений после 30 лет и угасает в процессе возрастной инволюции.
При этом следует отметить, что значимость и проявления фиброаденоматоза у каждой женщины разные. В подавляющем, большинстве случаев, а это порядка 75—80% пациенток, ФАМ находится в пределах допустимых значений, в пределах своеобразного варианта нормы. Изменения в молочных железах у женщины в таком случае незначительные, она не испытывает дискомфорта, особенно перед наступлением очередных месячных.
Виды мастопатии
Различают три вида мастопатии: — фиброзная, — кистозная,
— фиброзно-кистозная.
Фиброзная мастопатия
При фиброзной мастопатии в тканях молочных желез появляются плотные очаги, как правило, в обеих железах сразу. Они состоят из соединительной ткани. Именно соединительная ткань и получила название фиброзной.
В начале развития болезни эти уплотнения нечеткие, как бы распластанные. Они чаще формируются в верхних отделах железы, ближе к подмышечным областям. Под их воздействием усиливается тяжистость между дольками железы. Такие уплотнения носят характер диффузных изменений.
При прогрессировании процесса, когда изменения преодолевают барьер «допустимых значений» и переходят из категории относительного варианта нормы уже в категорию болезни (истинного, клинически значимого фиброаденоматоза), в молочной железе формируются уплотнения уже иного характера: узловые, разного размера, формы и конфигурации.
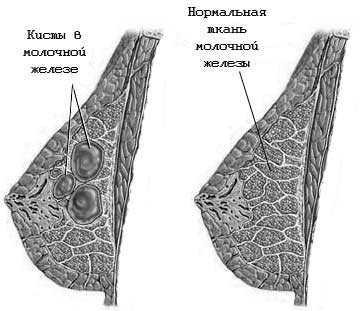
Кистозная мастопатия
При кистозной мастопатии в молочных железах образуется множество мелких полостей — кист. Кисты могут быть единичными и множественными, различных размеров — от мелких — диаметром 1—3 мм, до крупных, которые достигают в диаметре нескольких сантиметров.
Кисты желез, как правило, заполнены жидкостью самого разного характера: прозрачной желтоватой, зеленоватой, мутной, гноеподобной, молозивом, грязно-бурой. Стенки кист на ранних этапах бывают гладкими, тонкими. При прогрессировании процесса они утолщаются и деформируются.
Поверхность полости кист становится шероховатой, кисты сливаются в единый конгломерат по типу «виноградной грозди». Если полость кисты сообщается с млечным протоком, то ее содержимое может выделяться через сосок. Нередко по изменению окраски выделений можно заподозрить и диагностировать развитие злокачественных изменений в молочных железах.
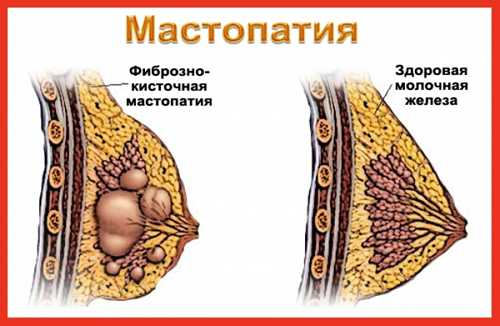
Фиброзно-кистозная мастопатия
При диффузных (узловых) формах ФАМ очень часто у женщин перед менструациями возникает неприятное чувство набухания молочных желез. Зачастую в этот период появляются боли, достаточно интенсивные, резко усиливающиеся при прикосновении, при ношении бюстгальтера.
При ощупывании желез зоны уплотнения становятся более рельефными, из соска могут появляться выделения, как при кистозной форме. Эти признаки фиброзно-кистозной мастопатии непостоянны. Как правило, улучшение состояния или полное исчезновение всех признаков заболевания наступает через 2—3 дня после окончания месячных.
При узловых формах фиброаденоматоза выраженный болевой синдром не характерен, сформировавшиеся узлы в течение менструального периода практически не меняются в своих характеристиках. Иногда эти узлы становятся бугристыми и в нескольких местах уплотняются. Такие изменения свидетельствуют о прогрессировании узловой формы заболевания.
Следует отметить, что на этом фоне весьма вероятно развитие злокачественных изменений. Больные с такой мастопатией подлежат хирургическому лечению с обязательным срочным гистологическим исследованием удаленных тканей (для определения возможного злокачественного перерождения).
Симптомы и причины мастопатии
Мастопатия — доброкачественное заболевание молочной железы, но она влияет на самочувствие многих женщин, а порой приводит к возникновению рака груди.
Первые проявления болезни — мастодиния (мастальгия), болезненность молочной железы перед менструацией. При дальнейшем развитии болезни в тканях железы образуются плотные узлы размером от горошины до грецкого ореха. Боль становится интенсивной; порой болезненно малейшее прикосновение к груди, движение рук. Из соска может выделяться кровянистая и прозрачная жидкость.
Мастопатия чаще всего имеет разлитый характер и отличается размытостью границ, переходящих в окружающие здоровые ткани. Характерны для мастопатии циклические изменения уплотненных участков — в предменструальном периоде они увеличиваются, а в ранней стадии менструального цикла размягчаются с ослаблением болезненности.
Причиной возникновения мастопатии является чрезмерная выработка гормона эстрогена, который стимулирует развитие железистых тканей и тем самым способствует образованию доброкачественных опухолей. Мастопатия связана с генетическими факторами, с факторами окружающей среды и образа жизни женщины.
Другими факторами, способными повлиять на возникновение болезни, являются психоэмоциональные и личностные качества женщин.
К факторам, оказывающим защитный эффект в отношении данного заболевания, относятся: ранние роды в оптимальный репродуктивный период (20—25 лет), кормление грудью, количество родов более двух с полноценной лактацией.
В организме женщины ежемесячно происходят циклические изменения. Молочная железа участвует в этом цикле, что проявляется в ее нагрубании перед менструацией. Если гормональный баланс нарушается, предменструальное разрастание протоков и тканей груди продолжается и после менструации.
Причиной такого разрастания, является избыток гормона эстрогена, который стимулирует развитие молочных желез. Нерегулярные всплески секреции гормона часто вызывают в молочных железах отек, болезненность, головные боли, отеки конечностей, боли в животе, что входят в понятие синдрома предменструального напряжения.
Основными причинами возникновения данных нарушений считаются следующие: — заболевания женских половых органов - особенно воспаление придатков матки, — нарушение детородной функции - вследствие абортов или отсутствия родов, — задержки развития и начала полового созревания, вирилизация - в частности, недоразвитие наружных половых органов,
— наследственные причины - когда ближайшие родственники по материнской линии имели опухолевые заболевания.
Наиболее распространенной среди множества причин мастопатии является нарушение детородной функции.
Эти нарушения могут проявляться по-разному. Например, существует связь повышенного риска заболевания мастопатией с ранним или поздним наступлением менструаций, а также с поздним их прекращением (поздней менопаузой). Примерно у 13% больных отмечалось раннее половое созревание (ранее 14—15 лет), до 30% женщин с мастопатией имели в анамнезе запоздалое половое созревание (после 16—17 лет).
Другая форма нарушения детородной функции связана с полным отсутствием или ограничением деторождении. Женщины утратили ощущение своего главного природного предназначения — быть продолжательницей рода. Они рожают мало, одного, максимум двух детей.
Более того, стремясь сохранить сложившийся образ жизни, удержаться на работе, подавляющее большинство женщин (по разным данным, от 60 до 90%) прибегает к такому незамысловатому способу предохранения от беременности, как аборт — все равно, медикаментозный или хирургический.
А ведь детородная функция тесно связана со сложными ритмическими процессами в нервной и эндокринной системах, объединенными работой гипоталамуса. И физиологические изменения в молочной железе находятся в зависимости от этих процессов. Нарушение детородной функции при одновременном снижении общей сопротивляемости организма может привести к развитию в молочных железах процесса чрезмерного размножения клеток. Этот риск возрастает при отсутствии родов и большом числе искусственных абортов.
С другой стороны, первая беременность в возрасте 20—23 лет является прекрасным защищающим средством не только от мастопатии, но и от такой опасной болезни, как рак молочной железы (РМЖ).
Считается, что защитный эффект первой беременности в течение десяти лет обеспечивается перестройкой баланса различных составляющих гормона эстрогена — эстриола, эстрона и эстрадиола. Кроме того, активное размножение клеток эпителия молочной железы во время беременности и кормления ребенка грудью может приводить к выработке в организме женщины антител против как доброкачественных, так и злокачественных опухолевых клеток.
Поэтому чем раньше наступает первая беременность, тем быстрее вступает в действие иммунологический механизм защиты.
Так что женщины, родившие двоих детей до 25 лет, имеют втрое меньший относительный риск заболевания по сравнению с имеющими к этому возрасту только одного ребенка.
Искусственное прерывание беременности означает глубокое нарушение нервной и гормональной регуляции организма. Это приводит к тому, что после аборта у некоторых женщин не восстанавливается регулярный менструальный цикл. Он происходит либо с большими задержками, либо со слишком короткими промежутками между месячными.
Иногда регулярный цикл после аборта и вовсе не восстанавливается, а порой отмечается преждевременное наступление климакса, неожиданное и быстрое ожирение. Часто нарушается сексуальная функция (возникает фригидность), и совсем трагическим результатом оказывается возможное в подобных случаях бесплодие.
Высоко влияние аборта на развитие данного заболевания.
В период беременности желтое тело оплодотворенной яйцеклетки, оставшееся в яичниках, вырабатывает большое количество прогестерона для питания плода и поддержания беременности. После искусственного прерывания беременности желтое тело еще долго продолжает функционировать, угасая постепенно.
Обратная связь между яичниками и гипофизом и гипоталамусом нарушается. Избыточное количество выработанного прогестерона приводит к подавлению выработки лютеинизирующего гормона гипофиза (который-то и призван способствовать выработки прогестерона в нормальном менструальном цикле) и к стимуляции выработки фолликулостимулирующего гормона (способствующего выработке эстрогенов).
В результате возникает дисгармония в гормональном балансе, которая выражается в преобладании процессов размножения клеток над процессами секреции гормонов. Со временем она должна исчезать, но если по какой-либо причине адаптивные способности организма ослаблены, произойдут структурно-функциональные изменения в эндокринной системе, которые будут способствовать развитию многих заболеваний, в том числе и мастопатии. Не случайно, что более 40% заболевших ФАМ женщин делали аборты минимум один раз.
Часто женщины с мастопатией имеют в анамнезе так называемые самопроизвольные прерывания беременности, или, попросту, выкидыши. Их причиной является дефицит гормона желтого тела прогестерона, который играет ведущую роль в сохранении плодного яйца. По данным американских авторов, одна из десяти беременностей заканчивается выкидышем.
У многих больных мастопатией обнаруживаются нарушения функции печени или холецистит.
Эти болезни являются как бы пусковым механизмом, приводящим к гормональному дисбалансу и нарушениям обмена веществ.
Хроническая дисфункция печени усиливает местно-тканевые расстройства в молочных железах, а также ведет к повышению содержания половых гормонов в крови. Это нарушает взаимодействие эндокринных желез, сбивает менструальный цикл. Следует отметить, что если нарушения в работе печени могут привести к возникновению мастопатии, то и сама мастопатия усиливает нарушения обменных процессов в организме. В такой ситуации может начаться буквально цепная реакция.
Заболевания половых органов женщины являются частой причиной мастопатии. Эти заболевания могут выражаться в виде как функциональных, так и органических изменений. Гинекологические заболевания, являясь следствием суммы разных неблагоприятных факторов, сами могут стать причиной многих заболеваний, в том числе и мастопатии.
Здесь следует выделить воспалительные процессы в органах малого таза, и в первую очередь в придатках. У больных мастопатией часто имеет место фибромиома матки (увеличение за счет роста мышечной ткани). Она не является первопричиной, но может осложнять течение патологического процесса.
То же относится к такому распространенному и сложному гинекологическому заболеванию, как эндометриоз — заболевание, при котором клетки слизистой оболочки матки развиваются в несвойственных для них местах — маточных трубах, яичниках, почках, брюшине, легких, который усугубляет картину мастопатии. В целом около 40% больных мастопатией имеют сопутствующие гинекологические заболевания.
При оценке природы возникновения и развития мастопатии обращают внимание только на органические заболевания половых органов. Однако и функциональные заболевания половых органов существенно влияют на течение болезни. Более того, в процессе лечения больных с такими нарушениями у них более длительно сохраняются значительные отклонения показателей гормонального статуса и процессов.
Их обычно связывают либо с поражением гипоталамо-гипофизарной системы, либо с нарушениями в работе надпочечников и щитовидной железы. В таких случаях мастопатия сопровождается эпизодическими маточными кровотечениями или нарушениями менструального цикла по типу аменореи (отсутствие менструаций). И здесь первопричины чаще всего следует искать в перенесенных стрессах и нервно-психических расстройствах.
Неудовлетворенность сексуальной жизнью — еще одна типичная причина данного заболевания. Обращает на себя внимание то, что среди больных мастопатией много женщин, которые были вынуждены по настоянию мужа делать аборт. Следует отметить и такой факт: подавляющее большинство больных мастопатией — это женщины с высшим и средним образованием, имеющие нормальную работу и приемлемые жилищные условия. Это свидетельствует о том, что мастопатия — болезнь современной цивилизованной женщины.
Механизмы эмоциональных реакций довольно сложны, что не позволяет дать однозначный ответ на вопрос о глубинной роли психологических факторов в развитии мастопатии. Ясно лишь, что главную роль здесь играет гипоталамус. С одной стороны, он регулирует работу эндокринной системы, управляя работой гипофиза, осуществляет регуляцию жизнедеятельности всего организма в целом.
С другой стороны, именно гипоталамус регулирует эмоции, обеспечивая адаптацию психики человека к внешним воздействиям. Если эмоциональные факторы среды носят умеренный характер, адаптационных резервов организма достаточно для быстрого восстановления утраченного эмоционального равновесия.
В такой ситуации гипофиз и гипоталамус гармонично взаимодействуют с подчиненными органами эндокринной системы по принципу обратной связи. Если стресс слишком силен или продолжителен, деятельность систем, поддерживающих гомеостаз (внутреннюю среду организма), нарушается.
Процессы возбуждения преобладают над процессами торможения (как это происходит в рассмотренном выше случае с искусственным прерыванием беременности), что напрямую сказывается на состоянии детородной функции и вызывает изменения в молочных железах, приводящие к мастопатии.
В коре головного мозга образуется стойкий очаг возбуждения, патологические импульсы, идущие оттуда, нарушают ритмичность выработки гипоталамусом регулирующих веществ. Вследствие этого нарушается функция гипофиза, а затем последовательно — надпочечников, щитовидной железы и яичников. Дисгармония гипоталамуса и половых органов является мощной предпосылкой для развития мастопатии и других серьезных патологических процессов в молочных железах.
Проведенные обследования больных мастопатией указывают на их нежелание справляться с конфликтными ситуациями. Это выдает эгоцентричность многих больных женщин, которые не ориентированы на поиски путей преодоления возникающих в жизни трудностей.
Социальная адаптация у них намного ниже, чем у здоровых людей. Надо заметить, что по данным показателям больные мастопатией схожи с больными неврозом. Вместо того чтобы разрешать сложные ситуации, такие люди стремятся «закрыться», уйти в себя, защитить существующее положение вещей, полагая, что так они защищают самих себя.
В более зрелом возрасте у больных мастопатией снижается тенденция перекладывать ответственность на других, хотя и сохраняется повышенная чувствительность, нерешительность и общая напряженность. Более трети больных имеют склонность к депрессивным реакциям, почти 40% плохо приспосабливаются к окружающим изменениям, почти столько же сочетают в себе оба предыдущих психологических типа личности. 75% больных эмоционально неустойчивы.
Также у многих женщин с мастопатией развит комплекс неполноценности, то есть устойчивого представления о себе как о физически, психически и морально ущербной. Это влияет на отношения с окружающими, создавая предпосылки конфликта, причем как с другими, так и с самой собой.
Зачастую у такой личности развивается еще и комплекс неудачника, который во всем винит других и испытывает к ним чувство зависти. Чувство неполноценности усложняет личные контакты, что автоматически приводит ко все новым и новым неудачам в личной жизни.
Установлено, что в группе больных с локализованной формой фиброаденоматоза (когда негативные изменения в молочной железе сконцентрированы на небольшом ее участке — это наиболее опасная форма с точки зрения возможности развития РМЖ) степень эмоциональной неустойчивости значительно выше, чем у больных мастопатией, у которых локализованного ФАМ не наблюдалось.
Можно сделать вывод, что эмоциональную нестабильность и замкнутость в себе личности можно рассматривать если не в качестве внутренней причины, то в качестве факторов, прямо связанных с течением патологического процесса.
С. Трофимовmedbe.ru
Причины мастопатии

С развитием и усложнением жизни все большее количество женщин поражается заболеванием под названием мастопатия. Причины мастопатии разнообразны, но именно в 20-21 веках она распространилась столь широко.
Это заболевание далеко не безобидно. Оно может явиться сопутствующей причиной возникновения рака молочной железы. Обращение к врачу просто необходимо, чтобы избежать неблагоприятных последствий для здоровья.
Статистика гласит, что мастопатия встречается, в среднем, у 60% женщин. Заболевание иногда протекает незаметно, но затем переходит в хроническую форму. Симптомы мастопатии проявляются различными проблемами со стороны молочных желез. Может наблюдаться разрастание их тканей, дискомфорт, болезненные ощущения, выделения из сосков.
До сих пор зарубежные и отечественные специалисты не пришли к единому мнению по поводу названия и характеристики заболевания. Российские врачи называют мастопатию фиброаденоматозом или дисгормональной гиперплазией молочных желез. Их коллеги за границей доброкачественной болезнью груди. Всемирная организация здравоохранения еще в 1984 году определила мастопатию как фиброзно-кистозную болезнь молочных желез с регрессивными изменениями тканей молочной железы.
Эта патология требует серьезного наблюдения у маммолога и своевременного лечения. Особое внимание молочной железе следует уделять после 40 лет.
Формы мастопатии
Существует две формы мастопатии: узловая и фиброзная. Фиброзная форма характеризуется разрастанием тканей молочной железы, что приводит к образованию небольших узелков и тяжей (диффузная мастопатия, при которой преобладают кистозные или фиброзные железистые элементы). Для узловой мастопатии характерны плотные узлы размером от горошины до грецкого ореха.
Фиброзная или диффузная мастопатия проявляется болезненностью и чувством распирания в молочных железах перед менструацией. Эти проявления стихают после ее начала. Женщины, как правило, игнорируют эти симптомы, не обращают на них внимания.
Узловая мастопатия характеризуется интенсивными болями в груди, которые могут отдавать в подмышечную впадину и плечо, к груди порой невозможно притронуться. Из соска наблюдаются выделения прозрачной или кровянистой жидкости, молозива, ткань молочной железы становится зернистой.
Мастопатия поражает женщин детородного возраста – от 25 до 45 лет. Наблюдаются единичные случаи возникновения этого заболевания у мужчин.
Гормоны как пусковой механизм развития мастопатии
Основным и определяющим фактором заболевания является гормональный дисбаланс в организме женщины. Это так называемый гуморальный, то есть внутренний процесс. Он напрямую связан с менструальным циклом, который регулируется репродуктивными гормонами. С первого дня цикла до процесса овуляции в организме происходит выработка эстрогена. После овуляции вырабатывается гестаген или прогестерон. Максимальный уровень гормонов достигается в организме перед началом менструации. Но не будем забывать, что в процессе жизнедеятельности на молочную железу также оказывают влияние железы внутренней секреции, то есть надпочечники, щитовидная железа, гипофиз. При нормальном течении процесса молочная железа увеличивается перед менструацией и вновь уменьшается в размерах в постменструальный период.
Но при неблагоприятных условиях процесс выработки гормонов нарушается. Как недостаток, так и их переизбыток провоцируют разрастание железистой ткани молочной железы, а также ее протоков. Уплотнение и увеличение размера всех тканей сохраняется все время, независимо от менструального цикла. Количество эстрогена в организме остается повышенным, а не понижается почти до нуля к концу цикла, как того требует норма. Можно смело говорить о развитии мастопатии.
Избыток гормона пролактина
Еще одной причиной возникновения заболевания является большое количество в организме женщины гормона пролактина, который отвечает за подготовку молочной железы к лактации, образование грудного молока и формирование материнского инстинкта. В период беременности этот гормон очень важен. Он стимулирует процесс выработки протеинов, жиров и углеводов молока, которые так необходимы новорожденному малышу. После того, как мать перестает кормить ребенка грудью, количество пролактина снижается до первичного уровня. Повышение количества пролактина вне беременности и лактации приводит к запуску патологического процесса и развитию мастопатии.
Иногда уровень пролактина колеблется в ту или иную сторону, всплески секреции гормона могут происходить в ночное время, а также эпизодически. Такая гормональная деятельность диагностируется очень трудно. Но женщина испытывает головные боли, наступают вегетативные расстройства, отеки рук и ног, боли в животе, расстройства в работе ЖКТ, нагрубание и болезненность молочных желез. После наступления менструации эти явления стихают, но повышенная выработка пролактина провоцирует болезненные проявления заболевания и переход его в хроническую форму.
Эта многоликая мастопатия
К причинам, которые приводят к развитию мастопатии, относят наследственный фактор. Повышенному риску подвергаются женщины, чьи родственницы перенесли доброкачественные или злокачественные заболевания половой сферы, молочной железы, различные воспалительные процессы придатков матки. Гиперфункция щитовидной железы повышает вероятность возникновения мастопатии в 4 раза.
Способствует развитию мастопатии также заболевания печени, желчевыводящих протоков, желчного пузыря. Печень играет одну из ключевых ролей в выработке гормона эстрогена. Здоровая печень понижает уровень гормона и не допускает его чрезмерного синтеза в организме.
Мастопатией чаще болеют женщины, страдающие ожирением, сахарным диабетом, артериальной гипертензией, недостатком йода в организме.
Стресс, нервное перенапряжение, повышенная тревожность провоцируют возникновение мастопатии. Длительный стресс почти в 100% случаев заканчивается гормональной разбалансировкой организма женщины и большой вероятностью возникновения этого недуга.
Нездоровый образ жизни, курение, прием алкоголя, постоянная смена сексуальных партнеров, нерегулярная половая жизнь, аборты, травма молочной железы повышают риск заболевания. Высокий социально-экономический уровень жизни, как ни странно это звучит, повышает риск заболеть мастопатией. Ведь он предполагает различные изощренные диеты, позднюю беременность, проживание в мегаполисах, отказ от грудного вскармливания, малое количество родов, погоню за карьерой.
Все эти причины находятся в сложном взаимодействии друг с другом, образуют неблагоприятный фон для здоровья женщины. Поэтому прекрасной половине человечества необходимо регулярное комплексное обследование, консультации гинеколога и маммолога, посещение смотровых кабинетов. А самое главное в таком вопросе – это время, которое женщина не должна экономить на себе. Ведь ей очень часто хватает его на семью, работу, карьеру, но катастрофически недостает, чтобы вовремя обратиться к врачу за помощью. Сколько здоровья можно было бы сохранить, если бы милые женщины чуть больше любили себя, а значит, и своих близких, которым небезразлична их судьба.
odnatakaya.ru
Мастопатия: лечение, симптомы, причины
Мастопатия или фиброзно-кистозная болезнь – доброкачественное заболевание, характеризующееся патологическими изменениями в тканях молочных желез, в виде нарушений соотношения эпителиального и соединительнотканного компонентов.
В последнее время наблюдается неуклонный рост числа женщин страдающих данной патологией. Мастопатия отмечается у 30-70% женщин репродуктивного возраста, а если у женщины дополнительно имеется еще любая гинекологическая патология, то риск развития изменений в молочной железе возрастает до 98%. Доказано, что на фоне мастопатии злокачественные заболевания молочных желез (в том числе и рак молочной железы) встречаются в 3-5 раз чаще.
Фиброзно-кистозная болезнь встречается у женщин в любом возрасте, в том числе и в период менархе (первая менструация) или менопаузы. В подростковом возрасте чаще развивается диффузный тип мастопатии. Если возраст женщины 35 и старше, то стоит помнить, о возможности формирования больших единичных кист. Любые изменения в молочных железах чаще всего будут локализоваться в в верхненаружном квадранте железы, что связано с особенностями их строения и кровоснабжения.
Известны случаи выявления фиброзно-кистозной болезни и у мужчин. Согласно статистическим данным, приводимым маммологами США, в год выявляется до 900 случаев мастопатии у мужчин на территории этой страны.
Различают пролиферативную (с разрастанием эпителия) и непролиферативную формы мастопатии. Ряд авторов склонны различать мастопатию и по степеням активности. При первой степени наблюдается фиброзно-кистозная мастопатия, но при этом отсутствуют пролиферативные процессы со стороны эпителия. Вторая степень отличается наличием пролиферации. В третей же степени клетки пролиферирующего эпителия приобретают атипичный характер.
Две последние формы приравнивают к предраковым состояниям, однако, развитие злокачественного процесса не исключено и при первом варианте. Поэтому в предупреждении развития онкологического процесса немаловажную роль играет своевременная диагностика и лечение предопухолевых заболеваний.
Причины возникновения мастопатии - берегите себя!
Курение
Питание
Алкоголь
Генетика
Главная роль в развитии фиброзно-кистозной мастопатии принадлежит дисгормональным расстройствам, которые приводят или к развитию гиперпластического процесса (ненормального разрастания тканей) или к регрессивным изменениям. В связи с тем, что молочные железы обладают чувствительностью по отношению к половым гормонам яичников, эстроген-гестагенные нарушения являются предопределяющими в развитии патологических изменений в тканях молочной железы, проявляющихся нарушениями соотношения между соединительной и эпителиальной тканями в молочной железе.
Назначению лекарственной терапии фиброзно-кистозной мастопатии всегда должно предшествовать исследование гормонального статуса женщины. В терапии сегодня используют гормональные (оральные контрацептивы, гестагены, андрогены и т. д.) и негормональные препараты (витамины, йодистый калий, растительные препараты, например, Мастодинон). Следует помнить, что гормональные препараты имеют ряд побочных действий и противопоказаний, поэтому самостоятельное их назначение недопустимо. В ряде случаев необходимым является оперативное вмешательство – иссечение узлов. Однако в последнее время его используют реже и с большей осторожностью.
Методы диагнострирования мастопатии
Диагностировать болезнь можно на самом раннем этапе ее появления, главное знать, как правильно проводит домашний осмотр. В первой фазе цикла необходимо пропульпировать подмышечную область и всю грудь. Если вы обнаружили какие-либо уплотнения или заметили выделения из сосков, то сразу обратитесь к врачу-маммологу. Первым пунктом в вашем обследовании для определения мастопатии должно стать УЗИ молочной железы и маммография.
Если же диагноз все-таки поставили, то лечение мастопатии проводится в стационаре. Чаще всего требуется комплексное индивидуальное лечение, которое не только избавит от мастопатии, но и от сопутствующих воспалительных процессов. Эффективным лечением мастопатии может стать лечение препаратом мастодинон. Он помогает справиться с нарушениями цикла, мигренью, головной болью, а также фиброзно-кистозной мастопатией.
Какие же методы диагностики мастопатии сегодня есть?
Различают четыре метода, пользующиеся популярностью, правда, все это разделение только условное:
- клинический осмотр - состоит из опроса, осмотра и пальпации молочных желез;
- обследование инструментальное – УЗИ, маммография и компьютерная томография;
- инвазивные методы проведения диагностики – пункция или биопсия;
- лабораторные методы – определяется уровень гормонов эндокринных желез в крови. К ним относятся щитовидная железа, яичники и другие.
Очень часто случается, что врачу трудно определить правильный диагноз и отличить физиологические изменения молочной железы, происходящие при менструальном цикле, от мастопатии. Поэтому на прием у врачу необходимо идти в дни хорошего самочувствия.
Мастопатия, как распознать?
Мастопатия является самым распространенным заболеванием, встречающимся у каждой второй представительницы прекрасного пола. И хоть само по себе заболевание неприятно женщине, особой опасности для здоровья не представляет. А лечить мастопатию стоит потому, что на её фоне появляется возможность развития более серьезных заболеваний и рака в том числе. Существует два типа симптомов мастопатии ранние и поздние.
Насторожить должны ранние симптомы мастопатии, среди которых:
- боль в груди, которая сопровождает женщину во второй половине менструального цикла, переходя на период месячных;
- грудь становится более грубой и увеличивается в объеме, особенно перед менструацией;
- присутствует чувство тяжести в груди и ощущается дискомфорт.
Кроме того на ранних стадиях, мастопатия проявляется в виде тревоги, раздражительности и появляется депрессивное состояние. Если у вас наблюдается хотя бы один из перечисленных симптомов мастопатии, обязательно обратитесь к специалисту, который поставит точный диагноз. При пренебрежении советами, мастопатия перейдет в более запущенную форму, у которой и симптомы будут совершенно другими и более болезненными.
К поздним симптомам мастопатии можно отнести:
- очень сильная боль в молочной железе, причем постоянного характера и независимо от наступления менструации;
- грудь увеличивается и сильно тяжелеет;
- при прикосновении к ней возникает еще большая боль;
- болевая область разрастается, переходя и в подмышечную область;
- из сосков (обоих или одного) появляются серозные выделения, напоминающие своим видом молозиво.
Особенно внимательными стоит быть женщинам, которые входят в группу риска. К таким относятся женщины с лишним весом, который сочетается с высоким уровнем сахара в крови и повышенным давлением, не рожавшие до 30 лет или сделавшие несколько абортов, не кормившие ребенка грудью больше полугода или совсем этого не делавшие.
Женщины, у которых сейчас климакс или они болезненно переживают ПМС, что сопровождается к тому же расстройствами желудочно-кишечного тракта и нервной системы, также входят в число представительниц группы риска. Им необходимо уделять особое внимание наблюдению за проявлениями различных симптомов, тогда мастопатию можно будет предупредить или выявить на ранней стадии.
www.mastodinon.ru
Причины возникновения мастопатии
Врачи считают мастопатию одной из самых распространённых патологий женской груди. Так называется доброкачественное заболевание, проявляющееся разрастанием тканей молочных желёз. Каковы же причины мастопатии?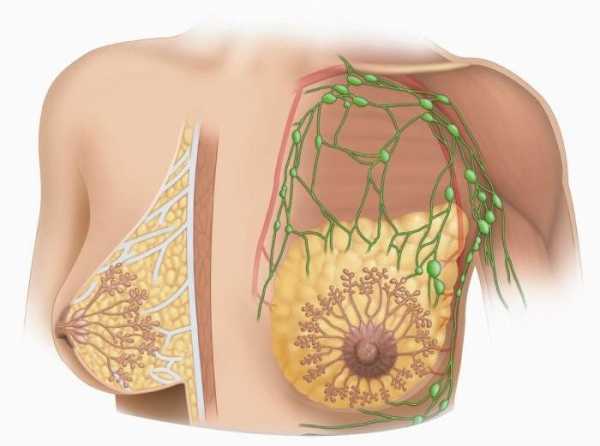
Главной из них считается нарушение гормонального фона женского организма. Процессы, связанные с размножением клеток в молочных железах, в течение менструального цикла регулируются гормоном под названием «эстроген». Другой гормон — прогестерон — затормаживает это размножение во вторую фазу цикла. Избыток эстрогена и ведёт к развитию мастопатии молочной железы.
Почему же вырабатывается «лишний» эстроген? Причин тому может быть множество:
- воспалительные процессы и опухоли в яичниках;
- проблемы с функционированием надпочечников;
- дисфункция гипофиза либо гипоталамуса.
 дисфункция надпочечников дисфункция гипофиза
дисфункция надпочечников дисфункция гипофиза
Факторы, влияющие на развитие патологии
Риск получить это заболевание можно свести к минимуму, если женщина знает, чем чаще всего вызывается мастопатия, и по возможности избегает влияния таких факторов.
- Психологические проблемы. Они неслучайно заняли первое место в рейтинге. Психосоматика мастопатии включает нервные срывы, регулярные и сильные расстройства, стресс, переутомление, ссоры с близкими, болезнь ребёнка и многое другое. Всё это оказывает очень сильное и разрушительное влияние, особенно хроническая усталость и недосыпание. Женщина может этого даже не замечать, а изнурённый организм теряет способность сопротивляться болезням. Проблемы со здоровьем между тем оправдываются неважной экологической обстановкой, а раздражительность — приближающейся менструацией. Не последнюю роль играет и отношение женщины к самой себе: заниженная самооценка и комплексы по поводу внешности лишь ведут к тем же стрессам. Поэтому для профилактики мастопатии (и не только) важно всегда находиться в гармонии с собой и своей жизнью.

- Наследственность. Женщины, чьи мамы и бабушки страдали мастопатией, имеют больший риск заболеть, чем те, в роду которых эта патология не наблюдалась. Предрасположенность к фиброаденоме передаётся по наследству. Если ваша семья не исключение, необходимо внимательно наблюдать за своей грудью в течение всего периода репродуктивного возраста.
- Аборты. Прерывание беременности, вне зависимости от срока, — это всегда сильный стресс для женского организма. Организм беременной женщины готовится к предстоящим родам: изменяются соотношение и уровень гормонов в крови, начинает интенсивно вырабатываться прогестерон. После аборта происходит резкое прекращение всех этих процессов, что не может не отразиться на состоянии женщины. Организму потребуется некоторое количество времени, чтобы восстановить нормальный режим функционирования. Прерывание беременности, как известно, чревато различными осложнениями, и мастопатия — одно из них, притом не самое опасное для здоровья.
- Сексуальная неудовлетворённость. Согласно медицинским исследованиям, регулярность половой жизни способствует укреплению женского организма и повышает сопротивляемость заболеваниям. А ещё влияет на выработку гормонов, поддерживая их оптимальный уровень. Если половозрелая женщина имеет проблемы в этой сфере, в работе её репродуктивной системы возможны нарушения. Это влечёт за собой нерегулярный цикл, раздражительность и другие неприятные симптомы. Снижается уровень гормонов, а это является главным «спусковым механизмом» мастопатии молочной железы.
- Механические травмы. Женская грудь очень чувствительна к повреждениям. Сильные удары, продолжительное сдавливание, резкие толчки — всё это может стать причиной развития мастопатии. Важно отметить, что это происходит не сразу: от травмы до начала заболевания может пройти несколько лет.

- Проблемы с лишним весом. Наличие большого объёма жировых отложений способствует повышению уровня эстрогена. Вкупе с нарушением обмена веществ, неизбежном при ожирении, этот фактор увеличивает вероятность возникновения мастопатии.
- Нарушения в работе репродуктивной системе тоже часто провоцируют мастопатию молочной железы. К примеру, воспаление яичника может привести к избыточной или же, напротив, недостаточной выработке гормона эстрогена.
- Нездоровый образ жизни, вредные привычки. Употребление алкогольных напитков и курение относятся к факторам риска развития патологии молочной железы. Они влияют на количественные и качественные характеристики выделяемых гормонов.
- Сбои в работе эндокринной системы. Нарушения нормального функционирования желёз внутренней секреции (например, щитовидной) могут повлечь за собой и проблемы с молочными железами, поскольку последние контролируются гипофизом и гипоталамусом. Нехватка йода в организме — тоже одна из причин мастопатии.
- Грудное вскармливание. Точнее, его отсутствие. После родов важно кормить ребёнка грудным молоком. Это нужно не только ему самому, но и матери тоже. В период лактации выделяется большое количество гормонов окситоцина и пролактина — они ответственны за выработку молока. Если женщина по каким-либо причинам не кормит младенца грудью, оно накапливается. Результатом такого отказа может стать воспаление молочной железы — мастит, который имеет шансы развиться в мастопатию.
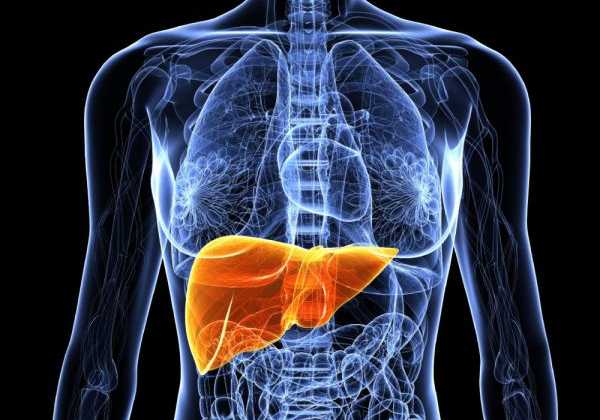
- Проблемы с печенью. Печень — фильтр нашего организма, очищающий кровь не только от вредных веществ, но и от отработанных гормонов. Они начинают скапливаться в крови, если печень лишается способности нормально функционировать. В результате появляются сбои в работе всей гипоталамо-гипофизарной системы, это естественная реакция на изменение уровня гормонов в составе крови.
- Тяжёлые роды. Также большой стресс для всего женского организма, хотя и не такой сильный, как прерывание беременности. Гормональный всплеск, происходящий в процессе родов (и чем они тяжелее, тем сильнее нарушается баланс) — серьёзный фактор развития мастопатии.
- Поздние роды или отказ от них. Существенно снижается вероятность заболевания в том случае, если женщина родила второго ребёнка к двадцатипятилетнему возрасту. Но в этой ситуации действует принцип: «лучше поздно, чем никогда». Среди заболевших женщин больший процент приходится на не рожавших вовсе, чем на сделавших это в достаточно зрелом возрасте. Чем больше родов перенесла женщина, тем меньше риск развития мастопатии.

Признаки мастопатии
При этой патологии наблюдаются такие симптомы, как:
- боль, тяжесть, неприятные ощущения в груди, усиливающиеся к началу менструального цикла;
- набухание молочных желёз;
- странные выделения из сосков;
- в некоторых случаях — увеличение подмышечных лимфатических узлов;
- плотные образования или узелки, которые можно почувствовать, прощупывая (пальпируя) молочную железу.
Следует помнить: примерно десятая часть женщин, страдающих мастопатией, не ощущает дискомфорта и боли в груди.
Главная опасность мастопатии заключается в том, что на её фоне может развиться злокачественное заболевание — рак молочной железы.
Профилактика
Что же предпринять, чтобы заболевание обошло вас стороной? Меры предосторожности следует соблюдать каждой женщине. Они не так сложны, как возможное лечение мастопатии в будущем:
- принимать успокоительные, посещать психолога по мере надобности;
- правильно выбирать нижнее бельё, т. к. неудобный бюстгальтер может нарушить кровообращения в груди
 и нанести другие малозаметные повреждения;
и нанести другие малозаметные повреждения; - вести активный и здоровый образ жизни, отказаться от употребления табака и алкоголя или хотя бы ограничить их количество;
- избегать стрессовых ситуаций, травм груди, абортов;
- стараться не поднимать тяжёлые предметы;
- в случае рождения ребёнка кормить его грудью;
- регулярно проводить самостоятельный осмотр груди.
Необходимо посещать маммолога хотя бы раз в два года, а после наступления менопаузы (45 лет) — ежегодно.
Теперь вам известны причины развития мастопатии молочной железы. Каждая женщина, если ей дорого её здоровье и хорошее самочувствие, должна уделять себе внимание, а в повседневной жизни придерживаться несложных рекомендаций. Тогда здоровая и красивая грудь будет радовать её долгие годы.
mastopatiya.su