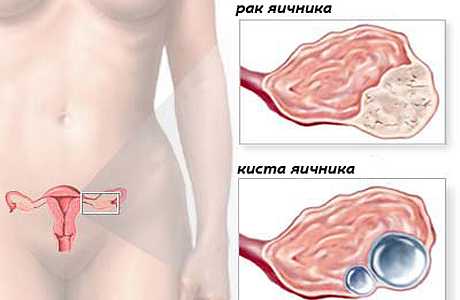
Осложнения опухолей яичников
Доброкачественные опухоли яичников и их осложнения
Что такое доброкачественные опухоли яичников? Какие осложнения возникают при их образовании? Такими знаниями должна обладать каждая женщина, так как никто не может быть застрахован от этих неприятных и опасных проблем со здоровьем.

Как часто встречаются образования доброкачественных опухолей яичников
Достаточно часто у женщин образуются функциональные кисты, которые представляют собой образования в яичниках, которые развиваются в процессе нормального менструального цикла. Чаще всего в связи с отсутствием клинических симптомов эти кисты обнаруживают случайно при гинекологическом исследовании или во время проведения УЗИ. Образование функциональных кист чаще всего происходит у молодых женщин, однако они могут быть выявлены и у женщин в периоде пременопаузы. Кисты могут также встречаться при трофобластической болезни и у недоношенных новорожденных девочек. Частота образования функциональных кист яичников, таких как фолликулярные и кисты желтого тела, составляет 25—30 % от всех доброкачественных образований, которые выявляются у молодых женщин.
Классификация доброкачественных опухолей и опухолевидных образований яичников
Существует классификация доброкачественных опухолей и опухолевидных образований яичников, которая соответствует международной гистологической классификации ВОЗ (1977). К таким доброкачественным опухолям яичников относятся:
- Эпителиальные опухоли: (серозные (цистаденома и папиллярная цистаденома, поверхностная папиллома, аденофиброма и цистаденофиброма); муцинозные (цистаденома, аденофиброма и цистаденофиброма); светлоклеточные или мезонефроидные (аденофиброма); опухоли Бреннера (доброкачественные); смешанные эпителиальные опухоли (доброкачественные)).
- Опухоли стромы полового тяжа: текома, фиброма.
- Герминогенные опухоли: дермоидные кисты, струма яичника.
- Опухолевидные процессы яичников: фолликулярные кисты; кисты желтого тела; эндометриоидные кисты; простые кисты; воспалительные процессы; паровариальные кисты; лютеома беременности; множественные фолликулярные кисты (поликистоз); массивный отек яичника.
Осложнения доброкачественных опухолей яичников
При обнаружении у женщины опухоли яичника чаще всего врач настаивает на ее удалении, так как во время гинекологического осмотра очень сложно, а зачастую просто невозможно установить характер опухоли. Даже если опухоль доброкачественная, она может преобразоваться в злокачественную, как это происходит в 80 случаях из 100.
Существуют также и другие осложнения, которые возникают при образовании доброкачественной опухоли яичников. Одним из таких осложнений является перекрут ножки опухоли яичника, который возникает довольно часто. Это случается при наличии благоприятствующих условий, таких как большая подвижность опухоли, ее небольшие размеры, растяжение передней брюшной стенки (отвислый живот), беременность, послеродовой период, очень часто перекрут происходит у девочек и девушек.
При полном перекруте ножки происходит сдавливание кровеносных сосудов, проходящих в ней, и поэтому резко нарушает кровоснабжение и питание опухоли, затем начинается омертвение ее тканей. У женщины появляется резкая боль в животе, тошнота, рвота, задержка стула или, наоборот, понос, также происходит повышение температуры, учащается пульс, выступает холодный пот.
Состояние женщины быстро становится тяжелым и промедление с операцией грозит развитием воспаления брюшины (перитонитом), бороться с которым очень трудно. Достаточно часто происходит нагноение опухоли яичника вследствие проникновения инфекции из кишечника с током крови или лимфы. У женщины повышается температура, появляется озноб, если же гнойник прорывается в прямую кишку или мочевой пузырь, появляется большая вероятность образования свищей.
Достаточно частыми осложнениями кистовидных опухолей яичника являются адгезивные перитониты, периметриты и периаднекситы, которые особенно часто образуются при опухолях, содержимое которых прорастает в стенки или имплантируется на соседней брюшине. Менее частым осложнением, чем перекручивание ножки, является разрывы стенок опухоли. Это осложнение встречаются только в 2-3% случаев и может произойти при некрозе ножки, а также при травме живота.
Достаточно тяжелым осложнением является нагноение содержимого опухолей. Нагноение кистевидных опухолей может быть при повторных парацентезах, которые производятся, чтобы выпустить содержимое больших опухолей яичника Существуют и другие осложнения, которые возникают при доброкачественных опухолях яичников, однако следует помнить, что регулярное посещение гинеколога поможет вовремя обнаружить и провести адекватное лечение, которое не допустит развития осложнений.
Читать также: Насколько опасна миома матки
udoktora.net
Осложнения при раке яичников. Повторное проявление
Рецидивом считается новая вспышка вылеченного, либо не долеченного ранее заболевания, пребывающего в течение определенного времени в стадии стойкой ремиссии. Данный процесс называется обратимым, присущ практически любого рода заболеваниям, в частности раку яичников, о чем и поговорим в данной статье.
Главное, как избежать рецидивов столь коварного недуга, найти правильный подход к его лечению, добиться ремиссии на долгие годы.
Как часто рак яичника способен рецидивировать?
Раковые поражения способны возвращаться вновь даже после, казалось бы, успешного первичного лечения, обнадеживающих слов лечащего врача. После хирургического вмешательства, удачно проведенной на первый взгляд операции, оставшиеся метастазы начинают вновь свое развитие, ремиссию сменяет рецидив, болезнь возвращается вторично. Площадь поражения становится более масштабной, разрастание раковых клеток переходит на другие близлежащие органы.
Согласно мониторингу раковых заболеваний даже на ранней стадии своего развития рак яичника приводит к рецидивам в 20% — 50% случаев. Отрезок внушителен, процент напрямую зависит от особенностей организма человека, выбора вводимых препаратов, эффективности выбранных путей лечения, способности иммунитета противостоять распространению болезни, эмоционального настроя женщины на положительные результаты.
Если лечение проводилось правильно, в полном объеме, можно прожить без рецидивов до 5 лет (по статистике таких больных – 27%), и даже до 10 лет живут, не вспоминая о болезни до 7% женщин. После постановки диагноза в большинстве случаев рецидивы случаются в первые три года жизни, из них в 50%случаев рак яичников становится для женщины летальным. Болезнь коварна, ее нужно лечить адекватно, усиленно, сразу же после вынесения врачами вердикта. Даже после прохождения полного курса лечения, женщина должна постоянного наблюдаться у гинеколога-онколога. регулярно проходить обследования и беспрекословно выполнять все предписания и назначения врача.
Риск возвращения рака увеличивается в разы, если выявлен он поздно, на второй, третьей стадии своего развития. Первичное лечение рака на четвертой стадии в большинстве случаев уже не приносит существенных результатов, бессмысленна и операция, метастазы поражают другие органы, выздоровление практически исключено.
По каким причинам рак яичников рецидивирует?
Рак — злокачественная опухоль внутри яичников. явление сегодня распространенное, в процентном соотношении встречается у женщин гораздо чаще, чем инсульт, миокард. Рецидивы возникают часто, поскольку метастазы очень быстро распространяются, не оставляя шансов выявить заболевание на ранней стадии развития, диагностика производится, как правило поздно, поэтому при раке яичников высока смертность у женщин.
Врачи не могут указать все причины данного заболевания в полном объеме, этиология возникновения рака яичников до конца не изучена, но его появление и развитие доказано при:
- наличие высокого уровня гормонов в организме женщины в течение длительного периода времени;
- термических, химических, механических повреждений яичников, причиненных ранее вследствие неудачных абортов, случайных ожогов, химического воздействия средствами гигиены;
- передаче по наследству в случае имеющегося данного заболевания у близких родственников;
- метастазировании раковых клеток в брюшную полость, лимфу;
- частичном, неполноценном удалении опухоли, пораженных клеток хирургическим путем при проведении первичной операции.
Оставшиеся пораженные клетки, либо отдельный участок органа мутируют, вновь начинают свое развитие и распространение по всему организму, заболевание вспыхивает с новой силой.
Минимизировать рецидивы рака яичника. не допустить их новых проявлений можно, если вместе с пораженным участком удалять все близко расположенные ткани, шансов у женщин на выздоровление будет гораздо больше.
По каким симптомам можно распознать рак яичников ?
При появлении новой патологии уже после того когда, казалось бы, болезнь купирована и развитие ее предотвращено, нужно принимать срочные меры, не тянуть с лечением, а как можно скорее обратиться к лечащему врачу. Патология на ранней стадии успешнее лечится.
При рецидиве, возврате рака женщины жалуются на:
- недомогание, с каждым днем состояние быстро ухудшатся;
- повышенную усталость;
- боли внизу брюшины;
- дискомфорт в соседних органах, в области таза;
- частое болезненное мочеиспускание, либо его задержку, неправильную дефекацию;
- нарушение, сбой менструального цикла при еще не наступившей менопаузе, либо отсутствии резекции в период лечения первичный болезни;
- проявления симптомов асцита. плеврита.
На начальной стадии рака подобные симптомы могут отсутствовать, появиться только спустя несколько лет после начала развития недуга. Особенное внимание уделяется женщинам, входящим в группу риска: с наследственной патологией, с имеющимися близкими родственниками, страдающими подобными формами рака. У 25% женщин симптомов нет, болезнь становится более коварной и опасной, поскольку редко выявляется вовремя, лечение становится затяжным, несвоевременным и малоэффективным.
Чем отличается рецидив муцинозного рака яичников?
Муцинозный рак также является злокачественным, отличается лишь наличием муцина, атаковывающим цитоплазму клеток больных. Первое проявление характерно быстрым распространением, увеличением размеров опухоли, гладкой ее поверхностью, без язв, в отличие от других форм рака. Муцинозный рак встречается реже, поражает яичники не более чем у 10%женщин, но страшнее и коварнее, плохо лечится, так как за счет быстрого роста пораженных клеток, их мутаций выявить форму рака на ранней стадии не представляется возможным.
Данный вид рака наиболее коварен, быстро распространяется, развивается, не оставляет шансов на излечение, в большинстве случаев наступает летальный исход.
Статистика такова, что при муцинозном раке выживаемость редко доходит до 5 лет. Выявление болезни на раннем этапе дает шансы на жизнь 84% женщин,на 2 -3 стадии –от 21% до 55%. На 4 стадии исход очевиден, выживает не более 9%, причем на дальнейшее существование(если можно так назвать жизнь с постоянными болями) гарантий человеку никто не дает. Обычно продолжительность жизни 3-4 года, причем женщина испытывает боли, нарушения работы почек, мочевого пузыря, проблемы с кишечником, выведением дефекаций. Болезнь быстро отнимает силы, человек даже при полноценном питании быстро худеет, ему трудно передвигаться, появляются проблемы с сердцем, дыханием.
Как лечить повторное проявление рака яичников ?
При вторичном обращении к врачу, цель работника –выяснить промежуток времени между первичным купированием раковых клеток и вторичным их проявлением.
При прохождении химиотерапии не менее 5 месяцев в период первичного рака с применением карбоплатина и цисплоатина лечение обычно не меняется, назначаются те же препараты. Чем длиннее промежуток ремиссии между первичной и вторичной вспышкой болезни, тем больше шансов на успешное лечение и даже выздоровление пациенток, прогноз довольно оптимистичен.
Препарат карбоплатин вводится внутривенно, дозировка зависит от площади участка тела, на 1 кв. метр тела вводится до 400 мг. раствора, при этом вводить его нужно медленно, многое зависит от состояния самой пациентки, ее чувствительности к данному препарату. Процедура введения может затянуться на целый час, повторно проводится не раньше, чем через месяц, учитывается состояние женщины, наличие сопутствующих симптомов.
Объем вводимого средства может быть снижен, если он сказался на кроветворении костного мозга, ухудшив его работу, либо препарат вводится одновременно с другими противоопухолевыми средствами, то есть комплексно.
В карбоплатин добавляют хлорид натрия (0,9%), либо раствор глюкозы (5%). В чистом неразбавленном виде КМП не используется, концентрация введенного препарата за один прием не должна превышать 0,5 мг.на 1мл. средства.
Карбоплатин имеет противопоказания: нельзя его вводить при проблемах с почками, индивидуальной непереносимости назначенных компонентов (в частности платины), миелоупрессии в тяжелой форме.
В некоторых случаях онкологами назначается Таксол. Введение препарата приносит положительные результаты при рефрактерности, прогрессировании раковых образований, при купировании рака яичников, или при интервале меньше 5 месяцев между лечением и периодом первичной ремиссии.
На 3 часа, или же 24 часа больной ставится система с противоопухолевым препаратом растительного происхождения- Паклитакселом. Средство требует медленного внутривенного введения. Нельзя использовать препарат в концентрированном виде, перед применением его необходимо развести хлоридом натрия (0,9%) глюкозой (5% — ный раствор). Содержание самого паклитаксела при введении не должно превышать 1,2 мг на 1 мл раствора.
Вводить паклитаксел противопоказано при неутропении тяжелой формы, саркоме Капоши, индивидуальной непереносимости пациенткой данного препарата.
Объем вводимого вещества подбирается врачом индивидуально, учитывается состояние системы кроветворения на момент введения, результаты проведенной ранее химиотерапии, или отсутствие ее проведения.
Если форма рака –рефрактерная, назначается другой препарат, но все той же фармакологической группы. Введение тамоксифена, фторурацила с лейковорином, фарморубицина, этопозидона более действенно при данной форме заболевания, динамика к выздоровлению наблюдается в большинстве случаев.
Сегодня врачам известны новые, достаточно эффективные препараты в целях купирования раковых клеток. Препараты: иринотекан, циклоплатам, топотекан, гемцитабин, винорельбин практикуются во многих онкологических центрах, хорошо вводятся, дают положительные результаты.
Как правило, одно из перечисленных лекарств используется в единственном числе, то есть применяется монотерапия, но, возможно, в ряде случаев комплексное лечение, все зависит от формы, стадии рака, степени переносимости названных препаратов.
Назначение альтретамина обычно применяется при монотерапии, при лечении вторичного рака. Вводится препарат перорально,ежедневно до 1 месяца, доза зависит от веса женщины, не более 8 мг.на 1 кг. веса.
В каких случаях операция при рецидиве может быть назначена повторно?
Рак яичника –злокачественная опухоль, требующая удаления, резекции не только области больного яичника, но и всех близко расположенных к нему тканей и даже органов. Операция сложна тем, что требует от хирурга выполнения четких действий, опыта и профессионализма в данном деле. Незначительные и порой невидимые визуально спрятанные в тканях участки поражения, мутирующие клетки могут проявить себя вновь спустя некоторое время, болезнь вернется, начнет прогрессировать с более мощной силой. Операция повторно неизбежна, ведь шансов на выздоровление, удержание ремиссии в течение более длительного времени будет больше, а значит, увеличится продолжительность жизни, все в руках хирурга-онколога.
В целях сохранения детородных функций женщины порой просят онкологов сохранить данный орган при операции. Удаляется только мутировавшая ткань, но при этом в разы увеличивается риск возврата болезни, ее скорого рецидива. Если женщина намерена рожать с наличием такого заболевания, риск выкидышей. не вынашивания беременности, сложного ее течения и в итоге рождение ребенка с патологией огромен. Женщине стоит хорошо подумать прежде, чем планировать беременность. Сложно ответить даже врачам, исход может быть совершенно непредсказуемым, а также кто знает, как поведет себя болезнь в период беременности, не случится ли нежданного рецидива?
В случае нового прогрессирования болезни врач настоятельно рекомендует проведение гистерэктомии. при которой удаляются детородные органы в полном объеме: матка, яичники и придатки. Данное решение в ряде случаев, особенно при частых рецидивах, неизбежно, является единственны правильным решением, ведь на кону стоит жизнь женщины ее последующее самочувствие и здоровье. Речь о рождении детей в будущем уже не идет, главное – добиться стойкой ремиссии, частичного, либо полного выздоровления. Только таким способом врач может взамен детородного органа подарить женщине жизнь, пусть даже всего на несколько лет. В таком положении и этот срок жизни – в радость.
Вполне вероятно, что при полноценном питании, ведении здорового образа жизни. проведения достаточного времени на природе, у моря, продолжительность жизни увеличится, многое зависит от настроя самой женщины, ее духа, характера. Противостоять столь коварной болезни в первую очередь должны мы сами. Рак не должен быть для больных приговором, кто знает, может за несколько лет периода ремиссии врачи найдут новые пути лечения болезни, появятся новые медикаменты, способные радикально бороться с раковыми клетками, шансов на успешное лечение станет больше, а надежда – крепче. Главное – верить. Вера сильнее страха, а жизнь- спокойнее.
therapycancer.ru
опухоли яичника
ОПУХОЛИ ЯИЧНИКА: ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Опухоли яичников возникают вследствие воздействия эндогенных и экзогенных факторов. Ведущая роль в проис- хождении опухолей яичников принадлежит нару- шению гормонального равновесия в сторону преоб- ладания гонадотропных гормонов. По некоторым данным, образуются они вслед- ствие нарушения соотношения в системе гипота- ламус-гипофиз-яичники. На завершающем этапе патологической цепи наблюдается пре- обладание эстрогенов в виде длительно суще- ствующей постоянной относительной или аб- солютной гиперэстрогении. Большое значение в этиологии и патогенезе опухолей яичников придается генетическим факторам, нейрогумо paльным иэндокринным нарушениям, воспали- тельным процессам придатков матки и другим факторам.
Морфология опухолей яичников весьма разно- образна. Это обусловлено в первую очередь тем, что яичники, в отличие от других органов, состоят не из двух компонентов паренхимы и стромы, а из многих элементов различного гистогенеза. Выделяют много компонентов, обес- печивающих основные функции этого органа; созревание половых клеток и выработку половых гормонов (покровный эпителий, яйцеклетка и ее эмбриональные н зрелые производные, гранулез- ные клетки, тека-ткань, хилюсные клетки, соеди- нительная ткань, сосуды, нервы и т.д. ). Опухоли яичников могут развиваться из любого элемента, и, таким образом, яичник занимает одно из первых мест по разнообразию в строении опухолей. В их происхождении немаловажную роль играют рудиментарные остатки и дистопия, сохранив- шиеся с периода эмбриогенеза. Многие опухоли развиваются из постнатальных участков эпителия, разрастаний, подверженных метаплазии н пара- плазии, в частности из эпителия маточных труб н матки, который способен имплантироваться на поверхности яичника, особенно при воспали- тельных процессах в яичниках и маточных трубах.
Ряд опухолей яичника развивается из эпителия, которй способен к погружному росту. Из него образуются опухоли стромы полового тяжа. Из так называемых гнезд Вальтгарда формируются гранулезонлеточные опухоли, из эмбриональной мезенхимы — текомы и, возможно, некоторые формы гранулезоклеточных опухолей. Из остат- ков мужской части гонады развиваются андро- геипродуцирующие опухоли (андробластомы, гипернефромы и др.).
Изучать гистогенез эпителия, покрывающего стенки эпителиальных опухолей, трудно из-за множественности источников происхождения опу- холей и необычайного разнообразия структуры и функции эпителия.
Серозные опухоли гистогенетически неодно- родны. Они происходят, по-видимому, из корти- кальных микрокист, которые образуются в ре- зультате погружного роста зачаточного эпителия яичников в корковый слой. Не исключена возможность постнатальной дифференцировки «зачаточного» и других вариантов эпителия.
Зачатком серозных опухолей могут стать до- полнительные трубы, о чем свидетельствует нали- чие смешанного трубного эпителия на поверхнос- ти яичника в эмбриональный период. Предпола- гается также возможность постнатального пере- движения эпителия фимбриальной части трубы и имплантационного механизма попадания трубно- го эпителия на поверхность яичника.
Существует также гипотеза о мезонефрогенном происхождении серозных опухолей яичника.
Муцинозные опухоли — односторонние терато- мы, в которых развилась только эндодермальная ткань или сохранился только один эндодермаль- ный компонент. Муци- нозные опухоли также гистогенетически неодно- родны. Они могут развиваться из эпителия paramesonephricus,сети яичника и рудиментов. Наиболее сложное строение имеет опухоль Бреннера, состоящая в основном из ткани типа фибромы яичника н вкрапленных в нес тяжей, островков и кист эпителиального характера. Наибольший интерес представляет эпителиаль- ный компонент опухоли, аналога которого нет в норме. По-видимому, опухоль Бреннера возни- кает из нескольких видов тканей. Между опу- холью Бреннера н опухолями муцинозного типа существует генетическая взаимосвязь. Сочетание компонентов этих опухолей можно встретить довольно часто.
КИСТА ЯИЧНИКА — ретенционное образование, возникшее вследствие накопления секрета в предсуществующей полости яичника. Различают следующие виды кист яичника: фолликулярную, кисту желтого тела, параовариальную кисту, дермоидную кисту, эндометриоидную кисту.
Симптомы, течение: образование не бывает больших размеров, так как отсутствует пролиферация клеточных элементов, а накопление жидкости происходит пассивно; жалоб больные не предъявляют, менструальный цикл не нарушен. При вторичных изменениях кист (перекрут, кровоизлияния) возникают симптомы острого живота. Диагноз ставят на основании гинекологического исследования больной. Нередко диагноз уточняется во время операции и при последующем патоморфологическом исследовании удаленного препарата. Дифференцируют от кистомы яичника и воспалительных изменений придатков матки (гидросальпинкс).
Лечение. Консервативное ведение больных возможно только при небольших размерах кист и отсутствии их роста (динамическое наблюдение). Во всех остальных случаях лечение оперативное (у молодых женщин — резекция яичника, у более пожилых — овариэктомия). Срочную операцию производят при перекруте ножки кисты или кровоизлиянии.
КИСТОМА ЯИЧНИКА — пролиферирующая эпителиальная доброкачественная опухоль. Различают два основных вида кистом — грозные и муцинозные. При серозных кистомах озлокачествление наблюдается в 10—15%, при муцинозных—в 3—5% случаев.
Симптомы, течение. Развитие кистом бессимптомное. Иногда больные жалуются на боль в животе. Менструальная функция не нарушается. При гинекологическом осмотре определяется опухолевидное образование тугоэластической консистенции кзади от матки. Муцинозные кистомы чаще бывают односторонними, серозные — двусторонними, нередко сопровождаются асцитом. Диагноз основывается на данных гинекологического исследования. Окончательный диагноз ставят во время операции и после гистологического исследования удаленного препарата.
Лечение оперативное. Объем операции зависит от возраста больной и характера опухоли. Важны профилактические гинекологические осмотры.
РАК ЯИЧНИКА Среди злокачественных опухолей женских половых органов рак яичников занимает второе место после рака матки и является наиболее часто й причиной смерти больных со злокачественными заболеваниями половых органов. Наиболее часто рак яичников встречается в возрасте от 40 до 60 лет. Различают первичный, вторичный и метастатический рак яичников
Первичный рак яичников составляет около 5% всех раковых опухолей яичника и характеризуется тем, что опухоль с самого начал а имеет злокачественный характер. Обычно возникает у женщин старше 60 лет. Нередко раку яичников предшествуют воспалительные проце ссы придатков матки, дисфункция яичников. По микроскопическому ст- роению первичный рак яичника может быть солидным или железисто-солидным.
Клиника. Наиболее частыми симптомами рака яичника являются бо- оли в животе, спине. При асците, который возникает рано, отмеч ается увеличение размеров живота. В запушенных случаях наблюдаются потеря аппетита, нарушение дефекации и мочеиспускания.- При первичном раке яичников опухоль быстро поражает оба яичника . Величина опухоли может быть различной. При запущенных стадиях опухоли достигают больших размеров, становятся неподвижными- вследствие прорастания в соседние органы. Консистенция опухоли неравномерная. Особенно часто рак метастазирует в сальник .
Вторичный рак яичников представляет собой малиг низированную кистому (рак в кистоме). Встречается наиболее часто; (80 — 85%) по сравнению с другими раковыми опухолями яички Чаще всего злокачественному превращению подвергаются кистомы, особенно папиллярные. В начальной стадии заболевания опухоль ничем не отличается от кистомы, однако вскоре процесс захватывает второй яичник. При этом возникают двусторонние опухолевидные образова ния, нередко больших размеров, спаянные между собой, с маткой и соседними органами. Пальпация этих образований болезненна. Харак терен асцит.
Диагностика. Злокачественное превращение кистом может быть заподозрено на основании быстрого роста опухоли, наличия асцита и двустороннего поражения яичников.
Важное значение имеют влагалищное и ректовагинальное исследования, при которых кзади от матки глубоко в маточно-прямокишечном пространстве обнаруживают бугристую опухоль с характера шиповидными выростами (раковые инфильтраты в позадишеечной клетчатке). Следует также обращать внимание на значительную болез ненность опухоли при пальпации. Почти постоянно наблюдается рефлекторная защитная реакция передней брюшной стенки при производстве двуручного исследования.
Всем больным с подозрением на рак яичников производится рентгенологическое исследование желудочно-кишечного тракта, груд ной клетки, молочных желез с целью исключения вторичных (метаста тических) опухолей яичников. При метастатической форме ракаpeнтгенологическое исследование желудка позволяет выявить первичную опухоль.
Ирригоскопия может быть применена с целью исключения опухолевого поражения кишечника, а также для суждения о возможном вовлече нии кишечника в патологический процесс при раке яичника. При низком расположении опухолевых узлов для исключения первичного поражения прямой кишки или прорастания ее показана ректороманоскопия.
Важное значение в диагностике рака яичников имеет цитологическое исследование содержимого брюшной полости, полученного путем пункции брюшной полости через задний свод влагалища или при лапароскопии.
Не меньшую роль играет обзорная рентгенография малого таза с лью обнаружения жидкости в брюшной полости.
С диагностической целью нередко прибегают к пневмопельвиграфии. Увеличение тени яичников с одной или обеих сторон при неизме- нной тени тела матки, наличие прослойки газа между этими тенями свидетельствуют об опухоли яичников.
Для установления локализации опухоли малого таза применяют чрезматочную флебографию. На флебограммах при наличии опухоли яи чников заметны широкие дуги яичниковых вен, которые могут быть см ещены латерально. Развитие коллатерального кровообращения можно- обнаружить при затруднениях оттока по системе нижней полой вены бедствие развития метастатического поражения парааортальных лимфа- тических узлов.
Метод лимфографии может быть использован при установлении степени распространенности ракового процесса. На лимфограммах определяются увеличение лимфатических узлов и возникновение дефектов наполнения.
В сомнительных случаях приходится прибегать к диагностической ла паротомии. Проведение лапароскопии перед оперативным вмеша- тельством позволяет уточнить степень распространения опухолевого процесса, осмотреть печень и сальник, получить материал для гистологич- еского исследования, что позволит решить вопрос о характере первого этапа лечения.
С целью наиболее раннего выявления рака яичников в условиях женс кой консультации выделяется группа лиц с высоким риском возникновения этого заболевания. К ним относятся женщины с отягощенной онкологической наследственностью, получавшие в прошлом лечение по поводу злокачественных новообразований желудочно-кишечного- тракта, молочных желез, перенесшие операции на яичниках, а также женщины с тубоовариальными и воспалительными образованиями, , доброкачественными опухолями яичников.
Метастатический рак яичников может развиться при любой форме злокачественной опухоли. Однако наиболее часто метастазы в яичник наблюдаются при раке желудочно-кишечного тракта (опухоль Крукенберга), молочной железы, легкого. Метастатичес- кие опухоли яичников составляют 10 — 30% всех опухолей яичников. Опухоль плотной, иногда хрящевидной консистенции, с узловой пов ерхностью. На разрезе имеет мозговидный характер с большим количеством полостей со старыми и свежими кровоизлияниями. При микроскопическом исследовании отмечают наличие наполненных сли зью крупных круглых клеток с ядром полулунной формы, оттесненным- к периферии. Отмечается также выраженное разрастание стромы (скирр).
Проявления метастатического рака яичника нехарактерны. Обычно поражаются оба яичника.
Лечение. При раке яичников применяют различные виды лечения: хирургическое, химиотерапию (включая гормонотерапию), лучевое и симптоматическое. Нередко прибегают к комбинированному лечению (операция и лучевая терапия, операция и химиотерапия).
Основным методом лечения является хирургический. Необходимо подчеркнуть, что при обнаружении опухоли яичника независимо от распространенности процесса каждая больная должна в обязательном порядке подвергнуться оперативному вмешательству. Это связано с тем, что при опухолях яичника возможны ошибки не только в диаг нозе, но и в определении стадии опухолевого процесса. Поэтому лапаротомия имеет как диагностическое, так и лечебное значение. При наличии злокачественной опухоли яичников производят надвлагалнщную, ампу тацию или экстирпацию матки с удалением придатков и большого сальника. Полное удаление матки осуществляют при наличии патологи ческих изменений влагалищной части шейки матки (гиперпластические предраковые процессы). Удаление придатков матки с обеих сторон является обязательным, так как двустороннее поражение яичников при раке наблюдается у большинства больных.
При хирургическом вмешательстве одним из главных условий является экспресс-биопсия, что определяет характер опухоли и операции.
Опухоли яичников чаще всего метастазируют в большой caльник, поэтому резекция его обязательна. При значительной распространен ности опухолевого процесса (III-IVстадии) начинать лечение следует с химиотерапии, после чего производят операцию.
Лечение метастатических опухолей хирургическое. Опухоль Крукенберга нечувствительна ни к рентгеновскому облучению, ни к воздействию цитостатнческих препаратов.
Злокачественные опухоли яичников чувствительны к химнотерапии. Чаше всего используют следующие препараты: ТиоТЭФ, бензотэф, циклофосфан, этимидин, метотрексат, хлорбутин, лофенал, 5-фторурацил и др. Химиотерапию в таких случаях проводят после радикальной операции с целью профилактики метастазов и рецидивов; после неради кальных операций для ликвидации оставшихся очагов опухолей мелких диссеминатов; после паллиативных вмешательств и пробных лапаротомий для стабилизации роста опухоли и возможности проведе ния в дальнейшем более радикальной операции. Химиотерапию применяют также перед операцией с целью создания более благоприятных условий для ее выполнения. В запушенных стадиях заболевания химиотерапия способствует временной стабилизации опухолевого процесса и продлению жизни больной.
Перед проведением химиотерапии больную необходимо тщательно обследовать, определить функциональное состояние печени, почек и особенно периферической крови. Начинать химиотерапию желательно, если количество лейкоцитов не ниже 5 х 103в 1 мкл и тромбоцитов не ниже 20 х 104в 1 мкл. Исследование крови необходимо производить не реже чем 1 раз в неделю.
При выборе химиотерапевтического препарата необходимо учитывать общее состояние больной, кроветворных органов, массу тела, наличие асцита, гистологический тип опухоли, а также чувствительность ее к тому или иному химиотерапевтическому препарату. Когда эффективность одного препарата низкая, его следует заменять другим, либо применять комбинацию из 2-3 препаратов.
После радикальной операции проводят не менее 1-4 курсов химиотерапии с целью профилактики рецидивов и метастазов. Одновременно начинают гемостимулирующую терапию (переливание крови, эритромассы, лейкоцитарнгй взвеси и др.).
СПИСОК ЛИТЕРАТУРЫ
Бохман Я.В. Руководство по онкогеникологии. - М.: Медицина,1989.
Гинекология. / Под ред. Л.Н.Васильевой – М.: Медицина, 1985.
Популярная медицинская энциклопедия. / Под ред. Б.В.Петровского. – М.: Советская энциклопедия, 1987.
Практическая гинекология. / Под ред. Л.В.Тимошенко – 2-е изд., перераб. и доп. – К.: Здоровья, 1988.
Лекции по гинекологии.
studfiles.net
Опухоли яичников
Санкт Петербургская государственная медицинская
академия им. И.И.Мечникова
РЕФЕРАТ
ТЕМА: “ОПУХОЛИ ЯИЧНИКОВ”
Выполнил студент V курса
538 группы ЛФ
Якунин В.А.
1997 год
ЭПИТЕЛИАЛЬНЫЕ ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ЯИЧНИКОВ
Наибольшую группу эпителиальных доброкачественных опухолей яичников составляют кистомы. Кистома – истинная опухоль яичника, отличительной чертой которой является быстрый рост.
Кистомы яичников делятся на две большие группы: серозные и муцинозные.
Серозные кистомы (цилиоэпителиальные кистомы). Отличительной особенностыо серозной кистомы является выстилающий эпителий. По строению эпителий серозных кистом напоминает трубный или поверхностный эпителий яичника. Почти всегда удается обнаружить клетки мерцательного эпителия. Кистомы чаще бывают односторонними и однокамерными. Величина их различна: от нескольких сантиметров до 30 см и более в диаметре. Содержимое кистомы представляет собой серозную жидкость соломенного цвета.
Сецернирующая серозная кистома чаще обнаруживается в возрасте 45 лет. Нередко отмечаются боли в нижник отделах живота и пояснице. Гормональной активностью опухоль не обладает, менструальный цикл не нарушен. При относительно больших размерах или межсвязочно расположенной опухоли возникают дизурические явления, иногда асцит.
При обнаружении на внутренней или наружной поверхности серозной кистомы сосочковых разрастаний эти опухоли относят кпапиллярным кистомам. Сосочковые образования могут заполнить всю полость кистомы, прорастать ее стенку с обсеменением брюшины, что создает картину прогрессирующего рака яичника.
Пролиферирующая серозная кистома чаще всего обнаруживается в возрасте 48 лет. Кистомы часто бывают двусторонними и сопровождаются асцитом. Эти кистомы, по классификации ВОЗ, относят к пограничным между доброкачественными и злокачественными опухолями яичника. При микроскопическом исследовании обращают внимание на выраженные признаки пролиферации эпителия, что проявляется его многофазностью. Эти кистомы также относят к предраковым заболеваниям яичника. Злокачественные преврашения пролиферируюших серозных кистом наблюдаются у каждой второй больной.
Муцинозные кистомы (псевдомуцинозные кистомы) . Муцинозная кистома – эпителиальная доброкачесгвенная опухоль яичника, которая встречается чаще серозной кистомы. Этот вид кистомы отличается характером выстилающего эпителия, который напоминает эпителий шеечного канала, – высокий ципиндрический. Этот вид кистомы встречается во все возрастные периоды жизни женщины, но преимущественно в 50 лет.
Псевдомуцинозная кистома - многокамерное образование круглой или овальной формы, с узловатой поверхностью вследствие отпочковывания дочерних кистозных полостей, эластической консистенции, чаще одностороннее. Рост эгой опухоли происходит по эвертируюшему типу (ценгрифугально). Растут эти опухоли быстро и могут достигать больших размеров. В полостях опухоли имеетсягустое слизеобразное содержимое (псевдомуцин), составной частью которого являются гликопротеиды. Больные с псевдомуцинозной кистомой, когда она достигает значительных размеров, обычно ощущают тяжесть внизу живота. При бимануальном исследовании в области придатков матки находят образование овальной формы, эластической консистенции, значительных размеров. Асцит возникаег редко.
Пролиферирующая псевдомуцинозная кистома может рассматриваться как предраковый процесс. Опухоль многокамерная, наружная поверхность ее гладкая, на внутренней имеются сосочковые разрастания. Клиническое течение заболевания при этом виде кистом мало чем отличается от проявлений обычных псевдомуцинозных кистом. Зпокачественное превращение псевломуцинозных кистом наблюдается у каждой третьей больной.
При наличии опухоли яичников может возникнуть ряд осложнений:
перекрут ножки опухоли, разрыв капсулы, нагноение, прорыв содержимого опухоли в мочевой пузырь, прямую кишку. Наиболее часто происходит перекрут ножки кистомы вследствие резких движений, поднятия тяжестей и др.; нередко это осложнение наблюдается у девушек и девочек.
Каждая опухоль яичников имеет ножку. Различают анатомическую и хирургическую ножки опухоли. Анатомическая ножка состоит из подвешивающей связки, собственной связки яичника и части широкой связки, в которых проходят яичниковые и маточные артерии, лимфатические сосуды и нервы. В хирургическую ножку входят анатомические образования, которые пересекают во время операции (анатомическая ножка, маточная труба, иногда сальник).
Клиническая картина во многом обусловлена возникшим частичным илиполным перекрутом ножки опухоли. При полном перекруте ножки кистомы (свыше 180') резко нарушаются кровоснабжение и питание опухоли. Клинически это проявляется картиной острого живота: резкие боли, тошнота, рвота, повышение температуры, учащение пульса, напряжение мышц передней брюшной стенки, положительный симптом Щеткина – Блюмберга. При гинекологическом исследовании в области придатков определяется опухоль, болезненная при смещении.
При частичном перекруте ножки опухоли яичника клиническая картина менее выражена.
При частичном или полном перекруте ножки опухоли необходимо срочное хирургическое вмешательство. Промедление с операцией может привести к некрозу опухоли, кровоизлияниям в капсулу опухоли, нагноению, перитониту.
Не менее грозным осложнением является разрыв капсулы кистомы, который может возникнуть в результате травмы (при грубом гинекологическом исследовании и др.). Разрыв капсулы опухоли может привести к распространению ее содержимого по брюшине и вызвать ряд грозных осложнений.
ФИБРОМА ЯИЧНИКА
Фиброма яичника – доброкачественная опухоль, развивающаяся из его стромы.
Опухоль округлой или овальной формы, односторонняя, плотная, иногда инкрустирована солями кальция, с узловой или гладкой поверхностью. Размеры опухоли варьируют от микроскопически определяемого образования до головы взрослого человека. Цвет опухоли белый, при некрозе буро-красный. Опухоль имеет ножку, что создает условия для ее перекручивания.
Обычно фиброма яичника возникает у женщин в возрасте 40 – 50 лет. Наиболее характерно для этой группы опухолей появление асцита. Иногда при фиброме яичника одновременно с асцитом наблюдаются гидроторакс, анемия (триада Мейгса). Причины возникновения асцита и гидроторакса неизвестны. Однако предполагают, что асцит образуется вследствие проникновения транссудата из фибромы яичника, так как опухоль капсулы не имеет. Появление гидроторакса, повидимому, обусловлено проникновением асцитической жидкости через межклеточные щели диафрагмы.
Фибромы яичника у некоторых больных сочетаются с миомой матки.
Диагноз обычно ставится при микроскопическом исследовании удаленной опухоли.
Лечение оперативное (удаление опухоли). После хирургического вмешательства сравнительно быстро исчезают асцит и гидроторакс.
Опухоли стромы полового тяжа. К этой группе относят опухоли, состоящие из клеток, которые возникают из полового тяжа или мезенхимы эмбриональных гонад. Они содержат гранулезные клетки, текаклетки, клетки Сертоли и Лейдига. При опухолях стромы полового тяжа наблюдается характерная клиническая картина по сравнению с другими опухолями яичников. У больных этой группы наблюдаются различные гормональные нарушения. К гормонально-активным опухолям яичника относятся гранулезоклеточные опухоли, текаклеточные опухоли, андробластомы, опухоль Бреннера.
Гормонально-активные опухоли составляют в среднем 8,9% от общего числа истинных опухолей яичников. Среди гормонально-активных опухолей наиболее часто встречаются тека- и гранулезноклеточные опухоли, реже – опухоли Бреннера и андробластомы.
Гранулезноклеточная опухоль (фолликулома) возникает из гранулезных клеток фолликула или из дифференцируюшихся остатков половых тяжей. Опухоль является гормонально-ак-тивной и продуцирует эстрогены. Опухоль имеет желтую окраску. На разрезе солидного или ячеистого строения. Размеры опухоли варьируют от микроскопических включений в яичнике до 40 см в диаметре.
При морфологическом исследовании эндометрия обнаруживаются гиперпластические процессы (полипы, железисто-кистозная гиперплазия, аденоматоз).
Иногда гранулезоклеточные опухоли яичников способствуют возникновению рака эндометрия.
Гранулезоклеточные опухоли могут быть как доброкачественными, так и злокачественными. Злокачественное превращение гранулезноклеточных опухолей наблюдается у 4 – 25% больных. Злокачественная гранулезоклеточная опухоль – двустороннее плотной консистенции с узловатой поверхностью малоподвижное образование больших размеров (более 12 см в диаметре). В малом тазу отмечается выраженный спаечный процесс. Нередко при этом происходят прорастание капсулы и распространение на соседние органы. Метастазирует опухоль чаще в большой сальник, матку, трубы, мочевой пузырь, печень.
К л и н и к а. Проявления заболевания зависят от степени гиперэстрогении и возраста женщины. Обычно отмечаются боли внизу живота, увеличение его объема.
У девочек при этих опухолях нередко наблюдается преждевременное половое созревание, возникают маточные кровотечения, рано появляются вторичные половые признаки: оволосение на лобке и в подмышечных впадинах, увеличение молочных желез. Наружные половые органы соответствуют по своему развитию более старшему возрасту.
У молодых женшин развитие опухоли сопровождается временной аменореей, которая сменяется ациклическими кровотечениями.
При возникновении гранулезноклеточной опухоли в постменопаузе возникают маточные кровотечения.
При гинекологическом исследовании обрашает на себя внимание отсутствие атрофических изменений наружных половых органов, матка слегка увеличена, в области придатков определяется одностороннее, тугоэластическое подвижное образование.
mirznanii.com