Анатомия яичников
Анатомия и физиология яичников
04 Августа в 10:38 6765
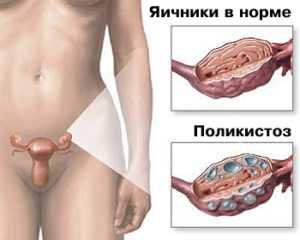
Яичники выполняют генеративную функцию, т. е. являются местом образования яйцеклеток и половых гормонов, обладающих широким спектром биологического действия. Размеры составляют в среднем 3-4 см в длину, 2-2,5 см в ширину, 1-1,5 см в толщину. Консистенция яичника плотная, правый яичник обычно несколько тяжелее левого. По цвету они белесовато-розовые, матовые. Не имея брюшинного покрова, яичники снаружи окружены одним слоем кубических клеток поверхностного эпителия, часто называемого зародышевым. Под ним расположены белочная оболочка (t. albuginea), которая представляет собой соединительнотканную плотную капсулу. Под ней расположен корковый слой (cortex), который является основной герминативной и гормонпродуцирующей частью яичников. В нем среди соединительнотканной стромы залегают фолликулы. Основная их масса — примордиальные фолликулы, представляющие собой яйцеклетку, окруженную одним слоем фолликулярного эпителия. Репродуктивный период жизни характеризуется циклическими изменениями в яичнике: созревание фолликулов, их разрыв с выходом зрелой яйцеклетки, овуляция, образование желтого тела и его последующая инволюция (в случае не наступления беременности). Гормональная функция яичника — важное звено в эндокринной системе женского организма, от которого зависит нормальное функционирование как половых органов, так и всего женского организма. Отличительной чертой функционирования репродуктивных процессов является их ритмичность. Основное содержание женских половых циклов сводится к гормонозависимой смене двух процессов, обусловливающих оптимальные условия для размножения: готовность женского организма к половому акту и оплодотворению яйцеклетки и обеспечение развития оплодотворенной яйцеклетки. Циклический характер репродуктивных процессов у самок в значительной мере определяется половой дифференцировкой гипоталамуса по женскому типу. Основной их смысл заключается в наличии и активном функционировании у взрослых особей женского пола двух центров регуляции выброса гонадотропинов (циклического и тонического). Продолжительность и характер циклов у самок различных видов млекопитающих весьма различны и закреплены генетически. У человека продолжительность цикла составляет чаще всего 28 дней; его принято делить на две фазы: фолликулярную и лютеиновую. В фолликулярную фазу происходят рост и созревание основной морфофункциональной единицы яичников — фолликула, который является основным источником образования эстрогенов. Процесс роста и развития фолликулов в первую фазу цикла строго детерминирован и подробно описан в литературе. Разрыв фолликула и выход яйцеклетки обусловливают переход к следующей фазе овариального цикла — лютеиновой, или фазе желтого тела. Полость лопнувшего фолликула быстро прорастает гранулезными клетками, напоминающими вакуоли, которые наполнены желтым пигментом — лютеином. Происходит формирование обильной капиллярной сети, а также трабекул. Желтые клетки teca interna продуцируют главным образом прогестины и некоторое количество эстрогенов У человека фаза желтого тела длится около 7 дней. Выделяемый желтым телом прогестерон временно инактивирует положительный механизм обратной связи, и секреция гонадотропинов контролируется только негативным влиянием 17в-эстрадиола. Это приводит к снижению уровня гонадотропинов в середине фазы желтого тела до минимальных значений. Регрессия желтых тел — весьма сложный процесс, на который оказывают влияние множество факторов. Исследователи обращают внимание прежде всего на низкие уровни гипофизарных гормонов и сниженную чувствительность к ним лютеиновых клеток. Важная роль отводится функции матки; одним из ее главных гуморальных факторов, стимулирующих лютеолиз, являются простагландины. Овариальный цикл у женщин связан с изменениями в матке, трубах и других тканях. В конце лютеиновой фазы наблюдается отторжение слизистой оболочки матки, сопровождающееся кровотечениями. Данный процесс называется менструацией, а сам цикл — менструальным. Его началом принято считать первый день кровотечения. Через 3-5 дней отторжение эндометрия прекращается, кровотечение останавливается, и начинается регенерация и пролиферация новых слоев эндометриальной ткани — пролиферативная фаза менструального цикла. При наиболее распространенном 28-дневном цикле у женщин на 16-18-й день пролиферация слизистой оболочки приостанавливается, и ее сменяет секреторная фаза. Ее начало совпадает по времени с началом функционирования желтого тела, максимальная активность которого приходится на 21 -23-й день. Если до 23-24-го дня яйцеклетка не оплодотворится и не имплантируется, то уровень секреции прогестерона постепенно снижается, желтое тело регрессирует, секреторная активность эндометрия уменьшится, и на 29-й день от начала предыдущего 28-дневного цикла наступает новый цикл. Биосинтез, секреция, регуляция, метаболизм и механизм действия женских половых гормонов. По химическому строению и по биологической функции они не являются однородными соединениями и разделяются на две группы: эстрогены и гестагены (прогестины). Основной представитель первых — 17в-эстрадиол, а вторых — прогестерон. К группе эстрогенов также относятся эстрон и эстриол. Пространственно гидроксильная группа 17в-эстрадиола находится в в-положении, у прогестинов же в в-положении расположена боковая цепь молекулы. Исходными соединениями при биосинтезе половых стероидов являются ацетат и холестерин. Первые этапы биосинтеза эстрогенов проходят аналогично биосинтезу андрогенов и кортикостероидов. При биосинтезе этих гормонов центральное место занимает прегненолон, образующийся в результате отщепления боковой цепи холестерина. Начиная с прегненолона возможны два биосинтетических пути стероидных гормонов — это Д4- и Д5-пути. Первый протекает с участием Д4-3-кетосоединений через прогестерон, 17а-оксипрогестерон и андростендион. Второй включает в себя последовательное образование прегненолона, 17в-оксипрегнено-лона, дегидроэпиандростерона, Д4-андростендиола, тестостерона. Считается, что Д5-путь является основным при образовании стероидов вообще. Эти два пути заканчиваются биосинтезом тестостерона. В ходе процесса принимают участие шесть ферментных систем: отщепления боковой цепи холестерина; 17а-гидроксилаза; Д5-Зв-гидроксистероиддегидрогеназа с Д5- Д4-изомеразой; С17-С20-лиаза; 17в-гидроксистероиддегидрогеназа; Д5,4-изомераза. Реакции, катализируемые этими ферментами, протекают в основном в микросомах, хотя часть из них может находиться в других субклеточных фракциях. Единственным отличием микросомных ферментов стероидогенеза в яичниках является их локализация внутри микросомных субфракций. Заключительным и отличительным этапом синтеза эстрогеном является ароматизация C19-стероидов. В результате ароматизации тестостерона или Д4-андростендиона образуются 17в-эстрадиол и эстрон. Эта реакция катализируется ферментным комплексом (ароматазы) микросом. Показано, что промежуточным этапом при ароматизации нейтральных стероидов является гидроксилирование в 19-м положении. Оно является лимитирующей реакцией всего процесса ароматизации. Для каждой из трех последовательных реакций — образование 19-оксиандростендиона, 19-кетоандростендиона и эстрона установлена потребность в НАДФ-Н и кислороде. Ароматизация вовлекает три оксидазные реакции смешанного типа и зависит от цитохрома Р-450.В течение менструального цикла происходит переключение секреторной активности яичников с эстрогенов в фолликулярной фазе цикла на прогестерон — в фазе желтого тела. В первой фазе цикла гранулезные клетки не имеют кровоснабжения, обладают слабой 17-гидроксилазной и С17-С20-лиазной активностью, и синтез стероидов в них идет слабо. В это время значительное выделение эстрогенов осуществляется клетками teca interna. Показано, что после овуляции в клетках желтого тела, имеющих хорошее кровоснабжение, начинается повышенный синтез стероидов, который из-за низкой активности указанных ферментов останавливается на стадии прогестерона. Возможно также, что в фолликуле преобладает Д5-путь синтеза с небольшим образованием прогестерона, а в гранулезных клетках и в желтом теле наблюдается усиление превращения прегненолона по Д4-пути, т. е. в прогестерон. Следует подчеркнуть, что в интерстициальных клетках стромы идет синтез С19-стероидов андрогенного типа.
Местом образования эстрогенов в женском организме во время беременности является также и плацента. Биосинтез прогестерона и эстрогенов в плаценте отличается рядом особенностей, главной из которых является то, что этот орган не может синтезировать стероидные гормоны de novo. Более того, последние данные литературы свидетельствуют о том, что стероидпродуцирующим органом является комплекс плацента — плод. Определяющим фактором в регуляции биосинтеза эстрогенов и прогестинов являются гонадотропные гормоны. В концентрированном виде это выглядит следующим образом: ФСГ определяет рост фолликулов в яичнике, а ЛГ — их стероидную активность; синтезируемые и секретируемые эстрогены стимулируют рост фолликула и повышают его чувствительность к гонадотропинам. Во вторую половину фолликулярной фазы секреция эстрогенов яичниками возрастает, и этот рост определяется концентрацией гонадотропинов в крови и внутрияичниковыми соотношениями образующихся эстрогенов и андрогенов. Достигнув определенной пороговой величины, эстрогены по механизму положительной обратной связи способствуют овуляторному выбросу ЛГ. Синтез прогестерона в желтом теле также контролируется лютеинизирующим гормоном. Торможение роста фолликулов в постовуляторную фазу цикла, по всей вероятности, объясняется высокой внутрияичниковой концентрацией прогестерона, а также андростендиона. Регрессия желтого тела является обязательным моментом следующего полового цикла. Содержание эстрогенов и прогестерона в крови определяется стадией полового цикла (рис. 72). В начале менструального цикла у женщин концентрация эстрадиола составляет около 30 пг/мл. Во вторую половину фолликулярной фазы его концентрация резко увеличивается и достигает 400 пг/мл. После овуляции наблюдается падение уровня эстрадиола с небольшим вторичным подъемом в середине лютеиновой фазы. Овуляторный подъем неконъюгированного эстрона составляет в среднем 40 пг/мл в начале цикла и 160 пг/мл в середине. Концентрация третьего эстрогена эстриола в плазме небеременных женщин невелика (10-20 пг/мл) и скорее отражает метаболизм эстрадиола и эстрона, чем секрецию яичников.
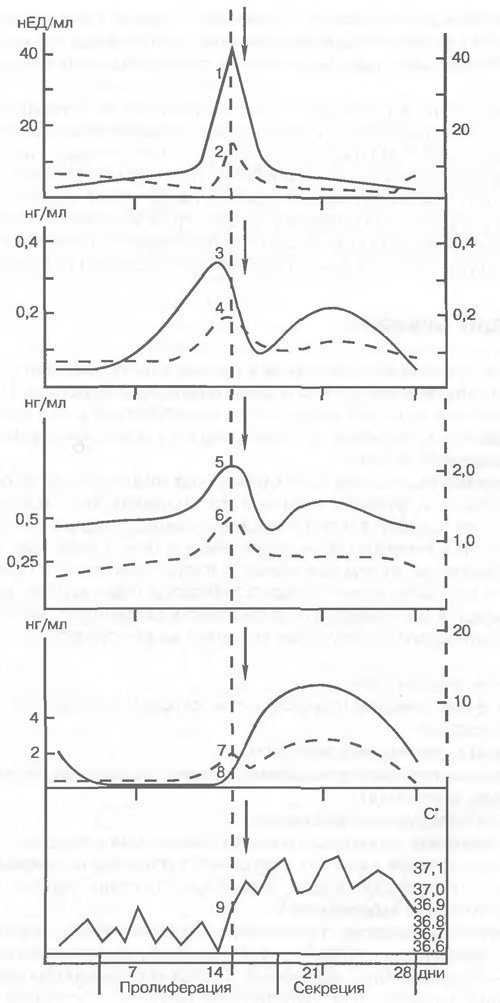 Рис. 72. Изменение уровня гормонов в крови и температура тела во время менструального цикла у женщин. 1 — ЛГ; 2 — ФСГ; 3 — эстрадиол; 4 — эстрон; 5 — андростендион; 6 — тестостерон; 7 — прогестерон; 8 —17-оксипрогестерон; 9 — температура тела.
Рис. 72. Изменение уровня гормонов в крови и температура тела во время менструального цикла у женщин. 1 — ЛГ; 2 — ФСГ; 3 — эстрадиол; 4 — эстрон; 5 — андростендион; 6 — тестостерон; 7 — прогестерон; 8 —17-оксипрогестерон; 9 — температура тела.
medbe.ru
Яичники у женщин: расположение. Анатомия человека в картинках
Каждая женщина рано или поздно должна стать матерью. Возможность продолжения рода заложена на генетическом уровне. Выносить и родить малыша позволяют женские половые органы, к которым в первую очередь относятся матка и яичники. Каждая представительница прекрасного пола должна вести правильный образ жизни и регулярно посещать гинеколога во избежание проблем со здоровьем.
Где расположены яичники?
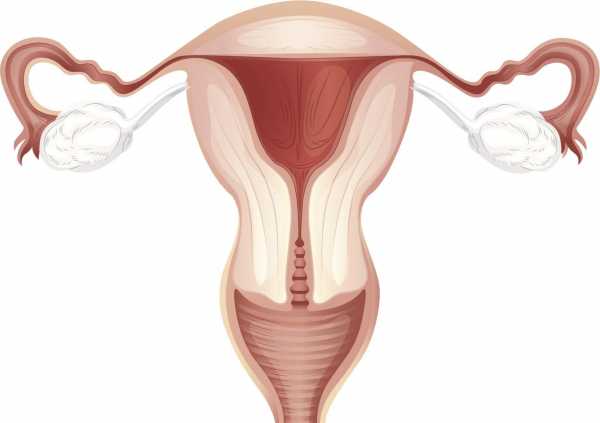
Женские яичники – это парный орган, благодаря которому происходит зарождение и высвобождение яйцеклеток. Без этой половой железы невозможно было бы зачатие ребенка. Анатомия человека в картинках показывает, где и каким образом расположены яичники в женском организме. Орган находится у боковой стенки малого таза, с обеих сторон дна матки. Яичники крепятся с помощью брыжейки к широкому листку связки матки. Немного ниже расположены маточные трубы.
Яичники имеют слегка бугристую поверхность. Цвет их голубоватый. Сам орган имеет круглую или овальную форму, в зависимости от индивидуальных особенностей строения тела женщины. В яичниках различают латеральную и медиальную поверхности. Край, который обращен к маточной трубе, называют трубным, а более заостренный, обращенный к матке, - маточным. Где находятся яичники у женщин, должна знать каждая представительница слабого пола. При возникновении боли в нижней части живота следует незамедлительно обращаться к гинекологу. Не вовремя вылеченное воспаление может стать причиной бесплодия.
Какой размер яичников у женщин?
Размер полового органа зависит от возраста, а также индивидуальных особенностей организма женщины. Длина яичника у взрослой представительницы слабого пола колеблется от 2,5 до 5 см, ширина может достигать 3 см. Толщина же парного органа обычно не превышает 2 см. Имеют небольшую массу яичники у женщины. Фото УЗИ показывает, что орган занимает совсем мало места в малом тазу. Вес яичников не превышает и 6 грамм. Размеры их и внешний вид могут меняться в зависимости от состояния здоровья женщины. Увеличивается орган при различных гормональных нарушениях. Точно диагностировать заболевание, связанное с половой системой женщины, помогает УЗИ-аппарат.
Брыжеечным краем яичники крепятся благодаря дупликатуре брюшины. Именно брыжеечка является тем местом, через которое поступают кровеносные сосуды и нервы в ворота яичника из широкой связки. Это место имеет вид небольшой борозды. Хоть брыжеечка имеет и незначительные размеры, но выполняет очень важную роль в функционировании женской половой системы. Свободный край яичников может иметь выпуклую форму. Он беспрепятственно свисает в свободную полость таза представительницы прекрасного пола.
Яичник под микроскопом
Если увеличить изображение органа в несколько раз, можно заметить, что структура его неоднородна. Несмотря на то что парный половой орган является внутрибрюшным, брюшиной он не покрывается. Независимо от того, где находятся яичники у женщин, свободная их часть покрывается недеятельным эпителием, который размещен на соединительной оболочке. Поверхность яичника образовывается белковой структурой. Если рассмотреть орган глубже, можно увидеть более плотное корковое вещество, которое и образует его железистую ткань. Центрально-мозговое вещество наполнено сосудами и нервными окончаниями. В самом центре находится соединительная ткань – строма яичника. Степень развития мозговой и корковой ткани полового органа зависит от возраста женщины, а также индивидуальных особенностей ее организма.
Интересную структуру имеют яичники у женщин. Расположение коркового вещества может быть различным, а вот его содержание одинаково у всех представительниц прекрасного пола. Внутри этой части органа находятся небольшие мешочки в форме шариков. В различные промежутки времени они могут находиться в разной степени развития. Те фолликулы, которые имеют самые маленькие размеры (находятся в стадии зарождения), называют примордиальными. Это первичные яичниковые фолликулы, которые еще не выполняют никаких функций. Более крупные мешочки могут содержать жидкость. Они играют важную роль в нормальном функционировании женских яичников. Именно созревшие фолликулы выпускают яйцеклетку, без которой невозможно зачатие ребенка.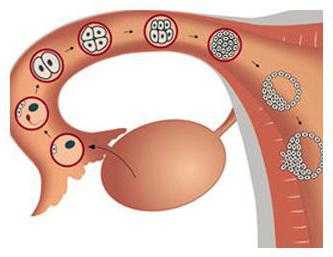
Что собой представляет созревший фолликул?
Стенка мешочков, которые находятся внутри коркового вещества, имеет вид толстой соединительной оболочки. Это специальная покрышка, которая до определенного времени имеет плотную структуру. Независимо от того, где находятся яичники у женщин, фолликул созревает. Время дозревания мешочка у всех женщин свое определенное. Как только фолликул созревает, его стенки лопаются. Наружу выходит яйцеклетка. Этот процесс называется овуляцией. А промежутки времени между выходом отдельных яйцеклеток принято считать менструальным циклом.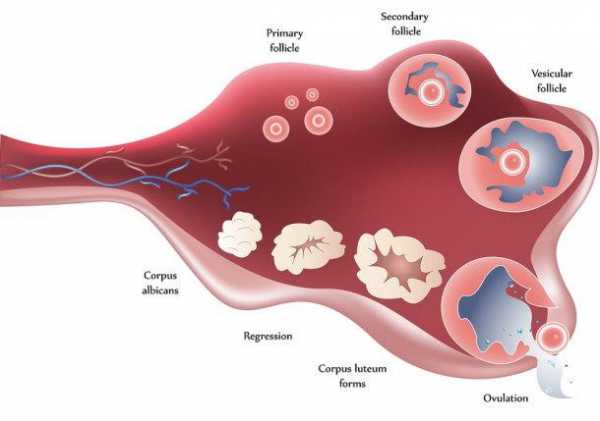
Половая клетка, которая выходит из фолликула, перемещается по яичниковой бахроме и попадает через маточную трубу в полость матки. Если здесь яйцеклетка встретится со сперматозоидом, будет зарождена новая жизнь, а представительница прекрасного пола сможет увидеть на тесте на беременность две заветные полоски.
Не все фолликулы развиваются правильно и до конца. Если мешочек в корковом веществе не дошел до нужного состояния, он постепенно рассасывается. Этот процесс совсем незаметен для женщины. Если фолликул все же лопнул, но яйцеклетка не была оплодотворена, на его месте образуется железа внутренней секреции, а у женщины наступает менструальное кровотечение. На этот процесс непосредственным образом влияют яичники у женщин. Расположение парного органа может рассказать о многих возможностях женского организма. Если яичники размещены в неправильном анатомическом положении, представительница слабого пола может жаловаться на болезненную менструацию. Проблема решается благодаря приему гормональных препаратов.
Правильное расположение яичников
В идеальном варианте яичники у женщин расположение должны иметь в боковой части малого таза. Орган должен быть охвачен сверху латеральным и медиальным отделами маточной трубы. К брюшине яичник может примыкать трубным концом. Медиальная его часть также может быть повернута к брюшной полости малого таза. Трубный же конец дополнительно укрепляется связкой, поддерживающей яичник. Эта связка выполняет очень важную функцию. Она не только удерживает яичник в боковой стенке таза, но и содержит множество сосудов и нервных окончаний, необходимых для нормального функционирования органа.
Яичник также имеет собственную связку, которая тянется от маточного края органа к самой матке. Заканчивается она на боковой поверхности матки под маточной трубой. Размер яичников у женщин напрямую влияет на положение связок и размещение полового органа в брюшной полости.
Роль яичников в нормальном функционировании организма
Яичники – это половая железа, которая на первый взгляд нужна только для того, чтобы зачать здорового ребенка. На самом деле это не совсем так. Орган играет очень важную роль в здоровье всего женского организма. Должны всегда функционировать правильно яичники у женщины. Фото УЗИ показывают, что отклонения в работе этого органа сразу же сказываются на самочувствии женщины. Страдают в первую очередь железы внутренней секреции, такие как гипофиз и щитовидная железа. Также, если происходят нарушения в работе этих желез, женщина может наблюдать проблемы в половой сфере.
Работу всех эндокринных желез, в том числе и яйцеклетки, контролирует центральная нервная система. Благодаря этому в момент наступления месячных или беременности женщина может чувствовать перепады настроения. Многие женщины ощущают зарождение новой жизни даже на интуитивном уровне.
Женские половые гормоны
Независимо от того, где расположены яичники у женщин, орган способен вырабатывать половые гормоны, необходимые для нормального функционирования всего организма представительницы прекрасного пола. Это прогестерон и эстроген. От количества этих гормонов зависит внешний вид женщины, ее привлекательность и возможность зачать здоровое потомство. Истинно женским гормоном является эстроген. В нормальном мужском организме этот элемент отсутствует. Существует несколько разновидностей эстрогенов. В зависимости от того, какой размер яичников, у женщин может вырабатываться определенное количество гормонов. Происходит это с момента полового созревания и до наступления климакса.
 О том, что в организме девочки начали вырабатываться половые гормоны, может свидетельствовать рост молочных желез. Кроме того, подросток начинает быстро расти. В дальнейшем рост резко прекращается, и связано это также с выработкой эстрогенов яйцеклеткой. Учеными было установлено, что формирование женского организма заканчивается к 18 годам, тогда как у мужчины этот процесс длится до 22 лет.
О том, что в организме девочки начали вырабатываться половые гормоны, может свидетельствовать рост молочных желез. Кроме того, подросток начинает быстро расти. В дальнейшем рост резко прекращается, и связано это также с выработкой эстрогенов яйцеклеткой. Учеными было установлено, что формирование женского организма заканчивается к 18 годам, тогда как у мужчины этот процесс длится до 22 лет.
Прогестерон, который также вырабатывается яичниками, принято относить к мужским гормонам. Именно у представителей сильного пола это вещество вырабатывается в большем количестве. Независимо от того, какой размер яичников у женщин, мужской половой гормон в их организмах также вырабатывается. Правда, происходит это только лишь после того, как фолликул дозревает до нужной стадии и выходит яйцеклетка.
Какую роль играют половые гормоны?
Женские половые гормоны (эстрогены) очень важны для нормального функционирования всего организма. Они защищают кровеносные сосуды от скопления холестериновых бляшек, регулируют солевой и водный баланс, способствуют нормальному функционированию сальных желез. Кроме того, женские гормоны способствуют увеличению плотности костей. Именно поэтому очень важно всегда поддерживать здоровье половых органов в порядке. Один только правый яичник способен выработать то количество эстрогенов, которое необходимо для нормального самочувствия женщины.
Отсутствие прогестерона в женском организме также считается достаточно серьезным нарушением. Этот половой гормон напрямую влияет на возможность представительницы прекрасного пола стать матерью. Прогестерон может не вырабатываться несколько месяцев после первой менструации и за некоторое время до наступления климакса.
Основные заболевания яичников
Заболевания женских половых органов являются очень коварными. Представительница слабого пола может вести здоровый образ жизни и даже не подозревать о том, что ее организм функционирует неправильно. Плохая экология, стрессы, бешеный ритм жизни способствуют развитию различных воспалительных процессов в женской половой системе. Нередко страдают яичники у женщин. Расположение органа при этом может быть правильным. Одним из наиболее часто встречающихся заболеваний является аднексит. Это воспаление, возбудителем которого является золотистый стафилококк, гонококки, кишечная палочка. Спровоцировать развитие аднексита может даже обычная простуда вследствие ослабленного иммунитета. Очень часто заболевание развивается также после аборта. Ведь эта процедура является огромным стрессом для женского организма.
Для лечения аднексита могут применяться антибиотики, а также иммуномодулирующие препараты. Запускать заболевание нельзя. Пренебрежение собственным здоровьем может привести к бесплодию. Лучше заранее обратиться в специализированное медицинское учреждение, где яичники у женщин лечатся под наблюдением квалифицированных специалистов.
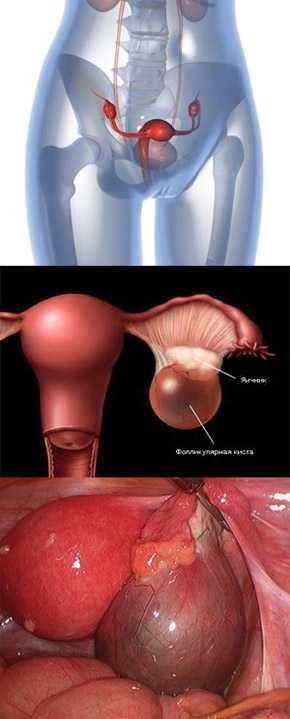
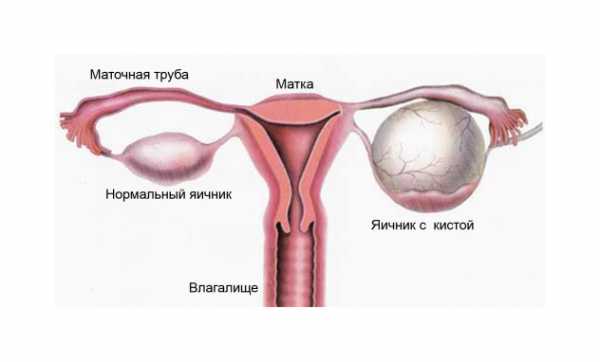
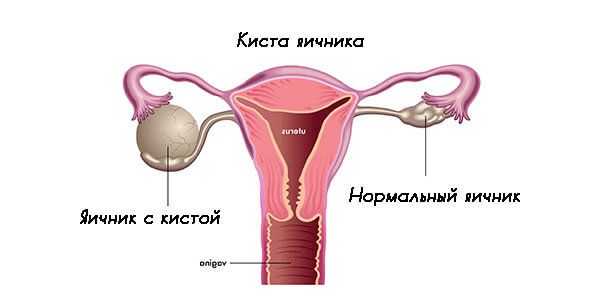
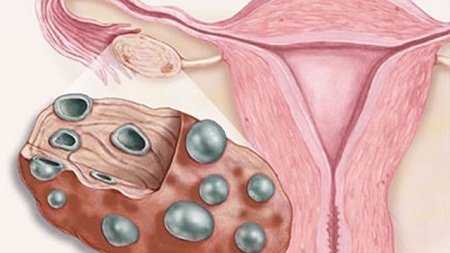
Также достаточно распространенным заболеванием является киста яичника. Это опухолевидный процесс, который не принято относить к онкологии. Киста – это образование, которое возникает вследствие накопления жидкого секрета в полости яичника. Наиболее распространенной считается фолликулярная киста. Реже встречается киста желтого тела. Анатомия человека в картинках показывает, где может быть размещено новообразование.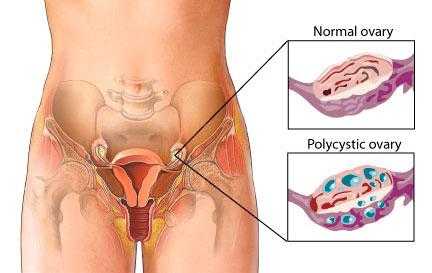
Чаще всего киста может являться следствием гормонального дисбаланса в женском организме. Чаще всего подобная неприятность происходит в период менопаузы. Но и молодые девушки нередко сталкиваются с кистой яичника. Чаще всего заболевание лечат медикаментозным путем. Оперативное вмешательство необходимо лишь тогда, когда консервативное лечение не дает нужного результата. Если через 3 месяца после начала терапии размер кисты не уменьшается, может быть назначена лапароскопическая операция.
Как сохранить женское здоровье?
Что такое яичники у женщин, должна знать каждая представительница прекрасного пола с самого раннего возраста. Необходимо понимать, что от здоровья парного полового органа зависит нормальное функционирование женского организма. К сожалению, многие заболевания яичников начинают проявляться только тогда, когда уже необходимо радикальное лечение. Поэтому каждой девушке стоит регулярно проходить обследование у гинеколога и выполнять УЗИ-диагностику малого таза. Это позволит выявить отклонения на ранней стадии.
Каждая женщина должна познать радость материнства. Это функция, которая заложена природой. Негативно влияют на здоровье частые аборты. Во избежание проблем девушке необходимо подобрать лучший вариант контрацепции в соответствии с возрастом. Как лучше защититься от нежелательной беременности, подскажет гинеколог.
fb.ru
анатомия
Нервы предстательной железы происходят из простатического сплетения, в которое из нижнего подчревного сплетения поступают симпатические (из симпатических стволов) и парасимпатические (из тазовых внутренностных нервов) волокна.
Семенной пузырек, vesicula (glandula) seminalis, — парный орган, располагающийся в полости малого таза латерально от ампулы семявыносящего протока, сверху от предстательной железы, сзади и сбоку от дна мочевого пузыря. Семенной пузырек является секреторным органом. Семенной пузырек имеет переднюю и заднюю поверхность.
Семенной пузырёк имеет 3 оболочки: адвентициальную оболочку, tunica adventitia, мышечная оболочка, tunica muscularis, слизистая оболочка, tunica mucosa.
В каждом семенном пузырьке различают основание, тело и нижний конец, который переходит в выделительный проток, ductus excretorius. Выделительный проток семенного пузырька соединяется с конечным отделом семявыносящего протока и образует семявыбрасывающий проток, ductus ejaculatorius.
Сосуды и нервы семенного пузырька и семявыносящего протока. Семенной пузырек кровоснабжается из нисходящей ветви артерии семявыносящего протока (ветвь пупочной артерии). Восходящая ветвь артерии семявыносящего протока приносит кровь к стенкам семявыносящего протока.
Венозная кровь из семенных пузырьков по венам оттекает в венозное сплетение мочевого пузыря, а затем во внутреннюю подвздошную вену. Лимфа от семенных пузырьков и семявыносящего протока оттекает во внутренние подвздошные лимфатические узлы. Семенные пузырьки и семявыносящий проток получают симпатическую и парасимпатическую иннервацию из сплетения семявыносящего протока (из нижнего подчревного сплетения).
Бульбоуретральная железа, glandula bulbourethralis, — парный орган, выделяющий вязкую жидкость, защищающую слизистую оболочку стенки мужского мочеиспускательного канала от раздражения ее мочой. Бульбоуретральные железы расположены позади перепончатой части мужского мочеиспускательного канала, в толще глубокой поперечной мышцы промежности.
Проток бульбоуретральной железы, ductus glandulae bulbourethralis. Поток открывается в мочеиспускательный канал.
Сосуды и нервы бульбоуретральной железы. Бульбоуретральные железы кровоснабжаются за счет ветвей из внутренних половых артерий. Венозная кровь оттекает в вены луковицы полового члена. Лимфатические сосуды впадают во внутренние подвздошные лимфатические узлы. Иннервируются бульбоуретральные железы ветвями полового нерва и из сплетений, окружающих артерии и вены (от венозного сплетения простаты).
№ 34 Семенной канатик, его топография, составные части. Мужские наружные половые органы, их анатомия.
Семенной канатик, funiculus spermaticus. Образуется в процессе опускания яичка, простирается от глубокого пахового кольца до верхнего конца яичка. В состав семенного канатика входят семявыносящий проток, яичковая артерия, артерия семявыносящего протока, лозовидное (венозное) сплетение, лимфатические сосуды яичка и его придатка и нервы. Семявыносящий проток, сосуды и нервы окружены оболочками, tunicae funiculi spermatici, которые продолжаются в оболочки яичка. Самая внутренняя из них — внутренняя семенная фасция, fascia spermatica interna. Кнаружи от нее находятся мышца, поднимающая яичко, т. cremaster, и фасция этой мышцы, fascia cremasterica. Самой наружной оболочкой семенного канатика является наружная семенная фасция, fascia spermatica externa.
Половой член, penis, состоит из тела, corpus penis, которое заканчивается головкой, glans penis, имеющей на своей вершине наружное отверстие мужского мочеиспускательного канала, ostiит urethrae externum. У головки различают венец головки, corona glandis, и шейку головки, сопит glandis. Задняя часть — корень полового члена, radix penis, прикреплен к лобковым костям. Верхнепереднюю поверхность тела называют спинкой полового члена, dorsum penis.
В переднем отделе тела кожа образует крайнюю плоть полового члена, preputium penis. На нижней стороне головки крайняя плоть соединена с головкой уздечкой крайней плоти, frenulum preputii. Кожа внутреннего листка крайней плоти содержит железы крайней плоти, gll. preputiales.
В половом члене выделяют пещеристое тело, corpus cavernosum penis, их два — правое и левое, и лежащее под ними губчатое тело, corpus spongiosum penis. Задние концы расходятся в стороны в виде ножек полового члена, crura penis, которые прикрепляются к нижним ветвям лобковых костей. Пещеристые тела покрыты оболочкой пещеристых тел, tunica albuginea corporum cavernosorum, образующей между пещеристыми телами перегородку полового члена, septum penis. Губчатое тело полового члена в заднем (проксимальном) отделе образует луковицу полового члена, bulbus penis. Губчатое тело полового члена покрыто белочной оболочкой губчатого тела, tunica albuginea corporis spongiosi. Пещеристые и губчатое тела состоят из трабекул, отграничивающих систему полостей.
Пещеристые и губчатое тела полового члена окружены глубокой и поверхностной фасциями, fascia penis profunda et fascia penis superficialis.
Мошонка, scrotum. В мошонке различаются 7 слоев (оболочек), которые называются также оболочками яичка: 1) кожа, cuds; 2) мясистая оболочка, tunica dartos; 3) наружная семенная фасция, fascia spermatica externa; 4) фасция мышцы, поднимающей яичко, fascia cremasterica; 5) мышца, поднимающая яичко, т. cremaster; 6) внутренняя семенная фасция, fascia spermatica interna; 7) влагалищная оболочка яичка, tunica vaginalis testis, в которой выделяют два листка (две пластинки): пристеночную пластинку, lamina parietalis, и внутренностную пластинку, lamina visceralis.
№ 35 Яичники, их топография строение, отношение к брюшине; кровоснабжение, иннервация. Возрастные особенности яичника.Яичник, ovarium. В нём развиваются и созревают женские половые клетки (яйцеклетки), а также образуются поступающие в кровь и лимфу женские половые гормоны. В яичнике различают две свободные поверхности: медиальную, faсes medialis, и латеральную, faсes lateralis. Поверхности яичника переходят в свободный край, margo liber, спереди — в брыжеечный край, margo mesovaricus, прикрепляющийся к брыжейке яичника. На этом крае органа находится ворот яичника, hilum ovarii, через которые в яичник входят артерия, нервы, выходят вены и лимфатические сосуды. В яичнике выделяют верхний трубный конец, extremitas tubaria, и нижний маточный конец, extremitas uterina, соединенный с маткой собственной связкой яичника, lig. ovdrii proprium. К связочному аппарату яичника относится также связка, подвешивающая яичник, lig. suspensorium ovdrii. Яичник фиксирован брыжейкой, mesovdrium, которая представляет собой дупликатуру брюшины. Сами яичники брюшиной не покрыты. Топография яичника зависит от положения матки, ее величины (при беременности).
Строение яичника. Под эпителием залегает плотная соединительнотканная белочная оболочка, tunica albuginea. Соединительная ткань яичника образует его строму, strotna ovarii. Вещество яичника делят на наружный и внутренний слои. Внутренний слой называют мозговым веществом, medulla ovarii. Наружный слой называют корковым веществом, cortex ovarii. В нем много соединительной ткани, в которой располагаются везикулярные яичниковые фолликулы, folliculi ovarici vesiculosi, и созревающие первичные яичниковые фолликулы, folliculi ovarici primarii. Зрелый яичниковый фолликул имеет соединительнотканную оболочку—теку. В ней выделяют наружную теку, theca externa, и внутреннюю теку, theca interna. К внутренней оболочке прилежит зернистый слой, stratum granulosum. В одном месте этот слой утолщен и образует яйценосный холмик, cumulus oophorus, в котором залегает яйцеклетка — овоцит, ovocytus. Внутри зрелого фолликула яичника имеется полость, содержащая фолликулярную жидкость, liquor folliculdris. Яйцеклетка расположена в яйценосном холмике, окружена прозрачной зоной, zona pellucida, и лучистым венцом, corona radidta, из фолликулярных клеток.
На месте лопнувшего фолликула формируется желтое тело, corpus liiteum. Если оплодотворения яйцеклетки не происходит, то желтое тело называется циклическим желтым телом, corpus liiteum ciclicum (menstruationis). В дальнейшем оно получает название беловатого тела, corpus albicans.
Сосуды и нервы яичника. Яичник кровоснабжается ветвями яичниковой артерии (a. ovarica — от брюшной части аорты) и яичниковых ветвей (rr. ovdricae — из маточной артерии). Венозная кровь оттекает по одноименным венам. Лимфатические сосуды яичника впадают в поясничные лимфатические узлы.
Яичник иннервируется из брюшного аортального и нижнего подчревного сплетений (симпатическая иннервация) и тазовых внутренностных нервов (парасимпатическая иннервация).
Придатки яичника, их происхождение, топография, отношение к брюшине.
Возле каждого яичника расположены рудиментарные образования — придаток яичника, околояичник (придаток придатка) и везикулярные привески, остатки канальцев первичной почки и ее протока.
Придаток яичника (надъяичник), epoophoron, находится между листками брыжейки маточной трубы (mesosalpinx) позади и латеральнее яичника и состоит из продольного протока придатка, ductus epoophorontis longitudinalis, и нескольких извитых впадающих в него канальцев — поперечных проточков, ductuli transversl, слепые концы которых обращены к воротам яичника.
Околояичник, рагодрпогоп, — незначительных размеров образование, которое также залегает в брыжейке маточной трубы, возле трубного конца яичника. Околояичник состоит из нескольких разобщенных слепых канальцев.
Везикулярные привески, appendices vesiculosae (стебельчатые гидатиды), имеют вид пузырьков, которые укреплены на длинных ножках и содержат в своей полости прозрачную жидкость. Везикулярные привески расположены латеральнее яичника, несколько ниже латеральной части (воронки) маточной трубы.
№ 36 Матка: развитие, части матки, топография, связки, отношение к брюшине, кровоснабжение, иннервация, регионарные лимфатические узлы.
Матка, uterus, расположена в средней части полости малого таза, лежит позади мочевого пузыря и впереди прямой кишки. В ней различают дно, тело и шейку.
Место перехода тела матки в шейку сужено и носит название перешейка матки, isthmus uteri. Нижняя часть шейки матки называется влагалищной частью шейки, portio vagindlis cervicis, а верхняя часть шейки матки называется надвлагалищной частью шейки, portio supra-vagindlis cervicis. На влагалищной части видно отверстие матки, ostium uteri (маточный зев). Отверстие матки ограничено передней и задней губой, labium anterius et labium posterius. Матка имеет переднюю и заднюю поверхности. Передняя поверхность называется пузырной, faces vesicdlis, а задняя - прямокишечной, faces rectdlis. Эти поверхности матки отделены друг от друга правым и левым краями матки, margo uteri dexter et margo uteri sinister.
Строение матки. Полость матки, cavitas uteri переходит в канал шейки матки, canalis cervicis uteri.
Стенка матки состоит из трех слоев: серозной оболочки, tunica serosa, подсерозной основы, tela subserosa, и мышечной оболочки, tunica musculdris.
В стенке матки мышечной оболочки можно выделить три слоя: внутренний косопродольный, средний циркулярный (круговой) и наружный косопродольный.
Отношение матки к брюшине. Большая часть поверхности матки покрыта брюшиной (за исключением влагалищной части шейки). С области дна матки брюшина продолжается на пузырную (переднюю) поверхность и достигает шейки, затем переходит на мочевой пузырь. Этот глубокий карман, образованный брюшиной, покрывающей также заднюю поверхность мочевого пузыря, получил название пузырно-маточного углубления, excavatio vesicouterina. Брюшина, покрывающая прямокишечную (заднюю) поверхность матки, достигает задней стенки влагалища, откуда поднимается вверх на переднюю стенку прямой кишки. При переходе с матки на прямую кишку брюшина образует прямокишечно-маточное углубление, excavatio rectouterina. Справа и слева это углубление ограничено прямокишечно-маточными складками брюшины, идущими от шейки матки к прямой кишке.
Связки матки. Листки брюшины образуют правую, и левую широкие связки матки. Широкая связка матки, lig. latum uteri, состоит из двух листков брюшины — переднего и заднего. Она является брыжейкой матки, mesometrium. Несколько ниже прикрепления к матке собственной связки яичника от переднебоковой поверхности матки берет начало круглая связка матки, lig. teres uteri.
В основании широких связок матки между шейкой матки и стенками таза залегают пучки фиброзных волокон и мышечных клеток, которые образуют кардинальные связки матки, ligg. cardinalia.
Сосуды и нервы матки. Кровоснабжение матки происходит за счет парной маточной артерии - ветви внутренней подвздошной артерии. Каждая маточная артерия проходит вдоль бокового края матки между листками широкой связки матки, отдавая ветви к передней и задней ее поверхностям. Возле дна матки маточная артерия делится на ветви, идущие к маточной трубе и яичнику. Венозная кровь оттекает в правое и левое маточные венозные сплетения, из которого берут начало маточные вены, а также вены, впадающие в яичниковые, внутренние подвздошные вены и венозные сплетения прямой кишки. Лимфатические сосуды от дна матки направляются к поясничным лимфатическим узлам, от тела и шейки матки — к внутренним подвздошным лимфатическим узлам, а также к крестцовым и паховым лимфатическим узлам (по ходу круглой связки матки).
Иннервация матки осуществляется из нижнего подчревного сплетения (симпатическая) и по тазовым внутренностным нервам.
№ 37 Маточная труба: строение, топография, отношение к брюшине, кровоснабжение и иннервация.
Маточная труба, tuba uterina, служит для проведения яйцеклетки от яичника (из брюшинной полости) в полость матки. Каждая труба залегает в верхнем крае широкой связки матки, часть которой, ограниченная сверху маточной трубой, снизу яичником, является как бы брыжейкой маточной трубы. Просвет маточной трубы с одной стороны сообщается с полостью матки маточным отверстием, ostium uterinum tubae, с другой стороны открывается брюшным отверстием, ostium abdomindle tubae uterinae.
В маточной трубе различают следующие части: маточную часть, pars uterina, перешеек маточной трубы, isthmus tubae uterinae, ампула маточной трубы, ampulla tubae uterinae. Ампулярная часть переходит в следующую часть — воронку маточной трубы, infundibulum tubae uterinae, которая заканчивается длинными и узкими бахромками трубы, fimbriae tubae.
Строение стенки маточной трубы. Стенка маточной трубы снаружи представлена серозной оболочкой, tunica serosa, подсерозной основой, tela subserosa, и мышечной оболочкой, tunica muscularis. Внутри под мышечной оболочкой находится слизистая оболочка, tunica mucosa, образующая продольные трубные складки, plicae tubariae.
Сосуды и нервы маточных труб. Кровоснабжение маточной трубы происходит из двух источников: трубной ветви маточной артерии и ветви от яичниковой артерии. Венозная кровь от ма-; точной трубы оттекает по одноименным венам в маточное венозное сплетение. Лимфатические сосуды
трубы впадают в поясничные лимфатические узлы. Иннервация маточных труб происходит из яичникового и маточно-влагалищного сплетений.
№38 Влагалище: строение, топография, кровоснабжение, иннервация, отношение к брюшине.Влагалище, vagina, своим верхним концом начинается от шейки матки, идет вниз, где нижним концом открывается в преддверие отверстием влагалища. У девушек оно закрыто девственной плевой, hymen, место прикрепления которой отграничивает преддверие от влагалища.
У влагалища выделяют переднюю стенку, paries anterior, и заднюю стенка, paries posterior, Стенки влагалища, охватывая влагалищную часть шейки матки, образуют вокруг нее свод влагалища, fornix vaginae.
Строение стенки влагалища. Стенка влагалища состоит из трех оболочек: адвентициальная оболочка, tunica adventitia, мышечная оболочка, tunica musculdris, слизистая оболочка, tunica mucosa. Слизистая оболочка образует влагалищные складки, rugae vaginales. На передней и задней стенках влагалища складки образуют столбы складок, columnae rugdrum. Расположенный на передней стенке влагалища передний столб складок, columna rugdrum anterior внизу представляет собой уретральный киль влагалища, carina urethrdlis vaginae.
Сосуды и нервы влагалища. Влагалищные артерии происходят из маточных артерий, а также из нижних мочепузырных, средних прямокишечных и внутренних половых артерий. Венозная кровь из стенок влагалища оттекает по венам во влагалищное венозное сплетение, а из него во внутренние подвздошные вены.
№ 39 Женские наружные половые органы; их строение, кровоснабжение, иннервация.
Наружные женские половые органы включают женскую половую область и клитор.
К женской половой области, pudendum femininum, относят лобок, большие и малые половые губы, преддверие влагалища.
Лобок, mons piibis, вверху отделен от области живота лобковой бороздой, от бедер — тазобедренными бороздами. Большие половые губы, labia major a pudendi, ограничивают с боков половую щель, rima pudendi. Между собой большие половые губы соединяются передней спайкой губ, commissura labiorum anterior, и задней спайкой губ, commissura labiorum posterior.
Малые половые губы, labia minora pudendi, располагаются кнутри от больших половых губ в половой щели, ограничивая преддверие влагалища. Задние концы малых половых губ уздечку половых губ, frenulum labiorum pudendi. Последняя ограничивает ямку преддверия влагалища, fossa vestibuli vaginae.
Преддверие влагалища, vestibulum vaginae, ограниченно с боков медиальными поверхностями малых половых губ, внизу (сзади) находится ямка преддверия влагалища, вверху (впереди) — клитор. В глубине преддверия располагается непарное отверстие влагалища, ostium vaginae. В преддверие влагалища между клитором спереди и входом во влагалище сзади на вершине небольшого сосочка открывается наружное отверстие мочеиспускательного канала, ostium urethrae externum.
В преддверие влагалища открываются протоки больших и малых преддверных желез.
Луковица преддверия, bulbus vestibuli, снаружи покрыта пучками луковично-губчатой мышцы, состоит из густого сплетения вен, окруженных соединительной тканью и пучками гладкомышечных клеток.
Клитор, clitoris, состоит из парного пещеристого тела клитора, corpus cavernosum clitoridis, — правого и левого. Каждое из них начинается ножкой клитора, crus clitoridis, от надкостницы нижней ветви лобковой кости. Ножки клитора образуют тело клитора, corpus clitoridis, заканчивающееся головкой, glans clitoriis. Тело клитора снаружи покрыто плотной белочной оболочкой, tunica albuglnea.
Сверху клитор ограничен крайней плотью, preputium clitoridis, снизу имеется уздечка клитора, frenulum clitoridis.
Сосуды и нервы наружных женских половых органов. Большие и малые половые губы получают кровь по передним губным ветвям из наружной половой артерии (правой и левой) — ветви соответствующей бедренной артерии, а также по задним губным ветвям — из промежностных артерий, являющихся ветвями внутренних половых артерий. Венозная кровь оттекает по одноименным венам во внутренние подвздошные вены. Лимфатические сосуды впадают в поверхностные паховые лимфатические узлы. Иннервация больших и малых половых губ осуществляется передними губными ветвями из подвздошно-пахового нерва, задними губными ветвями из промежностного нерва и половыми ветвями из бедренно-полового нерва.
В кровоснабжении клитора и луковицы преддверия принимают участие парные глубокая артерия клитора, дорсальная артерия клитора, артерии луковицы преддверия из внутренней половой артерии. Венозная кровь от клитора оттекает по парным дорсальным глубоким венам клитора в мочепузырное венозное сплетение и по глубокой вене клитора во внутреннюю половую вену. Вены луковицы преддверия впадают во внутреннюю половую вену и нижние прямокишечные вены. Лимфатические сосуды от клитора и луковицы преддверия впадают в поверхностные паховые лимфатические узлы. Иннервация клитора осуществляется ветвями дорсальных нервов клитора из полового нерва и пещеристых нервов клитора из нижнего подчревного сплетения.
№ 40 Мышцы и фасции мужской и женской промежности. Их кровоснабжение и иннервация.
Поверхностная поперечная мышца промежности, т. transversus perinei superficidlis, начинается от нижней ветви седалищной кости возле седалищного бугра, оканчивается в сухожильном центре промежности, образованном тонкими плоскими сухожилиями этих мышц. Поверхностные поперечные мышцы участвуют в укреплении сухожильного центра промежности.
Седалищно-пещеристая мышца, т. ischiocavernosus, — парная, начинается от нижней ветви седалищной костй, прилежит с латеральной стороны к корню полового члена (у мужчин). Поверхностная поперечная мышца промежности и седалищно-пещеристая мышца при сокращении способствуют эрекции. Луковично-губчатая мышца, т. bulbospongiosus, состоит из двух частей, которые берут начало от шва на нижней поверхности луковицы полового члена и прикрепляются к поверхностной фасции на тыле полового члена. При сокращении мышца сдавливает луковицу, пещеристые тела и дорсальную вену полового члена, а также бульбо-уретральные железы, участвует в эрекции. У женщин луковично-губчатая мышца, парная, начинается от сухожильного центра промежности и наружного сфинктера заднего прохода, прикрепляется к дорсальной поверхности клитора. При сокращении мышца суживает вход во влагалище, сдавливает большую железу преддверия, луковицу преддверия и выходящие из нее вены.
Глубокая поперечная мышца промежности, т. transversus perinei profundus, — парная, начинается от ветвей седалищной и лобковой костей. Мышца укрепляет мочеполовую диафрагму.
Сфинктер мочеиспускательного канала, т. sphincter urethrae, начинается от нижних ветвей лобковых костей.
У мужчин пучки волокон этой мышцы присоединяются к предстательной железе, а у женщин вплетаются в стенку влагалища. Мышца является произвольным сжимателем мочеиспускательного канала.
Наружный сфинктер заднего пpоxода, m. sphincter ani externus, начинается от верхушки копчика и оканчиваются в сухожильном центре промежности. Мышца при своем сокращении сжимает отверстие заднего прохода.
Мышца, поднимающая задний проход, т. levator ani, — парная, берет начало от боковой стенки малого таза, заканчиваются у верхушки копчика в виде заднепроходно-копчиковой связки, lig. anococcygeum. При сокращении мышцы укрепляется и поднимается тазовое дно, подтягивается вперед и вверх нижний отдел прямой кишки. Эта мышца у женщин также суживает вход во влагалище и приближает заднюю стенку влагалища к передней. Копчиковая мышца, т. соссу-geus, — парная, начинается от седалищной ости и крестцово-остистой связки и прикрепляется к латеральному краю копчика и верхушке крестца. Мышца укрепляет заднюю часть диафрагмы таза.
Фасции промежности. Поверхностная фасция промежности, fascia perinei super-ficialis, нижняя и верхняя фасция мочеполовой диафрагмы, fascia diaphragmatis urogentitdlis inferior, нижняя и верхняя фасция диафрагмы таза, fascia diaphragmatis pelvis, висцеральная фасция таза, fascia pelvis viscerdlis.
Сосуды и нервы промежности. Кровоснабжение промежности осуществляется за счет ветвей внутренней (глубокой) половой артерии, которая из полости таза выходит через большое седалищное отверстие, огибает седалищную ость, а затем через малое седалищное отверстие входит в седалищно-прямокишечную ямку, где отдает несколько крупных ветвей: нижнюю прямокишечнуюартерию, промежностную артерию и дорсальную артерию полового члена или клитора. Венозная кровь оттекает по одноименным венам во внутреннюю подвздошную вену. Лимфатические сосуды впадают в поверхностные паховые лимфатические узлы. Иннервация промежности осуществляется по ветвям полового нерва: по нервным волокнам нижних прямокишечных нервов, промежностных нервов, а также заднепроходно-копчиковых нервов — ветви копчикового нерва.
№41 Анатомия брюшины в полости мужского и женского таза. Ее отношение к прямой кишке, мочевому пузырю, матке и другим органам, расположенным в полости таза.
studfiles.net
Яичник
Яичник, ovarium, - парная половая железа, плоское овальное тело длиной в среднем 2,5 см. В яичнике выделяют две поверхности: медиальную, fades medialis, и латеральную, fades lateralis, а между ними - два края: задний, свободный, margo liber, и передний, прикрепленный к брыжейке, margo mesovaricus, а также два конца: нижний, маточный, extremitas uterina, связанный с маткой яичника, и верхний, трубный, extremitas tubaria, обращенный к бахроме маточной трубы. К нему прикрепляется один из торочок, а также брюшинная связка, которая подвешивает яичник, lig. suspensorium ovarii. На брыжеечной крае находятся ворота яичника, hilum ovarii, через которые проходят сосуды и нервы. Яичник прикреплен короткой брыжейкой, mesovarium, до заднего листка широкой связки матки. Яичник располагается в малом тазу. Его продольная ось проходит почти вертикально. Боковой своей поверхностью яичник обращен к боковой стенке таза, при среднем - до брюшинной полости малого таза и заполняющих его органов. У новорожденных девочек яичник имеет цилиндрическую форму. Процесс спуска яичника с поясничную области в таз у них еще не закончен, и он лежит высоко, как правило, у входа в таз. В течение первого месяца жизни яичник спускается в таз, а до двухлетнего возраста принимает окончательное положение. Яичник образован мозговым веществом, medulla ovarii, который состоит из соединительной ткани, разветвленных в ней сосудов и нервов и коры. cortex ovarii, включая большое количество первичных яичниковых фолликулов. foliculi ovariiprimarii. Внешне яичник покрыт плотной соединительнотканной капсулой, выстланной слоем недействующего зачаточного эпителия. После рождения девочки образование первичных фолликулов прекращается. При достижении половой зрелости проходит преобразования первичных фолликулов в зрелые формы - пузырчатые яичниковые фолликулы, folliculi ovarii vesiculosi. При этом процесс роста первичного фолликула и превращение его в пузырчатый завершается разрывом последнего и выходом из яичника в свободную брюшную полость яйцеклетки, которая затем попадает в маточную трубу, где и происходит ее созревание. Фолликул, который освободился, заполняется кровью, а затем сморщивается, зарастает соединительной тканью и превращается в желтое тело, corpus luteum. Последний производит некоторое время гормон прогестерон, а затем подвергается обратному развитию. Клетки зарастающие фолликул производят гормональные вещества - эстрогены. Яичники хорошо проявляются при поясничном сканировании, которые выглядят образованиями овальной формы. Размеры их колеблются в среднем около ЗО мм в длину, 20 мм в толщину и 25 мм в ширину (Б. И. Зыбин, 1982). Они расположены в зоне, прилегающей к боковым стенкам и дну матки. С помощью ультразвуковой техники различают центральную гомогенную частичку яичника и периферическую - гетерогенную. В период постменопаузы проходят инволютивные изменения, поэтому их выявление затрудняется. С помощью ультразвукового обследования осуществляют наблюдение за ростом и созреванием фолликула. Уже на 5-7 день наблюдают поспевающие фолликулы в виде эхонегативного образования округлой формы диаметром 8-10 мм, который в середине менструального цикла увеличивается до 19-22 мм.Кровоснабжение яичника осуществляется яичниковой артерией, a. ovarica. Венозный отток проходит через яичниковые вены.
Лимфатические сосуды отводят от яичников лимфу во внутренние подвздошные и поясничные лимфатические узлы. Иннервация яичника осуществляется ветвями яичникового сплетения, plexus ovaricus. Надяичник и прияичникНадьяичник, epoophoron, и прияичник, paroophoron, расположенные между листками широкой связки матки. Надьяичник залегает вдоль трубного края яичника и состоит из поперечных протоков и продольной пролива.
Прияичник - небольшое рудиментарное тело, состоящее из покореженных канальцев. ГинекологияБолезни яичниковЖенское здоровьеФиброма яичникаФибромиома яичникаКератома яичникаРак яичниковСаркома яичниковТекома яичникаВторичные опухоли яичникаanatomija.vse-zabolevaniya.ru