Доброкачественные заболевания молочной железы
Доброкачественные заболевания молочной железы (фиброкистоз, фиброаденома)
Доброкачественные заболевания молочной железы являются частыми и наблюдаются у 50% женщин, чаще — в молодом возрасте. Решение о выполнении биопсии при выявлении образования в молочной железе базируется на факторах риска злокачественного заболевания у пациенток. Более 2/3 опухолей молочной железы в репродуктивном возрасте являются доброкачественными, тогда как 50% образований, которые пальпируются в молочной железе у женщин в постменопаузе, являются малигнизирующими.
Фиброкистозная болезнь
Эпидемиология. Фиброкистозные изменения молочной железы включают широкий спектр клинических проявлений вследствие чрезмерного стромального ответа на действие гормонов и факторов роста. Они включают кистозные изменения, узловатость, стромальную пролиферацию и эпителиальную гиперплазию. При отсутствии атипичной гиперплазии фиброкистозные изменения не ассоциируются с возрастанием риска рака молочной железы. Пик заболеваемости наблюдается 32 и 40 годами, хотя фиброзно-кистозные изменения могут персистировать в течение всей жизни женщины.
Диагностика. Пациентки с фиброкистозный болезнью жалуются на огрубение, боль и чувствительность молочной железы. Могут иметь место несколько локальных симптоматические зон в обеих молочных железах, которые очень варьируют в течение менструального цикла. Ультрасонография и маммография выполняются при подозрении на малигнизирующий характер поражения.
Лечение. Симптомы фиброзно-кистозной болезни молочных желез часто регрессируют при уменьшении употребления пациенткой никотина и кофеина. Улучшить симптомы у многих пациенток могут:
- высокие дозы витамина Е (600 МЕ в день в течение 8 недель),
- масло первоцвета,
- мастодинон,
- мастогран.
Прогестины могут использоваться как орально, так и вагинально, и ректально (в суппозиториях), а также местно в виде гелевых аппликаций на молочные железы. Это:
- дюфастон,
- утрожестан,
- прожестогель.
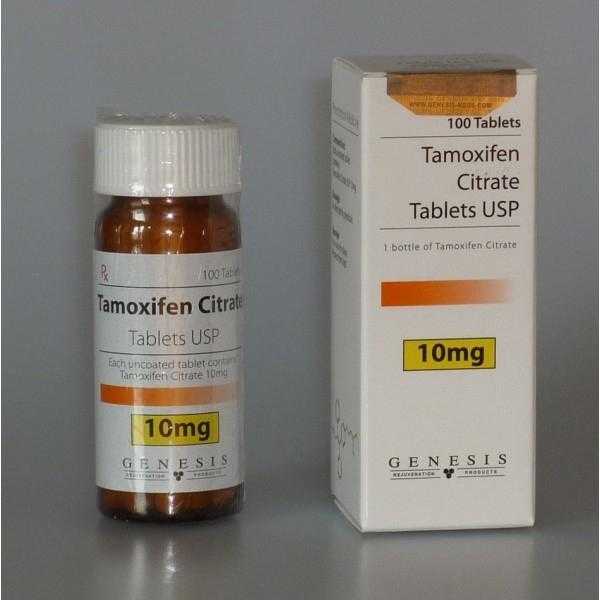
Если симптомы персистируют или усиливаются, назначают даназол (данол) по 200-400 мг / день в течение 4-6 мес. Побочные эффекты даназола связаны с его андрогенным действием и включают аменорею, увеличение массы тела, гирсутизм, снижение тембра голоса, акне и дисфункцию печени. Другим возможным вариантом лечения является применение тамоксифена, 10-20 мг 1 раз в день с 5-го по 25-й день цикла в течение 4 мес. Антиэстрогенный эффект тамоксифена заключается в связывании эстрогеновых рецепторов (селективный модулятор эстрогеновых рецепторов). Некоторые авторы предлагают применение бромкриптина (Парлодела) дозой 2,5 мг / день.
Фиброаденома
Эпидемиология. Фиброаденомы молочной железы являются доброкачественными опухолями с эпителиальным и стромальным компонентом. Они являются наиболее частым заболеванием молочных желез у женщин в возрасте до 32 лет.
Диагностика. Фиброаденомы часто пальпируются при объективном обследовании молочных желез как округлые, четко очерченные, подвижные твердые поражения, которые являются губчатыми и безболезненными, диаметром 1-5 см. Поражение более 5 см называют гигантскими фиброаденомы и требуют исключения диагноза листовидной цистосаркомы. Они обычно являются солитарными (одиночными), но могут наблюдаться и многочисленные поражения, которые являются билатеральные в 25% случаев. Эти образования обычно подлежат изменениям в течение менструального цикла, беременности и применения оральных контрацептивов.
Лечение. Молодым пациенткам с классическими симптомами фиброаденомы и отсутствия рака молочной железы в семейном анамнезе рекомендуют обследование. При подозрении на злокачественное поражение, отягощенном семейном анамнезе, выполняют аспирационную биопсию. При больших размерах или подозрительных данных аспирационной биопсии выполняют эксцизии образования в пределах здоровых тканей (эксцизионная биопсия) с целью удаления опухоли и определения гистологического диагноза.
Листовидная цистосаркома
Листовидная цистосаркома является редким вариантом фиброаденомы и представлена опухолью с эпителиальной и стромальной пролиферацией. Эта опухоль более частая у женщин в постменопаузе, хотя может встречаться в любом возрасте.
Диагностика. Это поражения имеет вид большого выпяченного подвижного образования. Окружающая кожа может быть:
- эритематозной,
- теплой,
- блестящей,
- «налитой».
Образование обычно имеет размер 4-5 см, гладкие и четко очерченный, характеризуется быстрым ростом. Большинство из этих поражений являются доброкачественными, но некоторые специалисты причисляют листовидную цистосаркому к поражению с низким малигнизирующим потенциалом. Некоторые опухоли проявляют высокий малигнизирующий, настоящий саркоматозный потенциал. Гистологическое исследование подтверждает диагноз.
Лечение. Клиническое течение листовидной цистосаркомы непредсказуемо, и 10% опухолей могут содержать злокачественные клетки. Итак, лечение заключается в широкой локальной эксцизии в пределах +1 см здоровых тканей для маленьких опухолей и простой мастэктомии — для больших поражений.
Внутрипротоковая папиллома
Эпидемиология. Внутрипротоковая папиллома является доброкачественным солитарным поражением, охватывающий эпителиальный слой молочных протоков. Внутрипротоковая папиллома является наиболее частой причиной кровянистых выделений из сосков молочной железы при отсутствии патологических объемных образований.
Диагностика. Внутрипротоковая папиллома обычно манифестирует кровянистыми выделениями из сосков молочной железы у женщин в постменопаузе. Серозно-кровянистые выделения подлежат цитологическому исследованию для исключения диагноза инвазивного папиллярного рака, который имеет подобные симптомы в 20-30% случаев. Для идентификации поражения врач должен открыть пораженный пролив.
Лечение. Окончательную диагностику и лечение выполняют при эксцизии пораженных протоков после их идентификации при объективном исследовании. Внутрипротоковая папиллома редко озлокачествляются.
Эктазия молочных протоков (плазмоцитарный мастит)
Эпидемиология. Эктазия молочных протоков (плазмоцитарный мастит) представляет собой подострое воспаление проточной системы, вызывает расширение молочных протоков. Имеет место плазмоцитарная инфильтрация и значительный перифокальный воспалительный процесс вокруг протоков. Это поражения чаще всего имеет место в менопаузе и постменопаузе.
Диагностика базируется на наличии липких зеленоватых выделений из соска, боли в молочной железе, смещении (ретракции) соска, выявлении патологических образований под ареолой. Поражение охватывает многочисленные молочные протоки и часто является двусторонним.
Обязательными методами исследования, кроме данных объективного обследования, является маммография, эксцизионная биопсия для исключения диагноза рака молочной железы.
Лечение заключается в локальной эксцизии зоны воспаления, иногда с экстенсивным удалением субареолярных молочных протоков.
www.eurolab.ua
Лекция 8: доброкачественные заболевания молочных желез
В настоящее время наблюдается рост заболеваемости раком молочной железы (РМЖ). К сожалению, на наш взгляд, помимо общеизвестных причин отрицательной динамики по этому показателю, на первое место выходит недостаточная профилактика доброкачественных заболеваний молочных желез (ДЗМЖ). Основная часть гинекологов или не знает, или не умеет, или не желает заниматься патологией молочных желез (МЖ), хотя чаще всего, именно гинеколог является первым специалистом, к которому обращается женщина с данной проблемой. По сложившейся традиции диагностикой и терапией заболеваний этого органа занимаются онкологи. Очевидно в связи с этим основное внимание уделяется злокачественным заболеваниям МЖ, которым посвящено огромное количество научной литературы.
Чрезвычайно важным является то обстоятельство, что заболеваемость некоторыми формами рака желудка, пищевода, шейки матки заметно снижается во многих странах мира, в отношении других форм рака существенной динамики уровня заболеваемости не наблюдается, тогда как статистические данные свидетельствуют о неуклонном росте заболеваемости РМЖ и смертности от этой патологии почти во всех экономически развитых странах, составляя во Франции 28 % от всех случаев злокачественных заболеваний, в США - 29 %, в Швеции - 24 %, в Японии - 13,9 %.[1]
В период с 1970 по 1990 гг. заболеваемость РМЖ в России возросла с 40,0 до 64,2 %. При этом, предполагается, что к концу 2000 г. число возникающих новых случаев РМЖ утроится по сравнению с 1970 г. [2] Во многих клинико-эпидемиологических исследованиях было показано, что РМЖ встречается в 3-5 раз чаще на фоне ДЗМЖ и в 30-40 раз чаще при узловых формах мастопатии с явлениями пролиферации эпителия молочных желез. В связи этим доброкачественные заболевания МЖ могут являться возможным фоном возникновения рака молочных желез.[1]
В последние годы отмечена тенденция к увеличению числа ДЗМЖ, которые диагностируются у каждой 4-й женщины в возрасте моложе 30 лет. У пациенток старше 40 лет различные патологические состояния МЖ выявляются в 60 % случаев. При этом наиболее часто наблюдаются диффузные формы фиброзно-кистозной мастопатии (ФКМ), узловые формы мастопатии диагностируются у 20 % женщин позднего репродуктивного возраста, фиброаденомы - у 18 %, РМЖ - у 2 % женщин
По определению ВОЗ (1984), мастопатия представляет собой фиброзно-кистозную болезнь, характеризующуюся нарушением соотношения эпителиального и соединительно-тканного компонентов, широким спектром пролиферативных и регрессивных изменений тканей МЖ .
Мастопатии представляют собой группу гетерогенных заболеваний, имеющих сложную клиническую и гистологическую картину, что весьма затрудняет не только диагностику, но и терминологическое обозначение диффузных процессов. Если по поводу классификации узловых образований значительных разногласий у специалистов не возникает, то в отношении диффузных форм имеются определенные сложности, не позволяющие учесть довольно широкий спектр изменений в жестких классификационных рамках.
В клинической практике до сих пор широко распространена тенденция относить острые и хронические воспалительные процессы, патологические процессы, патологическую секрецию, нарушение развития желез и другие процессы к фиброзно-кистозной болезни.
Заболевания МЖ вне беременности, объединяемые общим термином «мастопатия», называют также дисгормональными дисплазиями. Данный термин, не отличающийся точностью, отражает в какой-то степени патогенез и отчасти морфологические изменения. На сегодняшний день существует большое число классификаций дисгормональных дисплазий, каждая из которых более или менее полно отражает прогрессивные и регрессивные изменения.
В последние годы предложена клинико-рентгенологическая классификация, удобная в клинической практике и позволяющая выделить диффузные и узловые формы, которые диагностируются на рентгенограммах, при ультразвуковом сканировании и морфологическом исследовании.
1. Диффузная форма ФКМ:
диффузная мастопатия с преобладанием кистозного компонента,
диффузная мастопатия с преобладанием фиброзного компонента,
смешанная форма диффузной мастопатии,
склерозирующий аденоз.
2. Узловая форма ФКМ.
Выраженность этих процессов определяется условно, по соотношению сединительнотканного, железистого компонентов и жировой ткани.
ФКМ является доброкачественным заболеванием. Однако у ряда пациенток данная патология может явиться промежуточной стадией в развитии злокачественного процесса. Поскольку доброкачественные заболевания и рак молочных желез имеют много общих этиологических факторов и патогенетических механизмов, факторы риска развития мастопатий и РМЖ во многом идентичны.
В настоящее время выявлено большое количество факторов, способствующих возникновению патологии МЖ, что позволяет выделить контингент женщин с повышенным риском развития заболевания. Прежде всего необходимо отметить наследственный фактор ( наличие доброкачественных и злокачественных заболеваний у родственниц по материнской линии). К факторам риска репродуктивного анамнеза относятся раннее наступление менархе и поздний возраст менопаузы, нарушение менструальной функции, поздний возраст менопаузы, нарушение менструальной функции, поздний возраст первой беременности, отсутствие, короткий или очень продолжительный период грудного вскармливания, позднее начало половой жизни. Известно, что повышенное потребление животных жиров, продуктов с высоким содержанием холестерина, сахара, витаминная недостаточность, избыточная масса тела ассоциируются с повышенным риском заболеваний МЖ. К факторам, повышающим риск развития патологии МЖ, относятся предшествующие заболевания женских половых органов, хронический гепатит, заболевания щитовидной железы, сахарный диабет, ожирение, предшествующая патология молочных желез (мастит, внутрипротоковая папиллома). Употребление фармакологических препаратов (пролактинстимулирующие средства, препараты группы раувольфии и др.), облучение, психические травмы могут также являться причинными факторами развития заболевания МЖ. К факторам, оказывающим защитное действие, относятся ранние роды (20-25 лет), кормление грудью, количество родов (более двух) с полноценной лактацией.
МЖ являются частью репродуктивной системы женщины, развитие и функция их находится под контролем эндокринной системы. Ткань МЖ служит мишенью для половых гормонов, пролактина, соматотропного и плацентарных гормонов, а также гормонов других эндокринных желез. Помимо эстрогенов и прогестерона на развитие МЖ в пубертатном периоде, их функцию в репродуктивном возрасте, во время беременности и в периоде постменопаузы оказывают регулирующее действие более 15 гормонов.
В течение менструального цикла происходят циклические изменения уровня пролиферации эпителия в альвеолах и протоках тканей МЖ, клеточного состава стромы, меняются проницаемость базальных мембран, тонус сосудов и соотношение объема артерио-венозного кровотока в каждой альвеоле, в межальвеолярных протоках и соединительнотканной строме, составляющей основу всей железы в целом. Постоянная изменчивость морфофункциональных структур и высокая чувствительность к гормональным воздействиям приводят к частому возникновению различных заболеваний МЖ. При этом могут выявляться выраженные нарушения гонадотропной функции гипофиза и, как следствие этого, эндокринно-метаболические нарушения, такие как ожирение, гиперлипидемия, изменение секреции пролактина, инсулина и т.д.
В результате исследований последних лет доказана высокая частота возникновения патологических изменений в МЖ при различных гинекологических заболеваниях. Гиперпластические процессы в МЖ часто выявляются у пациенток с миомой матки, эндометриозом, гиперпластическими заболеваниями эндометрия и т.д. Лечение указанных заболеваний не будет успешным при недиагностированной патологии МЖ.
Однако, несмотря на внедрение новых инструментальных методов верификации диагноза, гормональных и морфологических методов исследования, различных форм мастопатий, доступность МЖ для обследования и кажущаяся простота диагностики часто приводят к неправильной интерпретации данных клинического исследования, что ведет как к гипо-, так и гипердиагностике.
Первичный осмотр начинается с анализа анамнестических данных. Важное значение в понимании причин возникновения мастопатии имеют данные о перенесенных и особенно сопутствующих заболеваниях половых органов, печени и щитовидной железы. Следуют учитывать и социально-бытовые условия, поскольку известно, что одним из ведущих причинных факторов возникновения мастопатии является длительный психический стресс. Как было уже сказано, у части больных мастопатия проявляется на фоне генетической предрасположенности, в связи с чем важно установить характер заболеваниях женских половых органов МЖ. Уточняют жалобы (время их появления, связь с менструальным циклом, наличие выделений из сосков, их цвет, консистенцию, длительность и постоянство). Затем проводят осмотр и мануальное исследование, при котором изучается степень формирования желез, форма, размеры, состояние кожных покровов и соска, наличие кожных рубцов, втяжений, выбуханий, пигментации и т.д.
Проводится поверхностная и глубокая пальпация желез и региональных лимфатических узлов с целью определения консистенции, симметричности, наличия уплотнений, их характера, распространенности, наличия отека и соотношения с окружающими тканями. Особое внимание уделяют пальпации имеющихся узловых образований: определяют их размер, плотность, однородность, количество, подвижность, связь с подлежащими тканями, кожей, проверяют возможность смещения кожи, фиксируют любые кожные изменения в зоне образования регионарных отделах. Обязательно проводят исследование подмышечных зон с целью выявления увеличенных лимфатических узлов.
Основным методом объективной оценки состояния МЖ является рентгеномаммография. Эта методика позволяет своевременно распознать патологические изменения в молочных железа в 95-97 % случаев, поэтому маммография рассматривается как ведущий метод скрининга. Особенно велика роль метода в обнаружении непальпируемых опухолей в так называемой доклинической фазе их развития. Маммография позволяет обнаружить опухоли, не выявленные другими методами исследования, в том числе и пальпацией, позволяет выявить злокачественные опухоли на фоне диффузных и узловых доброкачественных образований, а также уточнить размеры и локализацию опухоли, оценить динамику процесса на фоне консервативной терапии.
Как правило, маммографию выполняют в двух проекциях (прямой и боковой) на 8-10 день менструального цикла. Кроме несомненных достоинств метода, необходимо подчеркнуть и пределы его возможностей. Так, ложно-отрицательные результаты составляют 12-24 %. Столь высокий процент связан с тем, что у молодых женщин, особенно в период беременности и лактации, на интенсивном плотном фоне железы узлы опухоли часто не различимы. На этом основании часть исследователей считают нецелесообразным проведение маммографии женщинам моложе 30 лет. Вместе с тем на маммограмах хорошо распознаются раковые опухоли размером более 1 см у женщин с достаточно выраженными инволютивными изменениями, т.е. у женщин старше 40 лет, тогда как в более молодом возрасте при хорошо развитой, плотной железистой паренхиме возможности выявления опухолевых образований заметно снижаются. В настоящее время во всем мире принято, начиная с 35 лет проводить маммографическое исследование 1 раз в 2 года( при отсутствии показаний для более частого обследования), после 50 лет - 1 раз в год. Исключением являются кормящие, беременные и подростки, которым маммография назначается только по показаниям.
В последнее время в литературе появились сообщения о том, что регулярная маммография может способствовать развитию индуцированного РМЖ. Однако серьезные исследования, в том числе отечественные, опровергли это заключение. В 1991 г. на Международном симпозиуме по маммографии в Москве были продемонстрированы данные о риске маммографического скрининга. Было обнаружено, что при регулярном ежегодном проведении маммографии 2 млн. женщин лишь в одном случае был диагностирован индуцированный РМЖ. По данным некоторых авторов, 80% непальпируемых новообразований в МЖ выявляются при проведении первичной маммографии. В рентгенологическом исследовании МЖ большое значение имеют прицельные снимки. Они проводятся в тех случаях, когда на обзорных снимках в двух проекциях не удается получить изображение всей молочной железы и пальпируемое образование не выявляется на обзорных снимках.
Ультразвуковая диагностика дополняет и уточняет картину патологического процесса, полученную с помощью других методов исследования. УЗИ было предложено в качестве вспомогательного исследования в 1951 году., но широкое применение нашло лишь с 80-х годов. Данный метод позволяет с высокой точностью распознавать узловые образования (особенно кисты), оценить диффузные изменения. Однако диагностическая эффективность УЗИ при диагностике опухолей менее 1 см составляет 58 %. Кроме того, эхография имеет ряд серьезных недостатков: невозможность различать микрокальцинаты, являющиеся одним из первых признаков малигнизации, диагностировать небольшие опухоли, низкая информативность при оценке диффузных изменений, трудности распознавания опухолей на фоне жировой ткани. Все это позволяет использовать УЗИ лишь как дополнительный метод в сочетании с рентгенологическим. Совместное их использование позволяет увеличить точность дигностики различных заболеваний МЖ до 97 %. Ультразвуковую и рентгенологическую маммографию целесообразно считать не альтернативными, а взаимодополняющими методами, которые должны широко использоваться в диагностическом алгоритме заболеваний МЖ.
Довольно широкое распространение в 70-е годы получил метод термографии, принцип действия которого основан на разности температур кожных покровов над поврежденными и неповрежденными участками, что связано с особенностями кровообращения здоровых и патологически измененных тканей. Все патологические процессы в молочной железе сопровождаются повышением температуры и соответственно на термограммах появляются гипертермические зоны. Раковая опухоль, обладая повышенным метаболизмом, выделяет больше тепла по сравнению с окружающими тканями, вследствие чего на термограммах появляются очаги гипертермии. Нужно отметить, что причина повышения температуры при доброкачественных процессах недостаточно изучена. Однако не только опухоли, но и дисгормональные гиперплазии приводят к возникновению очаговой гипертермии. Абсолютная безвредность, возможность неограниченных контрольных исследований, простота и относительная доступность данного метода привлекли внимание многих исследователей. Однако низкая разрешающая способность, невозможность детализации структуры молочных желез, трудности в выявлении небольших, особенно глубоко расположенных узлов позволяют относить данный метод лишь к вспомогательным.
Компьютерная и магнито-резонансная томография недостаточно информативны при патологии мягких тканей и очень дороги, в связи с чем применение их ограничено.
Для диагностики патологических изменений в молочных ходах применяют метод дуктографии или контрастной маммографии. Контрастное вещество вводится в расширенный молочный проток при помощи тонкой иглы, после чего проводится маммография в двух проекциях с последующим выявлением сектора, в котором находится патологическое образование. Данная методика применяется при наличии выделений из сосков и в случаях, когда причина выделений не может быть установлена с помощью клинических методов и бесконтрастной маммографии. Дуктография проводится при наличии у женщин серозных, серозно-геморрагических выделений, которые чаще всего обусловлены внутрипротоковыми папилломами и реже раком молочных желез.
Этот метод позволяет оценить диаметр, направление и контуры протоков. Становятся доступными внутрипротоковые новообразования, их размеры, количество и форма. Выраженность протоков зависит от возраста и особенностей развития железистой ткани. В области соска ширина протока составляет в среднем 2-3 мм.
Основными признаками заболеваний молочных желез являются дефекты наполнения, деформации протоков, их сужение или расширение. При наличии папиллом дефект наполнения имеет округлую или овальную форму с четкими контурами. Внутрипротоковый рак характеризуется дефектом наполнения с нечеткими и неровными контурами. Если при бесконтрастной маммографии семиотика доброкачественных и злокачественных опухолей довольно специфична, то при дуктографии в большинстве случаев можно лишь выявить анатомический субстрат без необходимой для диагноза информации о его доброкачественности или злокачественности. Однако вследствие достаточно высокого риска малигнизации внутрипротоковых папиллом в большинстве случаев при их выявлении возникает необходимость в хирургическом вмешательстве. Противопоказанием к дуктографии является воспалительный процесс.
Следует отметить, что у 5-6 % женщин с патологией молочных желез наблюдаются выделения из сосков. Причиной выделений в 70-80 % случаев являются неонкологические заболевания. Обязательным является проведение исследования мазков отпечатков выделений из сосков. Цитологическое заключение является наиболее информативным при постановке правильного диагноза.
Для диагностики ФКМ используют пункционную биопсию с последующим цитологическим и морфологическим исследованием биоптата. Под УЗ-контролем в патологическое образование вводят иглу со шприцем. Под визуальным контролем на экране аппарата иглу продвигают вглубь для более полного получения материала из разных участков уплотнения. Введение иглы под контролем датчика позволяет более точно брать материал из разных участков опухолевидных образований, одновременно изучая их морфоструктуру на экране. При необходимости проводят пункционное цитологическое обследование лимфатических узлов и других патологических образований. Достоверность цитологического диагноза РМЖ при исследовании пунктата составляет 90-98 %, при этом в 60% случаев возможно установление гистологической формы опухоли. Сочетание маммографии с цитологической диагностикой не только улучшает клиническую диагностику, повышая число правильных диагнозов до 90% и более, но и дает клиницисту сведения, которые позволяют дифференцированно использовать наиболее рациональные методы лечения в каждом конкретном случае.
Наиболее часто среди доброкачественных образований МЖ встречаются кисты. По данным разных авторов, они выявляются в 60% случаев и чаще у женщин в возрасте от 40 до 59 лет. Вместе с тем, несмотря на кажущуюся безопасность заболевания, в 1-3 % случаев в полости кисты могут развиваться пристеночные разрастания злокачественной или доброкачественной природы, что еще раз подчеркивает необходимость ранней диагностики, существенным образом влияющей на выбор и объем лечебных мероприятий.
Гистологическое исследование считается одним из самых важных методов оценки патологического процесса. Точность диагностики составляет 90-100 %.
Так как патология МЖ зачастую представляет собой гормонально-зависимый процесс, определение гормонального статуса является важным компонентом в комплексном обследовании женщин с заболеваниями МЖ для правильного выбора лечебной тактики.
В первую очередь определяют уровень пролактина в крови, поскольку данные многочисленных исследований свидетельствуют о связи между повышенной секрецией пролактина и ростом числа заболеваний МЖ. Имеются сообщения, что у большинства нелеченных больных с диффузной мастопатией содержание пролактина в крови находится на верхней границе нормы.
Поиск скрининговых тестов, позволяющих с определенной степенью достоверности судить о вероятности развития патологических процессов в МЖ, в последние два десятилетия обогатился открытием опухолевых маркеров. Данные литературы свидетельствуют о повышенном уровне опухолевых маркеров в группах женщин с выраженнными диффузными формами мастопатий. Определение уровня маркеров с целью прогнозирования возникновения патологии молочных желез более рационально проводить у пациенток, имеющих генетические или анамнестические факторы предрасположенности к развитию злокачественного процесса или с пролиферативными формами мастопатий. По данным ряда авторов, такие онкомаркеры, как раково-эмбриональный антиген (РЭА), высокомолекулярные антигены СА 125 и СА 19-9, муциноподобный раково-ассоциированный антиген (МРА) позволяют осуществить мониторинг эффективности проводимого лечения.
Таким образом, в настоящее время достигнут значительный прогресс в изучении причин патологии МЖ и разработке методов диагностики. В арсенале диагностических средств имеется множество методик, свидетельствующих об интенсивных попытках оптимизировать диагностический процесс, найти всесторонние подходы к наиболее раннему и точному распознаванию патологических изменений МЖ. Однако на сегодняшний день основным методом диагностики заболеваний МЖ остается рентгеномаммография.
Среди онкологов и гинеколов традиционно занимающихся проблемой доброкачественных заболеваний молочных желез, сложилось пессимистическое отношение к лечению различных форм мастопатии, что объясняется необходимостью длительного проведения лечебных мероприятий и достижением у большинства пациенток лишь временного улучшения наряду с отсутствием объективных критериев оценки лечения.
В связи с этим до сих пор не существует определенного алгоритма лечения фиброзно-кистозной болезни в виду сложности определения ведущих факторов патогенеза этого заболевания. Если в арсенале онкологических препаратов существует огромный спектр медикаментов, то для доброкачественных заболеваний молочных желез до последнего времени практически не было высокоэффективных препаратов для лечения и профилактики заболеваний МЖ.
В течение многих лет препараты йода, сборы трав использовались как основные средства для лечения ДЗМЖ.
Комплекс лекарственных трав обладает мочегонным, седативным, иммуномодулирующим, спазмолитическим действием и может быть рекомендован пациенткам с мастопатией. Однако недостатком фитотерапии является относительная непродолжительность клинического эффекта. [3]
Прожестожель - это гель для трансдермального применения на область молочных желез. Основным инградиентом препарата является натуральный прогестерон. Накожные аппликаторы на область МЖ применяются с целью повысить концентрацию натурального прогестерона в рецепторах тканей МЖ и таким образом воздействовать на состояние железистого эпителия и сосудистой сети.
Препарат назначают по 2,5 мг путем нанесения на кожу каждой МЖ 1-2 раза в день в непрерывном режиме или с 16 по 25-й день менструального цикла на протяжении 3-6 месяцев.
По данным Тагиевой Т.Т.[3] значительное улучшение субьективных симптомов при применении прожестожеля отмечалось у большинства пациенток к концу 2-го месяца применения препарата.
На фоне проведенного лечения у 40-45 % женщин наблюдали положительную клиническую динамику, преимущественно к 3-му месяцу наблюдения в виде уменьшения плотности, тяжистости и напряжения тканей, а также ослабления болезненности при пальпации.
Литература:
Прилепская, Т.Т. Тагиева.\\ Заболевания молочных желез. Возможности диагностики. Вестник Рос. Ассоц. Акушеров- гинекологов. М.,2000, ¹ 4, С. 72 - 78.
Иванов О.А.\\ Маммология.1994. № 3.С.10-13.
Тагиева Т.Т. \\ Доброкачественные заболевания молочных желез у женщин позднего репродуктивного возраста. Гинекология. М.,2001, № 3,С.107-110.
studfiles.net
Какие бывают доброкачественные заболевания молочной железы, что делать?
Какие бывают доброкачественные заболевания молочной железы, что делать?
Сегодня в большинстве случаев доброкачественные заболевания молочной железы успешно диагностируются и лечатся. Мастопатия – это состояние груди, которое сопровождается болевыми ощущениями и образованием уплотнений. Это доброкачественное новообразование, однако оно может переродиться и в злокачественную опухоль. Возникает мастопатия чаще всего в возрасте до 30 лет, обычно это связано с гормональными нарушениями, большим количеством абортов, наличием воспалительных заболеваний половых органов, непродолжительной лактацией.
Различают диффузную и узловую мастопатию. Симптомы заболевания следующие: болезненное набухание груди, выделения из сосков (серозные, зеленоватые, бурые). Перед менструацией уплотнения увеличиваются, а когда менструация начинается – уменьшаются. При пальпации ощущаются уплотнения.
В случае дальнейшего развития заболевания уплотнения становятся постоянными и при пальпации обнаруживаются более твердые участки (выросты). Диагностировать мастопатию можно с помощью маммографии, УЗИ, термографии (чаще используется у женщин до 25 лет). Всегда проводится гистологическое исследование уплотнений.
При начальной стадии заболевания проводятся физиотерапевтические процедуры (под наблюдением онколога). Нормальная половая жизнь, беременность, роды, правильное кормление ребенка на этой стадии может привести к исчезновению симптомов заболевания. Диффузную форму мастопатии лечат комплексно, назначают витамины, препараты общетонизирующего действия и др.
При наличии узловой мастопатии обязательно проводится гистологическое исследование, секторальная резекция. Тот участок молочной железы, в котором будет обнаружен процесс новообразования клеток, удаляется хирургическим методом. Однако это не всегда приводит к полному выздоровлению и в некоторых случаях может развиться рак молочной железы. В связи с этим больные мастопатией должны находиться под наблюдением онколога и 1-2 раза в год проходить осмотр. Помимо этого необходимо проводить самообследование 1-2 раза в месяц.
Фиброаденома – это небольшое плотное образование, которое состоит из соединительной и железистой ткани. Чаще всего она встречается в молодом возрасте, нередко у подростков. Хотя и крайне редко, но фиброаденома может перейти в саркому или рак. При фиброаденоме уплотнения легко смещаются и имеют четкие границы. Образовываться уплотнения могут в одной или обеих молочных железах (иногда может быть несколько фиброаденом в одной груди). Уплотнения как правило не вызывают никаких неприятных ощущений. Иногда фиброаденома может возникать на фоне диффузной мастопатии.
В период беременности уплотнения могут увеличиваться, а во время менопаузы уменьшаться. Обнаружить фиброаденому можно при самообследовании: прощупывается твердый, подвижный, крупный, болезненный шарик. В отличие от рака или мастопатии при обследовании лежа опухоль не исчезает. Лечится фиброаденома хирургическим способом. Проводится операция под местной анестезией, однако есть вероятность повторного возникновения опухоли. Поэтому если результаты биопсии показали, что опухоль доброкачественная, остальные уплотнения можно не удалять.
Кисты молочной железы – это полостные образования, заполненные жидкостью. Есть мнение, что кисты могут образовываться в результате полученных травм, однако точные причины их образования неизвестны. Из-за кист в молочной железе возникают боли. Путем дренажа из кисты удаляют жидкость, что уменьшает боль. Эту жидкость обязательно отправляют на гистологический анализ. Если в течение 3 месяцев после проведения дренажа киста появляется снова или жидкость, отправленная на анализ, содержит кровь, она коричневого цвета или мутная, то кисту необходимо удалить. Киста не является признаком повышенной опасности заболевания раком, однако необходимо своевременно провести обследование и лечение.
my-znahar.com
Доброкачественные заболевания молочной железы
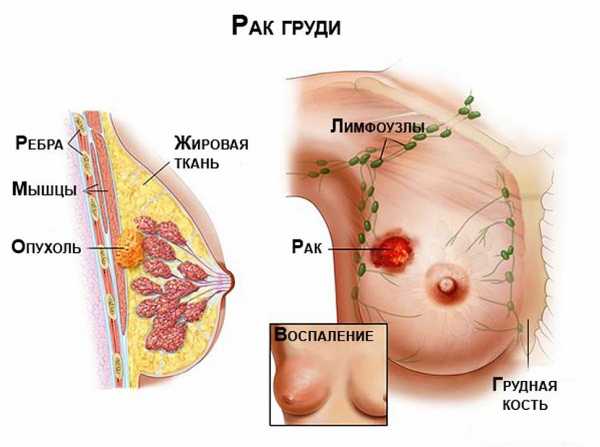
Рак молочной железы – самая распространенная злокачественная опухоль среди женщин, но более 80% всех узловых образований молочной железы носят доброкачественный характер.
Молочная железа имеет:
- 10-20 молочных протоков,
- через протоки отводится содержимое из долей,
- доля содержит 20-40 долек,
- долька содержит 10-100 альвеол.
Роль лечащего врача состоит в оценке состояния репродуктивной функции, проведение диагностики, лечения и скрининга на рак молочной железы.
Уровни лимфатических узлов
- Уровень I – расположены латерально по отношению к малой грудной мышце,
- уровень II – расположены в глубине по отношению к малой грудной мышце,
- уровень III – расположены медиально по отношению к малой грудной мышце.
Обследование молочной железы
1. Осмотр
- Форма молочной железы
- положение руки
2. пальпация
- молочной железы
- лимфатических узлов
Инструментальные методы исследования
- Маммография
= В двух проекциях
= увеличение
- УЗИ
- Соноэластография
- Биопсия
= любого подозрительного участка, видимого на маммограмме, но не выявленного при пальпации
= любого подозрительного пальпируемого образования.
Классификация доброкачественных заболеваний молочной железы Guray & Sahin, 2006
1. Пороки развития
2. Воспалительные заболевания
- Маститы
= Острый мастит
= Гранулематозный мастит
= Реакция инородного тела
= Рецидивирующий субареолярный абсцесс
- Эктазия млечных протоков
- Жировой некроз
3. Фиброзно-кистозная мастопатия
- Кисты
- Аденоз
- Эпителиальная гиперплазия
= Протоковая гиперплазия
= Дольковая гиперплазия
- Радиальный рубец
- Внутрипротоковая папиллома
4. Пролиферативные стромальные заболевания
- Диабетическая фиброзная мастопатия
- Псевдоангиоматозная стромальная гиперплазия
5. Опухоли
- Фиброаденома
- Липома
- Аденома
- Аденома соска
- Гамартома
- Гранулематозные опухоли.
Врожденные пороки развития молочных желез
- Полителия
- Синдром Поланда
- Травматические дефекты развития молочных желез
Воспалительные заболевания
Острый мастит в свою очередь бывает лактационный и нелактационный.
Внутрипротоковая папиллома
- Возраст: 45-50 лет.
- Кровянистые выделения
- С одной стороны, малых размеров
- Лечение: иссечение
- Риск заболевания раком: низкий, множественные поражения.
Фиброаденома
Риск развития РМЖ повышен в 1,9 раз. В 3 раза при множественных фиброаденомах.
- Возраст 20-49 лет.
- Плотная, безболезненная,
- С обеих сторон 15-25%
- Диагноз ставится на основании тонкоигольной биопсии.
- Лечение: наблюдение и иссечение.
Хирургические доступы:
1. Субмаммарный (инфрамаммарный) доступ – разрез под молочной железой, послеоперационный рубец в этом случае малозаметен, особенно при каплевидной форме импланта.
2. Параареолярный доступ – разрез по краю ареолы, послеоперационный рубец почти не заметен.
3. Подмышечный доступ – разрез в подмышечной области, послеоперационный рубец после такой операции может быть заметен у женщин со смуглой кожей, а также при поднятии вверх руки.
dendrit.ru