Резекция яичника что это такое
Резекция яичника — что это такое?
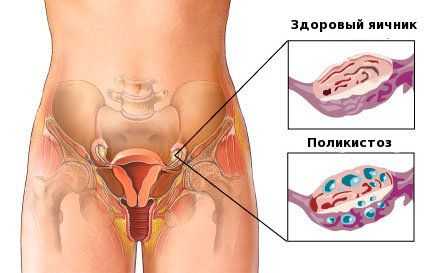
Яичники – это органы внутренней секреции, которые и позволяют женщине родить ребёнка. Именно яичники продуцируют яйцеклетку. Кроме того, яичники ответственны за выработку важнейших гормонов. Благодаря ним, женщина здорова и молода.
Между тем, резекция яичника может потребоваться в различных случаях:
- травмы;
- возникновение доброкачественной опухоли;
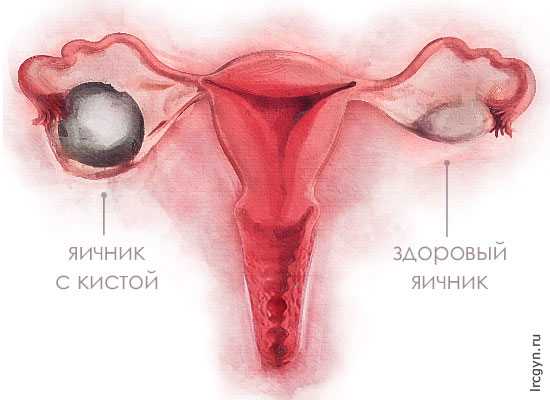
- поликистоз или единичная киста;
- апоплексия и т.д.
Безусловно, можно полностью удалить орган. Но в этом случае женщина будет обречена на страдания до конца жизни. Кроме всего прочего, женщина никогда больше не сможет иметь детей. Именно по этой причине резекция яичника в таких случаях видится единственным методом.
Как осуществляется резекция яичника?
Любое оперативное вмешательство может стать причиной объёмного повреждения органа. В результате в последующем ткань яичника может зарубцеваться и перестать вырабатывать необходимые гормоны.
Следовательно, чтобы этого не произошло, врачи разработали два типа хирургического вмешательства: лапароскопическое и лапаротомическое. Разница заключается лишь в том, что в первом случае специальные щупы вводятся в тело пациентки без разреза брюшной полости.
Хирург действует при помощи камеры и света. При этом, иссекается исключительно опухоль, которая вытаскивается из яичников при помощи тупого инструмента. Лапаротомическое вмешательство подразумевает разрезание полости с целью полного доступа.
Подобная техника имеет место быть в тяжёлых или осложнённых случаях.
Удаление кисты яичника
В этом случае необходимо действовать следующим образом. Анестезиолог погружает пациентку в наркоз. После достижения необходимого состояния один из вышеописанных способов врач достигает пораженного органа.
Киста иссекается посредством нескольких незначительных разрезов.
Однако швы на орган накладывать категорически запрещается из-за угрозы возникновения рубцовой ткани. При помощи каогулятора прекращается кровотечение и только.
Причём швы не накладываются не только на разрезы, а даже при выполнении биопсии яичника. При этой процедуре вырезается небольшая клиновидная часть органа для исследования в лаборатории.
Однако, как бы врач не пытался помочь пациентке, если вопрос стоит – спасть жизнь или не спасать, тогда орган может быть удалён полностью.
Смотрите также:
- Узнайте о том, как излечить пяточную шпору в домашних условиях.
Врачи подробно в видео расскажут о том, что такое киста яичника и как от её избавиться:
womenis.ru
Резекция яичника
Это серьезное хирургическое вмешательство и для его проведения необходимы определенные показания.
Показания к проведению этой операции:
- Доброкачественные опухолевые образования.
- Кисты: фолликулярные, эндометриоидные и тератодермоидные.
- Апоплексия.
- СПКЯ (поликистоз), если заболевание не поддается консервативной терапии.
Термин резекция определяет частичное хирургическое удаление какого-либо органа. Это органосберегающая операция, которая позволяет практически полноценно функционировать оставшейся части женских половых желез.
Яичники после операции продолжают выполнять свою основную функцию, которая заключается в дозревании яйцеклеток с последующим их циклическим выходом в маточную трубу (овуляция). Это возможно даже при частичном удалении обоих органов. Выполняется резекция яичника строго по показаниям и после всесторонней комплексной диагностики.
После операции женщина может планировать беременность, только нужно пройти курс медикаментозной терапии. В некоторых случаях оперативное вмешательство на яичниках увеличивает шансы забеременеть.
Для стимуляции овуляции при СПКЯ хирургическое вмешательство осуществляется клиновидным способом, при котором утолщенная патологическая ткань иссекается в форме треугольника. У данного метода высокая эффективность – до 89% шансов забеременеть, но такой эффект сохраняется не более года.
Еще одним хирургическим способом лечения поликистоза, а также для проведения биопсии лазером выполняются 15-25 насечек на утолщенном участке с целью дать яйцеклеткам покинуть яичник. Эффективность методики – 72%.
На сегодняшний день частичное удаление в большинстве хирургических клиник выполняется с помощью лапароскопической методики, что дает возможность свести к минимуму травматизацию тканей, а также различные последствия и послеоперационные осложнения (расхождение швов, инфицирование и кровотечение).
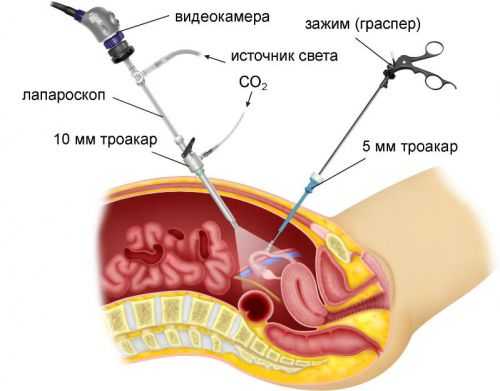
Резекция яичника с помощью лапароскопа заключается в выполнении трех-четырех маленьких (до 1,5см) разрезов внизу живота. В разрезы вводятся троакары, инструменты и камера. Хирург инструментами проводит манипуляции, наблюдая за ними на мониторе. Разрезы по окончании процедуры ушиваются и через время становятся практически незаметными.
Резекция яичника лапароскопическим способом обычно проходит и переносится хорошо. В некоторых ситуациях возможны такие последствия, как ранний климакс, инфекционный или спаечный процесс, кровотечение, грыжа.
После операции болевой синдром может сохраняться на протяжении недели, постепенно уменьшаясь.
Если интенсивность боли увеличивается, об этом должен знать врач, поскольку возможно развитие послеоперационных последствий. Через неделю после лапароскопии снимаются швы, полностью пациентки восстанавливаются через три-четыре недели – это намного меньше, чем после лапаротомии (традиционная операция с помощью скальпеля).
Беременность после резекции яичников
Это может быть интересно:
Как забеременеть, если не получается?Благодаря тому, что при частичном удалении остается часть органа и практически не нарушается функциональное его состояние, существует возможность без проблем забеременеть после резекции яичников. Если проводилась резекция матки и яичников, то тогда возможность физиологического течения беременности и последующих родов определяется объемом удаления матки.
Уже через две недели после резекции может быть овуляция. Но, если проводится послеоперационная гормонотерапия, то овуляция может не наступить в течение месяца. Все подобные нюансы нужно обговаривать с лечащим врачом.
Современная медицина позволяет беременеть даже тем женщинам, у которых полностью удалены обе железы. Хотя такие пациенты не имеют собственных половых клеток, они могут воспользоваться либо донорскими либо собственными яйцеклетками, если те были получены и заморожены накануне операции. Естественно, беременность возможна только в программе ЭКО. При этом женщине требуется не только подсадка в матку эмбриона, но и гормональная заместительная терапия.
Лечение после резекции яичников
Дальнейшая консервативная медикаментозная терапия после того, как была проведена частичная резекция яичника, направлена на предотвращение повторного развития объемного образования или кисты, присоединения вторичной бактериальной инфекции, а также на скорейшее восстановление функциональной активности репродуктивной системы женщины. Повторная операция требует более тщательной консервативной терапии, так как она может привести к значительному нарушению функциональной активности всей репродуктивной системы.
Отзывы женщин после проведенной лапароскопической операции положительные, что связано с минимальным периодом восстановления и реабилитации.
Это может быть интересно:
Как забеременеть, если не получается?ены на этот вид хирургического вмешательства варьируют в зависимости от возможностей медицинской клиники, а также профессионализма и опыта хирурга-гинеколога.
Если после резекции яичника у вас возникли трудности с зачатием ребенка, вы можете обратиться в клинику «АльтраВита». Мы специализируемся на решении проблем женского и мужского бесплодия. Обычно для наступления беременности достаточно назначения консервативной терапии гормональными препаратами.
Если же восстановление фертильности с помощью лекарственных средств окажется невозможным, вам будут предложены другие методы преодоления бесплодия. Позвоните в клинику, чтобы записаться на консультацию к гинекологу, и получить прогноз относительно восстановления репродуктивной функции.
altravita-ivf.ru
Резекция что это такое
- Виды операции и показания к ней
- Методы выполнения резекции яичников
- Подготовка к вмешательству
- Как проводится операция?
- Последствия и послеоперационный период
Если в результате гормональных нарушений у женщины происходит накопление жидкости под наружными оболочками яичника – развивается киста, или в нем обнаруживаются злокачественные клетки, лечащий гинеколог порекомендует удалить патологический участок.
Оперативный путь лечения может быть также избран при синдроме поликистозных яичников, если необходимо сохранить детородную функцию пациентки. Во всех этих случаях гинекологи говорят, что нужна резекция яичниковой ткани.
Что такое резекция яичника?
Это оперативное вмешательство, при котором в одном или в обоих органах удаляется (иссекается) только поврежденный участок, а здоровые ткани остаются нетронутыми. Такая операция не подразумевает полное удаление этих репродуктивных желез, поэтому в большинстве случаев способность женщины к зачатию сохраняется. Более того, иногда резекцию яичника выполняют для того, чтобы увеличить шансы наступления беременности.
Выполняется вмешательство по строгой необходимости и только после комплексного обследования женщины – чтобы свести к минимуму риск послеоперационных осложнений. При желании забеременеть после операции может назначаться терапия, побуждающая женские половые железы к усиленной выработке яйцеклеток.
Виды операции и показания к ней
Выделяют три основных вида оперативных вмешательств на яичниках:
- Частичная резекция.
- Клиновидная резекция.
- Оофорэктомия.
Частичная резекция яичника
Это отсечение части органа. Она проводится для лечения таких заболеваний, как:
- единичная яичниковая киста, когда она достигают значительных размеров и не реагируют на проводимые консервативные методы лечения;
- дермоидная киста;
- кровоизлияние в яичниковую ткань;
- выраженное воспаление органа, особенно когда произошло его пропитывание гноем;
- подтвержденная предварительной биопсией (проколом и изъятием части нездоровой ткани) доброкачественная опухоль яичника, например, цистаденома;
- травма органа, в том числе и при предшествующей операции, например, на кишечнике или мочевыводящих путях;
- разрыв овариальной кисты с кровотечением в брюшную полость;
- перекрут ножки овариальной кисты, что сопровождается сильными болями;
- внематочная яичниковая беременность, когда эмбрион развивается сверху на органе.
Клиновидная резекция
При поликистозе яичников резекция чаще всего выполняется клиновидным способом. Ее цель – простимулировать овуляцию. Это становится возможным, когда во время операции из яичника вырезают треугольный (клиновидный) кусочек ткани, чье основание направлено к капсуле органа, которая при этом заболевании утолщена. Так сформировавшиеся яйцеклетки смогут покинуть яичник и встретить сперматозоид. Эффект от такой операции сохраняется в течение 6-12 месяцев и составляет 84-89%.
Недавно был изобретен другой метод хирургического лечения поликистоза. Вместо клиновидной резекции начали выполнять точечные насечки на утолщенной оболочке яичника – чтоб дать возможность яйцеклеткам выйти. Такие разрушения производятся в количестве 15-25 штук в каждом, с помощью лазерной или электрической энергии. Эффективность данного метода – около 72%.
Клиновидная резекция яичника применяется не только для лечения поликистоза. Подобное вмешательство выполняется и при необходимости выполнения биопсии. В этом случае, когда УЗИ обнаруживает плотное образование на овариальной ткани, для исключения рака иссекается треугольный участок, который после исследуется под микроскопом.
Оофорэктомия
Полное удаление яичников резекцией не называют. Это – оофорэктомия. Ее планируют при раке яичников (тогда и маточные трубы, и часть матки удаляют), при больших кистах у женщин после 45 лет, при абсцессе железы, который образовался после инвазивного вмешательства и при распространенном эндометриозе.
К оофорэктомии могут перейти при изначальном планировании частичной резекции овариальной ткани – если во время операции оказалось, что это не ретенционная киста, а железистая псевдомуцинозная кистома. В последнем случае у женщин после 40 лет вообще удаляют обе репродуктивные железы – во избежание их ракового перерождения.
Резекция обоих яичников будет проводиться при развитии в обоих из них кист, особенно эндометриоидных, при железистых псевдомуцинозных кистомах. Если обнаружена папиллярная кистома, которая опасна своим высоким риском ракового перерождения, удаляют оба яичника у женщин любого возраста.
Методы выполнения резекции яичников
Овариальная резекция может выполняться двумя методами: лапаротомическим и лапароскопическим.
Лапаротомическое иссечение органа проводится через разрез длиной не менее 5 см, выполняемый скальпелем. Резекция выполняется при непосредственном визуальном контроле обычными инструментами: скальпелем, зажимом, пинцетом.
Лапароскопическая резекция яичников выполняется следующим образом. В нижней части живота выполняется 3-4 разреза длиной не более 1,5 см. В них вставляются трубки из медицинской стали – троакары. Через один из них в живот нагнетается стерильный газ (кислород или углекислый газ), который будет отодвигать органы друг от друга. Через второе отверстие будет введена камера. Она станет передавать изображение на экран, и на него будут ориентироваться хирурги-гинекологи при выполнении операции. Через прочие разрезы вводятся небольшие инструменты, которыми и выполняют нужные действия. После проведения необходимых действий углекислый газ удаляется, разрезы ушиваются.
Читайте также: Лапароскопия при кистах яичников
Подготовка к вмешательству
Перед операцией нужно тщательно обследоваться: сдать общеклинический, биохимический анализы крови, определить в ней наличие антител к вирусам, которые могут снижать свертываемость крови (гепатиты B и C) или понижать иммунную защиту (ВИЧ). Нужны также кардиограмма и флюорограмма.
Как лапаротомическое, так и лапароскопическое вмешательство проводятся под общим наркозом, при котором расслабляются все мышцы, в том числе и находящиеся между желудком и пищеводом. В результате содержимое желудка может быть заброшено в пищевод, а оттуда – в дыхательные пути, из-за чего может развиться пневмония. Поэтому перед операцией нужно прекратить прием пищи, приняв последний раз пищу в 8 часов вечера (не позже), а жидкости – в 22:00.
Кроме того, потребуется очистить кишечник: ведь хирургическое вмешательство на время затормозит перистальтику кишечника, поэтому образованные в нем каловые массы будут всасываться в кровь, отравляя организм. Чтобы этого не случилось, нужно выполнить очистительные клизмы. Делаются они прохладной водой вечером и утром накануне – до чистой воды.
Как проводится операция?
Вмешательство выполняется под общим наркозом, поэтому после попадания на операционный стол и введения препаратов в вену женщина засыпает и перестает что-либо чувствовать.
Тем временем, оперирующий гинеколог выполняет или один большой (лапаротомический) или несколько маленьких (лапароскопических) разрезов, и с помощью инструментов производится следующее:
- Освобождение органа и его кисты (опухоли) от лежащих рядом органов и спаек.
- Наложение зажимов на подвешивающую связку яичника.
- Разрез яичниковой ткани, который проходит немного выше, чем патологически измененная ткань.
- Прижигание или ушивание кровоточащих сосудов.
- Ушивание оставшейся железы с помощью рассасывающей нити.
- Осмотр второго яичника и органов малого таза.
- Проверка на наличие кровоточащих сосудов, окончательное их ушивание.
- Установка дренажа (дренажей) в полость малого таза.
- Сшивание разрезанных тканей, через которые вводился инструмент.
Пациентку предупреждают, что даже при запланированном лапароскопическом вмешательстве, в случае или подозрения на рак, или при обширном гнойном воспалении или пропитывании кровью, гинекологи могут перейти к лапаротомическому доступу. В данном случае жизнь и здоровье пациентки ставятся в приоритет перед более скорым восстановлением ее яичника после резекции, которое отмечается при лапароскопической операции.
Последствия и послеоперационный период
Проводимая минимально травматичными методами (лапароскопией), с удалением минимально возможного количества ткани, операция обычно проходит гладко. Последствиями резекции яичника могут стать только наступление климакса вскорости после операции – если было удалено много ткани с обоих органов, или ускорение его наступления – так как исчезла та ткань, из которой могли бы появиться новые яйцеклетки.
Вторым частым последствием являются спайки – сращения между кишечником и репродуктивными органами. Это – вторая причина, почему может не наступать беременность после резекции яичников (первая – удаление большого количества яичниковой ткани).
Могут развиваться и осложнения. Это инфицирование органов малого таза, гематомы, послеоперационные грыжи, внутреннее кровотечение.
Боли после резекции яичника начинаются уже через 5-6 часов, в связи с чем женщине, находящейся в стационаре, делают обезболивающий укол. Такие инъекции выполняют еще 3-5 суток, после чего боль должна уменьшаться. Если болевой синдром сохраняется уже больше недели, об этом нужно уведомить врача – это говорит о развитии осложнений (скорее всего, спаечной болезни).
Швы снимают на 7-10 сутки. Полное восстановление после операции происходит за 4 недели при лапароскопическом вмешательстве, за 6-8 – при лапаротомическом.
После проведения операции наблюдается выделение крови из влагалища, что напоминает менструацию. Интенсивность выделений должно уменьшаться, а длительность такой реакции организма – около 3-5 дней. Месячные после резекции яичников редко приходят вовремя. Их задержка на 2-21 день считается нормальной. Более длительное отсутствие менструации требует консультации у врача.
Овуляция после резекции яичников обычно наблюдается через 2 недели. Об этом можно узнать по данным измерения базальной температуры или по данным фолликулометрии (УЗИ). Если врач назначил принимать гормональные препараты после операции, то ее в этот месяц может и не быть вовсе, но об этом нужно спрашивать у лечащего гинеколога.
Можно ли забеременеть после резекции яичников?
Если не удалено большое количество овариальной ткани, то можно. Даже при поликистозе это возможно, и даже нужно, иначе через 6-12 месяцев шанс забеременеть снизится, а через 5 лет и вовсе возможен рецидив заболевания.
Только в первые 4 недели после операции, половые контакты нужно будет исключить для нормального заживления оперированной ткани, а потом, возможно, еще 1-2 месяца нужно будет принимать гормональные противозачаточные средства. В этот же период нужно обратить активное внимание на профилактику спаечной болезни: активный двигательный режим, физиотерапию, богатая клетчаткой диета.
Если через 6-12 месяцев беременность не наступает, нужно обратиться к врачу и исключить вариант трубного бесплодия.
ginekolog-i-ya.ru
Показания
Абсолютные показания:
- Злокачественные опухоли.
- Хронические язвы с подозрением на малигнизацию.
- Декомпенсированный стеноз привратника.
Относительные показания:
- Хронические язвы желудка с плохим ответом на консервативное лечение (в течение 2-3 месяцев).
- Доброкачественные опухоли (чаще всего множественный полипоз).
- Компенсированный или субкомпенсированный стеноз привратника.
- Ожирение тяжелой степени.
Противопоказания
Противопоказаниями к операции являются:
- Множественные отдаленные метастазы.
- Асцит (возникающий, как правило, из-за цирроза печени).
- Открытая форма туберкулеза легких.
- Печеночная и почечная недостаточность.
- Тяжелое течение сахарного диабета.
- Тяжелое состояние пациента, кахексия.
Подготовка к операции
Если операция проводится в плановом порядке, предварительно назначается тщательное обследование больного.
- Общие анализы крови и мочи.
- Исследование свертывающей системы.
- Биохимические показатели.
- Группа крови.
- Фиброгастродудоденоскопия (ФГДС).
- Электрокардиограмма (ЭКГ).
- Рентгенография легких.
- Ультразвуковое исследование органов брюшной полости.
- Осмотр терапевта.
Экстренная резекция возможна в случае сильного кровотечения или прободения язвы.
Перед операцией применяется очистительная клизма, промывается желудок. Сама операция, как правило, длится не более трех часов с применением общего наркоза.
Как проходит операция?
Производится верхняя срединная лапаротомия.
Резекция желудка состоит из нескольких обязательных этапов:
- I этап – ревизия брюшной полости, определение операбельности.
- II — мобилизация желудка, то есть придание ему подвижности путем отсечения связок.
- III этап – непосредственно отсечение необходимой части желудка.
- IVэтап – создание анастомоза между культей желудка и кишечника.
После завершения всех этапов операционная рана зашивается и дренируется.
Виды резекции желудка
Вид резекции у конкретного пациента зависит от показаний и расположения патологического процесса.
Исходя из того, какой объем желудка планируется удалить, больному может быть проведена:
- Экономная резекция, т.е. удаление от одной трети до половины желудка.
- Обширная, или типичная резекция: удаление около двух третей желудка.
- Субтотальная резекция: удаление 4/5 объема желудка.
- Тотальная резекция: удаление более 90% желудка.
По локализации иссекаемого отдела:
- Дистальные резекции (удаление конечного участка желудка).
- Проксимальные резекции (удаление входного отдела желудка, его кардиальной части).
- Срединная (удаляется тело желудка с оставлением его входного и выходного отделов).
- Частичная (удаление только пораженной части).
По виду формируемого анастомоза различают 2 основных метода — резекции по Бильрот I и Бильрот II, а также их различные модификации.
Операция по Бильрот I: после удаления выходного отдела культю желудка соединяют прямым соединением «выходной конец культи – входной конец двенадцатиперстной кишки». Такое соединение наиболее физиологично, но технически такая операция довольно сложная, главным образом из-за плохой подвижности двенадцатиперстной кишки и несоответствия диаметров этих органов. Применяется в настоящее время редко.
Резекция по Бильрот II: предусматривает ушивание культи желудка и двенадцатиперстной кишки, формирование анастомоза «бок в бок» или «конец в бок» с тощей кишкой.
Резекция язвы желудка
При язвенной болезни во избежание рецидивов стремятся резицировать от 2/3 до 3/4 тела желудка вместе с антральным и пилорическим отделом. В антральном отделе продуцируется гормон гастрин, который повышает продукцию хлорводородной кислоты в желудке. Таким образом, мы производим анатомическое удаление зоны, которая способствует повышенной секреции кислоты.
Однако оперативное вмешательство по поводу язвы желудка было популярным лишь до недавнего времени. На смену резекции стали приходить органосохраняющие оперативные вмешательства, такие как иссечение блуждающего нерва (ваготомия), который регулирует продукцию соляной кислоты. Данный вид лечения применяется у тех пациентов, у которых наблюдается повышенная кислотность.
Резекция желудка при раке
При подтвержденной злокачественной опухоли производят объемную резекцию (как правило, субтотальную или тотальную) с удалением части большого и малого сальника, для предупреждения рецидива заболевания. Также необходимо обязательно удалить все лимфатические узлы, прилежащие к желудку, так как они могут содержать раковые клетки. Эти клетки могут метастазировать в другие органы.
Удаление лимфоузлов значительно удлиняет и усложняет операцию, однако, в конечном счете, это снижает риск рецидива рака и предотвращает метастазирование.
Кроме того, при обнаружении прорастания рака в соседние органы, часто встает необходимость комбинированной резекции – удаления желудка с частью поджелудочной железы, пищевода, печени или кишечника. Резекцию в этих случаях желательно делать единым блоком с соблюдением принципов абластики.
Продольная резекция желудка
Продольная резекция желудка (ПРЖ, другие названия — «слив», рукавная, вертикальная резекция) – это хирургическая операция по удалению боковой части желудка, сопровождающаяся уменьшением его объема.
Продольная резекция желудка – это относительно новый способ резекции. Впервые данная операция была проведена в США около 15 лет назад. Операция быстро набирает популярность во всем мире как самый эффективный способ лечения ожирения
Хотя при ПРЖ и удаляют значительную часть желудка, все естественные клапаны его (сфинктер кардиального отдела, привратник) при этом оставляют, что позволяет сохранить физиологию пищеварения. Желудок из объемного мешка преобразуется в достаточно узкую трубку. Происходит достаточно быстрое насыщение относительно небольшими порциями, в результате пациент потребляет намного меньше пищи, чем до операции, что способствует стойкой и продуктивной потере веса.
Еще одной немаловажной особенностью ПРЖ является то, что удаляется участок, в котором вырабатывается гормон грелин. Этот гормон отвечает за чувство голода. При снижении концентрации этого гормона пациент перестает испытывать постоянную тягу к еде, что опять же приводит к потере веса.
Работа пищеварительного тракта после операции достаточно быстро возвращается к своей физиологической норме.
Пациент может рассчитывать на потерю веса, равную около 60% от лишнего веса, который имелся у него перед операцией. ПЖР становится одной из самых популярных операций по борьбе с ожирением и заболеваниями пищеварительного тракта.
По отзывам пациентов, перенесших ПРЖ, у них буквально началась новая жизнь. Многие, махнувшие на себя рукой, долгое время безуспешно пытавшиеся похудеть, обрели уверенность в себе, стали активно заниматься спортом, наладили личную жизнь. Операция выполняется, как правило, лапароскопическим методом. На теле остаются лишь несколько небольших шрамов.
Лапароскопическая резекция желудка
Данный вид операций называют также «хирургией минимального вмешательства». Это означает, что оперативное вмешательство проводят без больших разрезов. Врач использует особый инструмент, который называется лапароскоп. Через несколько проколов в брюшную полость вводятся хирургические инструменты, которыми и выполняется сама операция под контролем лапароскопа.
Специалист, имеющий большой опыт, с помощью лапароскопии может удалить какую-то часть желудка или же целиком весь орган. Желудок удаляется через небольшой разрез не более 3 см.
Появились данные о проведении трансвагинальных лапароскопических резекций у женщин (желудок удаляется через разрез во влагалище). В этом случае никаких шрамов на передней брюшной стенке не остается.
Резекция желудка, проводимая с помощью лапароскопии, несомненно, имеет большие преимущества перед открытой. Она отличается менее выраженным болевым синдромом, более легким течением послеоперационного периода, меньшим числом послеоперационных осложнений, а также косметическим эффектом. Однако эта операция требует применения современной сшивающей аппаратуры и присутствия у хирурга опыта и хороших лапароскопических навыков. Обычно лапароскопическая резекция желудка выполняется при осложненном течении язвенной болезни и неэффективности применения противоязвенных препаратов. Также лапароскопическая резекция – это основной метод проведения продольной резекции.
При злокачественных опухолях лапароскопическая операция не рекомендована.
Осложнения
Среди осложнений, возникающих во время проведения самой операции и в раннем послеоперационном периоде, необходимо выделить следующие:
- Кровотечения.
- Занесение инфекции в рану.
- Шок.
- Перитонит.
- Тромбофлебит.
В более позднем послеоперационном периоде может возникнуть:
- Несостоятельность анастомоза.
- Появление свищей в месте сформированного соустья.
- Демпинг-синдром (синдром сброса) является наиболее частым осложнением после гастрэктомии. Механизм связан с быстрым поступлением недостаточно переваренной пищи в тощую кишку (так называемый «провал пищи») и вызывает раздражение ее начального отдела, рефлекторную сосудистую реакцию (снижение сердечного выброса и расширение периферических сосудов). Проявляется сразу после еды дискомфортом в эпигастрии, резкой слабостью, потливостью, учащением сердцебиения, головокружением вплоть до обморока. Вскоре (примерно через 15 минут) эти явления постепенно проходят.
- Если резекция желудка проводилась насчет язвенной болезни, то может случиться ее рецидив. Почти всегда рецидивные язвы локализуются на слизистой оболочке кишки, которая прилежит к анастомозу. Появление язв анастомоза – это обычно следствие некачественно проведенной операции. Чаще всего пептические язвы образуются после операции по Бильрот-1.
- Рецидив злокачественной опухоли.
- Может наблюдаться снижение веса. Во-первых, это обуславливается уменьшением объема желудка, что сокращает количество принимаемой пищи. А во-вторых, больной стремится сам уменьшить количество съеденной пищи во избежание появления нежелательных ощущений, связанных с демпинг-синдромом.
- При проведении резекции по Бильрот II может возникнуть так называемый синдром приводящей петли, в основе возникновения которого лежат нарушения нормальных анатомо-функциональных отношений пищеварительного тракта. Проявляется распирающими болями в правом подреберье и желчной рвотой, приносящей облегчение.
- После операции нередким осложнением может являться железодефицитная анемия.
- Гораздо реже встречается B12-дефицитная анемия вследствие недостаточной выработки в желудке фактора Касла, с помощью которого этот витамин всасывается.
Питание, диета после резекции желудка
Питание больного сразу после операции осуществляется парентерально: внутривенно вводятся солевые растворы, растворы глюкозы и аминокислот.
В желудок после операции вводится назогастральный зонд для отсасывания содержимого желудка, а также через него могут вводиться питательные растворы. Зонд в желудке оставляется на 1-2 суток. Начиная с третьих суток, если в желудке не наблюдается застойных явлений, можно давать больному не слишком сладкий компот маленькими порциями (20–30 мл), отвар шиповника около 4–6 раз в день.
Далее переходят на полужидкую протертую пищу (пюре, овощные бульоны, жидкие каши, слизистые супы). Еда для питания больного в послеоперационном периоде должна готовиться только на пару.
В дальнейшем рацион питания будет постепенно расширяться, однако необходимо учесть важное условие – больным должна будет соблюдаться специальная диета, сбалансированная по питательным веществам и исключающая грубую трудноперевариваемую пищу. Пища, которую принимает больной, должна быть термически обработана, употребляться маленькими порциями и не должна быть горячей. Полное исключение из рациона питания соли является еще одним условием диеты.
Объем порции пищи – не более 150 мл, а частота приема – не менее 4-6 раз в день.
В этом списке представлены продукты, строго запрещенные после операции:
- Любые консервы.
- Жирные блюда.
- Маринады и соленья.
- Копченые и жареные продукты.
- Сдоба.
- Газированные напитки.
Пребывание в стационаре обычно составляет две недели. Полная реабилитация занимает несколько месяцев. Кроме соблюдения диеты рекомендуется:
- Ограничение физических нагрузок в течение 2-х месяцев.
- Ношение послеоперационного бандажа на это же время.
- Прием витаминных и минеральных биодобавок.
- При необходимости – прием соляной кислоты и ферментных препаратов для улучшения пищеварения.
- Регулярное наблюдение для раннего выявления осложнений.
Пациентам, перенесшим резекцию желудка, необходимо помнить, что адаптация организма к новым условиям пищеварения может занимать 6-8 месяцев. По отзывам пациентов, перенесших данную операцию, первое время наиболее выражены потеря веса, демпинг-синдром. Но постепенно организм приспосабливается, пациент приобретает опыт и четкое представление, какой режим питания и какие продукты он переносит лучше всего.
Через полгода – год вес постепенно приходит в норму, человек возвращается к нормальной жизни. Совсем необязательно после такой операции считать себя инвалидом. Многолетний опыт резекции желудка доказывает: жить без части желудка или даже полностью без желудка можно.
При наличии показаний операция резекции желудка проводится бесплатно в любом отделении абдоминальной хирургии. Однако необходимо серьезно подходить к вопросу выбора клиники, ибо исход операции и отсутствие послеоперационных осложнений в очень большой степени зависит от квалификации оперирующего хирурга.
Цены на резекцию желудка в зависимости от вида и объема операции колеблются от 18 до 200 тыс рублей. Эндоскопическая резекция обойдется несколько дороже.
Рукавная резекция с целью лечения ожирения в принципе не входит в перечень бесплатной медпомощи. Стоимость такой операции от 100 до 150 тыс. рублей (лапароскопический способ).
Видео: продольная резекция желудка после операции
operaciya.info
История[править | править код]
Первая успешная резекция желудка была проведена Теодором Бильротом 29 января 1881 года по поводу рака привратника желудка. Следующая успешная операция была выполнена первым ассистентом Бильрота — Wolfler 8 апреля 1881 года. Этот пациент был первым из тех, кто жил после операции по поводу рака желудка пять лет.
Суть операции[править | править код]
Когда говорят просто «резекция желудка», то имеют в виду дистальную резекцию желудка — удаление нижних 2/3 и 3/4 его. Одним из вариантов этой операции является удаление антральной части желудка, составляющей около 1/3 всего желудка, а также субтотальная резекция, при которой удаляется почти весь желудок, остаётся только участок шириной в 2-3 см в верхней его части. Проксимальной резекцией желудка называют удаление верхней его части вместе с кардией, нижняя часть сохраняется в различной степени. В исключительных случаях, например в целях удаления доброкачественной опухоли, производится кольцевидная сегментарная резекция желудка: нижняя и верхняя части желудка сохраняются, средний же его сегмент удаляется. Полное удаление желудка называется гастрэктомией или тотальной гастрэктомией.
Дистальная гастрэктомия, гастропилорэктомия — то же самое, что и типичная резекция желудка — удаление 65-70 % нижней части желудка. Анатомически удаляется почти половина тела желудка, антральная часть его и привратник.
Цель резекции желудка различна в зависимости от показаний для операции. Два наиболее частых заболевания, по поводу которых она производится, — это карцинома и пептическая язва.
Цель операции при раке желудка[править | править код]
Рак желудка в ранней стадии — одна из наиболее легко оперируемых и в то же время наиболее трудно распознаваемых опухолей. Перед хирургом стоит задача радикально устранить все опухолевые ткани в интересах ликвидации метастазов. Наиболее частые пути распространения рака желудка:
- распространение в пределах стенки желудка;
- непосредственный переход на соседние с желудком органы;
- лимфогенные метастазы;
- гематогенные метастазы;
- канцероматозная имплантация брюшины.
С хирургической точки зрения, особенно большое значение имеют первые три вида распространения опухолей. Примерно в 10 % случаев рака желудка показана резекция 2/3 желудка. Примерно в 60 % случаев рака желудка приходится производить субтотальную резекцию, так как только этот объем вмешательства предоставляет возможность для удаления широкой лимфатической сети.
Цель операции при пептической язве[править | править код]
Резекция при пептической язве желудка имеет следующие две основные цели. С одной стороны, в ходе этой операции необходимо удалить из организма болезненный, чреватый опасностями патологический участок — язву, а с другой стороны, следует предотвратить рецидив язвы на сохраняющейся здоровой желудочно-кишечной стенке. В настоящее время благодаря успехам антихеликобактерной терапии резекция, имеющая ряд серьёзных осложнений, применяется редко, обычно в случае язв большого размера или осложнившихся тяжёлым рубцовым стенозом желудка.
Техника операции[править | править код]
Существует огромное количество различных способов резекции желудка и восстановления желудочно-кишечного тракта (ЖКТ). В 1881 году Теодор Бильрот провёл резекцию желудка, в которой для восстановления непрерывности ЖКТ наложил анастомоз между оставшейся верхней культёй желудка и культёй двенадцатиперстной кишки. Этот способ получил название Бильрот I. Также в 1885 году всё тем же Бильротом был предложен ещё один способ восстановления непрерывности ЖКТ путём наложения анастомоза между оставшейся культёй желудка и тощей кишкой. Культя двенадцатиперстной кишки ушивалась. Этот способ получил название Бильрот II. Эти способы применяются до сих пор, но в последние годы повсеместно господствует стремление оперировать по способу Бильрот I, и только при невозможности выполнить эту операцию прибегают к способу Бильрот II.
Основные методы[править | править код]
- по Бильрот I — формирование анастомоза между культёй желудка и 12-перстной кишкой по типу «конец-в-конец». Преимущества метода:
- сохранение анатомо-физиологического пути пищи;
- адекватная резервуарная функция культи желудка;
- отсутствие прямого контакта слизистой оболочки желудка со слизистой оболочкой тощей кишки, что полностью исключает образование пептических язв соустья.
- техническая простота и быстрота выполнения операции
Недостатки: возможность натяжения тканей в области анастомоза культи желудка и двенадцатиперстной кишки и наличие в верхней части гастроэнтероанастомоза стыка трёх швов. Обе особенности могут привести к прорезыванию швов и вызвать несостоятельность анастомоза. При соблюдении правильной техники операции можно избежать влияния этих неблагоприятных факторов.
- по Бильрот II — наложение широкого анастомоза между культёй желудка и начальной частью тощей кишки по типу «бок-в-бок». Применяется обычно в случае невозможности создать гастроэнтероанастомоз предыдущим способом.
- по Гофмейстеру-Финстереру — модификация предыдущего способа. Культя двенадцатиперстной кишки при этом способе ушивается наглухо, анастомоз (несколько более узкий за счёт частичного ушивания проксимальной части культи желудка) накладывается между культёй желудка и тощей кишкой в изоперистальтическом направлении по типу «конец-в-бок». Петлю тощей кишки подводят к культе желудка позади поперечной ободочной кишки через отверстие в её брыжейке. В настоящее время признано, что этот способ имеет много недостатков: одностороннее выключение из пищеварительного тракта двенадцатиперстной кишки, угроза недостаточности швов культи двенадцатиперстной кишки, развитие послеоперационных осложнений: синдрома приводящей петли, демпинг-синдрома, дуоденогастрального рефлюкса с развитием хронического атрофического гастрита.
- по Ру — ушивание проксимального конца двенадцатиперстной кишки, рассечение тощей кишки с формированием анастомоза между культёй желудка и дистальным концом тощей кишки. Проксимальный конец тощей кишки (с двенадцатиперстной кишкой) при этом соединяется («конец-в-бок») со стенкой тощей кишки ниже места гастроеюнального анастомоза. Этот способ обеспечивает профилактику дуоденогастрального рефлюкса.
- по Бальфуру
Литература[править | править код]
- Литтманн И. Оперативная хирургия. — 3-е (стереотипное) издание на русском языке. — Будапешт: Издательство Академии наук Венгрии, 1985. — С. 424-448. — 1175 с.
- Кованов В.В. Оперативная хирургия и топографическая анатомия. — 4-е издание, дополненное. — М.: Медицина, 2001. — С. 345-351. — 408 с. — 20 000 экз. — ISBN 5-225-04710-6.
- Юдин С.С. Этюды желудочной хирургии. — М.: Медгиз, 1955. — 15 000 экз.
ru.wikipedia.org
Суть операции
По сути, во время резекции желудка удаляется значительная часть этого органа – от 1/4 до 2/3 объема. Показанием для такого радикального действия служат:
- злокачественная опухоль (рак желудка);
- рубцовый стеноз;
- наличие предраковых полипов;
- незаживающая язва желудка, лечение которой не дало результатов, либо прободение язвы.
В некоторых случаях данный метод применятся для борьбы с тяжелой формой ожирения.
Основные методы и техника операции
При проведении операции пораженный участок желудка удаляется, а непрерывность желудочно-кишечного тракта восстанавливается. Происходит это двумя способами.
- Заключается в соединении культи желудка с двенадцатиперстной кишкой путем анастомоза (по принципу «конец в конец»). Этот метод носит название резекция желудка по Бильроту I (названа в честь Теодора Бильрота – выдающегося немецкого хирурга, впервые проведшего данную операцию в 1881 г. ).
- Резекция желудка по Бильроту II (предложенная тем же врачом) – заключается в наложении переднего или заднего гастроэнтероанастомоза между культей желудка и тощей кишкой и имеет несколько классификаций (по принципу «конец в бок», «бок в бок», «бок в конец»).
Операцию проводят под общим наркозом, ее средняя продолжительность составляет 2, 5-3 часа. Спустя 2 недели снимаются швы, а полное восстановление происходит через 3-6 месяцев (в зависимости от степени поражения и объема удаленной части органа). Пациенту назначают специальную диету на все время реабилитационного периода.
Диета после резекции желудка
После операции по резекции желудка могут появиться проблемы с перевариванием пищи, поэтому после данного хирургического вмешательства следует организовать специальное питание, разделенное на несколько этапов.
Этап I
В первые дни после операции пациенту назначается голодание. Питание осуществляется посредством капельниц, затем используется зонд. Разрешаются компоты, чаи и отвары.
Этап II
На 3-й-4-й день при условии положительной динамики добавляются слизистые супы, яйца всмятку, рыбные и мясные пюре, мягкий творог и другие легкоусваиваемые продукты, которые пациент употребляет самостоятельно.
Этап III
На 5-й-6-й день в меню можно добавить каши, небольшое количество хорошо протертых овощей, омлеты, приготовленные на пару.
Этап IV
Спустя неделю после операции (если все это время пища усваивалась хорошо и не было проблем) можно переходить к расширенному рациону щадящего типа. В течение последующих двух недель восстанавливать пищеварение следует:
- нежирными мясными и рыбными блюдами с высоким содержанием белка;
- продуктами, содержащими сложные углеводы, такими как крупы, несладкие фрукты, овощи и зерновые.
Ограничить или вовсе исключить:
- легкие углеводы – сахар, сдобу, изделия кондитерского производства;
- соки промышленного и домашнего изготовления;
- консервированные продукты;
- продукты, содержащие тугоплавкие жиры (например, мясо барана).
Еда не должна содержать пищевых добавок, красителей, ароматизаторов и консервантов.
Способ приготовления пищи
Помимо выборочных продуктов в меню все блюда во время диеты должны быть приготовлены по щадящей технологии. Их можно варить, запекать или готовить на пару. Твердые продукты протирать, мясо измельчать, отдавать предпочтение различным пюре (из мяса, рыбы, картофеля и т. п. ) Такого питания необходимо придерживаться от 4-х месяцев до полугода. Питаться следует небольшими порциями до 6-ти раз в день.
Много других полезных статей вы найдете в разделе нашего сайта Медицинские термины.
elhow.ru
Что такое резекция желудка
В международном реестре заболеваний иссечение части пищеварительного органа обозначено кодом К91.1. Хирургическая операция, которая получила название «резекция», была впервые проведена в конце 19 века Теодором Бильротом. Результаты были столь успешны, что ее стали назначать при последних стадиях рака желудка, что в некоторых случаях продлевало жизнь пациентам до 5 лет.
Способы резекции, которые были предприняты этим хирургом, получили его имя и применяются до сих пор с некоторыми дополнениями, введенными другими талантливыми врачами.
По своей сути, это удаление трети или половины пищеварительного органа с дальнейшим соединением оставшейся части с пищеводом и возвращением ему здоровой работоспособности. В крайних случаях удаляется весь орган, и пищевод соединяется напрямую с кишечником.
Основными способами проведения операции являются:
- При бильроте 1 иссечению подвергаются пилорический и антральный отделы органа с последующим соединением двенадцатиперстной кишки с оставшейся частью по принципу анастомоза, по которому конец одного органа налагается на другой.
- При бильроте 2 желудок, после иссечения его части, зашивается, а конец двенадцатиперстной кишки вставляется сбоку.
Разновидности базовых способов:
- Рукавное иссечение применяется при сильной степени ожирения. При операции иссекается боковая часть пищеварительного органа без повреждения основных его областей. Желудок приобретает зауженную и слегка вытянутую форму, что позволяет значительно снизить количество поступаемой в него еды.
- При дистальном типе удаляется нижняя часть органа.
- Одна треть желудка иссекается при антральной резекции.
- При субототальной оставляется конец органа в его верхней области.
- При проксимальной удаляется верхняя область органа вместе с кардией.
- Кольцевидная резекция оставляет верхнюю и нижнюю часть желудка, удаляя его среднюю область.
Когда назначается резекция
Как крайне радикальную меру при лечении заболеваний, резекцию назначают:
- при злокачественной опухоли желудка;
- когда язва органа в тяжелой стадии;
- при рубцовом стенозе;
- язве двенадцатиперстной кишки;
- при наличии полипов в предраковом состоянии;
- крайней степени ожирения.
Продольная резекция желудка:
Масштаб иссечения и способ определяется по степени пораженных участков органа. Как правило, наиболее тяжелой и иногда опасной является резекция пищеварительного органа при раке в 4 степени.
Субтотальная резекция
Этот тип операций назначается, как крайняя мера при злокачественных или язвенных заболеваниях. В зависимости от того, насколько распространился недуг, резекция может проводиться, как эндоскопия с удалением небольшой части органа, так и субтотальная с многочисленной травматической расширенной операцией. В последнем варианте операция затрагивает не только желудок, но лимфоузлы, и соседние органы.
Субтотальная резекция назначается:
- Когда при анализах были выявлены клетки непонятного или подозрительного свойства.
- Если язвенное состояние больного не улучшилось после трехнедельного интенсивного курса терапии.
- При диагностировании раковой опухоли.
- При выявлении анемии осложненной формы.
Особенности резекции по Бильрот 2
Данный тип операции основан на том, что часть пищеварительного органа в обход привратника соединяется с тощей кишкой. Впервые резекция этого типа была проведена случайно. Так получилось, что оперируя ракового больного, доктор Бельфлер, увидев, в каком состоянии орган уже отказался что-либо с ним делать, но ассистент предложил ему попробовать создать в желудке новое отверстие и соединить его с кишечником. Операция была проведена успешно и спасла пациенту жизнь.
С тех пор этот тип резекции довели до совершенства, а с современными технологиями и курсами реабилитации больным удается избежать многих осложнений. Главной проблемой при иссечении желудка по бильрот 2 было возникновение так называемой кишечной непроходимости уже после операции. Она образовывалась из-за того, что желчь и пищеварительный сок менялись местами с пищей и поступали в желудок, вместо того, чтобы попадать в отводящее колено.
Изменить ход операции и избежать таких проблем удалось хирургу Петерсену, который первым сделал резекцию по бильроту 2 без образования петли.
Преимуществом данного вида операции является:
- Иссечение получается более обширным, но при этом не возникает натяжения и давления на швы.
- Почти полностью снижается вариант образования пептической язвы.
- Данная схема оперирования позволяет восстановить проходимость и полноценную работу органа.
Кроме положительных сторон этот тип резекции может проявить свои слабые стороны. Любые операционные вмешательства способны вызвать осложнения, которые хирурги должны предусмотреть еще при обследовании пациента в дооперационный период.
Демпинг-синдром
Как показывает медицинская статистика, у больных, которым была сделана резекция желудка, только спустя 3-5 лет ЖКТ начинает работать полноценно. Период реабилитации длится до 6 месяцев, во время которой пациент придерживается диеты, избегает физических нагрузок и носит бандаж.
Причиной такого длительно периода восстановления функций пищеварительного органа в том, что при более щадящем режиме можно избежать многих осложнений. К одним из них относится демпинг синдром.
Это состояние связано с тем, что не полностью переваренная еда поступает из пищеварительного органа в тонкий кишечник, вызывая тем самым его растяжение и повышенный кровоток в органе. Как правило, этот синдром проявляется не сразу, а спустя пару недель после операции на желудке.
Чаще всего его вызывает не соблюдение диеты, когда больной начинает поглощать больше углеводов, чем положено. Размер удаленной части органа напрямую влияет на возникновение демпинг синдрома. Чем больше был иссечение, тем вероятнее его образование. По статистике от 10 до 30% больных после резекции начинают испытывать на себе последствия операции и несоблюдение правил питания и чаще всего – это женщины.
В зависимости от того, как скоро у больного начинается приступ, демпинг синдром можно разделить на ранний, если спустя 10-30 минут после еды, и поздний – через 2 часа.
В зависимости от тяжести приступов, их делят:
- На легкий вариант, когда у больного учащается пульс и сердцебиение, повышается потливость и ощущение слабости и головокружения. Это происходит при употреблении продуктов с лактозой или фруктозу. Человек незначительно теряет в весе и чувствует легкий дискомфорт в желудке.
- Средняя степень тяжести сопровождается повышенным сердцебиением, рвотой, головокружением и сильной слабостью, требующей постельного режима в течение часа, пока симптомы не уйдут. Пациент испытывает дефицит в весе порядка 10 кг и не может полноценно работать после каждого приема еды.
- При тяжелой степени демпинг синдрома больной вынужден не только лежать после еды не менее 3 часов, но и питаться в горизонтальном положении. Он может упасть в обморок, полностью истощен физически и не может работать вовсе.
Определить наличие демпинг синдрома помогает тест на скорость опорожнения пищеварительного органа. У многих пациентов это состояние постепенно проходит самостоятельно, если убрать из питания углеводы и увеличить потребление белковой пищи, продуктов, богатых клетчаткой и пектинами.
Важно соблюдать не только питание, но и его режим, и правила, потребления еды. Порции должны быть небольшими, но часто потребляемыми, не менее 6 раз за день. Вся еда должна тщательно пережевываться, а после окончания трапезы рекомендуется прилечь минут на 20-30.
Если больной страдает тяжелой формой дампинг синдрома, то ему назначаются седативные и антигистаминные средства. Как правило, пациенты, перенесшие это послеоперационное осложнение, обязаны продолжительное время находиться под наблюдением доктора.
К сожалению, дампинг синдром не единственно возможное после резекции желудка осложнение.
Причины анастомозита
Этот воспалительный процесс начинается в послеоперационный период по ряду причин.
- Травмирование тканей при резекции.
- Слизистая плохо отреагировала на операцию.
- Инфекционное воспаление.
- Негативная реакция на материал, который использовали для швов.
Этот вид осложнения после резекции ни в коем случае нельзя запускать, а его симптомами являются:
- При легкой степени при обследовании органа может обнаружиться его отек или кровоизлияние в нем.
- Средняя степень характеризуется тяжестью в пищеварительном органе при незначительных порциях еды, рвота, после которой чувствуется облегчение и икота. Эндоскопия выявит многочисленные кровоизлияния и отек слизистой, сокращение просвета анастомоза.
- При тяжелой степени все признаки усиливаются. Рвота становится обильной, в ней появляется желчь, больной резко сбрасывает вес, а в органе выявляются обильные кровоизлияния.
Питание при иссечении желудка
Восстановление пищеварительного органа после того, как была удалена его часть – это длительный и достаточно сложный процесс. Значительно сократить время реабилитации помогает правильное питание.
Оно состоит в следующем:
- В меню должна преобладать белковая пища с небольшим количеством клетчатки и углеводов.
- Первые недели, а еще лучше месяцы, больной должен есть перетертую или полужидкую пищу, сваренную или на пару.
- После каждой еды следует принять горизонтальное положение.
- Исключить сахар из употребления, поменяв его на сорбит.
- Под запретом холодное и горячее, острое и жирное.
- Дробное питание небольшими порциями.
Диета после операции:
В меню должны преобладать следующие продукты:
- Нежирное мясо, яйца всмятку или омлет.
- Постные колбасы, перетертое до состояния паштета мясо птицы.
- Нежирная вареная или приготовленная на пару рыба.
- Обязательно ввести в рацион растительные масла, богатые омега 3, 6 и 9, например, льняное или оливковое.
- Нежирные молочные и кисломолочные продукты.
- Овощи, например, картофель, помидоры, свекла, тыква и кабачки.
- Рисовая, овсяная и гречневая каши на воде.
- Супы на овощных бульонах.
- Сладкие фрукты.
- Чай с молоком или мятой, яблочный или томатный сок, отвар шиповника.
Как правило, лечащий врач прописывает диету, исходя из состояния больного после резекции и с учетом других заболеваний. Придерживаться подобного питания необходимо не менее полугода, постепенно вводя другие продукты, но только с разрешения доктора.
Резекция пищеварительного органа – это исключительно сложная операция, назначаемая тогда, когда классические методы лечения себя не оправдали. После нее у пациента начинается другой образ жизни, где превалируют ограничения и запреты. Чтобы избежать подобной участи, следует проводить профилактические работы по состоянию ЖКТ, регулярно проходить обследования и придерживаться правил здорового питания.
gasterinfo.ru
zubi5.ru