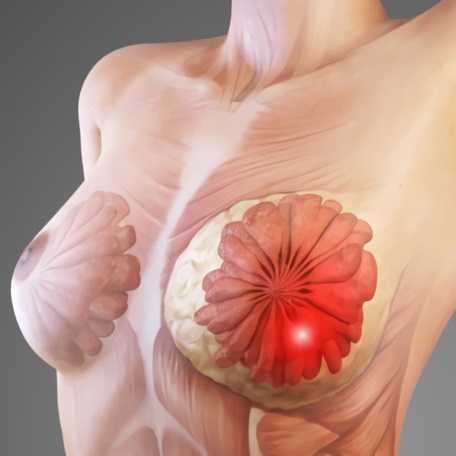
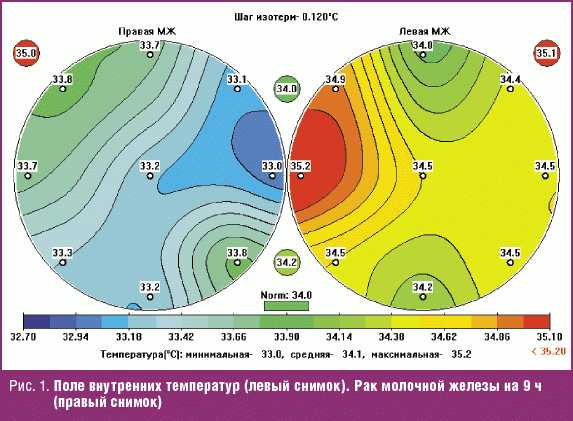
Недоразвитие молочных желез
Микромастия
Микромастия (маленькая грудь) встречается у женщин в результате недоразвития одной или обеих молочных желез, резкого уменьшения и ухудшения их формы вследствие грудного вскармливания, возрастной инволюции или похудения. Гипоплазию (недоразвитость) молочных желез можно диагностировать не ранее 15—16-лет. Одно- или двусторонняя атрофия молочных желез с полным отсутствием в них железистой ткани – амастия является крайне редкой патологией.
Хорошо развитая, упругая и высокая грудь является бесспорным украшением женщины, придает ей женственность и сексуальность. Красота и совершенство женской груди испокон веков воспевались поэтами, художниками, музыкантами и во все времена волновали воображение представителей сильного пола. Но далеко не все женщины довольны своей грудью, в особенности ее размером.
Упругая и высокая в девичестве, грудь со временем изменяется и теряет свою форму. У одних женщин грудь уменьшается после вскармливания ребенка, у других обвисает с возрастом, третьим маленькая грудь дана по природе.
Около 30% женщин считает свою грудь маленькой (0-1 размера) или недостаточно большой. И хотя у части женщин по медицинским меркам этот «недостаток» считается мнимым и надуманным, сами обладательницы «невыдающихся» форм оценивают свою маленькую грудь как непривлекательную, несексуальную, неженственную, что вызывает снижение самооценки и неудовлетворенность своей внешностью. Для современной женщины молодость и красота не только приятны, но и престижны, поэтому слишком маленькая грудь для них становится большой проблемой.
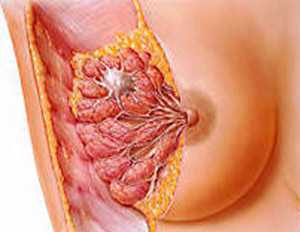
Молочные железы – парный орган, расположенный на передней поверхности грудной клетки. Молочные железы своим основанием крепятся к большой грудной и передней зубчатой мышцам между подмышечной и срединной линиями на уровне III – VI-VII ребер. Сверху молочные железы покрыты кожей, под которой расположена жировая капсула. Именно толщина жирового слоя во многом определяет объем груди. Под жировой прослойкой располагается собственно железистая ткань, покрытая соединительнотканной оболочкой. Молочную железу образуют 15-20 железистых долек, расположенных радиально и разделенных прослойками соединительной и жировой ткани.
На уровне V межреберья находится ареола (околососковый кружок), в центре которой располагается сосок молочной железы. Как сосок, так и ареола пигментированы, их размер и форма индивидуальны. Околососковый кружок содержит сальные и потовые железы, а также около 12 бугорков Монтгомери, которые, по сути, являются добавочными молочными железами, увеличивающимися во время беременности.
Размеры и форма молочных желез в течение жизни претерпевают изменения, связанные с возрастом, функциональным состоянием (беременностью, кормлением).
Рост молочных желез начинается у девочек с 10-11 лет в связи с увеличением в крови концентрации эстрогенов. В этом возрасте специалист-маммолог может определить в области соска более плотную железистую ткань, которая затем разовьется и станет полноценной молочной железой. Приблизительно с 13 лет железа активно развивается, сосок и ареола становятся более рельефными и пигментированными. Рост тканей груди может сопровождаться болевыми ощущениями, усиливающимися и сопровождающимися набуханием перед менструацией. К 16-17 годам молочные железы вполне сформированы, хотя их рост продолжается в среднем до 20-21 года. Грудь становится упругой и эластичной.
Заметное увеличение молочных желез происходят во время беременности и лактации. После завершения грудного вскармливания грудь обычно возвращается к прежнему размеру и форме, но не всегда: грудь может увеличиться или стать меньше, чем до беременности.
Размер молочных желез не влияет на лактацию, поэтому вскормить ребенка можно и маленькой, и большой грудью.
Эстетические параметры восприятия груди
Идеальная для эстетического восприятия грудь имеет форму хорошо наполненного полушария или конуса с основанием на грудной стенке и максимально выступающей точкой – соском. Если провести воображаемую прямую, так называемую ось желез, проходящую через соски, то над и под ней молочная железа должна быть одинаково выпуклой и иметь равномерную массу. Эти параметры характерны для девственного типа железы.
Идеальные стандарты для совершенной груди, выведенные учеными, таковы: при среднем росте женщины ширина основания железы (от внутреннего до наружного края) составляет 12-13 см; интермаммарный интервал (межгрудное расстояние) - 4 см; диаметр ареолы - 3,5 - 4,5 см при диаметре соска до 0,8 см; оптимальное расстояние от интрамаммарной складки до соска - 7-8 см; расстояние от центра грудины до соска – 9 - 11 см.
Оперативное увеличение размера маленькой груди – пластика груди или маммопластика – наиболее распространенный вид операции в пластической хирургии. Ежегодно в мире к увеличению груди прибегает до 1 миллиона женщин. С помощью маммопластики можно увеличить размер груди, придать ей другую форму и улучшить эстетический вид. Пластическая коррекция груди проводится по поводу провисания молочных желез после вскармливания, их асимметричного расположения и гипертрофии, удаления грудной железы (мастэктомии).
Большая часть операций по маммопластике проводится по поводу увеличения маленькой груди. При этом у большинства женщин сохранена нормальная структура желез, отсутствуют гормональные расстройства, просто грудь по эстетическим меркам не соответствует общепринятым идеальным нормам и наносит серьезную травму психике женщины. Другой не менее редкой категорией пациенток, желающей увеличить грудь, являются женщины, грудь которых изначально не была маленькой, но уменьшилась после естественного вскармливания ребенка.
Увеличение размеров молочных желез выполняется исключительно с помощью эндопротезирования; применение гелей для введения в ткани железы запрещено. По данным многочисленных исследований проведение эндопротезирования никак не связано с развитием рака молочной железы. Имплантация эндопротезов абсолютно безопасна и не препятствует рождению детей и их грудному вскармливанию.
Проведение эндопротезирования показано только после завершения естественного роста молочных желез, т. е. после 18-20 лет. Перед операцией необходимо проведение полного маммологического обследования, включающего УЗИ молочных желез, маммографию или МРТ молочных желез, после чего хирург, выполнив необходимые замеры, рекомендует пациентке тот или иной по размеру и форме имплантат. Существует большое разнообразие форм и размеров имплантатов, которые изготавливаются из силиконового материала. При необходимости не просто увеличить грудь, но и подтянуть ее, одновременно с эндопротезированием проводится мастопексия (подтяжка груди).
На результаты эндопротезирования оказывают влияние многие факторы: психическое и физическое самочувствие, исходное состояние молочных желез, наличие в анамнезе мастита или операций в области груди, склонность к кровотечениям и аллергическим реакциям. Данные аспекты должны быть оговорены при беседе с хирургом.
Характеристика грудных имплантатов
На сегодняшний день для проведения операций по увеличению размера маленькой груди используются имплантаты, имеющие твердую силиконовую оболочку с текстурированной или гладкой поверхностью. Доказано, что использование имплантантов с текстурированной поверхностью снижает риск развития капсулярной контрактуры груди до 1-2%. Однако необходимо помнить, что примерно у 1 пациентки из 100 грудь может стать более твердой, чем раньше. В большинстве же случаев, после грамотно проведенного эндопротезирования грудь становится мягкой и естественной на ощупь.
Внутри силиконовой оболочки имплантата может находиться вязкий, липкий, прозрачный гель или солевой 0,9% физиологический раствор. Некоторые имплантаты с двумя оболочками содержат силиконовый гель под внутренней и физиологический раствор под наружной оболочкой.
Разновидностью силиконового геля является когезивный наполнитель, имеющий желеобразную консистенцию. Имплантаты с когезивным гелем отличаются более мягким и естественным ощущением, стабильной формой, а также тем, что при разрыве оболочки гель не вытекает. Однако и стоимость их более высока.
Имплантаты класса «люкс» имеют карбоксиметилцеллюлозный наполнитель: позволяют достичь максимально естественного эффекта и способны к саморассасыванию в случае повреждения их оболочки.
Большинство современных имплантатов имеет анатомическую каплевидную форму, приближенную к естественной форме груди.
Пластическая коррекция маленькой груди
Маммопластика по увеличению маленькой груди проводится под общим наркозам и длится от 1 до 2 часов.
Место разреза и расположения эндопротеза определяется индивидуально с учетом особенностей строения груди женщины и рекомендаций пластического хирурга. Операционный доступ может осуществляться через подмышечную впадину (подмышечный доступ), край ареолы (периареолярный доступ), складку под молочной железой (интрамаммарный доступ), через пупок (трансумбиликальный доступ).
Имплантат может быть помещен под молочную железу, под грудную мышцу, либо частично под железу, частично под мышцу. Наиболее часто эндопротез устанавливается под большой грудной мышцей.
Особенности течения послеоперационного периода
Течение раннего послеоперационного периода может сопровождаться умеренными или интенсивными болевыми ощущениями, что может потребовать применения обезболивающих средств. На протяжении нескольких суток будут отмечаться болезненность при движениях, повышенная чувствительность груди к прикосновениям, отеки.
Сразу после операции надевается плотный спортивный бюстгальтер или компрессионное белье, носить которое будет необходимо 3-4 недели практически круглосуточно.
Возобновление спортивных и иных физических нагрузок, не вызывающих дискомфорт, разрешается не ранее чем через 1 месяц после операции эндопротезирования. На протяжении трех месяцев рекомендуется исключить спортивные тренировки с повышенной нагрузкой на плечевой пояс (например, большой теннис).
Окончательное заживление рубцов и эстетически результат операции по увеличению размеров маленькой груди оцениваются спустя полгода. Показателями успешно проведенной операции является отсутствие осложнений (кровотечения, воспаления, смещения имплантата и др.), ощущение естественности тканей груди, сохранение формы груди длительное время, а также повышение уверенности и самооценки женщины.
www.krasotaimedicina.ru
Недоразвитие молочных желез
С анатомо-физиологической и сексуальной точек зрения нормально развитая грудь является отражением гормонального баланса в женском организме и играет большую роль в интимной жизни. Молочная железа у девочек начинает формироваться нередко с левой стороны, начиная с 7—8 до 13 лет вследствие влияния женских половых гормонов эстрогенов. Развивающаяся железистая ткань молочной железы сначала обуславливается небольшого размера узелком, расположенного под соском, который впоследствии постепенно увеличивается и заканчивает свой рост в среднем за 4 года с интервалом от 2 до 7 лет.
Рост молочных желез, как правило, приостанавливается в 17—18 лет, и большинство девушек смиряются с тем, что их грудь меньше «обычной». Некоторые женщины, у которых молочные железы слабо выражены или потеряли свою первоначальную привлекательную форму (например, после родов), испытывают психологический дискомфорт, чувство ущербности, что может серьезно повлиять на их психическое здоровье.
Лечение так называемой двусторонней микромастии состоит в коррекции эндокринных расстройств, вследствие которой порок развития молочных желез может быть частично или полностью устранен. Взрослым женщинам при микромастии обычно рекомендуют пластические операции с косметической целью. Следует отметить, что размер молочной железы практически не сказывается на сексуальном чувстве женщины, ее возможность испытывать наслаждение или ее способность вскармливать ребенка.
Недоразвитие молочной железы может иметь место при генетической предрасположенности к этому, при общем недоразвитии женщины или остановке дальнейшего роста железистой ткани под влиянием эстрогенов при хорошей выраженности прочих вторичных половых признаков. Микромастия может появиться в результате резкой гипофункции яичников и других желез внутренней секреции под воздействием тяжелой интоксикации, хронических и острых инфекций, опухолей эндокринных органов и хирургических вмешательств. Умеренная инантильность одной молочной железы, когда она имеет меньшие размеры, но сохраняет функции, наблюдается достаточно часто, однако при этом существенная разница в размерах молочных желез в связи с недоразвитием одной из них редка. В период кормления ребенка такие молочные железы могут функционировать равноценно, поэтому аномалии беспокоят больную лишь в косметическом отношении.
www.raut.ru
Гипоплазия молочной железы: не каждая грудь может производить достаточно грудного молока
М.В., 29 лет, первая беременность, имела опыт неудачного лактогенеза со своим первым ребенком. Ее акушерская, медицинская, семейная и социальная истории были самыми обыкновенными. Она не принимала регулярно лекарства и не употребляла табак, наркотики или алкоголь. Она отметила, что ее грудь была небольшой и широко расставленной, без особых изменений во время беременности. Ее мать выкормила грудью 4-х детей без каких бы то ни было затруднений. В результате неосложненных родов она родила мальчика и начала кормить его в течение первого часа после рождения, и кормила с хорошим захватом каждые 2-4 часа во время пребывания в больнице. М.В. и ее новорожденный выписались домой на второй день.
М.В. обратилась за помощью к консультанту по грудному вскармливанию, когда у нее не пришло молоко на 5-й день после родов. Ее ребенок мочил слишком мало подгузников и был излишне беспокойным. Педиатр отметил значительную потерю веса (на 13% меньше веса при рождении). М.В. назначили докорм каждые 2-3 часа. В 4 недели после родов все ее анализы, включая полный анализ крови, уровень пролактина, тестостерона и тиреотропного гормона были в норме. Курс метоклопрамида (аналог домперидона – прим. пер.), который был назначен врачом, не привел к увеличению количества молока. По рекомендации одного из консультантов по грудному вскармливанию, она начала регулярно принимать пажитник, и молока стало немного больше. Хотя она чувствовала себя очень уставшей и расценивала ситуацию как провал грудного вскармливания, М.В. стойко продолжала кормить грудью.
М.В. кормила с докормом в течение 7-ми месяцев. На протяжении этого времени она была не способна сцедить больше нескольких миллилитров.
Спустя 2 года она вновь забеременела. Во время беременности изменения груди не произошло. В 38 недель она родила мальчика путем естественных спонтанных родов. Ее грудь, молозиво и захват новорожденного были в норме. Ей удалось начать грудное вскармливание, но пришлось снова использовать докорм после выписки из роддома. На 3-й неделе после родов ей удавалось сцедить 5 мл из каждой груди за 15 минут, и вызванная консультант по грудному вскармливанию поставила диагноз – гипоплазия молочной железы.
Грудное вскармливание
Рекомендации ВОЗ
Все профессиональные организации в настоящее время рекомендуют женщинам кормить исключительно грудью на протяжении 6 месяцев. [7-13] Американский колледж медсестер-акушерок считает, что грудное вскармливание основано как на инстинктивных, так и на выработанных в результате научения паттернов поведения, и на выбор женщины кормить грудью оказывают влияние медицинские работники [9]. Американская академия педиатрии рекомендует женщинам кормить на протяжении не менее 12 месяцев и отмечает, что противопоказания к грудному вскармливанию встречаются редко [7]. Всемирная организация здравоохранения выступает против рутинного использования детской смеси, в том числе и потому, что в смеси отсутствуют антитела, которые есть в молоке, и в связи с повышенным риском недоедания при разбавлении смеси из-за отсутствия достаточного уровня образования матерей и высокой стоимости продукта, а также в связи с рисками использования небезопасной воды. [10] ВОЗ также говорит о флюорозе и окрашивании постоянных зубов из-за чрезмерного содержания фтора в детской смеси, которую разводят фторированной водой [12]
Хотя важно поощрять грудное вскармливание и поддерживать матерей в их стремлении кормить грудью, также важно правильно и своевременно выявить женщин, которые не в состоянии производить достаточно молока для исключительно грудного вскармливания своих новорожденных. (докармливать можно не только смесью, но и донорским молоком - прим.пер.)
Анатомия и физиология лактогенеза
(лактогенез - развитие способности молочных желез секретировать и выделять молоко - прим.пер.)
Для успешного грудного вскармливания грудь должна содержать достаточное количество железистой ткани, а также неповрежденные гормональные и нейроэндокринные пути. Это не означает, что у женщины должна быть большая грудь, но необходимо достаточное количество железистой ткани. Исследования показывают, что существует слабая корреляция между размером груди женщины и ее способностью производить молоко [6, 14, 15].
После интенсивного развития в период полового созревания, молочные железы, как правило, полностью развиваются во время беременности, включая интенсивное проникновение в эпителий и дальнейшую дифференциацию. [16, 17]
Увеличение уровня эстрогена, которое происходит во время полового созревания, стимулирует разрастание железистой ткани, удлинение, разветвление и увеличение количества протоков внутри жировой ткани груди. Рост уровней прогестерона и пролактина во время беременности стимулируют дальнейшее разрастание железистой ткани путем размножения клеток делением, еще большее развитие и разветвление сети протоков и развитие наполняемых молоком альвеол. [18]
Эти изменения, наблюдаемые во время беременности, которые приводят в своем итоге к способности груди производить молоко, называют лактогенезом I. [17]
В первые четыре дня после родов уровень прогестерона значительно уменьшается, что приводит к новой трансформации тканей молочных желез и началу обильного выделения молока. Этот этап называют лактогенезом II. [17, 18] Для лактации также необходим гормон пролактин в достаточном количестве и резкое падение уровня прогестерона, которое происходит после выхода плаценты. [18] (Подробнее о механизме и стадиях лактогенеза можно прочитать здесь - прим.пер.)
У женщин с гипоплазией молочной железы отсутствует или недостаточно железистой ткани. Для изучения анатомии кормящей груди может быть использован ультразвук. [9, 19] В одном из исследований ученые отметили, что у 80% кормящих женщин, у которых была разница в количестве сцеживаемого молока между левой и правой грудью более 200 г., железистой ткани было больше в более продуктивной груди [19], что поддерживает тезис о том, что чем больше в груди железистой ткани, тем больше она производит молока, если все остальные факторы в норме. [20] (российские специалисты отмечают, что применение УЗИ для диагностики гипоплазии не всегда показательно, так как этот метод показывает только наличие или отсутствие железистой ткани, но не степень ее развития, и целесообразно только во время лактации – прим.пер.)
Однако, несколько вопросов относительно железистой ткани груди остаются без ответа. Неизвестно, существует ли минимально необходимый уровень содержания железистой ткани для успешного исключительно грудного вскармливания. Неизвестно также, влияет ли на уровень лактации расположение железистой ткани внутри груди. Сразу после родов или в период грудного вскармливания анатомия женщин с гипоплазией молочной железы не изучалась.
Нарушения лактогенеза II
Существует множество причин, из-за которых женщинам не хватает молока для их новорожденных детей. «Мало молока» – это общий термин, описывающий недостаточное получение молока новорожденным, вне зависимости от причины. Нарушение лактогенеза II - этот термин описывает ситуацию, когда женщина не способна вырабатывать достаточно молока для ребенка. Наиболее распространенными первичными причинами выработки недостаточного количества грудного молока являются операции на молочной железе, фрагменты плаценты, не вышедшие из матки, гипотиреоз, гипоплазия молочной железы, синдром поликистозных яичников, синдром Шихана. [17] Когда женщина сталкивается с нарушением лактогенеза II [21], то скорее всего присутствует одна из выше названных причин: повреждены гормональные или нейроэндокринные пути, или отсутствует адекватное количество железистой ткани. Гипоплазия молочных желез или недостаточность железистой ткани груди является типичным примером первопричины нарушения лактогенеза II. [21]
Вторичными причинами нарушения лактогенеза II обычно являются ошибки в организации грудного вскармливания и трудности, с ним связанные, такие, как боль при сосании груди ребенком, неэффективное сосание, плохой захват или ранее возвращение к работе. [17, 22] Эти причины гораздо более распространены, но они могут быть исправлены или предотвращены. Важно различать первичные и вторичные причины нарушения лактогенеза II, если у женщины мало молока. Кроме того, целесообразно убедиться в отсутствии вторичных причин прежде, чем искать первичную причину нехватки молока из-за того, что первичные причины встречаются относительно редко.
Гипоплазия молочной железы
Литературы по гипоплазии молочной железы еще недостаточно, и известные случаи не достаточно подробно задокументированы, но, судя по всему, недостаточное развитие железистой ткани груди – это редкое явление. Нейферт отмечает в своем исследовании, что всего 5% женщин испытывают недостаток молока из-за анатомических изменений молочной железы или заболеваний. [22]
Большинство известной информации о недостаточности железистой ткани груди собрано в литературе о пластической хирургии, где ее часто называют «бутылочная грудь». [23] Если у женщины в анамнезе есть операции по увеличению груди, то это может затруднить диагностику гипоплазии молочной железы. Пластика груди затрагивает ткани, анатомически необходимые для лактации, и это само по себе может привести к ситуации, когда у женщины не получается успешно кормить грудью своего ребенка. Одним из способов определить, имеет ли место именно гипоплазия молочной железы, будет визуальное знакомство с фотографиями груди до проведения пластической операции. [24]
Этиология гипоплазии молочной железы также остается неизвестной, хотя существует несколько теорий относительно факторов, которые могут способствовать ее появлению. В исследовании Джулиетт описан факт развития измененной ткани молочной железы у женщин, выросших в сельскохозяйственной районе Мексики, которые в пренатальном периоде подверглись воздействию относительно высоких уровней хлорных удобрений, которые использовались для обработки посевов и загрязнили окружающую среду. [25]
Другие теории, основанные на экспериментах с грызунами, говорят об эмбриональной патологии, воздействии больших доз эстрогена или химических загрязнениях окружающей среды. [20, 25, 26]
Гормоны также могут играть определенную роль. У женщин, которые лечились от бесплодия, в частности от сбоя лютеиновой фазы, не исключено, что из-за низкого уровня прогестерона железистая ткань груди не полностью развивается во время II фазы лактогенеза. [2, 16] Если у женщины в анамнезе есть сбои лютеиновой фазы и трудности с грудным вскармливанием, есть все основания максимально внимательно осмотреть грудь на предмет гипоплазии молочной железы как основной причины нарушения лактогенеза II.
Хаггинс отмечает, что возможно заранее выявить женщин с гипоплазией молочной железы и определить вероятность недостаточной выработки грудного молока. [27] Визуально грудь женщины с недостатком железистой ткани может выглядеть широко расставленной, «бутылочной» и/или ассиметричной формы. [27] Визуальная оценка груди может быть дополнена опросом женщины о том, как изменилась ее грудь во время беременности и в раннем послеродовом периоде, появились ли растяжки, на сколько широкое расстояние между молочными железами, а также сколько молока удается младенцу высосать из груди и какой объем молока сцеживается сразу после кормления, - все это помогает успешно выявлять женщин с гипоплазией груди. Авторы успешно определяли женщин из группы риска нарушения лактогенеза II, связанной с недоразвитием железистой ткани груди, но выборка в этом исследовании была небольшой и отсутствовала контрольная группа. [27] Необходимы дальнейшие исследования в этой области. Тем не менее, данное исследование является единственным опубликованным исследованием с попыткой выявления женщин из группы риска гипоплазии молочной железы, и оно содержит важную информацию. В зависимости от того, какая часть железистой ткани не развилась, были выявлены несколько типов недоразвития железистой ткани. [20, 23, 27] На рисунке 1 представлены некоторые из этих типов.
Рисунок I. Типы гипоплазии молочной железы (c); Taina Litwak 2009. from West D.Marasco The Breastfeeding Mother's Guide to Making More Milk. New York: McGraw-Hill: 2009.А – неполное развитие до полового созревания. B – плохо развита верхняя часть, мало ткани груди снизу. C – бутылочные с выпуклой ареолой. D – вытянутые, отклоняющиеся к внешнему краю грудной клетки, с очень большой ареолой. Е – широко расставленные с заметной ассиметрией. F – широко расставленные с небольшим количеством ткани груди.
Практическое значение
В идеале, оценка груди должна проводится во время беременности и в раннем послеродовом периоде. Во время беременности необходимо обратить внимание на то, как складывалось грудное вскармливание предыдущих детей, чтобы выяснить, имела ли место нехватка молока и попытаться определить ее возможные причины. В отношении всех женщин, которые говорят о том, что них было мало грудного молока, необходимо установить, были ли это первичные или вторичные причины нарушения лактогенеза II. [27] Женщину также нужно расспросить об изменениях груди во время беременности. Если она говорит о том, что грудь изменилась минимально или не изменилась вовсе, это должно стать маркером для обращения пристального внимания и проверки ее состояния в послеродовом периоде. [20,21]
Во время обследования обратите внимание на симметричность груди и на интрамаммарное пространство – расстояние между грудными железами – каково оно, больше или равно 1,5 дюйма (3,81 см). [20, 27] Небольшая ассиметрия является нормой, но заметная ассиметрия может указывать на неадекватное количество железистой ткани груди. [28] Оценка состояния в ранний послеродовой период, как правило, включает в себя проверку на наличие набухания груди после родов или отсутствие такового. В дополнение к анатомическим особенностям груди, описанным выше, женщины с гипоплазией молочной железы могут обнаружить только минимальное набухание груди на 3-й или 4-й день после родов. [28]
В плане психологической помощи женщинам с нехваткой молока, которые хотят кормить грудью не смотря на трудности с этим связанные, ключевая роль принадлежит акушеркам (в России также доулам и консультантам по грудному вскармливанию – прим.пер.).
После того, как установлено, что грудного молока мало и предполагается, что причиной этого может быть гипоплазия молочной железы, можно начать лечение, которое может помочь увеличить количество молока. Лекарства и препараты на основе трав, которые используются для увеличения количества грудного молока, называются лактогенными препаратами или молокогонными средствами. [28, 29] (Таблица 1)
Многие из препаратов, такие как метоклопрамид (Reglan) и домперидон (Мотилиум) работают как антагонисты к дофаминовым рецепторам, что приводит к увеличению высвобождения пролактина. [29, 30] Домперидон не доступен в США, но его можно достать через некоторые рецептурные аптеки. [33] (В России домперидон можно купить в аптеке под торговыми марками «Мотилиум», «Мотилак», «Мотониум», «Домперидон-Тева», «Домстал», «Пассажикс», «Мотинорм», «Мотижект», «Домет», «Домелиум» - перед применением любого препарата необходима консультация у врача – прим.пер.) Однако домперидон, по сравнению с метоклопрамидом, меньше проникает сквозь гематоэнцефалический барьер и меньше попадает в грудное молоко. [29) Кроме того, хотя он и не получил одобрения FDA (агентством Министерства здравоохранения и социальных служб США – прим.пер.), домперидон является единственным препаратом для увеличения лактации, который прошел оценку в ходе рандомизированного двойного слепого контролируемого исследования. [31]
Некоторые растительные препараты также проявили себя как эффективные для увеличения молока у женщин с гипоплазией груди, хотя они остаются недостаточно изученными, и в этом вопросе не хватает строгих научных исследований [20, 29] Пажитник (финугрек, шамбала, хельба) – специя, которую используют в Индии и странах Ближнего Востока, обладает способностью увеличивать количество молока за счет стимуляции работы потовых желез. Молочные железы у млекопитающих – это измененные потовые железы, следовательно, с помощью стимуляции потовых желез можно увеличить количество молока. [20, 29, 32] Увеличение количества молока часто отмечается через 24-72 часа после начала приема пажитника. [29] Стандартов по дозировке и частоте его приема не существует, так как содержание пажитника в каждой капсуле четко не определено. (В России капсул с пажитником не существует, но можно купить его семена в магазинах специй – прим.пер.) Прием пажитника или любого другого лактогена должен производиться под наблюдением врача.
Другая относительно известная трава, которая заслужила репутацию молокогонного средства – это козлятник (галега). [20, 30]
Обычно в паре с пажитником для увеличения количества молока принимают и блаженный чертополох (кникус аптечный, волчец кудрявый) с целью активизации кровоснабжения груди [20, 32] Эффективные лактогены необходимо подбирать индивидуально каждой кормящей маме, и делать это должен врач. (В России очень мало врачей обладают для этого необходимой квалификацией, скорее осведомленным окажется консультант по грудному вскармливанию – прим.пер.) Отсутствие доказательной базы является сильным препятствием для распространения растительных молокогонных средств. Необходимы дальнейшие исследования в этой области.
Таблица 1: Лактогены, применяемые для женщин с гипоплазией, их обычные дозы и побочные эффекты
| Лактоген | Механизм действия | Дозировка | Побочные эффекты |
| Домперидон | Антагонист дофамина. Увеличивает уровень пролактина. Вместе с ростом уровня пролактина увеличивается и количество молока. | 10-20 мг перорально 3-4 раза в день. Всего: 30-80 мг в сутки [20, 31] | Не получил одобрения FDA, но является наиболее предпочитаемым лактогеном в международном масштабе. В очень редких случаях может вызвать незначительные аритмии. Другие редкие побочные эффекты - сухость во рту, кожная сыпь, головная боль, боль в животе, и сонливость. [20] |
| Метоклопрамид | Стимулирует производство пролактина | 10-15 мг перорально 3 раза в день. Всего: 30-43 мг в день [33] | Проникает через гематоэнцефалический барьер и может вызывать лекарственную депрессию, если принимается более 3-х недель. В случае долгосрочного приема также может возникнуть дистония (непроизвольные спазмы мышц) [39] |
| Пажитник | По замыслу должен способствовать увеличению молока путем стимуляции потовых желез. Грудь является модифицированной потовой железой. | 2 капли настойки сублингвально (под язык) 2-3 раза в день или 2-4 капсул по 5 мг 3 раза в день во время еды. Настойка может оказаться более эффективной, чем капсулы. [19, 38] | При приеме больших доз может развиться гипогликемия, диарея, одышка (ухудшение симптомов астмы, если она есть). Кленовый запах мочи и пота. Это возникает, как правило, при перенасыщении пажитником организма |
| Козлятник | Относится к тому же семейству, что и пажитник. Содержит галегин - алкалоид, структурно связанный с метформином (подробнее здесь – прим.пер). Отмечен рост ткани молочной железы [20] | Настойка 1-2 мл 4 раза в сутки или 1 капсула 1 раз в сутки. Если вес больше 175 фунтов (79,38 кг – прим.пер), то 2 капсулы 3 раза в сутки. | Гипогликемия. Может разжижать кровь. [20] |
| Чертополох благословенный | Механизм действия на выработку молока неизвестен. Часто принимается вместе с пажитником. Антибактериальное и противовоспалительное средство [20] | Настойка 1-3 мл 2-4 раза в сутки или 1-3 250-300 мг капсулы 3 раза в сутки. Используйте вместе с пажитником, если это возможно. [20] | Практически нетоксичен. Очень большие дозы могут вызвать желудочно-кишечное расстройство. (Это одна из самых горьких трав на вкус, поэтому в народной медицине часто используется ее настойка на меду – прим.пер.) |
Заключение
Хотя уровень распространенности гипоплазии молочной железы неизвестен, ее выявление и оценка возможности исключительно грудного вскармливания имеют решающее значение для здоровья и благополучия как ребенка, так и его матери. Гипоплазия молочной железы является одной из существенных причин нарушения лактогенеза II, что необходимо учитывать при работе с женщинами, входящими в группу риска или испытывающими нехватку молока для кормления ребенка. Если есть основания предполагать у женщины гипоплазию молочной железы, ей необходимо предоставить информацию, поддержку и создать мотивацию к грудному вскармливанию, вместе с направлением к консультанту по грудному вскармливанию, если это необходимо. (В российских условиях скорее всего гипоплазию заподозрит именно консультант по гв, и речь может идти о направлении к маммологу, дружественному грудному вскармливанию, для уточнения диагноза – прим.пер.) Кроме того, педиатр должен помочь женщине подобрать вид и способ докорма, подходящей ее ребенку (докармливать, например, можно донорским молоком - прим. пер.). Вместе с информацией о возможной гипоплазии молочной железы, важно поддерживать женщину в ее попытках наладить грудное вскармливание, но признать, что анатомия ее груди не позволяет выработать достаточно молока для исключительно грудного вскармливания по независящим от нее причинам.
Если Вы прочитали статью, и поняли, что у Вас гипоплазия молочной железы, пожалуйста, примите участие в нашем опросе для кормящих мам с гипоплазией груди
Источники
1. Betzold CM; Hoover KL; Snyder CL Delayed lactogenesis II: a comparison of four cases J Midwifery Womens Health 49, 132-137 (2004).
2. Bodley V; Powers D Patient with insufficient glandular tissue experiences milk supply increase attributed to progesterone treatment for luteal phase defect J Hum Lact 15, 339 (1999).
3. Duran MS; Spatz DL A mother with glandular hypoplasia and a late preterm infant J Hum Lact 27, 394-397 (2011).
4. Thorley V Breast hypoplasia and breastfeeding: a case history Breastfeed Rev 13, 13-16 (2005).
5. Neifert MR; Seacat JM; Jobe WE Lactation failure due to insufficient glandular development of the breast Pediatrics 76, 823 (1985).
6. Cregan MD; Hartmann PE Computerized breast measurement from conception to weaning: clinical implications J Hum Lact 15, 89-96 (1999).
7. Eidelman AI; Schanler RJ; Johnston M Breastfeeding and the use of human milk Pediatrics 129, e827-e841 (2012).
8. ACOG Committee Opinion No. 361: Breastfeeding: maternal and infant aspects Obstet Gynecol 109, 479-480 (2007).
9. American College of Nurse-Midwives Breastfeeding Task Force. Position Statement: Breastfeeding, http://www.midwife.org. Accessed March 28, 2012/
10. World Health Organization (WHO)/ Health Topics: Breastfeeding. http://www.who.int/topics/breastfeeding/en/.
11. Kramer M; Kakuma R Optimal duration of exclusive breastfeeding Cochrane Database Syst Rev, (2012).
12. Levy SM; Broffitt B; Marshall TA; Eichenberger-Gilmore JM; Warren JJ Associations between fluorosis of permanent incisors and fluoride intake from infant formula, other dietary sources and dentifrice during early childhood J Am Dent Assoc 141, 1190-1201 (2010).
13. Kent JC; Prime DK; Garbin CP Principles for maintaining or increasing breast milk production J Obstet, Gynecol Neonatal Nurs, 114-121 (2011).
14. Lawrence RA Breast-feeding Pediatr Rev 11, 163 (1989).
15. Jevitt C; Hernandez I; Groėr M Lactation complicated by overweight and obesity: supporting the mother and newborn J Midwifery Womens Health 52, 606-613 (2007).
16. Conneely OM; Mulac-Jericevic B; Arnett-Mansfield R Progesterone signaling in mammary gland development Ernst Schering Found Symp Proc 1, 45-54 (2007).
17. Hurst NM Recognizing and treating delayed or failed lactogenesis II J Midwifery Womens Health 52, 588-594 (2007).
18. Neville MC; Morton J; Umemura S Lactogenesis: the transition from pregnancy to lactation Pediatr Clin North Am 48, 35-52 (2001).
19. Ramsay D; Kent J; Hartmann R; Hartmann P Anatomy of the lactating human breast redefined with ultrasound imaging J Anat 206, 525-534 (2005).
20. West D; Marasco L The Breastfeeding Mother's Guide to Making More Milk, (2009).
21. Neifert MR; Seacat JM Lactation insufficiency: a rational approach Birth 14, 182-188 (1987).
22. Neifert MR Prevention of breastfeeding tragedies Pediatr Clin North Am 48, 273 (2001).
23. Chan WY; Mathur B; Slade-Sharman D; Ramakrishnan V Developmental breast asymmetry Breast J. 17, 391-398 (2011).
24. Cassar-Uhl D Supporting mothers with mammary hypoplasia Leaven 45, 4-14 (2009).
25. Guillette EA; Conard C; Lares F; Aguilar MG; McLachlan J; Guillette Jr LJ Altered breast development in young girls from an agricultural environment Environ Health Perspect 114, 471 (2006).
26. Rudel RA; Fenton SE; Ackerman JM; Euling SY; Makris SL Environmental exposures and mammary gland development: state of the science, public health implications, and research recommendations Environ Health Perspect 119, 1053 (2011).
27. Huggins K; Petok ES; Mireles O Markers of lactation insufficiency Curr Issues Clin Lact, 25-35 (2000).
28. Riordan J; Wambach K Breastfeeding and Human Lactation, (2010).
29. Gabay MP Galactogogues: medications that induce lactation J Hum Lact 18, 274-279 (2002).
30. Zuppa AA; Sindico P; Orchi C Safety and efficacy of galactogogues: substances that induce, maintain and increase breast milk production J Pharm Pharm Sci 13, 162-174 (2010).
31. da Silva OP; Knoppert DC; Angelini MM; Forret PA Effect of domperidone on milk production in mothers of premature newborns: a randomized, double-blind, placebo-controlled trial Can Med Assoc J 164, 17-21 (2001).
32. Zapantis A; Steinberg JG; Schilit L Use of herbals as galactagogues J Pharm Pract 25, 222-231 (2012).
33. Hale TW Pharmacology for Women's Health, 1150 (2010).
Megan W. Arbour, Julia Lange Kessler. Journal of Midwifery & Women’s Health, Volume 58, Issue 4, pages 457–461, July/August 2013
Перевод команды “Молочной мамы”
Оригинал: http://onlinelibrary.wiley.com/doi/10.1111/jmwh.12070/full
Об авторах:
Megan W. Arbour, CNM. PhD, is a clinical assistant professor of nursing and coordinator of the women's health NP and nurse-midwifery programs at the University of Cincinnati College of Nursing in Cincinnati, Ohio.
Julia Lange Kessler, CM, MS, RN, IBCLC, is a lactation consultant, clinical instructor, and program coordinator of the Nurse Midwifery Program at New York University, College of Nursing, in New York, New York.
КОНФЛИКТ ИНТЕРЕСОВ
У авторов нет конфликта интересов.
milkmama.info
Грудное вскармливание при гипоплазии груди
- «Повесь малыша на грудь», и все нормализуется!
- Может быть, ты мало пьешь воды?
- Тебе просто надо расслабиться и настроиться на позитив!
- Молоко у мамы в голове! Все мамы могут кормить! Если по-настоящему захочешь, и ты будешь!
- Прекрати мучить ребенка. Дай ему смесь, и на смеси чудесные дети вырастают!
Эти и другие советы от подруг и даже от консультантов по грудному вскармливанию (хотя уж они-то должны разбираться в вопросе) могут сильно расстраивать и раздражать кормящую маму, которая борется за грудное вскармливание и делает все правильно для его организации, и с захватом и уздечкой у ребенка все в порядке, и нет никаких других медицинских проблем, но молока для исключительно грудного вскармливания все равно не хватает.
Действительно: большинство проблем с нехваткой молока решаются правильной организацией грудного вскармливания, но есть крошеный процент женщин, для которых выработать достаточно молока для исключительно грудного вскармливания либо очень сложно, либо просто невозможно, как бы они не хотели и сколько бы усилий к этому не прикладывали. Это состояние, когда мама не может выработать достаточное количество молока для вскармливания своего ребенка, не смотря на грамотную организацию грудного вскармливания и отсутствие проблем с сосанием у ребенка, называется первичной гипогалактией. Причины возникновения такого состояния могут быть разными, от последствий травм до гормональных проблем, но одной из основных причин является гипоплазия груди или недостаточность железистой ткани молочной железы.
В литературе по пластической хирургии такую грудь еще называют «бутылочной грудью», но хирурги рассматривают гипоплазию исключительно как косметический дефект, требующий их вмешательства, зачастую без какой бы то ни было связи с грудным вскармливанием. А с ростом популярности грудного вскармливания (надеемся, что он все же есть в нашей стране), все больше мам могут столкнуться с тем, что они хотят, но не могут выкормить своих детей полностью своим грудным молоком.
Зачем вообще знать о гипоплазии груди?
Гипоплазия груди встречается очень редко – разные авторы называют от 0,1 до 5% женщин. Но если эта самая недостаточность железистой ткани так редко встречается, что коснуться может только единиц из тысячи, то зачем вообще тратить время на ее изучение? Зачем о ней вообще знать обычной кормящей маме, рядовому врачу-педиатру, акушеру-гинекологу, доуле или консультанту по грудному вскармливанию, если, вполне возможно, она им никогда и не встретится.
Да, в статистике эти цифры выглядят совсем ничтожными. Но в реальности, когда гипоплазия груди из абстрактного словосочетания превращается в часть жизненной истории кормящей женщины, объективная информация о ней становится не просто очень важной, а зачастую решающей для успеха грудного вскармливания. Если верить статистике, то в 2013 году в России родилось около 2 млн. детей (более свежих данных найти не удалось). Даже если представить, что гипоплазия встретиться всего у 0,1% мам, то от 2000 до 100 000 кормящих мам могли столкнуться с ней на собственном опыте. А, учитывая, что год от года растет как количество родов, так и уровень загрязнения окружающей среды, и количество эндокринных заболеваний (основных возможных причин недостаточности железистой ткани груди), то в будущем, скорее всего, гипоплазия груди будет встречаться все чаще.
К сожалению, неонатологи, педиатры и акушеры-гинекологи знают, что делать с гораздо более редко встречающимися состояниями и в абсолютном большинстве случаев не подозревают о возможности наладить грудное вскармливание при гипоплазии молочной железы.
Признаки гипоплазии
Схематично типы гипоплазии в зависимости от дефицита железистой ткани груди и представлены на этом рисунке:
(Heimburg D, Exner K, Kruft S, Lemperle G. The tuberous breast deformity: classification and treatment. Brit J Plast Surg 1996;49(6):339–345)
Позже те же ученые уточнили свою классификацию, чтобы охватить все виды гиполазии:
(Heimburg D. Refined version of the tuberous breast classification. Plast Reconstr Surg 2000;105(6):2269–2270)
Обнаружить гипоплазию груди не так-то просто. Зарубежные источники называют возможными способами диагностики – пальпацию врачом до или во время беременности и УЗИ. Российские специалисты говорят об ограниченности метода УЗИ, так как на аппарате можно во время лактации увидеть наличие железистой ткани, но определить степень ее развития и пригодности для производства молока крайне затруднительно. В целом наиболее надежным методом диагностики гипоплазии молочной железы до сих пор является комплекс визуальных признаков.
Размер груди
Первое, что напрашивается на ум: если гипоплазия груди – это недостаточность железистой ткани, молочной железы, которой попросту мало, значит, такая грудь должна быть маленькой. На самом деле, это может быть как верным, так и неверным утверждением.
Грудь, которая выглядит как грудь нормального размера, может почти полностью состоять из жировой ткани, которой будет достаточно, чтобы заполнить чашку бюстгальтера. Вероятность такого расклада становится тем выше, чем больше индекс массы тела у мамы.
И, наоборот, маленькая грудь даже нулевого размера может состоять полностью из железистой ткани, которой окажется достаточно для исключительно грудного вскармливания ребенка. Например, это типичная ситуация для мам-астеников по телосложению, у которых, в принципе, в организме маленький объем жировой ткани, не только в груди.
Но гипоплазия груди, тем не менее, имеет определенные визуальные маркеры, по которым ее можно определить. В исследовании от 2000 года, в котором принимали участие 34 кормящие мамы, Huggins, Petok, и Mireles установили корреляцию между отдельными визуальными признаками и первичной гиполактией, вызванной гипоплазией груди.
Основные визуальные признаки гипоплазии молочной железы:
1. Асимметрия
2. Широко расставленные грудные железы
3. «Бутылочная» грудь
4. Отсутствие увеличения груди во время беременности и/или после родов
Дополнительными признаками недостаточности железистой ткани груди могут быть: кожа на груди с растяжками и без сеточки вен, странный вид ареол и «опухшие» соски, овально-продольное основание груди, отсутствие ощущения прихода молока после родов.
Давайте рассмотрим все эти признаки подробнее:
Заметная асимметрия груди
У многих женщин одна грудь немного больше другой, и это совершенно нормально. Асимметрия при гипоплазии явно бросается в глаза, одна грудь выглядит заметно больше, чем другая. При этом вполне может сложиться ситуация, когда железистой ткани в большей груди окажется в достаточном количестве, чтобы выкормить ребенка одной грудью.
Ассиметрия может касаться не только самой груди, но и ареол, и сосков, которые тоже будут заметно отличаться.
Широко расставленная грудь
Насторожить должно действительно широкое расстояние между грудными железами - больше 4 см (1,5 дюйма). В некоторых источниках говорится о ширине больше ширины ладони женщины. В одной из научных статей рассказывается о маме с гипоплазией, у которой это интармаммарное пространство составляло около 12 см. И речь идет не о расстоянии между сосками, а о промежутке между основаниями грудных желез.
«Бутылочная» (турбулярная) грудь
Некоторые авторы сравнивают такую грудь с пустым мешком, другие говорят о том, что ее форма похожа на бутылку, отсюда и название. Но далеко не все «бутылочные» груди содержат в себе мало железистой ткани, поэтому только по одной форме судить о наличии гипоплазии молочной железы будет неправильно.
При гипоплазии бутылочную форму может иметь даже грудь маленького размера. И, не смотря на свой небольшой размер, такая грудь все равно может выглядеть обвислой.
В любом случае, если посмотреть на грудь с недостаточностью железистой ткани в зеркало, то будет казаться, как будто кто-то взял и вынул чайной ложечкой часть ткани грудной железы и ее в каком-то месте заметно не хватает. Чаще всего от нехватки ткани страдает внутрення (так, что ближе к центру грудной клетки) и нижняя части груди.
Отсутствие увеличения груди
Большинство женщин начинают догадываться, что «с грудью что-то не так», еще в подростковом возрасте или во время беременности, когда грудь совсем не увеличивается или увеличивается совсем чуть-чуть. Обычно во время беременности железистая ткань груди продолжает активно развиваться и дозревать, вытесняя жировую ткань, но, если у женщины гипоплазия молочной железы, то развиваться почти нечему. Железистая ткань, конечно, развивается, но так как ее мало, изменения груди мало заметны. Некоторые авторы указывают, что также необходимо обратить внимание, потемнели ли ареолы во время беременности и приобрели ли соски дополнительную чувствительность.
Некоторые мамы с гипоплазией сообщали о том, что их грудь во время полового созревания заметно увеличилась. Такое, действительно, вполне может быть, но при этом грудь может быть заметно ассиметричной или даже выглядеть вполне нормально, но состоять, в основном, из жировой ткани, а железистой в ней будет очень мало.
Если молодая девушка сделала операцию по увеличению груди в достаточно юном возрасте, то она может пребывать в неведении до самого момента родов. Пластические хирурги могут и не говорить о гипоплазии, используя другие термины (гипомастия, микромастия), и, вполне так может быть, что никто не предупреждал будущую маму о возможных трудностях с грудным вскармливанием, так как пластических хирургов, компетентных в вопросах лактации, встретить очень сложно.
Кожа с растяжками и без вен
По своей физиологии грудь у большинства женщин заметно увеличивается в период полового созревания, а затем еще увеличивается во время беременности. И во время этих периодов роста вполне могут появиться растяжки на коже. Такие растяжки ни в коей мере не будут признаком гипоплазии груди.
А вот если растяжки появились, но при этом грудь вовсе не изменилась или незначительно увеличилась в подростковом возрасте и/или во время беременности, на это стоит обратить внимание.
Дополнительным настораживающим признаком может стать и отсутствие сеточки вен на поверхности груди, которая становится более-менее заметной во время беременности и после родов.
Странные ареолы и соски
Некоторые авторы пишут о том, что признаком гипоплазии могут быть большие ареолы груди. Но сами по себе большие ареолы не означают ровным счетом ничего, а вот в сочетании с другими признаками могут быть настораживающим признаком.
Скорее, необходимо обратить внимание на форму ареолы – является ли она гармоничным продолжением груди или как будто пристыкована к груди как нашлепка, и сама по себе имеет форму купола или луковицы или выглядит опухшей.
Ареолы при гипоплазии молочной железы также иногда кажутся чересчур темными, на них могут отсутствовать бугорки монтгомери (железы околососкового кружка) или их может быть очень мало.
Ткани основной части груди могут проникать в область ареолы, за счет чего соски могут выглядеть опухшими, или ареолы могут казаться непропорционально большими по отношению к груди, которая будет сама по себе не такой уж и выдающейся в прямом смысле этого слова.
Обычно при сцеживании молока, на соске открываются несколько млечных пор, через которые выделяется молоко, у некоторых мам их может быть даже много. При недостаточности железистой ткани их может быть 1-2 на сосок и они, скорее всего, будут смещены к внешней стороне груди.
Овально-продольное основание груди
Обычно, грудная железа у взрослых женщин прикрепляется к грудной клетке в области где-то между третьим и шестым или седьмым ребром, и по своей форме основание каждой груди напоминает круг или вертикальный овал.
Основание груди с молочной гипоплазией может занимать меньше места на грудной клетке по вертикали и напоминать скорее горизонтальный овал. Иногда основание груди может находиться выше, чем обычно, в районе пятого ребра.
На этом рисунке еще одной классификации гипоплазии молочной железы видно, как может изменяться ее основание в зависимости от типа:
(Grolleau JL, Lanfrey E, Lavigne B, Chavoin JP, Costagliola M. Breast base anomalies: treatment strategy for tuberous breasts, minor deformities, and asymmetry. Plast Reconstr Surg 1999;104(7):2040–2048)
Отсутствие прихода молока
Надо сказать, что далеко не все мамы и с совершенно обычной грудью ощущают этот момент, особенно после первых родов, когда все ощущения новы и необычны. Но обычно, на 3-5 день после родов новоиспеченная мама замечает, что грудь заметно увеличилась в размере и наполнилась. Некоторые говорят о том, что грудь нагрубела или ее распирает. Это происходит за счет того, что молочные альвеолы в железистой ткани груди наполняются молоком. Организм мамы еще не знает, сколько точно молока потребуется ребенку и на всякий случай вырабатывает его с запасом.
При гипоплазии молочной железы созревших альвеол, которые способны вырабатывать молоко, мало, поэтому их наполненность не сильно влияет на чувство наполненности груди и маме сложно ее заметить. Поэтому мамам с молочной гиполазией может казаться, что молоко совсем не пришло (оно пришло, просто его немного). Мамы с молочной гипоплазией могут не ощущать никаких изменений в груди после родов – ни потяжеления, ни нагрубания, ни распирания – ничего, что свидетельствовало бы о значительном увеличении молока внутри железы. Некоторые мамы с гипоплазией молочной железы даже говорили, что их грудь осталась «мягкой как тряпочка».
Отсутствие молока при сцеживании
Само по себе количество сцеживаемого молока, конечно, не является ни маркером, ни антимаркером гипоплазии груди. Досоаточно много случаев, когда мамы успешно кормят грудью детей по несколько лет, но при этом у них не получается сцедить ни капли молока. Количество сцеживаемого молока сильно зависит от многих факторов - умения эффективно сцеживаться руками, особенностей строения груди, правильного подбора воронки молокоотсоса, даже времени суток и эмоционального состояния кормящей мамы в этот момент. Но есть одна закономерность, характерная для всех женщин, у которых нет недостаточности железистой ткани груди: если они начнут регулярно и часто сцеживаться, грудь воспримет это как сигнал необходимости дополнительного молока и в течение 2-3 недель можно ожидать, что количество молока заметно увеличится.
Если у кормящей мамы молочная гипоплазия, то, скорее всего, будет наблюдаться следующая картина - либо количество сцеживаемого молока не возрастет совсем, либо оно увеличится, но незначительно (железистая ткань будет отдавать все, что может, а больше она произвести не в состоянии). Некоторым мамам с гипоплазией, по их отзывам, удается сцедить от нескольких миллилитров до 5-10 мл за один с обеих грудей уже после того, как ими применялись регулярные сцеживания для увеличения лактации.
Гипоплазия – не приговор!
Есть женщины, у которых присутствуют все признаки недостаточности железистой ткани молочной железы, но при этом у них вполне хватает молока для исключительно грудного вскармливания, и никаких трудностей с выработкой молока они не испытывают. Более того, даже у мам со склонностью к гиперлактации может встречаться чуть ли не половина перечня визуальных признаков молочной гипоплазии.
Никто не знает, какое минимальное количество железистой ткани должно содержаться в груди для успешной лактации. Кроме того, сама железистая ткань может быть различной степени зрелости, и даже если ее не очень много, но она дозрела и хорошо функционирует, то ее вполне может хватить для полного обеспечения младенца материнским грудным молоком.
В конечном счете, есть гипоплазия молочной железы или нет, доподлинно можно установить только после того, как женщина забеременела и родила ребенка. Если у нее достаточно молока при правильной организации грудного вскармливания, значит и железистой ткани в ее груди тоже достаточно, как бы ее грудь не выглядела.
Причины гипоплазии
Первое, что испытывает каждая мама, которая была настроена полностью выкормить своего ребенка своим молоком, и уверена в том, что каждая женщина способна на это, а столкнулась с гипоплазией груди и нехваткой молока – огромное разочарование и немой вопрос: «Почему это случилось именно со мной?»
Никто не знает доподлинный ответ на этот вопрос. Гипоплазия молочной железы настолько мало изучена, что пока ученые могут только предполагать возможные причины.
С другой стороны, когда кормящая мама уже сталкивается с нехваткой молока, вопрос «что делать?» по своей актуальности сильно обгоняет вопрос «почему?». Но, тем не менее, знать причины также важно.
Во-первых, это поможет молодой маме удостовериться, что она не виновата в неудаче. Во-вторых, знание причин может помочь беременным, входящим в группу риска по гипоплазии. Это убережет молодую маму от сильнейшего стресса после родов и поможет подготовиться, чтобы к моменту родов и она сама, и ее окружение были во всеоружии и знали, как наилучшим образом организовать грудное вскармливание в случае недостаточности железистой ткани молочной железы.
Конечно, если начать расспрашивать беременную женщину о том, увеличивалась ли ее грудь в подростковом возрасте или какой формы у нее ареолы, можно ее не просто озадачить, но и вогнать в сильный стресс. Но и консультанты по грудному вскармливанию, и доулы и лидеры групп поддержки, и акушерки, и врачи – кто-то, кто общается с беременной женщиной из группы риска, должен приложить максимум усилий, чтобы выявить гипоплазию грудной железы еще во время беременности. Что же можно предпринять вместо этого?
Как один из вариантов – начать обсуждение можно с состояния здоровья и образа жизни будущей мамы и ее семьи, историй грудного вскармливания предыдущих поколений и родственников, так как большинство причин гипоплазии груди лежат в этих областях. Обычно такие темы так или иначе беременные обсуждают со своими помощниками, поэтому уточняющие вопросы, если их задавать аккуратно, не должны вызвать дополнительной тревоги.
На что же следует обратить внимание?
Проживание в экологически неблагополучном районе
Rudel, Fenton, Ackerman, Euling, и Makris в своем исследовании 2011 года доказали, что сильное загрязнение окружающей среды диоксинами и диоксиноподобными веществами, влияющими на обмен веществ на генетическом уровне, могут привести к тому, что у женщин в этой местности будут рождаться девочки, склонные в подростковом возрасте и во время беременности к недостаточному развитию грудной железы. (Подробнее о диоксинах можно прочитать здесь: http://www.who.int/mediacentre/factsheets/fs225/ru/)
Особенно загрязнены диоксинами в России города Дзержинск (Нижегородская обл.), Чапаевск (Самарская обл.), Новомосковск (Тульская обл.), Щелково, Серпухов (Московская обл.), Новочебоксарск (Чувашия), Уфа (Башкортостан).
В исследовании, проведенном в 2006 году в Мексике, было показано, что у девочек-подростков, проживавших в сельскохозяйственном районе, где интенсивно использовались пестициды, грудь плохо развивалась, а у части из них вообще не было молочных альвеол в груди, способных производить молоко.
Гормональные нарушения
Часто гипоплазию молочной железы связывают с гормональными нарушениями, такими как синдром поликистозных яичников, субклинический гипотиреоз, преддиабетические состояния и диабет II типа, переизбыток тестостерона.
Если будущая мама вынуждена принимать прогестерон для сохранения беременности и/или ранее проходила лечение по поводу бесплодия, она также может попасть в группу риска.
Недостаточность лютеиновой фазы
Этот диагноз ставится врачом-гинекологом и звучит как «эстроген-прогестероновая недостаточность». Лечение подбирает и назначает тоже врач. Отдельные мамы с гипоплазией сообщали о низком уровне прогестерона, даже при наличии овуляции. Признаками такого состояния могут быть недостаточно высокое повышение базальной температуры после овуляции или предменструальные кровянистые выделения. Но, обратим внимание еще раз, постановкой диагноза и лечением должен заниматься врач-гинеколог.
Врожденные аномалии развития
Да, именно так, только речь идет о том времени, когда будущая или уже состоявшаяся мама сама еще не родилась. Ткани груди, как и все другие ткани, закладываются во время беременности. Возможно, во время беременности мамы (ныне бабушки) что-то пошло не так, и ткани груди не сформировались должным образом так, чтобы в них образовались зачатки будущей молочной железы. Мы еще не знаем, какие проблемы при беременности могут спровоцировать развитие у девочки гипоплазии груди в будущем, но такое предположение высказывается несколькими авторами.
Иногда с гиполазией молочной железы связывают такие медицинские состояния, как синдром Поланда или синдром Жена.
Наследственность
Не смотря на то, что, конечно же, миф о «немолочной породе» - это всего лишь миф, некоторые мамы с гипоплазией молочной железы отмечали, что, скорее всего, эта же проблема была и у их мамы или кого-то из родственниц. Возможно, существует какая-то «поломка» генов, которая может приводить к гипоплазии, и, если раньше у такой мутации было очень мало шансов на передачу из поколения в поколение (как бы страшно это не звучало, но для ребенка первобытной матери с гипоплазией приговор был только один – смерть, если его не выкормит другая женщина их племени), то с распространением заменителей грудного молока, вероятность передачи мутации потомкам возросла.
Как увеличить количество молока
Грамотная организация грудного вскармливания
В первую очередь необходимо убедиться, что грудное вскармливание грамотно организовано, и что отсутствуют все вторичные причины недостаточной выработки молока или проблемы со стороны ребенка. Это необходимо, так как, что бы мы ни предпринимали для усиления лактации, если грудное вскармливание неправильно организовано, все эти меры окажутся недостаточно эффективными.
Естественно, в реальной жизни, если существуют нарушения в организации грудного вскармливания или у ребенка очень короткая уздечка, неправильный захват или другие медицинские проблемы, то работа ведется сразу по всем направлениям. Но о приоритетной важности правильной организации грудного вскармливания забывать всё же не стоит.
Устранение гормональных нарушений
Если причины гипоплазии груди – гормональные нарушения, то выяснив, какие гормоны виноваты в недостаточном развитии молочной железы, с их же помощью можно полностью или частично компенсировать дефицит молока после родов.
Существует один случай, описанный в медицинской литературе, когда женщина с молочной гипоплазией смогла успешно выкормить своего второго ребенка после того, как во вторую беременность принимала натуральный прогестерон. Ученые объяснили это тем, что прогестерон дополнительно простимулировал развитие железистой ткани груди во время беременности. Другая мама описала свою успешную историю грудного вскармливания со вторым ребенком после того, как между беременностями вылечила поликистоз яичников.
Нормализация обмена веществ может повысить производительность той железистой ткани, которая уже существует, в этом и кроется секрет эффективности некоторых лекарств и трав для усиления лактации. Но исследований на эту тему очень мало, и то, что сработало для одной кормящей мамы с гипоплазией, может оказаться совершенно бесполезным для другой. Все очень индивидуально, поэтому гормональную терапию может назначать только лечащий врач.
Применение лактогенов
Некоторым мамам помогают растительные лактогены, такие как пажитник, козлятник, волчец кудрявый. Те или иные травы исторически применялись для улучшения лактации, правда, эффект от них, как показывают отзывы различных мам, очень индивидуален. Кому-то какая-то определенная трава помогает очень хорошо, кому-то почти или вовсе нет.
Чаще всего мамы с молочной гипоплазией высказываются в пользу пажитника. При этом, некоторые мамы говорят о том, что им не помогал пажитник, заваренный обычным способом, но помогало, если жевать сухие семена (по чайной ложке 3 раза в день) или помогал отвар из сваренных семян как компот. Рецептов заваривания пажитника по интернету путешествует довольно много, возможно, кормящей маме с гипоплазией груди будет нужно попробовать несколько вариантов приготовления пажитника и выбрать тот, который покажется более действенным или, при необходимости, проконсультироваться с фитотерапевтом.
Другим часто действенным средством является домперидон. Это может показаться странным, так как у мам с гипоплазией молочной железы уровень пролактина находится после родов на нормально высоком уровне (если нет других проблем со здоровьем, кроме недостаточности железистой ткани груди), но, по отзывам многих мам, он работает. Правда, заметный эффект при гипоплазии дают только значительные дозы домперидона. Нельзя забывать также, что домперидон – это лекарство, и применять его можно только после консультации со специалистом.
Подробнее об использовании лекарственных и растительных стимуляторов лактации для мам с недостаточностью железистой ткани груди читайте в этой статье.
Регулярные сцеживания
Цель сцеживаний при гипоплазии молочной железы не набрать какой-то объем молока, а дополнительно стимулировать грудь на его производство. Нужно отметить, что в одних статьях дополнительные сцеживания рекомендуются как хороший способ увеличения количества грудного молока при гипоплазии, а в других описываются как совершенно бесполезная процедура, так что по этому поводу также нет единого мнения. Но часть мам с недостаточностью железистой ткани груди отмечают, что именно сцеживания помогли им увеличить долю своего молока во вскармливании ребенка, хотя заметное увеличение именно сцеживаемого молока мало кто наблюдал.
Если использовать этот метод, то имеет смысл сцеживаться часто и недолго и сцеживать обе груди за один раз. Некоторые рекомендуют применять клинический молокоотсос, который сцеживает одновременно две груди, это «обманет» организм, дав ему сигнал, что родилась двойня и молока нужно максимальное количество. Сцеживаться необходимо начинать примерно с 3-го дня после родов, то есть с момента, когда теоретически должно прийти молоко.
Особенно важно регулярно сцеживаться, если у малыша плохой захват, и он пока не может эффективно опустошать грудь.
Массаж, остеопатия
Некоторым мамам с гипоплазией груди увеличить количество молока помогают лимфодренажный массаж, остеопатия или краниосакральная терапия.
Если нет возможности обратиться к специалисту, то целительным может оказаться даже простой легкий расслабляющий массаж плечевого пояса в исполнении кого-то из близких, так как он помогает расслабиться в том числе и мышцам груди.
Как организовать успешное грудное вскармливание
Гипоплазия груди – это как раз тот редкий сложный вариант развития событий, когда для организации успешного грудного вскармливания в большинстве случаев необходимо сотрудничество кормящей матери, консультанта по грудному вскармливанию и дружественного гв педиатра.
Ниже приведены важные моменты организации грудного вскармливания, которые обычно помогают мамам с гипоплазией молочной железы сохранить грудное вскармливание, с введением прикорма постепенно отказаться от докорма и получить самого обычного грудничка.
Подготовка заранее
Большинство мам с гипоплазией молочной железы сообщили, что им было бы проще, если бы они узнали об этом своем состоянии до родов. Это позволяет быстрее и эффективнее справиться со стрессом после родов, заранее подготовиться к возможным трудностям и наметить пути их преодоления в идеале совместно с педиатром-неонатологом и опытным консультантом по грудному вскармливанию.
Самая большая проблема в случае недостаточности железистой ткани груди – это отсутствие достоверной информации. Мамы, настроенные кормить грудью, в буквальном смысле не знают, куда бежать и что делать. Поэтому необходимо обеспечить беременных из групп риска информацией о гипоплазии заранее, сделать это в максимально деликатной форме и помочь выработать план будущих первоочередных действий после родов, чтобы наладить грудное вскармливание.
Система докорма у груди
Обычно такая система, ее еще называют SNS или СНС, представляет собой емкость, которая крепится на шее мамы, а от нее идут две тоненьких трубки к соску. Их или закрепляют пластырем так, чтобы кончик попадал в рот ребенка, либо просто подсовывают вместе с соском ребенку в рот. В емкость наливают докорм. Таким образом, весь докорм, который получает ребенок, он получает у груди мамы, одновременно дополнительно ее стимулируя на производство большего количества молока за счет сосания. При использовании этой системы есть свои хитрости и сложности, многие мамы говорят о том, что им нужно приноровиться, но, в конечном счете, такой способ докорма подходит многим парам мам и малышей. (Прочитать полезные советы от кормящих мам, использующих SNS, можно в этой статье.)
Если по каким-то причинам система докорма у груди конкретной маме не подошла, то докармливать ребенка можно из ложки или чашки.
- Подборка видео о том, как докармливать ребенка с помощью СНС
- Подборка видео о том, как докармливать ребенка из чашки
- Подборка видео о том, как докармливать ребенка из ложки
Использовать для докорма бутылку не желательно, так как это может привести к тому, что у ребенка испортится захват, и он не сможет хорошо высасывать молоко из груди (в этом случае количество молока будет неминуемо падать).
Индивидуальный график докорма
Одни мамы обнаруживают, что с помощью лактогенов могут почти полностью обеспечить малыша своим грудным молоком, и им нужен докорм всего 1 или 2 раза в сутки.
Другие мамы предлагают небольшую порцию докорма в начале каждого кормления из чашки или ложки, а затем переходят к кормлению из груди. В этом случае малыша ничто не потревожит, если он решит заснуть на груди – маме не надо отсоединять проводки SNS и идти ее мыть. Кормление может плавно перейти в совместный сон.
Третьи, наоборот, дают докорм в конце кормления, чтобы сначала ребенок “полностью опустошил” обе груди (конечно, полностью ее опустошить нельзя, грудь – не бидон с молоком).
Четвертые мамы обнаруживают, что вполне могут отказаться от докорма во втором полугодии первого года жизни малыша, потому что тот постепенно охотно и в достаточно заметных количествах начинает употреблять в пищу прикорм. Конечно, продукты с нашего стола часто содержат меньше калорий, чем грудное молоко и у них не такой сбалансированный состав, как у грудного молока, но есть дети, которые вполне себе наедаются прикормом и тем молоком, которое способна производить грудь родной мамы.
Желательно, чтобы количество и график докорма ребенка мама определяла совместно с консультантом по грудному вскармливанию и педиатром, компетентным в вопросах грудного вскармливания. Сориентироваться, какой объем докорма необходим ребенку, может помочь эта статья.
Прикладывание из подмышки
Как показывает практика консультантов по грудному вскармливанию, у части мам с гипоплазией груди наибольшее количество железистой ткани находится на внешней стороне груди. Поэтому некоторым мамам прикладывание из подмышки позволяет оказаться ребенку подбородком как раз к этому участку, где железы и, соответственно, молока больше всего.
Сжатие груди
Доктор Ньюман описал технику сжатия груди, которая помогает ребенку получить максимум молока. Эта же техника может оказаться эффективной и для мам с гипоплазией, но с одной оговоркой. Им имеет смысл не просто сжимать грудь, а сжимать именно тот участок, на котором расположена основная масса железистой ткани. Это поможет поддерживать у малыша интерес к интенсивному сосанию груди. Для того, чтобы определить, где этот участок находится, лучше обратиться к опытному консультанту по грудному вскармливанию или маммологу, дружественному гв.
Многократная смена груди во время кормления
Железистая ткань в груди есть, и она вырабатывает молоко, только из-за своего небольшого объема в меньших количествах, чем у обычной мамы, поэтому ребенок относительно быстро «съедает» молоко из одной груди и перестает глотать. Некоторым мамам помогает такая стратегия: как только младенец перестал глотать из одной груди, сразу предложить ему вторую. А потом, дождавшись окончания глотков на этой второй, снова первую. И так по кругу много-много-много раз за одно кормление. Пока малыш находится на одной груди, во второй железистая ткань успевает выработать молоко, а само молоко успевает по протокам приблизиться к соску. Это помогает некоторым детям легче высасывать грудное молоко и избегать излишнего беспокойства под грудью.
Режим «дежурства груди», который предлагают некоторые консультанты, освоившие эту профессию на самой заре ее появления, и часть педиатров, для мам с гипоплазией противопоказан.
Каждая капля материнского молока - ребенку
Когда у обычных кормящих мам молоко подтекает во время кормления или между кормлениями, они могут не обращать на это внимания или пользоваться впитывающими прокладками. Незначительные потери молока ничего не значат, так как организм выработает его еще столько, колько нужно ребенку, тем более, что такие потери совсем незначительны.
У мам с молочной гипоплазией совсем другая картина - молока мало, в организме нет ресурса, чтобы выработать его не то, что с запасом, а хотя бы в необходимом ребенку количестве. Поэтому имеет смысл собирать каждую каплю подтекающего молока и скармливать его ребенку. Делать это можно по-разному, каждая мама, попробовав, может выбрать тот способ, который ей удобен или придумать свой собственный. Некоторые мамы, как только видят, что из груди начало выделяться молоко, даже если ребенок только отпустил грудь или уснул пять минут назад - тут же прикладывают малыша обратно (многие младенцы вполне хорошо управляются с сосанием и во сне). Другие собирают это капающее молоко, чтобы скормить его в следующее кормление. Третьи нажимают на сосок как на кнопочку дверного звонка, чтобы остановить подтекание молока.
Примерно те же стретгии по мнению мам можно использовать и в случае подтекания молока из другой груди во время кормления: кто-то, заметив, сразу перекладывает к этой груди ребенка, кто-то собирает молоко в рюмочку и скармливает малышу, а кто-то нажимает на сосок и не дает молоку вытекать.
Контакт кожа к коже
Казалось бы, этот пункт не относится напрямую к организации грудного вскармливания. Но есть мамы с гипоплазией груди, которые говорят о том, что именно тогда, когда они начали проводить с малышом максимум времени в непосредственном контакте «кожа к коже», им удалось лучше настроиться на своего малыша и подобрать оптимальный график кормлений и докорма. Кроме того, так младенцу легче регулировать температуру своего тела, ориентируясь на маму, и ему не нужно на это затрачивать дополнительную энергию.
Разумный контроль веса
Частоту и режим взвешиваний лучше всего обсудить с консультантом по грудному вскармливанию и педиатром, дружественным гв. Одним мамам с гипоплазией приходится следить за весом более тщательно, другие могут немного расслабиться, но в целом, вес малышей первого года жизни на грудном вскармливании, у чьих мам обнаружена гипоплазия молочной железы, это фактор особого внимания.
Если нет возможности получиться консультацию доброжелательного специалиста, то график и частоту взвешиваний остается подбирать самостоятельно, опытным путем. Важно соблюдать основные правила - взвешивать малыша на одних и тех же весах, в одно и то же время, голеньким или в одной и той же одежде. Так как иногда речь идет о важности каждых 20 грамм, то особое внимание необходимо обратить на точность измерения весов. Иногда даже специальные электронные весы выдают разные результаты в один и тот же момент времени, если их просто передвинуть с места на место. Если, кроме материнского молока, малыша докармливают донорским молоком, то ориентиром нормы веса для ребенка будут все те же нормы ВОЗ для детей, находящихся на грудном вскармливании.
В то же время, нет смысла взвешивать ребенка слишком часто или устраивать контрольные взвешивания, незначительные колебания веса в несколько грамм могут только вогнать кормящую маму в панику. Как дополнительный показатель того, хватает ли ребенку молока и для расчета величины докорма можно использовать объем суточного диуреза младенца.
Спокойствие, только спокойствие
Сложно оставаться спокойной, когда не получается задуманное. Особенно, если это не просто какие-то наши планы, а вопрос, непосредственно касающийся состоятельности женщины как матери и здоровья новорожденного ребенка. Но нужно помнить, что стресс блокирует выделение окситоцина и ухудшает отделение молока из груди. Молоко есть, но получить его ребенок не может. Поэтому хороши все способы, чтобы расслабиться и успокоиться – от теплой ванны, гомеопатии и ароматерапии до ласк любимого мужа.
Не стоит отчаиваться, глядя на капли своего молока, которые удалось набрать при сцеживании. Большинство мам с недостаточностью молочной железы выходят на свой максимум по выработке грудного молока примерно к 4-5 месяцам после родов. Это гораздо более долгий срок, чем обычно и стоит набраться терпения и дать своей груди время приспособиться к новой роли.
Донорское грудное молоко
Даже если у мамы недостаточность железистой ткани и своего молока не хватает, у нее есть шанс вырастить ребенка полностью на грудном молоке. Через сайт «Молочная мама» кормящие женщины с гипоплазией молочной железы могут совершенно бесплатно найти мам-доноров грудного молока, и тогда не будет необходимости докармливать ребенка смесью. (Подробнее о том, что такое донорское грудное молоко, можно прочитать в этой статье.)
Опасные заблуждения на счет гипоплазии
Иногда странности поведения молочной железы с гипоплазией могут смутить не только саму женщину, но и ее опытную кормящую подругу, и даже начинающего консультанта по грудному вскармливанию. И тогда мама слышит: «Какая же у тебя гипогалактия, ведь это признак, наоборот, большого количества молока!», - а это в корне неверно.
У мам с гипоплазией не бывает лактостазов
Сразу после родов у женщин с недостаточностью железистой ткани груди лактостазы бывают даже чаще, чем в среднем у остальных кормящих, так как мышечные волокна в железистых клетках плохо работают, соответственно, молоко может застаиваться.
У мам с гипоплазией не подтекает молоко во время и между кормлениями
Подтекание молока из одной груди, когда малыш кормится из другой, - это не показатель его избыточного количества, а признак слабости молочных сфинктеров, которые самопроизвольно раскрываются и не могут удержать молоко, добежавшее по протокам к соску, в груди. Такое явление может наблюдаться у кормящих мам с любым количеством молока.
То же можно сказать и о подтекании молока между кормлениями, его еще называют галактореей. Это явление связано с высоким уровнем окситоцина после родов - молоко легко выделяется из груди и капает даже тогда, когда ребенок его не сосет.
Мамы с молочной гипоплазией, в условиях дефицита молока, могут попробовать собирать подтекающее молоко рюмочку, и потом давать его выпить ребенку, так как каждая капля молока ценна для малыша.
Можно попробовать и другой способ, описанный некоторыми мамами, - если во время кормления нажать свободной рукой на сосок как на дверной звонок, и держать - молоко не вытечет, и после перекладывания к этой груди ребенок сможет его выпить.
Высокий уровень пролактина не может сочетаться с нехваткой молока
Пролактин вырабатывается гипофизом и его основным органом-мишенью являются молочные железы. В случае недостаточности железистой ткани в груди, мишень полностью или частично отсутствует. Конечно, пролактин стимулирует рост и развитие той части железы, которая есть в наличии, и способствует увеличению молочных долек и протоков в ней, но самого исходного количества железистой ткани может оказаться недостаточно для исключительно грудного вскармливания материнским молоком.
Как поддержать женщину, если у нее гипоплазия груди
Некоторые кормящие матери, попав в ситуацию, когда все их действия по налаживанию грудного вскармливания не приносят успеха, достаточно быстро смиряются с ситуацией и довольствуются тем, что есть. Но для женщины, для которой грудное вскармливание является неотъемлемой частью материнства, которая осознает опасности искусственного вскармливания, осознание того факта, что ее тело просто отказывается производить достаточное для вскармливания ребенка количество грудного молока, становится просто трагедией. Поэтому, ей очень важно помочь, по мере возможности, наладить грудное вскармливание, дать возможность отгоревать свое горе, а затем общаться в дружелюбной атмосфере с другими кормящими мамами, которые смогут ее поддержать. И здесь может оказаться очень действенной помощь подруг и родственников.
Говорить или молчать?
Не смотря на кажущуюся очевидность ответа на этот вопрос, все не так просто. Давайте представим себя на месте кормящей мамы, которая осознает ценность грудного вскармливания, и вдруг понимает, что у ее беременной подруги, возможно, гипоплазия молочной железы. В той же ситуации может оказаться и лидер группы поддержки грудного вскармливания, и доула, и любой другой человек, общающийся с беременными. Ведь не существует однозначной зависимости: раз гипоплазия, значит грудного молока будет мало! Даже предыдущий неудачный опыт грудного вскармливания не означает, что следующему малышу молока тоже будет не хватать, особенно, если в прошлый раз мама прилагала много сил для того, чтобы грамотно организовать грудное вскармливание и кормила достаточно долго.
А рассказ о возможных трудностях может напугать будущую маму, и она может вообще отказаться от идеи кормления грудью. Получится, что, стремясь донести до нее информацию, вместо того, чтобы помогать грудному вскармливанию, мы его загубим на корню еще до рождения ребенка.
Но, если задать этот вопрос самим мамам, которым пришлось столкнуться с трудностями на этапе налаживания грудного вскармливания, они единодушно высказываются за то, чтобы морально и физически быть готовыми к преодолению этих препятствий заранее.
Самое важное – преподносить информацию так, чтобы не вызвать страх. Можно развивать тему постепенно, в течение нескольких бесед, рассказывать о данных исследований (хотя их кот наплакал по этой теме) и постоянно напоминать, что это всего лишь вероятность, и, вполне возможно, что никакие из выше перечисленных ухищрений и не пригодятся, и кормиться новоиспеченный малыш будет долго и счастливо исключительно маминым молоком.
Найти опытного консультанта по грудному вскармливанию
Гипоплазия груди – редкий и сложный случай первичного нарушения лактогенеза (процесса производства молока). Поэтому очень важно, чтобы маме была оказана профессиональная высококвалифицированная помощь. Приглашать имеет смысл опытного консультанта, в идеале со степенью IBCLC, за плечами которого годы практики и большой опыт общения с мамами с недостаточностью железистой ткани молочной железы. Начинающая консультант по грудному вскармливанию или консультант, редко выезжающий на вызовы, которой еще не доводилось сталкиваться с гипоплазией, могут ее не распознать, и в результате их рекомендации окажутся неверными и могут привести, наоборот, к полной потере молока.
Если нет возможности пообщаться с консультантом лично, можно ей позвонить или написать (список консультантов IBLC в России и ближайших странах с контактами). Многие консультанты ведут общественную деятельность и охотно общаются с будущими и кормящими мамами через интернет. Как правило, консультации по электронной почте и телефону бесплатны.
Грамотный консультант может помочь маме определиться, какие аспекты грудного вскармливания из несостоявшихся для нее наиболее важны. Когда сама кормящая мама понимает, что для нее наиболее важно: сделать так, чтобы ребенок получал максимум ее молока, или обеспечить ребенку возможность максимум времени проводить у груди, или докармливать донорским молоком, чтобы ребенок все-таки находился на исключительно грудном вскармливании, легче подобрать тот вариант организации грудного вскармливания, который поможет маме достичь ее целей.
Дать возможность отгоревать
Важно, чтобы у кормящей женщины была возможность свободно выразить свои чувства и оплакать потерю грудного вскармливания в той форме, о которой она мечтала. Нельзя обесценивать ее чувства и говорить, что ничего страшного не произошло, бывает и хуже, на смеси тоже вырастают и тому подобные вещи. Лучшая стратегия – просто быть рядом, по мере сил поддерживать и настраивать на позитивный лад, отмечать ее успехи в грудном вскармливании, а свои эмоции выражать в форме я-сообщений. Помните, что только что родившая женщина и так находится в очень уязвимом состоянии, а когда на нее сваливается еще и такая ноша, как невозможность выкормить своего ребенка, то очень сложно сохранить самообладание. Будьте терпимы и доброжелательны.
Помочь по хозяйству
Основное, на что обычно направлены мысли и действия кормящей мамы с гипоплазией в первое время после родов – это решение вопроса: «как наладить грудное вскармливание?» Друзья и близкие могут оказать неоценимую помощь, взяв на себя все дела по ведению домашнего хозяйства. Сходить в магазин, помыть полы, отвести старших детей в школу, сделать с ними уроки, приготовить ужин на всю семью, накормить молодую маму обедом… - список можно продолжать почти бесконечно. Лучшее, что могут сделать родственники – обеспечить кормящей маме с гипоплазией молочной железы возможность расслабленного гнездования с новорожденным ребенком, взяв на себя весь быт.
Пригласить на группу поддержки кормящих мам
Кормящей маме с гипоплазией необходимо обязательно общаться с другими кормящими мамами и видеть, как растут дети на исключительно грудном вскармливании. На самом деле, мамы, у которых много молока, тоже бывают обеспокоены тем, что их ребенок не наедается у груди, потому что он плачет после кормления, или часто прикладывается к груди, или не желает спать всю ночь напролет. Это варианты нормального поведения грудничка для мамы с гипоплазией могут казаться особенно тревожащими. Наблюдение же за обычными грудничками и общение с их мамами помогают справиться с собственными страхами и вернуть женщине уверенность в том, что ее материнский инстинкт никуда не делся, и она по-прежнему чувствует, что будет лучше для ее ребенка.
Возможно, в первые разы мама с гипоплазией груди будет чувствовать себя неловко среди женщин, у которых получилось организовать исключительно грудное вскармливание, поэтому потребуется особая тактичность лидера группы и поддержка со стороны других участниц для того, чтобы она почувствовала себя комфортно.
При наличии поддержки и доброжелательного окружения, гипоплазия молочной железы для кормящей мамы превращается из приговора грудному вскармливанию в возможность получить от гв гораздо более ценный опыт, чем те миллилитры грудного молока, которые способна вырабатывать железистая ткань ее груди.
Не осуждать
Даже если мама с гипоплазией решила отказаться от борьбы за грудное вскармливание или прокормила грудью совсем недолго, она заслуживает уважения хотя бы за то, что попыталась поспорить с судьбой. Каждый день, когда у ребенка есть возможность получать хотя бы немного грудного молока, уже важен, так что любой срок, который удастся прокормить маме с недостаточностью железистой ткани, это ее неоценимый вклад в здоровье и будущее развитие ребенка.
Перспективы грудного вскармливания следующих детей
Всех кормящих мам с гипоплазией волнует вопрос, как будет складываться грудное вскармливание со следующим ребенком. Судя по отзывам мам в интернете, в этом вопросе все очень индивидуально.
Часть мам отмечают, что со вторыми детьми молока становилось заметно больше. Одна из мам пишет, что с первым ребенком у нее получалось сцедить всего несколько капель, со вторым же – уже по 50 мл грудного молока в день. Это достаточно логично, так как с каждой беременностью и лактацией в организме вырабатывается новая волна гормонов, стимулирующих развитие железистой ткани.
В то же время, другие мамы не заметили заметного изменения количества молока от беременности к беременности. А по свидетельству пары мам, с детьми, рожденными ближе к 40 годам, молока по их субъективным ощущениям стало даже меньше.
Один из автором описывает случай тандема, когда мама с гипоплазией кормила младенца и периодически к груди прикладывался старший ребенок. Правда, в этом случае уточняется, что большую часть питания младшего составлял докорм.
Некоторые пластические хирурги рекомендуют мамам с гипоплазией груди, планирующим изменить форму и размер груди с помощью имплантантов, отложить операцию до того времени, пока их последний ребенок не завершит кормления грудью.
Важно!
Да, выкормить полностью своим молоком не для всех мам с молочной гипоплазией возможно. У 61% мам с недостаточностью железистой ткани груди своего молока не хватает. Но успешно кормить грудью своего ребенка при гипоплазии молочной железы можно и нужно вне зависимости от того, сколько молока способна выработать Ваша грудь!
И даже если у мамы есть гипоплазия, это не означает непременной нехватки молока на протяжении всего грудного вскармливания. У некоторых мам с гипоплазией наблюдается только отсроченный приход молока после родов, другим удается перейти на исключительно грудное вскармливание довольно быстро, у третьих докорм вытесняет прикорм. И только в очень редких, практически исключительных случаях, мамам приходится использовать только донорское молоко или смесь, но и в этом случае, преимущества грудного вскармливания, которые не связаны напрямую с наличием собственно грудного молока, все равно никуда не денутся.
Преимущества грудного вскармливания, которые навсегда останутся с вами, сколь мало бы молока Вы не производили
Понятно, что все новорожденные дети ждут, что их накормят, когда они голодны. Но, кроме того, у них есть еще целый ряд врожденных биологических потребностей, которые позволяет естественным образом удовлетворить грудное вскармливание:
1. Ощущение заботы и возможность находится на руках у взрослого.
2. Возможность находится на столько рядом с мамой, чтобы чувствовать ее запах и слышать звук ее сердца.
3. Возможность спать рядом со взрослым или у него на руках.
4. Возможность быстрого удовлетворения их потребностей, когда им что-то нужно. Ребенку не нужно ждать, и он не чувствует себя потерянным.
5. Если ребенка докармливать донорским молоком, то у него есть возможность получать исключительно грудное вскармливание в первые полгода его жизни.
6. Возможность длительного и близкого контакта «кожа к коже».
Так что, даже не смотря на любую степень гипоплазии, каждая мама может кормить своего ребенка грудью столько, сколько захочется.
В одном из исследований описывается мама, дети которой, не смотря на молочную гипоплазию, кормились до 4-х лет.
Фотографии гипоплазии груди
Если Вы подозреваете у себя гипоплазию груди, посмотрите на фотографии, собранные на этих страницах. Они помогут получить более точное впечатление о том, как недостаточность железистой ткани может выглядеть в жизни:
http://diaryofalactationfailure.blogspot.ru/2011/12/many-faces-well-not-faces-of-igt.html
http://www.007b.com/breast_size_breastfeeding.php
на страничке у пластических хирургов: http://reconsurg.ru/esteticheskaya_hirurgiya/nauka/nauchnye_publikacii/gipomastiya_i_mikromastiya_k_voprosu_o_hirurgicheskoj_semiotike/
Типы гипоплазии груди можно рассмотреть на рисунке в этой статье.
Ольга Родичева, кормящая мама с гипоплазией груди.
P.S. Если Вы прочитали эту статью и поняли, что недостаточность ткани молочной железы – это Ваш случай, пожалуйста, примите участие в нашем опросе для кормящих мам с гипоплазией
Источники
1. http://kellymom.com/bf/got-milk/supply-worries/insufficient-glandular-tissue/
2. http://www.bestforbabes.org/yes-you-can-breastfeed-successfully-no-matter-how-much-milk-you-make/
3. http://www.007b.com/breast_size_breastfeeding.php
4. http://ezinearticles.com/?Breastfeeding-with-Insufficient-Glandular-Tissue&id=245523
5. http://www.bellybelly.com.au/breastfeeding/hypoplasia-and-breastfeeding-insufficient-glandular-breast-tissue#.VFtnWGc3HMx
6. https://www.breastfeeding.asn.au/bfinfo/insufficient-glandular-tissue-breast-hypoplasia
7. http://www.motherearthjournal.org/pesticide-exposures-breastfeeding-effect-on-second-generation-yaqui-girls/
8. http://www.bestforbabes.org/risk-of-invalidating-moms-who-say-they-cant-breastfeed/comment-page-1/#comment-3843
9. http://www.noteveryonecanbreastfeed.com/pb/wp_25ca02bb/wp_25ca02bb.html
10. http://www.babycenter.com/0_breastfeeding-and-underdeveloped-hypoplastic-breasts_8692.bc
11. http://sdbfc.com/blog/2012/11/5/breastfeeding-with-hypoplasia.html#.VFtwv2c3HMx
12. http://www.ncbi.nlm.nih.gov/pubmed/4058994
13. http://en.wikipedia.org/wiki/Micromastia
14. http://en.wikipedia.org/wiki/Hypoplasia
15. http://www.ncbi.nlm.nih.gov/pubmed/10776184
16. http://www.normalfed.com/why/staytouch/
17. http://diaryofalactationfailure.blogspot.ru/2011/12/many-faces-well-not-faces-of-igt.html
18. http://formandface.com.au/breast/tuberous-breasts-other-anomalies/
19. http://www.breastfeeding-problems.com/tubular-hypoplastic-breasts.html
20. http://www.llli.org/llleaderweb/lv/lviss2-3-2009p4.html
21. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3706053/
22. Virginia Thorley OAM BA DipEd GradCertTESOL MA IBCLC Breast hypoplasia and breastfeeding: a case history. Breastfeeding review. Vol 13 No 2 2005
23. Megan W. Arbour, Julia Lange Kessler. Journal of Midwifery & Women’s Health, Volume 58, Issue 4, pages 457–461, July/August 2013 (Перевод)
24. http://new-degree.ru/webinar14-10
milkmama.info