Химиотерапия при раке молочной железы 2 стадии после операции
Виды химиотерапии при раке молочной железы, особенности проведения и восстановления
Химиотерапия при раке молочной железы – один из основных и достаточно давно используемых методов лечения. Она может использоваться в качестве единственного способа воздействия на злокачественную опухоль, эффективность такой терапевтической схемы зависит от вида раковых клеток и стадии заболевания. Но чаще всего химиотерапия входит в схему комплексного лечения рака молочных желез у женщин и мужчин.
Как действует химиотерапия

Химиотерапия – это системный цитостатический метод воздействия на раковые клетки. При этом вводимые в организм пациента химиопрепараты разносятся с током крови и распределяются по всем тканям. Даже избирательно работающий гематоэнцефалический барьер не является для них преградой. Это обеспечивает химиотерапии системность, препараты действуют не только на первичный (основной) опухолевый очаг, но и на рассеянные отдаленные метастазы. В результате угнетается рост злокачественных клеток даже в мельчайших, еще не диагностированных метастатических отсевах.
Выделяют две основные группы химиопрепаратов:
- с цитотоксическим действием (нарушающие функционирование основных клеточных органелл и вызывающие гибель клеток), приводят к некрозу опухоли;
- с цитостатическим действием (подавляющие процесс клеточного деления и клональную пролиферацию), они также провоцируют апоптоз потерявших способность к размножению клеток.
Препараты для химиотерапии рака молочной железы могут действовать на белковые молекулы, которые связываются с нуклеиновыми кислотами или отвечают за формирование скелета клетки. Некоторые из них замедляют или нарушают процесс репликации генов, другие способствуют образованию токсичных свободных радикалов или обладают антиметаболическим действием.
Каждому препарату присущ определенный механизм действия, что и лежит в основе клинической классификации химиотерапевтических средств. При раке молочной железы могут быть назначены определенные схемы химиотерапии, включающие тщательно подобранную комбинацию различных лекарств.
Лекарства для противоопухолевого лечения не обладают избирательностью, они негативно влияют на жизнедеятельность всех клеток человеческого тела. В то же время антинеопластические цитостатики оказывают максимальное влияние на активно делящиеся клетки.
Злокачественным опухолям свойственна самая высокая скорость пролиферации, что сопровождается значительным снижением клеточной дифференцировки, торможением естественных механизмов самоконтроля и склонностью к инвазии в соседние ткани. Именно этим объясняется высокая эффективность цитостатиков, в результате их действия опухолевые клетки перестают делиться и вскоре гибнут.
Скорость пролиферации нормальных клеток человеческого организма значительно ниже, чем у неопластических. Поэтому, даже активно делящиеся структуры (гемопоэтическая, эпителиальная ткань, клетки иммунной системы и волосяные фолликулы) повреждаются не столь глубоко. После прекращения действия цитостатиков они способны к восстановлению своего функционирования, а большинство побочных эффектов при этом значительно уменьшаются по выраженности или вовсе исчезают.
Виды химиотерапии
Современная медицина различает следующие виды химиотерапии:
- При раке молочной железы химиотерапия бывает амбулаторной и стационарной. При этом выбор зависит от мощности назначенных препаратов, выраженности предполагаемых побочных эффектов и состояния пациентки.
- Химиотерапия может выступать как основной способ лечения рака. Такая методика чаще всего применяется при солидных высокочувствительных к препаратам опухолях. Она показана также при невозможности или нерациональности использовать другие варианты ликвидации рака (при множественных метастазах и неоперабельной форме рака). При этом обычно применяются мощные и «жесткие» терапевтические схемы, позволяющие воздействовать на раковые клетки на всех стадиях пролиферации.
- Еще одна разновидность – адьювантная химиотерапия. При этом применение химиопрепаратов является дополнением к другим способам лечения рака молочной железы (гормонотерапией), а сама опухоль подлежит удалению хирургическим путем.В современной клинической практике используются 2 варианта: неоадьювантная химиотерапия (назначаемая на предоперационном этапе как подготовка к радикальному лечению) и послеоперационная. В первом случае основными задачами являются сдерживание роста опухоли и профилактика метастазирования. А после операции химиопрепараты назначаются с противорецидивной целью.
- Существует также индукционная химиотерапии до операции при раке молочной железы больших размеров и с индурационным отеком окружающих тканей. С помощью такого лечения стараются уменьшить размеры опухоли, переводя рак в операбельную форму.
Химиотерапевтические схемы обозначаются по начальным буквам препаратов, которые при этом используются. Наиболее применяемыми являются CMF, ТАС, FAC, FEC, DA и AC.
Цветовые обозначения схем химиотерапии
Нередко для обозначения вида используемого химиотерапевтического лечения используют такие названия, как красная, синяя, белая и желтая химиотерапия. Это связано с цветом вводимых внутривенно лекарственных растворов.
Красная химиотерапия рака молочной железы – наиболее сильная и при этом очень токсичная. Поэтому она обычно хуже переносится и сопровождается большим количеством осложнений. При такой схеме используются Доксорубицин, Эпирубицин, Идарубицин с цитостатическим действием, что обеспечивается их антимитотическим и антипролиферативным эффектами.
При желтой схеме назначаются Метотрексат, Фторурацил, Циклофосфамид. Эти препараты не столь токсичны, лечение субъективно ощущается как более мягкое. Синяя (на основе Митомицина и Митоксантрона) и белая (с таксанами) химиотерапевтические схемы при раке молочной железы используются при наличии определенных показаний.
Что учитывают при принятии решения о химиотерапии?

Химиотерапия может быть назначена на любой стадии рака молочной железы. При этом могут преследоваться разные цели, что будет влиять на ожидаемый результат проводимого лечения. При оценке необходимости применения цитостатиков и выборе препарата учитываются несколько факторов:
- размер первичного опухолевого очага, его локализация и степень инвазии в окружающие ткани;
- гистологический подтип злокачественных клеток, характер экспрессивности выделенного онкогена и степень его дифференцировки;
- вовлеченность в опухолевый процесс пакета регионарных лимфатических узлов, наличие лимфогенных метастазов;
- гормональный статус злокачественной опухоли, что определяется с помощью иммуногистохимического анализа с оценкой наличия рецепторов к половым гормонам (эстрогену, прогестерону) и степени их экспрессии;
- динамика роста опухолевого очага;
- общий гормональный статус пациентки, полноценность функционирования ее яичников;
- возраст (на момент первичной диагностики рака и во время проводимого лечения).
Каждой пациентке составляется индивидуальная схема лечения, при этом разные виды и схемы химиотерапии могут комбинироваться друг с другом. До начала применения препаратов изучается молекулярно-генетический профиль опухоли с использованием тестов Oncotype DX и/или Mammaprint™.
Читайте также: Лучевая терапия при раке молочной железы.
Особенности химиотерапии на разных стадиях рака
При раке молочной железы I стадии
Химиотерапию используют, если опухоль является эндокриннечувствительной, люминальной и нелюминальной HER-2 позитивной, люминальтной HER-2 негативной. Важное показание для назначения цитостатиков – возраст пациентки до 35 лет. На 1 стадии химиотерапия является адьювантной, используется с профилактической целью после проведенного оперативного лечения. В некоторых случаях она комбинируется с эндокринотерапией. При этом используются различные схемы на основе комбинации нескольких антрациклинов. Лишь при наличии противопоказаний для назначения этих препаратов применяются другие средства.
При раке молочной железы 2 стадии
Химиотерапия может быть неоадьювантной и послеоперационной. До хирургического лечения химиопрепараты назначаются, если планируется органосохраняющая операция при опухолевом узле диаметром 3,5–5 см, при многоузловом раке, возрасте пациентки до 35 лет, высоком риске рецидива по данным иммуногистохимического исследования. После операции химиотерапия показана при наличии метастазов, отсутствии эндокринной чувствительности опухоли и других факторах риска, свидетельствующих о возможности рецидива. Лечение начинается спустя 3–4 недели после операции, рекомендуется 4–6 курсов. Результат оценивается только после завершения 3 курса химиотерапии. Чаще всего используются комбинированные схемы, при этом к антрациклиновым препаратам добавляются таксаны.
При раке молочной железы 3 стадии
Химиотерапия проводится всем пациентам. Обязательным является как неоадьювантное лечение, так и послеоперационное. Сколько длится терапия, количество курсов и их фармакологический состав – все это определяются индивидуально с учетом многих факторов. Одним из важнейших критериев является характер ответа на проведенную предоперационную химиотерапевтическую подготовку.
При раке молочной железы 4 стадии
Химиотерапия фактически является паллиативной мерой. Она уже не в состоянии подавить рост всех опухолевых очагов, но может улучшить качество жизни пациентов. Так как переносится такое лечение на фоне имеющейся полиорганной недостаточности и раковой интоксикации обычно плохо, дозировки применяемых препаратов снижают. При этом врач стремится найти баланс между ожидаемой результативностью и индивидуальной переносимостью химиотерапии.
Как проводится процедура
Как проходит химиотерапия, зависит от состояния пациента и его самочувствия на фоне лечения. Перед началом первого курса назначается клиническое обследование с оценкой состояния сердечно-сосудистой системы, показателей белой и красной крови. Это необходимо для последующего динамического наблюдения за переносимостью лечения и позволяет своевременно выявлять тяжелые осложнения.
Химиотерапия обычно включает внутривенное введение препаратов. Она может проводиться в круглосуточном или дневном стационаре, а в некоторых случаях – и на дому. В настоящее время активно внедряются различные методики, позволяющие избежать ежедневного прокола вены для получения сосудистого доступа. Например, некоторые клиники предлагают установку специального порта и систем для автоматизированного введения лекарств. Нередко устанавливают периферический венозный катетер.
Так как проводится химиотерапевтический сеанс всего лишь в течение нескольких часов, пациент с достаточно хорошим самочувствием и стабильными гемодинамическими показателями обычно не нуждается в круглосуточном пребывании в стационаре. После осмотра врача он может уйти домой или даже вернуться на свое рабочее место. Если же возникают побочные эффекты, назначаются дополнительные препараты или корректируется схема лечения.
При пероральной химиотерапии лекарства выдаются пациенту на определенное количество дней, составляются графики контрольных визитов к врачу и сдачи анализов, даются рекомендации по питанию и образу жизни.
Нежелательные последствия

Химиотерапия – высокотоксичный метод лечения, и побочные эффекты возникают у большинства пациентов. Но степень их выраженности и количество зависит от применяемых препаратов, дозировки и индивидуальных особенностей.
Возможные последствия химиотерапии при раке молочной железы:
- тошнота, рвота, неприятный привкус во рту, ухудшение аппетита, извращения вкуса;
- воспаление и изъязвление слизистой оболочки ротовой полости, красной каймы губ;
- дискомфорт в животе, нарушения стула;
- выпадение волос – от гнездной алопеции до полного облысения;
- ломкость и изменение цвета ногтей;
- кожная сыпь различного характера, кожный зуд;
- астения;
- субфебрильная или даже фебрильная температура тела, не связанная с инфекционными заболеваниями;
- анемия (преимущественно апластического характера);
- повышенный риск кровотечений (в том числе желудочно-кишечных), легкость возникновения подкожных посттравматических гематом, что связано со снижением количества тромбоцитов и изменением свертываемости крови;
- иммуносупрессия, что может привести к частым, затяжным и осложненным инфекционным заболеваниям;
- нарушения овариально-менструального цикла, бесплодие;
- токсическая миокардиопатия;
- токсический гепатит;
- когнитивное снижение.
Многие из этих состояний являются обратимыми и быстро проходят после завершения очередного курса лечения. Волосы и ногти быстро и хорошо отрастают, нарушения стула и тошноту можно купировать еще во время приема химиопрепаратов. Тем не менее, после химиотерапии большинству пациентов требуется восстановление.
Восстановительный период
Восстановление после химиотерапии при раке молочной железы может занять некоторое время, что зависит от тяжести возникших побочных эффектов и степени поражения внутренних органов. Для ускорения этого процесса врачом могут быть назначены препараты: противоанемические, иммуномодулирующие, гепатотропные, стимуляторы лейкопоэза и другие.
Большое значение имеет и диета при химиотерапии рака молочной железы. Меню должно быть сбалансированным, с обязательным употреблением свежих овощей и фруктов, кисломолочной продукции, белков и железосодержащих продуктов. Питание при химиотерапии рака молочной железы и после нее должно не провоцировать приступы тошноты, не приводить к избыточной нагрузке на печень и поджелудочную железу и не стимулировать избыточную продукцию желудочного сока. Оно должно обеспечивать необходимое количество основных питательных веществ и микроэлементов, предупреждать развитие гиповитаминозов и способствовать постепенному насыщению организма необходимым количеством железа.
Голодание недопустимо, приемы пищи должны быть достаточно частыми и небольшими порциями. Важно употреблять достаточное количество жидкости, допустимы минеральные воды или подкисленные напитки.
Некоторые клиники предлагают специальные реабилитационные программы для пациентов после проведенной химиотерапии. В них входят диета, прием медикаментов, создание сбалансированной физической нагрузки и психокоррекционные мероприятия.
Прогноз
Химиотерапия повышает 5-летнюю выживаемость пациентов даже с 3-4 стадиями рака молочной железы. Несмотря на достаточно плохую переносимость периода курсового лечения, она способна в целом улучшить качество жизни пациентов. Отдаленные результаты зависят не только от применяемых препаратов. Большое значение имеют вид опухоли, стадия рака, ответ организма пациента и применение других методов лечения.
ginekolog-i-ya.ru
Как проводится лечение рака молочной железы 2 стадии
В медицинской практике онкологические заболевания подвергаются обязательной классификации. Это помогает назначить эффективное лечение, просчитать прогноз.
Рак молочной железы считается наиболее изученным онкологическим процессом. Постановка диагноза рак груди не является поводом опускать руки, поскольку болезнь можно победить.
Вторая стадия онкоформирования молочной железы относится к раннему развитию патологии. Специалисты выделяют два вида на этой стадии:
-
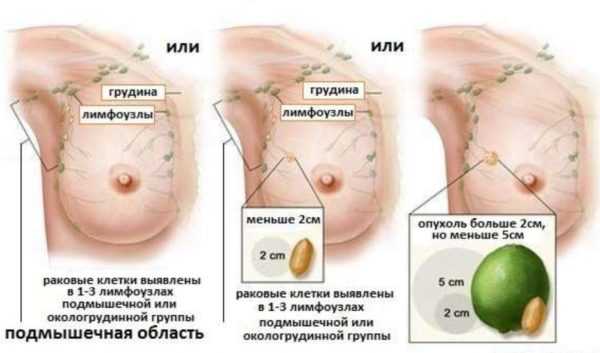
Первый вид называется 2А. Для него характерна дифференциация новообразования, размер которого не достигает двух сантиметров. Злокачественный процесс распространяется на 1-3 подмышечных узла лимфатической системы.
Другим вариантом может быть наличие у пациента образования размером 2-5 см без поражения лимфоузлов. В организме не должно быть вторичных очагов.
- Второй вид стадии называется 2В. В этом случае онкоформирование не превышает пяти сантиметров, а злокачественный процесс поражает 1-3 подмышечных узла. Новообразование классифицируется под шифром 2В даже при больших размерах, но при этом не должны быть задеты лимфатические узлы. Допускается присутствие не более двух вторичных очагов.
Стадия 2А
На стадии 2А пациенты могут заметить симптом морщинистости, когда при захвате железы в складку, на ней становятся заметны неглубокие морщины. Они располагаются перпендикулярно по отношению к складке.
Другим симптомом является наличие участка кожи на груди со сниженной эластичностью, то есть он не расправляется сразу после ущемления. О стадии 2В говорит наличие пупкообразных втяжений на коже.
Успешность лечения зависит от правильной и своевременной диагностики. Исследования направлены на то, чтобы узнать как можно больше о степени развития онкоформирования и об общем состоянии организма.
Лечение онкологии молочной железы 2 стадии предполагает хирургическое вмешательство, которое дополняется одним либо несколькими видами терапии. Извлеченное в процессе оперативного вмешательства онкоформирование в обязательном порядке исследуется на степень изменения злокачественных частиц. От этих результатов зависит ход дальнейшего лечения.
Одной из стандартных схем для лечения является следующая последовательность: хирургическое вмешательство – химиотерапия – лучевое облучение – гормонотерапия. Возможны и другие варианты.
Хирургическое вмешательство
Оперативное вмешательство при раке 2 стадии предполагает удаление онкоформирования и соседних тканей груди. Оно может быть выполнено в виде лампэктомии либо мастэктомии.
Проведение лампэктомии представляет собой удаление только новообразования. После процедуры сохраняется часть молочной железы. Объем удаляемого участка может сильно колебаться в зависимости от того, насколько затронуты соседние ткани.
Удаленный участок отправляется на исследование с целью выявления раковых частиц. Если они обнаруживаются, пациенту проводят реэксцизию, то есть повторное иссечение.
Врачи придерживаются того, что лучше провести мастэктомию. Она включает в себя удаление железы, грудной мышцы и жировой клетчатки, расположенной в подмышечной области. Также возможно удаление подмышечных узлов лимфатической системы, поскольку они чаще всего являются очагами распространения метастазов.
При раке груди 2 стадии принято проводить мастэктомию по Маддену. Она считается наиболее щадящей и включает в себя удаление железы с жировой клетчаткой из подмышечной области. Хирург должен сделать надрез, последовательно отделить кожу от железы, а затем ее отслоить от мышц.
В ходе операции важно не задеть подключичную вену. После всех манипуляций пациенту устанавливают дренаж, который убирается спустя 3-5 дней. Завершает процедуру наложение швов и стерильной повязки.
На 2 стадии возможно восстановление молочной железы непосредственно во время проведения операции по ее удалению. Под кожу помещается временный протез-растяжитель, который затем заменяется постоянным.
После мастэктомии случается такое позднее осложнение как проблема с рукой, со стороны которой была удалена грудь. Связано это с нарушением в мышечных тканях, а также с удалением соседних лимфоузлов. Ток лимфы нарушается, что приводит к отеку тканей руки.
В этом видео-ролике схематично показано, как проводятся лампэктомия и мастэктомия:
Химиотерапия
Лечение предполагает введение в организм сильнодействующих медикаментов, которые уничтожают злокачественные частицы и блокируют их дальнейшее распространение. Наибольшую эффективность метод получил в комплексе с хирургическим вмешательством.
Химиотерапия подбирается с учетом того, что лечение проводится при 2 стадии онкоформирования молочной железы. Также учитывается поражение узлов лимфатической системы, гормональное состояние пациента.
В основном химеотерапию проводят внутривенно-капельным методом. Существует много схем лечения. Одной из них считается следующая: Циклофосфан – Метотрексат – Фторурацил.
Описание каждого препарата из схемы и его дозировка:
- Циклофосфан. Препарат уничтожает опухолевые частицы путем образования поперечных сшивок в нитях ДНК и РНК. Назначается в виде инъекций. Дозировка составляет 3 мг/кг двухпроцентного раствора ежедневно. За курс используется 4-14 г вещества.
- Метотрексат. Вещество обладает противоопухолевым, цитостатическим, иммунодепрессивным действием. Используется в таблетках, принимается по 1-3 таблетки в течение 24 часов.
- Фторурацил. Представляет собой антиметаболит, который разрушает структуру ДНК злокачественной частицы. Его вводят внутривенно вместе с глюкозным раствором на протяжении трех часов. Курс состоит из 7 дней с постепенным уменьшением дозы. Начинает дозировка обычно с 0,015 г на 1 кг массы пациента. Повторить курс можно спустя один-полтора месяца.
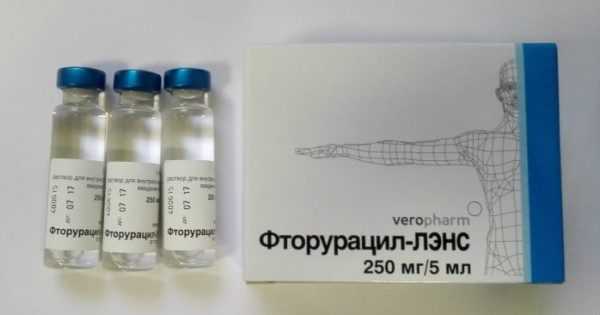
Дозировка каждого препарата и длительность приема зависит от индивидуальных особенностей пациента.
Проводится терапия курсами. Это позволяет уничтожить максимальное количество онкологических клеток. Всего назначается 2-7 циклов химиотерапии, точное количество определяет врач.
Гормонотерапия
Обычно гормонотерапия назначается на завершающем этапе лечения. Ее продолжительность может достигать нескольких лет, поэтому с ее началом спешить не обязательно. В определенных случаях, например при раке груди 2 стадии, гормонотерапия назначается в начале лечения.
Ее задача в уменьшении новообразования перед оперативным вмешательством, чтобы вместо мастэктомии достаточно было бы проведения лампэктомии. Клинические исследования доказали, что в 46% случаев прием перед хирургическим вмешательством гормональных препаратов позволяет сохранить орган.
Основные препараты, которые замедляют либо прекращают воздействие эстрогенов:
- Тамоксифен. Относится к группе селективных модуляторов гормональных рецепторов. Применяется для пациентов с гормонально-позитивным онкоформированием молочной железы 2 стадии. Принимается в виде таблеток 1-2 раза в сутки по 20-40 мг.
- Аримидекс. Препарат относится к ингибиторам ароматазы. Применяется с целью снижения количества эстрогенов среди пациентов в период постменопаузы, на 2 стадии злокачественного процесса в груди после оперативного вмешательства. Принимает в виде таблеток 1 раз в сутки по 1 мг на протяжении длительного времени.
- Фаслодекс. Единственный медикамент, который уничтожает эстрогеновые рецепторы, находящиеся на поверхности клеток. Назначается при неэффективности прочих форм гормонального лечения. Вводится в виде инъекций по 250 мг в месяц.
- Золадекс. Вещество подавляет производство гормонов гипофизом, которые стимулируют работу яичников. Его вводят в виде уколов в живот. Доза зависит от количества гормона в крови.
Вместо применения препаратов подавить продукцию эстрогенов можно путем удаления яичников. Проводится процедура эндоскопическим методом. Уровень эстрогена резко снижается. Процесс является необратимым, он приводит к бесплодию и наступлению менопаузы.
Лучевая терапия
Метод подразумевает воздействие на онкоформирование ионизирующего излучения. На 2 стадии проводится радикальная терапия, которая направлена на полное уничтожение новообразования и излечение пациента.
Облучению подвергается пораженный участок молочной железы и при необходимости региональные лимфоузлы. Оно является частью комплексного лечения.
Облучение показано до и после оперативного вмешательства.
Терапия выполняется в двух вариантах:
- Наружная – проводится процедура стационарным рентген-аппаратом на протяжении 35-40 сеансов. Частота облучения составляет 5 раз за 7 дней. Курс занимает 1-1,5 месяца.
- Внутренняя – под кожу пораженной молочной железы вводится имплантат, содержащий радиоактивный препарат. Сеанс длится около 5 минут каждый день в течение недели.
Метод не применяется, если он уже использовался для любой другой части тела. В 70% случаев он не требуется после мастэктомии. Для эффективности метода важно неукоснительно следовать плану облучения и полностью его закончить.
По последним данным пятилетняя выживаемость при раке груди на 2 стадии достаточно высока. Пациенты, которые начали лечение на стадии 2А выживают в 88% случаев. Стадия 2В дает прогноз в 76%.
Медицина не стоит на месте. Даже при возникновении рецидива можно повторно побороть патологию. Практика показывает, что чем меньше онкоформирование, тем ниже вероятность рецидива. Но даже самый опытный хирург не может дать стопроцентной гарантии по этому поводу, поэтому онколог чаще всего предлагает дополнить успешное оперативное вмешательство химиотерапией.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Нет комментариев
stoprak.info
Рак молочной железы 2 степени: продолжительность жизни и питание, прогноз и лечение
Рак молочной железы занимает лидирующие позиции по уровню смертности женщин от онкологии. Однако, услышав диагноз «Рак молочной железы 2-я стадия», не стоит отчаиваться и опускать руки.
При своевременном обращении к маммологу и онкологу на ранних стадиях более чем в половине случаев рак излечим. В медицине болезнь подлежит классификации на стадии ее развития от нулевой до четвертой стадии. Для каждой из стадий существует свой метод лечения и прогноз выживаемости.
Особенности рака молочной железы на второй стадии
Основными причинами возникновения рака груди являются:
- Наличие рака молочной железы у близких родственниц.
- Повышенная активность гормона эстрогена, о чем свидетельствует ранняя менструация (12 лет) и ее позднее окончание (55 лет).
 Поздняя беременность (после 35 лет).
Поздняя беременность (после 35 лет).- Онкология других органов.
- Генетические мутации.
- Радиационное облучение.
- Наличие доброкачественных опухолей груди.
- Низкая физическая активность.
- Злоупотребление курением и алкоголем.
- Длительная гормональная контрацепция.
- Рост веса при менопаузе.
Основными признаками развития злокачественной опухоли в молочной железе являются:
- Беспричинная, неутихающая боль в груди, чувство дискомфорта.
- Уплотнения в груди.
- Диссиметрия, отечность, деформация груди.
- Изменение кожных покровов груди (шелушение, сморщивание, изменение цвета).
- Изменение формы соска, например втянутость, выделения из него.
- Ямочки на груди, которые появляются при движении руками.
- Увеличенные лимфоузлы подмышками и около ключицы.
Рак молочной железы 2 степени относится к ранней стадии развития заболевания. Характерными признаками является наличие карциномы размером от двух до пяти сантиметров и увеличение лимфатических узлов подмышками.
 Вторая стадия разделяется на две подстадии:
Вторая стадия разделяется на две подстадии:
- 2А. Злокачественная опухоль достигает размеров до 2 см. Новообразование распространяется на один-три лимфоузла. К данной подстадии относят и опухоли размерами до 5 см, которые не распространены на лимфатические узлы.
- 2В. К данной подгруппе относится новообразования размерами до 5 см, которые распространяются на один-три лимфоузла.
Диагностика
Необходимо быть предельно внимательной к состоянию здоровья, чтобы на ранних стадиях распознать рак молочных желез. Нужно регулярно самостоятельно проводить осмотр груди с помощью пальпации.
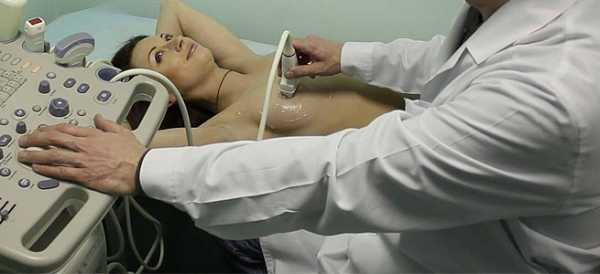
При обнаружении каких-либо неподвижных уплотнений, изменении цвета и вида кожи на груди необходимо сразу обратиться к маммологу. Также ценным методом профилактики рака груди является ежегодное посещение маммолога, обследование и проведение УЗИ-диагностики.
У рака груди 2 стадии четко выраженная симптоматика, что позволяет определить заболевание на плановом или внеплановом приеме у гинеколога или маммолога. Специалисты во время пальпации обнаруживают уплотнения в молочной железе и ставят первичный диагноз. Для уточнения диагноза пациент направляется на дополнительное обследование, которое включает такие диагностические меры:
- УЗИ молочных желез (для женщин возрастом от 20 до 40 лет).
- Маммография (женщин за 40)
 Магнитно-резонансная терапия (с целью определения метастаз).
Магнитно-резонансная терапия (с целью определения метастаз).- Использование онкомаркеров.
- Биопсия тканей опухоли и дальнейшее их изучение с целью определения ее характера.
- Исследование лимфоузлов на наличие метастаз.
- Сцинтиграфия.
- Компьютерная томография брюшной полости.
- Анализ мочи и крови.
Лечение
Лечение рака молочной железы включает оперативное вмешательство, химическую и лучевую терапии.
При раке груди второй степени всегда применяется хирургическое вмешательство. На основе данных, полученных после комплексного обследования, лечащим врачом принимается решение об операции с сохранением груди либо без ее сохранения. После операции злокачественная опухоль отправляется на повторное гистологическое исследование.
 Когда раковая опухоль достигает размеров 5 см или метастазы распространились на лимфатические узлы, назначается курс химиотерапии. Проведение химической терапии до операции способствует уменьшению опухоли и позволяет провести более щадящую операцию. Химиотерапия после операции снижает риск развития и распространения метастаз по организму и повторное развитие рака.
Когда раковая опухоль достигает размеров 5 см или метастазы распространились на лимфатические узлы, назначается курс химиотерапии. Проведение химической терапии до операции способствует уменьшению опухоли и позволяет провести более щадящую операцию. Химиотерапия после операции снижает риск развития и распространения метастаз по организму и повторное развитие рака.
Курс химиотерапии при рмж включает введение цитостатических препаратов, которые останавливают рост, развитие и распространение злокачественных клеток. С этой целью применяются препараты Герцептин, Авастин, Метотрексат, Циклофосфан и другие. Выбор препарата осуществляется на основании особенностей течения заболевания.
Лучевая терапия применяется в комплексе с хирургическим вмешательством. Подразумевает воздействие на злокачественную опухоль ионизирующим излучением (рентгеновские лучи высокой энергии).
Своевременно назначенная химиотерапия, оперативное вмешательство в комплексе с лучевой терапией на 2 стадии в большинстве случае приводит к полному излечению.
При раке молочной железы 2 степени продолжительность жизни превышает пять лет. Именно столько времени пациент наблюдается. Далее наблюдение не требуется, так как считается, что после прохождения данного рубежа рак не рецидивирует. Прогноз на полное выздоровление составляет около 50-80%.
к оглавлению ↑Питание
Важную роль в борьбе с чужеродными злокачественными новообразованиями играет иммунная система человека. Правильное питание позволяет держать вес в норме и увеличивает физическую активность, что способствует снижению риска заболевания.
Если у вас обнаружили рмж 2-ой степени, необходимо:
- Больше употреблять овощей, фруктов, злаковых.
 Снизить количество жирной пищи в рационе.
Снизить количество жирной пищи в рационе.- Отдавать предпочтение жирам растительного происхождения.
- Ежедневно употреблять около двух граммов кальция ежедневно.
- Включить в рацион продукты богатые витамином Д.
- Отказаться от алкоголя и курения.
- Отказаться от газированных и сладких напитков.
- Пить много чистой воды. Рекомендуется зеленый чай или специальный травяной чай, которые пагубно влияют на раковые клетки и выводят канцерогены.
Профилактика
Можно существенно снизить риск заболеть с помощью профилактических мер. Среди которых:
- Самостоятельная пальпация груди. Рекомендуется проводить ежемесячно после окончания менструации, при отсутствии боли в области груди.
 Первые роды до 30 лет. Минимальная продолжительность грудного вскармливания 6 месяцев.
Первые роды до 30 лет. Минимальная продолжительность грудного вскармливания 6 месяцев.- Разумное применение гормональной контрацепции, отказ от абортов и планирование беременности.
- Отказ от вредных привычек.
- Отсутствие стрессовых ситуаций.
- Ежегодное обследование у маммолога при принадлежности к группе риска.
Рак молочной железы не приговор. При должном отношении к своему здоровью, наблюдении и своевременному обращению за помощью, полностью излечим. Карцинома на второй стадии подвергается хирургическому удалению, химической и лучевой терапии.



 Дайте нам об этом знать - поставьте оценку (1 votes, average: 5,00 out of 5) Загрузка...
Дайте нам об этом знать - поставьте оценку (1 votes, average: 5,00 out of 5) Загрузка... ginekologii.ru
Лечение рака молочной железы IIв стадии
Рак молочной железы, cтадия IIВ (T2N1M0, T3N0M0).
На этапе диагностики данным пациентам показано тщательное радиологическое обследование, включающее компьютерную томографию лёгких и печени, сцинтиграфию костей скелета.
Лечение планируется при участии нескольких специалистов: хирурга, химиотерапевта и радиолога. При необходимости в состав комиссии может быть включён морфолог.
Все пациенты подлежат комбинированному лечению, которое может быть обеспечено в следующих вариантах:
-
Операция + лучевая терапия
-
Операция + химиотерапия
-
Предоперационная химиотерапия + операция + химиотерапия
-
Предоперационная химиотерапия + операция + лучевая терапия + химиотерапия
-
Операция + лучевая терапия + химиотерапия.
+ Гормонотерапия - при экспрессии рецепторов эстрогенов (ER) и прогестерона (PgR) ≥ 3 баллов.
Инвазивная лобулярная карциномма (дольковый рак) на предоперационном этапе диагностики требует выполнения МРТ-исследования, так как является фактором риска развития мультифокального рака обеих молочных желёз.
Инвазивная карцинома IIВ cтадииподлежит:
Органосохраняющему хирургическому вмешательству при условии выполнения резекции в пределах здоровых тканей в минимальном объёме:
-
секторальная резекция (лампэктомия - иссечение опухоли до фасции с не менее 10 мм окружающих тканей) при:
- инвазивной протоковой карциноме Люминального подтипа А;
-
сегментарная резекция (тилэктотия - иссечение опухоли с кожей над ней до фасции, с не менее 10 мм окружающих тканей) при:
- инвазивной протоковой карциноме Люминальном подтипе В;
- лобулярной карциноме;
-
квадрантэктомия (иссечение опухоли с удалением кожи над ней, с подлежащей фасцией, в пределах неизменённых окружающих тканей, как правило, не менее 10 мм) при:
- инвазивной протоковой карциноме Люминального подтипа В с Ki67 > 14 %;
- лобулярной карциноме;
- при Her2/neu-3+ раке молочной;
- трижды-негативном раке молочной железы;
возможно, со срочным цитологическим исследованием мазков ложа удалённого сектора и подсоскового пространства;
с биопсией сентинальных лимфатических узлов (для T3N0M0), с последующей лучевой терапией.
Органосохраняющая операция у пациентов с инвазивной карциномой IIВ cтадии выполняется преимущественно из пери- или пара- ареолярного доступа после отделения кожи от ткани молочной железы с применением электрокоагуляции. Допустим доступ из субмаммарной складки или над опухолью. При наличии признаков умбиликации кожи над опухолью и при инвазивной дольковой карциноме - показано оперативное лечение в объёме не меньше сегментарной резекции. Стенцинальная биопсия и ламфаденэктомия могут выполняться через отдельный доступ в подмышечной области, если это невозможно осуществить через уже выполненный доступ. Оперативное вмешательство может сочетаться с редукционной маммопластикой или различными видами мастопексии. Одномоментно допустимо выполнение корригирующей операции на контралатеральной молочной железе. При необходимости в операции участвует пластический хирург. Для более точной визуализации ложа опухоли для проведения последующей лучевой терапии ложе опухоли может быть маркировано клипсами.
При мастэктомии у пациентов с инвазивной карциномой IIВ cтадии предпочтение отдаётся операциям с сохранением кожи, возможно с иссечением участка кожи над опухолью и/или сосково-ареолярного комплекса (в объёме подкожной мастэктомии). Операция планируется с возможным участием пластического хирурга для определения способа и возможности одномоментной реконструктивной операции.
Показания к мастэктомии при инвазивной карциноме IIВ cтадии:
-
Относительно большой размер опухоли, не позволяющий выполнить органосохраняющую операцию радикально, при относительно малом размере молочной железы, и достичь приемлемого эстетического результата
-
Центральная локализация опухоли при небольшом размере молочных желёз, не позволяющая и достичь приемлемого эстетического результата
-
Больные с мультифокальной или мультицентричной формами карциномы, при иссечении которых не удаётся достичь приемлемого эстетического результата
-
Высокая степень гистологической злокачественности опухоли и диффузная микрокальцификация ткани молочной железы
-
Пациенты, имеющие противопоказания к последующей лучевой терапии.
Выполняются мастэктомии по Madden, Patey с биопсией сентинальных лимфатических узлов; либо по Пирогову - у пожилых пациентов, с тяжёлой сопутствующей патологией, когда высок риск развития осложнений из-за увеличения продолжительности операции.
Подмышечная лимфаденэктомия у пациентов с инвазивной карциномой IIВ (T3N0M0) стадии показана:
-
только при наличии микро (более 2 мм) и макрометастазов в сентинальных лимфатических узлах
-
при невозможности выполнить стенцинальную биопсию
При локализации опухоли во внутренних квадрантах молочной железы и подозрением на вовлечение парастернальных л/узлов по КТ - допустимо одномоментное выполнение видеоторакоскопической парастернальной лимфодиссекции(при T2N1M0).
После операции обязательна оценка риска рецидива и смерти от рака по Ноттингемскаму прогностическому индексу или программе Adjuvant (www.adjuvantonline.com).
Изучение молекулярно-генетического профиля (тест Mammaprint™ или Oncotype DX).
Тест Oncotype DX показан пациенткам, оперированным в стадии I и II при инвазивном раке молочной железы (с размером опухоли менее 5 см), экспрессирующей рецепторы эстрогена, без метастазов в лимфатических узлах (которым обычно назначается тамоксифен).Результаты теста помогают принять решение о целесообразности применения химиопрепаратов для профилактики рецидива, в дополнение к гормональному лечению.
Лучевая терапия у пациентов с инвазивной карциномой IIВ cтадии (при T2N1M0) проводится после полного заживления послеоперационной раны. Она направлена на уменьшение случаев местного рецидива в зоне операции и показана всем пациенткам после органосохраняющего вмешательства. Облучение оставшейся части молочной железы РОД 1.8 – 2.5 Гр, СОД 50 Гр; 30 - 37 фракций (по 5 фракций в неделю). + Подведение дополнительной дозы на ложе опухоли (буст) 10 – 16 Гр. Продолжительность курса облучения составляет 6 – 7,5 недель (при отсутствии местной лучевой реакции). Облучение бустами может не проводиться при сочетании факторов низкого риска местного рецидива у пожилых пациентов (широкие края резекции, N0, отсутствие сосудистой инвазии).
Облучение подключично-подмышечной и надключичной зон (при T2N1M0) показано при полном замещении лимфатического узла опухолью, проращении его капсулы, опухолевом росте в жировой клетчатке: РОД 1.8 – 2 Гр, до СОД 44 Гр; 22 - 25 фракций (по 5 фракций в неделю). Продолжительность курса облучения составляет 4,5 – 5 недель (при отсутствии местной лучевой реакции).
Мастэктомия в пределах здоровых тканей требует лучевой терапии больным по показаниям при T2N1M0 на грудную стенку при расположении опухоли во внутренних квадрантах, а также при наличии неблагоприятных факторов прогноза (степень злокачественности G2-3, наличие перитуморальной инвазии сосудов, отсутствие экспрессии рецепторов эстрогенов (ER) и прогестерона (PgR), гиперэкспрессия или амплификация HER-2/neu, высокий уровень маркёра пролиферации Ki-67 > 14%, трижды-негативный базальноподобный рак молочной железы (секретирующим цитокератин 5/6), возраст до 35 лет, поражение ≥ 4 лимфатических узлов). Облучение грудной стенки при T3N0M0 (по показаниям при T2N1M0): РОД 1.8 – 2 Гр, до СОД 44 Гр; 22 - 25 фракций (по 5 фракций в неделю). Продолжительность курса облучения составляет 4,5 – 5 недель (при отсутствии местной лучевой реакции).
Системное адьювантное лечение назначается пациентам с учётом подтипа опухоли:
| Подтип | Тип терапии | Примечание по терапии |
| «Люминальный А» | Одна эндокринотерапия | Очень немногие больные нуждаются в цитотоксической терапии (например, при наличии множественных метастатических лимфоузлов или других индикаторах риска) |
| «Люминальный В (HER-2 – негативный)» | Эндокринотерапия +/- цитотоксическая терапия | Назначение и тип цитотоксической терапии может зависеть от уровня экспрессии гормональных рецепторов, оценки риска и предпочтений пациента. |
| «Люминальный В (HER-2 –позитивный)» | Цитотоксическая терапия + анти HER-2 терапия + эндокринотерапия) | Нет в наличии убедительных данных, чтобы отказаться от цитотоксической терапии в этой группе. |
| HER-2 –позитивный (не люминальный) | Цитотоксическая терапия + анти HER-2 терапия | Пациенты очень низкого риска (например, (p)T1a и (p) N0) могут наблюдаться без системной адъювантной терапии. |
| Трижды негативный (дуктальный) | Цитотоксическая химиотерапия | |
| Особый гистологический тип А: эндокриночувствительные (крибриформная, тубулярная и слизистая); | Эндокринотерапия | |
| Особый гистологический тип В: Эндокринонечувствительные (апокриновая, железистокистозная и метапластическая карциномы) | Цитотоксическая химиотерапия | Медуллярная и железисто - кистозная карциномы не нуждаются в адъювантной цитотоксической терапии (если (рN0) негативные лимфоузлы). |
Химиотерапия у пациентов с инвазивной карциномой IIВ cтадии может назначается перед операцией при большом размере опухолевого узла (3,5 – 5 см) для выполнения в последствии оргагосохраняющей операции; при многоузловой форме или наличии неблагоприятных факторов прогноза (степень злокачественности G2-3, наличие перитуморальной инвазии сосудов, отсутствие экспрессии рецепторов эстрогенов (ER) и прогестерона (PgR), гиперэкспрессия или амплификация HER-2/neu, высокий уровень маркёра пролиферации Ki-67 > 14%, трижды-негативный базальноподобный рак молочной железы (секретирующим цитокератин 5/6), возраст до 35 лет).
Перед началом предоперационной химиотерапии должна быть выполнена биопсия опухоли с гистологическим исследованием, включающим степень злокачественности G; определением рецепторов эстрогенов (ER) и прогестерона (PgR); гиперэкспрессии или амплификации HER-2/neu; уровень маркёра пролиферации Ki-67; наличие экспрессии цитокератина 5/6 и/или рецепторов HER1(эпидермального фактора роста) при трижды-негативном базальноподобным раке.
Рекомендуются схемы, включающие антрациклины: FAC, FEC, AC, EC:
| Схема лечения | Препараты | Суммарная доза цикла мг/кв.м | Разовая доза мг/кв.м | Режим введения | Продолжительность цикла/дни введения (приёма) |
| АС | Доксорубицин | 60 | 60 | в/в капельно | 1 раз в 21 день, 1 день, 4 – 6 циклов |
| Циклофосфамид | 600 | 600 | |||
| ЕС | Эпирубицин | 100 | 100 | ||
| Циклофосфамид | 600 | 600 | |||
| FAC | 5-фторурацил | 500 | 500 | ||
| Доксорубицин | 50 | 50 | |||
| Циклофосфамид | 500 | 500 | |||
| FEC | 5-фторурацил | 500 | 500 | ||
| Эпирубицин | 100 | 100 | |||
| Циклофосфамид | 500 | 500 |
При противопоказаниях для назначения антрациклинов – CMF, DC.
| Схема лечения | Препараты | Суммарная доза цикла мг/кв.м | Разовая доза мг/кв.м | Режим введения | Продолжительность цикла/дни введения (приёма) |
| CMF | Циклофосфамид | 1200 | 600 | в/в капельно | 1 раз в 28 дней; 1, 8 день; 6 циклов |
| Метотрексат | 80 | 40 | |||
| 5-фторурацил | 1000 | 500 | |||
| DC | Доцетаксел | 75 | 75 | 1-часовая инфузия | 1 раз в 21 день, 4 курса |
| Циклофосфамид | 500 | 500 | в/в капельно |
Общие принципы предоперационной системной химиотерапии аналогичны таковым при послеоперационном лечении. Количество курсов – 2 и более. Эффект оценивается после 2 – 3 курсов предоперационной химиотерапии. Под эффектом понимают уменьшение размера первичной опухоли или регионарных метастазов не менее чем на 30%.
Необходимо проводить оценку эффективности лечения в соответствии с критериями RECIST. Для этого методом выбора должна быть маммография (исключается субъективность в трактовке результата УЗИ), которая выполняется на одном и том же оборудовании и описывается одним и тем же специалистом.
Количество послеоперационных курсов и замену схем введения препаратов (с учётом эффективности предоперационных курсов) определяет химиотерапевт. Химиотерапию следует назначать в течение 3 – 4 недель после операции. При назначении послеоперационной химиотерапии учитывается чувствительность опухоли к гормонотерапии и категорию риска. Решение о назначении и объёме послеоперационной химиотерапии принимается индивидуально с учётом возраста и сопутствующей патологии, особенно у пациентов старше 60 лет с гормонозависимыми опухолями.
Послеоперационная химиотерапия у больных из групп высокого и промежуточного риска должна проводиться с использованием комбинированных режимов с включением антрациклинов – 6 курсов, а у пациентов с гормоночувствительной опухолью и у лиц пожилого возраста – 4 курса. При противопоказаниях к применению антрациклинов назначаются безантрациклиновые режимы.
Таксаны назначаются больным из группы высокого риска (степень злокачественности G2-3, наличие перитуморальной инвазии сосудов, отсутствие экспрессии рецепторов эстрогенов (ER) и прогестерона (PgR), гиперэкспрессия или амплификация HER-2/neu, высокий уровень маркёра пролиферации Ki-67 > 14%, трижды-негативный базальноподобный рак молочной железы (секретирующим цитокератин 5/6), возраст до 35 лет), особенно при отсутствие экспрессии рецепторов эстрогенов (ER).
Добавление таксанов к антрациклин-содержащим схемам улучшает показатели выживаемости в адъювантном режиме у больных с N+ операбельным раком молочной железы: АС×4→ PА ×4, EC×4→PА×4, FAC×4→PА×4, FEC×4→PА×4.
| Схема лечения | Препараты | Суммарная доза цикла мг/кв.м | Разовая доза мг/кв.м | Режим введения | Продолжительность цикла/дни введения (приёма) |
| DAC | Доксорубицин | 50 | 50 | в/в капельно | 1 раз в 21 день, 4 курса |
| Доцетаксел | 75 | 75 | 1-часовая инфузия | ||
| Циклофосфамид | 500 | 500 | в/в капельно | ||
| PА | Доксорубицин | 50 | 50 | в/в капельно | 1 раз в 21 день, 4 курса |
| Паклитаксел | 175 - 220 | 175 - 220 | 1-часовая инфузия через 4 часа после доксорубицина |
Интенсификация доз и режимов введения препаратов, использование гемопоэтических факторов для коррекции осложнения – не целесообразны.
Больным с гиперэкспрессией или амплификацией HER-2/neu (3+) показано назначение трастузумаба (еженедельно 2 мг/кг или 1 раз в 3 недели по 6 мг/кг). Продолжительность терапии 9 – 12 месяцев. Препарат может вводиться одновременно с таксанами, но после антрациклинов. Его не следует применять при сниженной сократительной способности миокарда (ФВЛЖ < 50%).
| Схема лечения | Разовая доза мг/кв.м | Режим введения | Продолжительность цикла/дни введения (приёма) | |
| Трастузумаб | 17 циклов | 4 мг/кг | в/в капельно | 1 день |
| Затем 2 мг/кг | в/в капельно | 1 раз в неделю | ||
| Или | ||||
| 8 мг/кг | в/в капельно | 1 день | ||
| Затем 6 мг/кг | в/в капельно | 1 раз в 21 день |
Гормонотерапия у пациентов с инвазивной карциномой II cтадии при экспрессии рецепторов эстрогенов (ER) и прогестерона (PgR) ≥ 3 баллов проводится назначением тамоксифена (не принимается одновременно с антидепрессантами – селективными ингибиторами поглощения серотонина) по 20 мг в сутки на протяжении 5 лет.
При непереносимости тамоксифена и/или при побочных эффектах применяются ингибиторы ароматазы в сочетании с витамином D, и препаратами кальция при (ER+, PR±), (ER±, PR+) и (HER-2 экспрессии 3+):
-
летрозол 2,5 мг в сутки,
-
анастрозол 1 мг в сутки,
-
экземестан 25 мг в сутки,
-
флувестрант (фазлодекс) 500 мг в сутки.
Ингибиторы ароматазы могут быть назначены как в качестве инициальной послеоперационной гормонотерапии, так и после 2-3 лет приёма тамоксифена, до общей 5-летней продолжительности послеоперационной гормонотерапии. У больных с сохранённой функцией яичников показано её выключение: двусторонняя лапароскопическая овариэктомия, лучевая кастрация, аналоги гонадотропинрелизинг гормона (гозерелин 3,6 мг 1 раз в 28 дней или 10,8 мг 1 раз в 3 месяца). При соматических противопоказаниях для назначения тамоксифена и ингибиторов ароматазы возможно выключение функции яичников в качестве самостоятельного метода лечения. При невозможности выключения функции яичников из-за отказа больной, планируемой беременности и т.п. – допускается назначение гормонопрепаратов в качестве самостоятельного метода лечения.
Пребывание в стационаре пациентов с инвазивной карциномой IIА и IIВ cтадии:
-
Койко-день до начала лечения – 2-3 дня
-
Койко-день при выполнении операции – 10-25 дней
-
Койко-день при выполнении лучевого компонента – 30-35 дней
-
Койко-день при проведении химиотерапии – 10-14 дней.
Лечение рецидива карциномы II cтадиизависит от первоначального лечения. Если больная подвергалась только локальному иссечению, то методом выбора является реэксцизия и лучевая терапия или мастэктомия. Если ранее проводилась лучевая терапия, то при наступлении рецидива, как правило, выполняется мастэктомия.
Наблюдение и клинические обследования после операции по поводу карциномы II cтадии включают в себя:
Определение мутированных генов BRCA-1; BRCA-2 показано:
-
Пациенткам с билатеральным и/или мультифокальным раком молочной железы
-
Если были случаи рака молочной железы и/или яичников у кровных родственников пациентки, в том числе мужчин - больных раком грудной железы, либо у неё ранее
-
Пациенткам с трижды негативным раком молочной железы (HER-2/neu «нет» или «1+», а эстрогеновые и прогестиновые рецепторы отрицательные), возникшим в пременопаузу
-
Пациенткам с медулярной карциномой молочной железы, возникшей в пременопаузу.
Если назначен тамоксифен – желательно определить наличие фермента «Cycline D1», так как при наличии этого фермента тамоксифен будет неэффективен.
Маммография -
-
Выполняются пременопаузальным женщинам (оперированной молочной железы) каждые 3-6 месяцев первые 3 года, затем – ежегодно (обе молочные железы).
-
Женщинам в постменопаузе (обе молочные железы) – 1 раз в год первые 3 года, далее – 1 раз в 2 года.
Оценка возможных побочных эффектов терапии –
-
Менопаузальные симптомы
-
Проявления остеопороза: сцинтиграфия костей скелета – 1 раз в год, а при выявлении очагов накопления РФП (радиофармпрепарата) – прицельные рентгеновские снимки этих костей или их компьютерная томография.
Профилактика прибавки веса
-
Рекомендации регулярной физической нагрузки (не противопоказан спорт, аэробика)
-
Коррекции диеты
Регулярные визиты к врачу - каждые 3-6 мес. в течение первых 3 лет,
каждые 6-12 мес. - в течение последующих 2 лет,
далее – ежегодно.
-
Выяснение анамнеза (жалоб)
-
Оценка симптомов
-
Физикальное обследование:
Анализы крови (в течении первых 2-х лет – 1 раз в 3 месяца, последующие 3 года – 1 раз в 6 месяцев, последующие годы – 1 раз в год)- на: СА 15-3; РЭА, щелочную фосфотазу, ЛДГ (лактатдегидрогеназу), кальий крови.
УЗИ печени, зоны операции, зоны регионарных (в том числе надключичных) лимфатических узлов, сравнивая сторону операции с противополжной (первые 2 года – 1 раз в 3 месяца, последующие 3 года – 1 раз в 6 месяцев, последующие годы – 1 раз в год)
Рентгенография лёгких (первые 3 года – 1 раз в 6 месяцев, последующие годы – 1 раз в год)
Если возможно (необходимо), вместо УЗИ печени и зоны операции и регионарных лимфатических узлов, рентгенографии лёгких и сцинтиграфии костей скелета - можно выполнять более информативные исследования: КТ (компьютерная томография) печени и лёгких; МРТ (магнитно-резонансная томография) печени и костей (прицельно) либо ПЭТ (позитронно-эмиссионная томография) – после операции (если не выполнялась до неё), затем - через 6 месяцев после операции в течении 3 лет, далее – ежегодно.
www.abcsurgery.ru