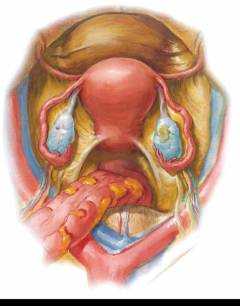
Киста яичника параовариальная
Параовариальная киста яичника
Параовариальная киста яичника – это локализующееся возле яичника заполненное жидкостью полостное образование доброкачественной природы. С телом яичника параовариальная киста анатомически не связана, но располагаясь вблизи от него и фаллопиевой трубы, может влиять на их функцию. В свою очередь, происходящие в придатках функциональные или структурные нарушения также влияют на состояние кисты.
Параовариальная киста яичника классифицируется в группе так называемых ретенционных кист, они формируются вследствие накопления жидкости каким – либо полостным образованием. В яичнике таковым может быть фолликул (фолликулярная киста) или образовавшееся на его месте желтое тело (лютеиновая киста).
Параовариальная киста яичника локализуется не в яичнике, а возле него – между листками широкой маточной связки, которая одновременно фиксирует придатки и матку. Она образуется из придатка яичника – параовариума (параофорона). Данное образование является лишь зачатком давно утратившего значения органа (рудиментарным), по сути оно совершенно не нужно женскому организму. Параовариум представляет собой сеть мелких нефункционирующих канальцев, сливающихся в более крупный канал. Топографически он расположен между фаллопиевой трубой и яичником и, поскольку он недоразвит, выводных протоков не имеет.
Киста придатка яичника образуется за счет накопления жидкости и перерастяжения стенок нефункционирующего протока, поэтому внутри нее всегда имеется только одна полость (камера). Следует отметить, что она только имеет признаки истинной кисты, но на самом деле таковой не является. С истинными кистами ее «роднит» наличие стенки и жидкостное содержимое. Капсула любой истинной кисты всегда толстая, состоит из группы клеток, способных к делению и обеспечивающих рост самой кисты. Параовариальная киста имеет иной механизм развития: она медленно растет по мере накопления серозной жидкости и растяжения стенок параовариума, которые и являются «капсулой». Стенки такой кисты тонкие, прозрачные, образованы неспособными к делению клетками. Еще одной клинически значимой особенностью параовариальной кисты яичника является ее абсолютная доброкачественность.
Киста придатка яичника может появиться в результате нарушения правильной дифференцировки тканей в период эмбрионального развития, в этом случае она классифицируется как врожденная. Также она способная сформироваться при участии некоторых провоцирующих факторов – воспалительных процессов, дисгормональных расстройств, травмирующих манипуляций.
Так как наибольшего развития параовариум достигает в период становления и расцвета гормональной функции, большинство случаев диагностики параовариальных кист приходится на период 20 — 40 лет, значительно реже такой диагноз может появиться у девочек 8-10 лет. Иногда сформировавшаяся мелкая киста яичникового придатка не проявляет себя клинически и диагностируется случайно, в других случаях она может медленно увеличиваться.
Так как параовариальная киста яичника может вести себя неоднозначно, ее клинические проявления различны. Кисты большого размера (свыше 5 см) провоцируют тазовые боли на стороне локализации и дисфункцию смежных органов.
Параовариальная киста правого яичника ни анатомически, ни клинически не отличается от таковой слева.
Диагностировать параовариальную кисту яичника помогает ультразвуковое исследование. Иногда истинная локализация кисты дифференцируется плохо, и ее принимают за кисту яичника. Однако подобная ситуация не классифицируется как значимая диагностическая ошибка, так как большинство кист в зоне придатков подлежат хирургическому удалению, а объем операции всегда уточняется «на месте».
Параовариальная киста яичника самостоятельно не регрессирует. Подобные ситуации встречаются редко, и все они связаны с ошибкой диагностики. Удаление параовариальной кисты яичника рекомендуется в ситуации, когда ее диаметр превышает два сантиметра, и/или имеется выраженная клиническая картина. Предпочтение отдается малоинвазивным методикам, чаще таковой является лапароскопия параоварилаьной кисты яичника, позволяющей одновременно диагностировать и удалить кисту.
Причины параовариальной кисты яичника
Параовариальные кисты диагностируются гораздо реже (10-12%) фолликулярных и лютеиновых. Провоцирует появление параовариальных кист преждевременное половое развитие, а после 45 лет они практически не встречаются. Данный вид кист, как уже выше упоминалось, начинает формироваться на стадии эмбрионального развития в результате локального нарушения тканевой дифференцировки.
Первоначально образованная киста придатка яичника имеет маленькие (0,5 – 2,0 см) размеры, наполнена небольшим количеством жидкости и бессимптомна. В таком состоянии она может присутствовать без развития долгие годы, поэтому диагностируется случайно во время ультразвукового сканирования.
Несмотря на возможное длительное бессимптомное течение, дальнейшее поведение параовариальной кисты, как и характер ее роста, непредсказуемо. Иногда она начинает быстро накаливать жидкость и увеличиваться, провоцируя яркую клинику. Принято считать, что стимулировать рост параовариальной кисты способны:
— эндокринные патологии, особенно выраженная гипер – или гипофункция щитовидной железы, диабет;
— хроническая менструальная дисфункция в сопровождении серьезных гормональных нарушений;
— вялотекущие недиагностированные инфекционно-воспалительные процессы тазовой полости;
— неоднократные травмирующие ситуации: аборты, самопроизвольные выкидыши, некорректные диагностические манипуляции;
— ожирение или, напротив, значительный дефицит веса;
— нерациональное продолжительное использование гормональных препаратов, особенно контрацептивов;
— неадекватное тепловое воздействие на тазовую область (горячие ванны, солярий, длительное пребывание на жарком солнце, неправильное использование грязелечения и согревающих аппликаций).
Перечисленные факторы (по отдельности или в сочетании) могут иногда простимулировать рост параовариальной кисты, однако такая ситуация необязательна.
Симптомы параовариальной кисты яичника
В отсутствие провоцирующих факторов параовариальная киста яичника в подавляющем большинстве случаев растет очень медленно. Небольшие размеры кистозной полости позволяют образованию присутствовать в организме бессимптомно, а первые субъективные ощущения появляются, когда она увеличивается до пяти и более сантиметров. Параовариальные кисты могут достигать гигантских размеров, но чаще они «останавливаются» на 15 — 20 см.
Микроскопически киста придатка яичника выглядит как округлое или овальное образование с однородным прозрачным содержимым водянистого вида. Так как киста растет исключительно за счет накопления серозной жидкости и растяжения протока, ее стенки очень тонкие (не толще 1-2 мм), отчего выглядят прозрачными.
Небольшая параовариальная киста яичника не имеет ножки. По мере роста она раздвигает листки широкой связки и формирует выпячивание в одном из них, увлекая за собою участок маточной трубы, а иногда и собственную яичниковую связку. Таким образом формируется ножка параовариальной кисты.
Увеличенная киста придатка яичника оказывает механическое давление на расположенные по соседству структуры и нервные волокна, поэтому провоцирует тазовые боли. Их интенсивность напрямую зависит от размеров кисты. Отличительной клинической особенностью этих болей является отсутствие связи с месячным циклом.
Топография болей, спровоцированных параовариальной кистой, также связана с ее размерами и направлением роста. Как правило, образование обнаруживают сбоку от матки, поэтому параовариальная киста левого яичника провоцирует боль слева, а правого – соответственно, справа. Нередко киста появляется в зоне над маткой и оказывает механическое давление на смежные органы, тогда на фоне болей возникают дизурические расстройства (если сдавливаются органы мочевыводящей системы) либо нарушения дефекации и чувство вздутого кишечника (при давлении на прямую кишку).
Обычно небольшая параовариальная киста яичника не влияет на менструальную функцию и не препятствует зачатию и деторождению. Однако в случае интенсивного роста она неизбежно начинает давить на яичник и провоцировать менструальные нарушения.
Также крупная киста параовара иногда деформирует фаллопиевую трубу, поэтому появляются проблемы с зачатием. Бесплодие параовариальная киста яичника не провоцирует, так как структурные нарушения формируются только на стороне развития кисты и не затрагивают другую, «здоровую» половину. У пациенток сохраняется репродуктивная функция, но вероятность зачатия немного снижается. Так, например, параовариальная киста левого яичника не влияет на овуляцию и последующее оплодотворение на противоположной, правой, стороне и наоборот.
Подобно любой кисте, имеющей тонкое основание (ножку), параовариальная киста яичника может осложниться его частичным или полным перекрутом. Стенка кисты, как и ее ножка, пронизана множеством кровеносных сосудов и нервных окончаний. Когда происходит перекрут, киста перестает «питаться», и в ней начинается процесс некроза, появляются все признаки острой хирургической патологии. Например, параовариальная киста правого яичника с перекрутом основания имитирует клинику острого аппендицита.
Лечение параовариальной кисты яичника
Выбор лечебной тактики зависит от конкретной клинической ситуации и данных обследования. Первоначально необходимо точно установить, где именно локализуется киста, ее строение, величину и положение относительно соседних органов.
Большое диагностическое значение имеет размер параовара. Иногда худощавые пациентки приходят на прием после того, как самостоятельно прощупали большое образование (а иногда параовариальные кисты вырастают до 30 см) в проекции яичника или даже увидели его невооруженным глазом.
Заподозрить наличие параовариальной кисты опытный врач может уже на начальном диагностическом этапе даже при отсутствии активных жалоб. При пальпации сбоку или над маткой определяется гладкое плотно-эластичное образование, ограниченное в подвижности. Если у пациентки отсутствуют менструальные нарушения, а также связь тазовых болей с циклом, можно предположить, что данное обнаруженное образование топографически располагается вне яичника, но любое заключение на основании осмотра и анализа жалоб является только предположением и требует уточнения.
Дифференцировать параовариальную кисту возможно при ультразвуковом сканировании. Важным, и, пожалуй, единственным отличительным признаком является ее расположение вне яичника. Другими эхо-признаками кисты придатка яичника являются:
— тонкая стенка с хорошо визуализирующимся сосудистым рисунком;
— единственная полость (камера) внутри кисты;
— прозрачная однородная (анэхогенная) жидкость внутри камеры без крупных включений, приемлемо наличие мелкодисперсной взвеси;
— у детей внутри параовариальных кист могут визуализироваться пристеночные сосочковые разрастания.
После того, как топография и величина кисты установлены, выбирается лечебная тактика. Небольшие бессимптомные кисты не требуют срочного удаления, поэтому за их поведением можно наблюдать с помощью ультразвукового исследования.
К сожалению, нередко правильно определить расположение обнаруженной кисты трудно, поэтому пациентке ставится диагноз кисты яичника, а для уточнения диагноза проводится лапароскопия параовариальной кисты яичника.
Крупные симптомные параовариальные кисты необходимо удалить. Существует большой перечень хирургических методик, каждая из которых предназначена для конкретной ситуации и выбирается «на месте». Благодаря лапароскопической хирургии удаление параовариальной кисты яичника проводится максимально щадящее, яичник и матка не затрагиваются, а количество осложнений практически сводится к нулю.
Следует обратить особое внимание пациенток на тот факт, что никакими другими способами удаление параовариальной кисты невозможно, так как она является анатомическим, а не функциональным образованием. Самостоятельно «рассосаться» такая киста также не способна.
Операция при параовариальной кисте яичника
Чтобы удалить параовариальную кисту яичника, необходимо проникнуть в место ее расположения — клетчатку межсвязочного пространства, выделить кисту (то есть отсечь ее капсулу от окружающих тканей), а затем вылущить ее из капсулы (энуклеация кисты). Данные манипуляции чаще не вызывают существенных затруднений, так как параовариальная киста достаточно подвижна. На следующих этапах операции проводятся мероприятия по остановке кровотечения и профилактике септических последствий.
Чаще используется лапароскопический метод. Если поставленный диагноз вызывает сомнение, и локализация кисты (в яичнике или рядом) остается неизвестной, диагностическая лапароскопия параовариальной кисты яичника одновременно является и лечебной: после уточнения расположения кисты, ее могут сразу удалить.
Если параовариальная киста яичника диагностирована у беременной, лечебная тактика зависит от текущей клинической ситуации. Беременность не является показанием к срочному удалению параовариальной кисты. Конечно, наиболее желательной считается ситуация, когда планирующие беременность пациентки заранее проходят обследование и решают возникшие проблемы. Но если наличие кисты яичникового придатка обнаружено уже в период беременности, никакого повода для паники не существует. Небольшие параовариальные кисты располагаются вне матки и придатков, не смещают и не деформируют их, а также не влияют на гормональную функцию. Поэтому за их поведением просто наблюдают, а после родов решается вопрос о необходимости лечения. Исключение составляют нечастые случаи развития осложнений (некроз, перекрут), которые требуют срочного вмешательства. Провоцирует рост параовариальной кисты беременность нечасто. В подобной ситуации также необходимо прооперировать пациентку.
После лапароскопического удаления параовариальной кисты беременность продолжает развиваться нормально, а негативные последствия для плода отсутствуют.
Параовариальные кисты никогда не рецидивируют и не трансформируются в злокачественные образования, поэтому после их удаления, с подобным диагнозом или его негативными последствиями пациентки не сталкиваются.
vlanamed.com
Параовариальная киста яичника: возможно ли лечение без вмешательства хирургов?
Кисты яичников вызываются множеством обстоятельств. И в 10% случаев они бывают параовариальными. Это единственный вид образования, которое не перерождается, но все равно основательно портит жизнь и ухудшает самочувствие. Поэтому интерес женщин с этим диагнозом к тому, как можно вылечить параовариальную кисту яичника без операции, закономерен.
Что такое параовариальная киста
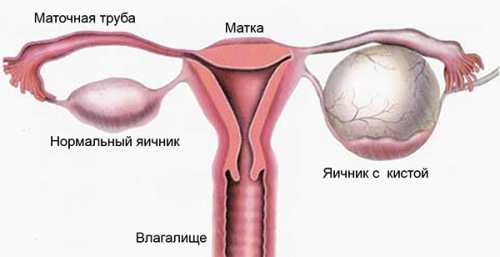
Внутри кисты данного вида находится жидкость, вырастает образование из околояичникового придатка. Располагаются они между половой железой и фаллопиевой трубой.
Параовариальная киста имеет ровную поверхность и округлую конфигурацию. Жидкость, наполняющая ее, представляет собой белковые соединения, составляющие большую часть, и муцин. Рост образования связан прежде всего с увеличением количества содержимого кисты. Оно может достигать размера до 15 см. Оболочка капсулы тонкая, состоит из эпителиальных клеток.
Особенности параовариальной кисты не дают ей возможности перерождаться в раковую опухоль. Но могут привести к разрыву, перекруту, что очень болезненно и опасно.
Причины развития патологии
Кисты из тканей придатков яичника формируются по разным поводам. Иногда в основе может лежать негативное влияние лекарств, табака, испытанные еще во внутриутробном периоде. Есть и провоцирующие факторы:
- воспалительные заболевания репродуктивных органов (аднекситы, сальпигноофориты);
- патологии щитовидной железы, другие эндокринные проблемы;
- аборты;
- хронический стресс;
- частые инфекции, причем поражающие не только репродуктивные органы.
Параовариальная киста яичника при беременности на развитие плода не влияет. Но если она большая, есть риск ее разрыва или перекрута. Женщина хуже себя чувствует из-за того, что вынуждена носить двойную тяжесть, у нее могут возникнуть проблемы с мочеиспусканием, запоры. Роды тоже потребуют более аккуратного ведения, так как при неосторожном движении не исключается разрыв капсулы. Лечить новообразование можно только после них, если не возникнет необходимости в экстренной помощи.
Параовариальная киста яичника в менопаузе встречается реже, но требует особой настороженности. О перерождении ее в рак речи нет, но эта капсулка может быть не единственной гинекологической проблемой. Возможности ее роста ограничиваются пониженным фоном половых гормонов. Но в нем могут наблюдаться скачки, которые подтолкнут развитие кисты.
Симптомы появления новообразования
Присутствие маленькой кисты обнаружить без осмотра у врача невозможно, она никак не проявляется. С ее ростом обнаруживаются:
Более заметными становятся симптомы при перекруте образования. Усиливается боль, может подскочить температура, появиться слабость и тошнота, холодный пот. Разрыв капсулы приводит к резкой до потери сознания боли, других признаков «острого живота».
Виды параовариальных кист
Образования формируются на одной из половых желез, но могут вырасти и на обеих сразу. В первом случае есть некоторые отличия в самочувствии и последствиях:
- Параовариальная киста правого яичника встречается в большей части диагнозов, так как этот орган отличается активным кровоснабжением. Еще одной ее особенностью является возможность врастания стенки в ткани матки. При развитии до большого размера она дает более выраженные симптомы, так как давит на существующие рядом органы. Из-за особенностей кровоснабжения яичника образование, локализованное справа, быстрее увеличивается, чаще имеет ножку. И осложнения в виде нагноения и разрывов стенок в большинстве случаев бывают именно с ними.
- Параовариальная киста левого яичника по симптоматике менее заметна. Чаще она бывает на широком основании, поэтому разрывы этих образований происходят значительно реже. Тем не менее, кисты на левом яичнике тоже имеют тенденцию к росту.
Увеличение параовариальных образований, как и возможности появления осложнений, зависят и от иной классификации:
- Подвижные (серозные) легко смещаются, так как чаще имеют тонкую ножку и непрочные стенки. Их отличает и значительный размер.
- Неподвижные менее опасны в этом отношении, но и они могут развиться до большой величины.
Диагностика новообразований
Обнаружить наличие кисты может врач при осмотре пациентки. Пальпация ее живота вызывает боль, на яичнике прощупывается постороннее образование. Но для уточнения характера кисты нужно еще и УЗИ органов малого таза. Обычно доктор видит капсулу с тонкими стенками и прозрачной жидкостью, отличает ее от иных видов образований.
Традиционное лечение параовариальных кист
Борьба с образованиями параовариального типа заключается в том, что ее отделяют от естественных тканей и извлекают. Удаление параовариальной кисты яичника может быть проведено с рассечением брюшной стенки, то есть при помощи полостной операции. Разрез производят над лобком, но это не исключает долгого последующего заживления, внушительной потери крови, высокой опасности инфицирования потом, а также ощущения пациенткой сильной боли в реабилитационном периоде.
Лапаротомическую операцию чаще делают из-за отсутствия аппаратуры для щадящего вмешательства. Для последнего противопоказаний, связанных с размерами образования, не бывает. Ими могут стать другие патологии (спайки, астма, злокачественные опухоли других органов, ожирение, грыжа).
Лапароскопия параовариальной кисты яичника проводится с помощью аппарата, позволяющего увидеть ее еще до удаления. Вводят его через прокол, а через другие разрезы к образованию проникают инструменты. Хирург вылущивает кисту от места прикрепления, четко видя, как он это делает. Период восстановления пациентки короче и проще для нее, самочувствие лучше.
Рекомендуем прочитать статью о месячных при кисте яичника. Из нее вы узнаете о влиянии образования на менструальный цикл, осложнениях при разрыве кисты, способах нормализации цикла, особенностях месячных после операции.
Другие способы избавиться от кисты
Если параовариальная киста обнаружена на раннем уровне развития, оперировать ее нет необходимости. Она может расти медленно, тогда есть шанс, что поможет остановить увеличение капсулки и помочь рассасыванию лечение народными средствами. Для них нужны:
- Алоэ, тысячелистник, зверобой, полынь (все травы по 50 г) с добавлением спирта (0,5 л), и меда (0,5 кг). Растения помещают в 3 л кипятка и держат в термосе сутки. Затем к настою примешивают оставшиеся ингредиенты. Средство принимают внутрь перед едой по 1 ст. л. трижды в день.
- Оливковое или подсолнечное масло (200 мл), вареный яичный желток, пчелиный воск (30 г). Первый компонент сначала подогревают. Тут же помещают в него воск, дожидаются, пока он растопится. Следом добавляют раскрошенный желток. Огонь выключают, когда в смеси появляется пена. Дают ей остыть, затем еще 2 раза нагревают до аналогичного состояния и охлаждают. Полученную мазь наносят на тампон, который держат глубоко во влагалище 6 — 8 часов.
Приведенные рецепты домашнего лечения параовариальной кисты проверены и результативны. Но их применение должно начинаться после обследования у врача и подтверждения факта, что операция сейчас не показана. Иначе есть риск упустить время, вызвав возможные осложнения.
promesyachnye.ru
Параовариальная киста
Параовариальная киста – опухолеподобное полостное образование, формирующееся из придатка яичника. Параовариальная киста может протекать бессимптомно или вызывать периодические боли в животе и пояснице; иногда киста сопровождаться нарушением менструального цикла и бесплодием. Осложнениями могут служить нагноение пароовариальной кисты, перекрут ножки, разрыв капсулы. Диагностируется параовариальная киста с помощью влагалищного исследования и УЗИ. Лечение заключается в вылущивании кисты с сохранением яичника и маточной трубы.
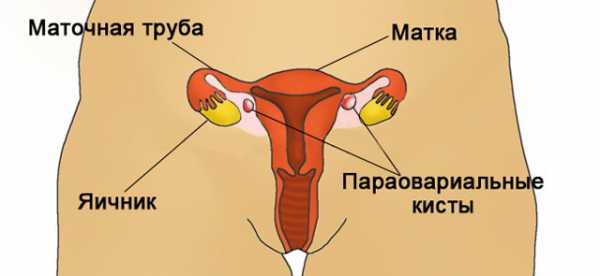
Параовариальная киста располагается интралигаментарно, в пространстве, ограниченном листками широкой маточной связки, между яичником и фаллопиевой трубой. Это однокамерное полостное образование, возникающее при нарушении эмбриогенеза из канальцев рудиментарного образования - околояичникового придатка (параовария). Параовариальная киста обычно выявляется в период половой зрелости, в возрасте от до 20 до 40 лет, реже – в пубертате. В гинекологии параовариальные кисты встречаются в 8-16% среди всех выявляемых дополнительных образований яичников.
Характеристика параовариальной кисты
Параовариальная киста представляет собой гладкостенное образование овальной или округлой формы, тугоэластической консистенции, расположенное сбоку или над маткой. Стенки параовариальной кисты тонкие (1- 2 мм) и прозрачные, внутри имеют выстилку из однорядного плоского, кубического и цилиндрического эпителия. Паровариальная киста заключает в себе однородную по характеру, прозрачную водянистую жидкость с большим количеством белка и малым содержанием муцина.
Вдоль верхнего полюса параовариальной кисты проходит расширенная маточная труба; у задне-нижней поверхности располагается яичник. Кровоснабжение полостного образования осуществляется сосудами брыжейки, фаллопиевой трубы и собственными сосудами стенки кисты. Ножка параовариальной кисты образована листком широкой связки, иногда – собственной связкой яичника и маточной трубой.
Параовариальная киста малоподвижна, растет медленно и длительно может иметь незначительные размеры. Увеличение кисты происходит вследствие накопления содержимого и растяжения ее стенок. Средние размеры симптомных параовариальных кист – 8-10 см; в редких случаях величина кисты может достигать головки новорожденного. Параовариальные кисты никогда не малигнизируются.
Увеличению и росту параовариальной кисты могут способствовать воспаления яичника и придатка матки (оофориты, аднекситы), эндокринные заболевания (в т. ч., гипотиреоз), раннее половое развитие, неоднократное хирургическое прерывание беременности, ИППП, бесконтрольная гормональная контрацепция, инсоляция (загар в солярии или под солнцем), локальная гипертермия (горячие общие ванны, прогревания). Тенденция к увеличению параовариальной кисты наблюдается в период беременности.
Параовариальные кисты небольших размеров (диаметром 0,5-2,5 см) не имеют клинической симптоматики. Симптомы обычно появляются, когда параовариальная киста достигает размеров 5 и более см. При росте кисты наблюдаются периодические ноющие или распирающие боли в боку и крестце, не связанные с менструацией и овуляцией, усиливающиеся при активности и нагрузке и спонтанно купирующиеся.
Сдавливание мочевого пузыря или кишечника вызывает дизурические расстройства, запоры или часты позывы к дефекации; может отмечаться диспаурения и увеличение живота. В некоторых случаях на фоне параовариальных кист развиваются нарушение менструального цикла и бесплодие. При осложненных вариантах параовариальной кисты (перекруте ножки, разрыве капсулы) развивается симптоматика острого живота.
Диагностика параовариальной кисты
Обнаружение параовариальной кисты чаще происходит во время планового УЗИ или консультации гинеколога, иногда – при выполнении диагностической лапароскопии по поводу бесплодия. При бимануальном гинекологическом исследовании сбоку или над маткой пальпируется одностороннее безболезненное опухолеподобное образование, имеющее гладкие контуры, эластическую консистенцию, ограниченную подвижность.
В процессе трансвагинального УЗИ определяется округлое или овоидное тонкостенное образование с однородным анэхогенным содержимым, реже - с мелкодисперсной взвесью внутри. Эхоскопическим критерием параовариальной кисты служит визуализация интактного яичника. Параовариальную кисту дифференцируют с внематочной беременностью, кистой яичника, истинными опухолями яичника.
Лечение параовариальной кисты
В отличие от функциональных ретенционных образований яичника (кисты желтого тела, фолликулярной кисты) параовариальные кисты самостоятельно не исчезают. Бессимптомная параовариальная киста малых размеров может быть оставлена под динамическое наблюдение. Однако в связи с тем, что параовариальные кисты диагностируются у пациенток репродуктивного возраста, нередко осложняются и не всегда правильно дифференцируются, в их отношении предпочтительна хирургическая тактика – энуклеация кисты. Также плановое удаление параовариальной кисты требуется перед планированием беременности или ЭКО.
Удаление параовариальной кисты, как правило, производится в ходе оперативной лапароскопии, реже - лапаротомии. При неосложненном течении параовариальной кисты в ходе операции рассекается передний листок широкой маточной связки, и киста вылущивается из интралигаментарного пространства. Яичник и маточную трубу при энуклеации параовариальной кисты сохраняют. После удаления параовариальной кисты благодаря ретракционным свойствам деформированная маточная труба сокращается и принимает прежнюю форму. В исключительных случаях возможно проведение прицельной пункции параовариальной кисты с аспирацией серозного содержимого и одномоментным введением в нее спирта, способствующего облитерации полости.
При интенсивной физической нагрузке, резких изменениях положения тела, чрезмерной инсоляции или локальном гипертермическом воздействии параовариальная киста может осложняться перекрутом ножки, нагноением содержимого, разрывом капсулы.
При перекруте ножки кисты происходит пережатие маточной связки, нервных и сосудистых стволов, нередко – маточной трубы. В этом случае развивается некроз параовариальной кисты, который сопровождается резким ухудшением самочувствия: схваткообразными болями по всему животу, не снимающимися приемом анальгетиков; напряжением переднем брюшной стенки, задержкой газов, тахикардией, падением АД, бледностью кожи, липким холодным потом.
Нагноение параовариальной кисты бывает вызвано лимфогенным или гематогенным заносом болезнетворной микрофлоры. Данное осложнение проявляется лихорадкой с t° до 38-39 ºС, интоксикацией, резкой разлитой болезненностью в животе, рвотой. При разрыве параовариальной кисты отмечаются общие явления шока, резкие боли, признаки внутреннего кровотечения. Все осложнения параовариальной кисты требуют экстренного оперативного вмешательства в объемах, диктуемых клинической ситуацией (например, оофорэктомия, аднексэктомия).
Прогноз при параовариальной кисте
Зачатие на фоне параовариальной кисты вполне вероятно, однако, с увеличением матки и ее выходом за пределы малого таза возрастают риски перекрута ножки кисты. Ведение беременности у пациенток с параовариальной кистой требует постоянного динамического отслеживания состояния образования.
После хирургического лечения параовариальной кисты рецидивов не отмечается, поскольку рудиментные ткани, из элементов которых формируется образование, целиком удаляются. Современная гинекология рекомендует планировать беременность не ранее, чем через 3-4 менструальных цикла после проведенной операции.
www.krasotaimedicina.ru
Параовариальная киста яичника: симптоматика и лечение
Из всех новообразований яичников от 8 до 16% составляет параовариальная киста яичника, которая развивается у женщин преимущественно репродуктивного (20-40 лет) возраста и в редких случаях — в детском (8-10 лет) и подростковом возрастах. Она не относится к истинным кистозным образованиям и никогда не перерождается в злокачественное новообразование.
Что собой представляет параовариальная киста

Макроскопически — это округлое однокамерное образование, заполненное однородной прозрачной серозной жидкостью. Толщина стенок прозрачной капсулы, состоящих из соединительной ткани, гладкомышечных волокон и сосудов, небольшая (около 1 — 2-х мм). Капсула покрыта снаружи слоем целомического эпителия, внутри — плоским, кубическим и мерцательным эпителием. Внутренний слой капсулы включает также мышечные волокна и просвечивающиеся в ней сосуды.
Образование расположено в широкой связке матки впереди яичника или над ним. Отсюда и происхождение названия — “пара” – около, “овариум” – яичник. Над верхним полюсом кисты находится маточная труба. Обычно размеры первой составляют 1-10 см. Реже встречаются кисты гигантских размеров, занимающие полость малого таза и даже всю брюшную полость. При значительных размерах формируется удлинение участка одного из двух листков широкой маточной связки, из которого формируется ножка околояичникового образования, в состав которой входит и фаллопиева труба.
Причина формирования и клинические проявления
Параовариальная киста формируется из параофорона. Последний представляет собой рудиментарный эмбриональный орган, расположенный в толще широкой связки рядом с яичником и маткой и состоящий из протока и отходящих от него замкнутых канальцев. В период внутриутробного развития плода он участвует в формировании мочеполовых органов, после чего утрачивает свое значение и после рождения ребенка не выполняет никаких функций в организме женщины.
Причины появления параовариальной кисты яичника — это нарушение тканевой дифференцировки в процессе формирования мочеполовой системы из зачатков зародыша. Наибольшее ее развитие происходит в репродуктивном возрасте женщины. Накопление жидкости с увеличением размеров может быть спровоцировано под влиянием следующих факторов:
- Преждевременное половое созревание.
- Нарушения менструального цикла различного характера, длительно протекающие без необходимой коррекции.
- Нарушения функции эндокринных желез, особенно щитовидной железы (гипотиреоз, гипертиреоз).
- Неоднократное искусственное прерывание беременности.
- Хроническое воспаление яичников и маточных труб (оофорит, сальпингит, аднексит).
- Латентно или вяло протекающие воспалительные процессы внутренних половых органов, вызванные инфекционными возбудителями, передающимися половым путем.
- Бесконтрольный прием гормональных оральных контрацептивных препаратов.
- Избыточная масса тела или резкая ее потеря, связанная с неправильным соблюдением разгрузочных и голодных диет с целью похудения.
- Избыточное солнечное облучение, а также неправильное проведение тепловых или физиотерапевтических процедур в области малого таза.
- Частые избыточные физические нагрузки и длительное психическое переутомление.
Симптоматика
Симптомы параовариальной кисты яичника обусловлены преимущественно размерами образования. Если оно имеет диаметр до 2,5 см, то, как правило, ничем себя не проявляет и может быть выявлено случайно при проведении диагностической лапараскопии или ультразвукового исследования, которые проводятся в связи с другими заболеваниями. При более значительных размерах возникают симптомы, обусловленные раздражением брюшины или давлением на те или иные органы, в зависимости от расположения новообразования:
- Постоянные или периодические боли в нижних отделах живота, в поясничной области или в области крестца, не связанные с менструальным циклом. Они могут усиливаться при физических нагрузках на переднюю брюшную стенку.
- Частые позывы, нередко ложные, на мочеиспускание, ощущение недостаточного опорожнения мочевого пузыря, иногда болезненность во время мочеиспускания.
- Учащение позывов на акт дефекации или, наоборот, запоры, вздутие живота за счет скопления газов в кишечнике, то есть симптомы частичной кишечной непроходимости.
- Увеличение объема живота, возможно асимметричное (при очень больших размерах параовариального образования).
- При частичном или полном перекруте ножки, разрыве капсулы или нагноении параовариальной кисты возникает соответствующая симптоматика — резкие боли в животе, тошнота, рвота, повышение температуры, внутрибрюшное кровотечение, сопровождающееся снижением артериального давления, рвотой, геморрагическим шоком и т. д.
Диагностика осуществляется посредством бимануального (двуручного) гинекологического исследования, УЗИ и диагностической лапароскопии (при необходимости).
Лечение параовариальной кисты яичника
При случайном выявлении околояичникового образования незначительных размеров и при отсутствии симптоматики требуется только систематическое динамическое наблюдение. При его росте или/и возникновении симптоматики, а также в случаях сложной или сомнительной диагностики образования или планирования проведения экстракорпорального оплодотворения необходима операция, в ходе которой производится рассечение переднего листка широкой связки матки и вылущивание псевдокисты из межсвязочного пространства.
Как правило, такое хирургическое лечение осуществляется лапароскопическим методом. При больших размерах образования его удаление проводят лапаротомическим способом (путем рассечения передней брюшной стенки), после чего деформированная фаллопиева труба постепенно приобретает нормальную форму. Возможна также лапароскопическая пункционная аспирация содержимого кисты с последующим удалением ее капсулы.
После проведения хирургического лечения рецидивов новообразования не бывает.
ginekolog-i-ya.ru